Tjelesna rezistencija na inzulin
Ali ponekad osoba može razviti inzulinsku rezistenciju, koja pogađa oko trećine stanovništva. Ovo stanje znači da ćelije tijela postati otporne na inzulin, pa djelotvornost hormona postaje minimalna i ljudsko tijelo se više ne može u potpunosti nositi sa svojim dužnostima.
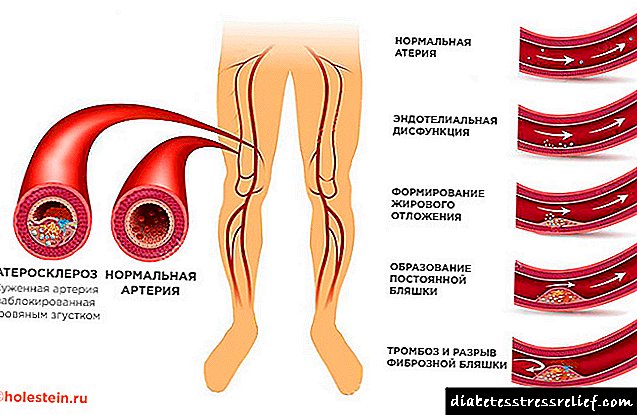
Sve to dovodi do povećanja nivoa glukoze. Kao rezultat toga, mogu se razviti ozbiljne bolesti poput teške faze dijabetesa, hiperglikemije, ateroskleroze. Da biste izbjegli pojavu ovih patologija, morate znati simptome inzulinske rezistencije, što će vam omogućiti da započnete liječenje na vrijeme.
Uzroci otpornosti na inzulin
Hrana ulazi u krvne žile u obliku šećera (glukoze) i drugih tvari. Kad nivo šećera u tijelu poraste, gušterača povećava proizvodnju hormona inzulina, koji je neophodan za uklanjanje viška glukoze. Ako se povećana količina inzulina takođe ne može u potpunosti nositi s nivoom šećera u krvi, količina šećera raste i osoba razvije dijabetes tipa 2.
Ljekari su utvrdili sljedeće razloge za razvoj inzulinske rezistencije:
- visok krvni pritisak
- gojaznost
- povišeni nivo lošeg holesterola,
- genetski poremećaji
- neuhranjenost
- patologija imuniteta, uslijed koje se u tijelu pojavljuju antitijela koja inhibiraju receptore inzulina,
- poremećaji endokrinog sustava, tumori - kao rezultat njihovog razvoja u tijelu se proizvodi veliki broj antagonista inzulina,
- dijabetes
- sindrom policističnih jajnika,
- sjedilački način života
- česte stresne situacije
- loše navike
- nepoštivanje dnevne rutine
- uzimanje lijekova sa hormonima rasta ili kortikosteroidima,
- patologija kardiovaskularnog ili endokrinog sistema.
Moguće je utvrditi otpornost tijela na inzulin (metabolički sindrom) pretragom krvi i nekim simptomima. Međutim, potrebno je uzeti u obzir genetsku predispoziciju pacijenta.
Simptomi otpornosti na inzulin
Ali postepeno se tim znakovima pridružuju sljedeći simptomi patološkog stanja:
- depresija
- povećanje pritiska
- stalna glad
- slabljenje mentalne aktivnosti,
- kršenje normalnog rada probavnog trakta,
- nadimanje
- povišen šećer u krvi, koji se određuje na prazan stomak,
- velika količina proteina u urinu (implicitni znak),
- gojaznost u području struka,
- puno lošeg holesterola i triglicerida,
- akanthoza - pigmentacija u kojoj se na koži pojavljuju crne mrlje koje se mogu vidjeti na laktovima, koljenima, gležnjevima, a rjeđe na stražnjoj strani glave (pojava akanthoze ukazuje na to da je bolest prešla u hronični stadij).
Gore navedeni simptomi mogu se primijetiti kod pacijenta 2 ili više godina, a ako se ne poduzmu mjere za liječenje, tada otpornost na inzulin može dovesti do smrti. Moguće je lijekovima smanjiti otpornost tijela na inzulin, ali to treba učiniti samo liječnik, budući da se radi o ozbiljnoj bolesti koja može dovesti do smrti pacijenta.
Opasnosti otpornosti na inzulin
Metabolički sindrom uzrokuje i Alzheimerovu bolest i druge probleme sa normalnom moždanom aktivnošću. Uz visoki krvni pritisak, otpornost na inzulin može dovesti do ateroskleroze, moždanog udara, srčanog udara i problema povezanih sa lošom koagulacijom krvi.
Najveća opasnost od otpornosti na inzulin je razvoj dijabetesa tipa 2, u kojem bolesnik treba redovno da ubrizgava inzulin i slijedi strogu dijetu. Čak je i jedna promašena injekcija dovoljna da pacijent umre. Zato je potrebno pravovremeno poduzimati mjere liječenja, ne zanemarujući simptome bolesti u početnoj fazi.
Ako se razlozi za razvoj bolesti eliminiraju na vrijeme, tada se inzulinska rezistencija ne može samo zaustaviti, već i preokrenuti. Isto se odnosi i na predijabetes, koji je često pratilac metaboličkog sindroma.
Dijeta
 Nakon što pacijent počne slijediti terapijsku dijetu, osjećat će se bolje nakon 3-4 dana, a nakon tjedan dana količina triglicerida u krvi će se normalizirati. Razina dobrog kolesterola u krvi također će se povećati, a količina lošeg će se smanjivati, što će se dogoditi 6-8 tjedana nakon početka prehrane. Sve to značajno smanjuje rizik od razvoja ateroskleroze.
Nakon što pacijent počne slijediti terapijsku dijetu, osjećat će se bolje nakon 3-4 dana, a nakon tjedan dana količina triglicerida u krvi će se normalizirati. Razina dobrog kolesterola u krvi također će se povećati, a količina lošeg će se smanjivati, što će se dogoditi 6-8 tjedana nakon početka prehrane. Sve to značajno smanjuje rizik od razvoja ateroskleroze.
Glavni tretman je normalizacija težine, jer je pretilost glavni uzrok metaboličkog sindroma. U tome može pomoći posebna dijeta s malo ugljikohidrata, koja pomaže u kontroli i normalizaciji ravnoteže poremećenog metabolizma u tijelu. Vrijedno je znati da takav meni treba postati glavni pacijentu tijekom života.
Da biste postigli pozitivne rezultate, savjetuje se pridržavati se frakcijske prehrane (pomoći će u izbjegavanju porasta razine šećera u krvi) i dijete s niskim udjelom ugljikohidrata u kojem količina lako probavljive glukoze ne smije biti veća od 30% dnevne norme. Udio masti u ovom slučaju ne smije biti veći od 10%. Zahvaljujući proizvodima i niskom glikemijskom indeksu, pacijent će moći dugo podići šećer u krvi i ukloniti osjećaj gladi.
Dijeta pacijenta treba sadržavati sljedeće namirnice:
- povrće i voće
- integralne žitarice i orašasti plodovi,
- grah
- zelje
- nemasno meso i riba,
- obrane mliječne proizvode.
Takođe, pacijent može piti prirodne decokcije, koje nemaju nuspojave, ali imaju dobra ljekovita svojstva - na primjer, infuziju kora breze i borovnice.
U tom slučaju morate napustiti sljedeće proizvode:
- slatke sode
- šećer
- pečenje
- čokolada
- proizvodi od brašna - hleb, tjestenina,
- previše začinjena i slana jela,
- brza hrana
- mrkva i krompir,
- masna jetra, riba, meso.
Dnevna stopa masnoće ne smije prelaziti 10% sve hrane.
Liječenje lijekovima
Tako da ishrana sa malo ugljikohidrata ne nanosi štetu tijelu, liječnik bolesniku propisuje vitamine, minerale i dodatke prehrani. Pored toga, uz prisustvo visokog šećera, potrebno je kontrolirati holesterol i krvni pritisak.
Kao lijekovi su:
- glinidi - smanjuju šećer nakon jela,
- tiazidni diuretici - smanjuju debljinu stijenki krvnih žila,
- sulfonilureje - povećavaju osjetljivost tjelesnih stanica na inzulin,
- biguanidi - pomažu u suzbijanju pretilosti (Metformin).
Mora se imati na umu da su sulfonilureje propisane samo kada je pacijentu potrebno hitno liječenje, jer lijek dovodi do promjene sastava krvi u nivou proteina u plazmi, što može dovesti do ozbiljnih zdravstvenih problema.
Redovna vežba
Ova metoda je u stanju povećati osjetljivost tkiva na inzulin, jer se tokom kontrakcije mišića aktivira protok glukoze u stanice tijela bez pomoći hormona. Nakon određenog vremena nakon početka treninga, inzulin počinje djelovati i mišićni glikogen koji je potrošen tokom treninga raste nezavisno.
Da bi se stanje normaliziralo, pacijent treba da kombinira anaerobni i trening snage. Samo pola sata nastave povećavaju osjetljivost ćelija na hormon za 3-5 dana. Ali ako napustite vježbu, to će se odmah odraziti na smanjenje osjetljivosti na inzulin.
Trening snage takođe povećava osjetljivost na inzulin i snižava nivo šećera. To se osigurava vježbama visokog intenziteta s više pristupa.
Šta je inzulinska rezistencija?
Inzulinska rezistencija je kršenje metaboličkih reakcija kao reakcija na djelovanje inzulina. Ovo je stanje u kojem ćelije pretežno masnih, mišićnih i jetrenih struktura prestaju reagirati na učinke inzulina. Tijelo nastavlja sintezu inzulina normalnim tempom, ali ne koristi se u pravoj količini.
Ovaj izraz je primenljiv zbog njegovog uticaja na metabolizam proteina, lipida i opšte stanje vaskularnog sistema. Ovaj se fenomen može odnositi bilo na jedan metabolički proces, ili na sve istovremeno. U gotovo svim kliničkim slučajevima, otpornost na inzulin nije prepoznata sve do pojave patologija u metabolizmu.
Svi hranjivi sastojci u tijelu (masti, bjelančevine, ugljikohidrati) kao energetska rezerva koriste se u fazama tokom dana. Ovaj efekat nastaje zbog djelovanja inzulina, jer je svako tkivo na njega različito osjetljivo. Ovaj mehanizam može raditi efikasno ili ne efikasno.
Prvo tijelo koristi ugljikohidrate i masne tvari za sintezu ATP molekula. Druga metoda karakterizira privlačenje proteina za istu svrhu, zbog čega se smanjuje anabolički učinak molekula glukoze.
- ATP stvaranje,
- efekat šećera inzulina.
Dolazi do neorganizacije svih metaboličkih procesa i provociranja funkcionalnih poremećaja.
Inzulinska rezistencija je stanje povezano s predijabetesom i dijabetesom tipa 2. Uz otpornost na inzulin, tijelo gubi sposobnost reagiranja na količinu hormona inzulina kojeg proizvodi. Inzulin proizvodi gušterača i pomaže zaštititi organizam od viška šećera (glukoze). Glukoza je izvor energije, međutim, njezin suvišak je štetan za zdravlje.
Genetski uzroci otpornosti na inzulin
Naučnici još ne mogu imenovati tačne razloge zbog kojih osoba razvija inzulinsku rezistenciju. Jasno je da se pojavljuje kod osoba koje vode pasivan način života, prekomjerne su težine ili su jednostavno genetski predisponirane. Uzrok ove pojave može biti i provođenje terapije lijekovima određenim lijekovima.
Otpornost na inzulin problem je ogromnog postotka svih ljudi. Vjeruje se da su uzrokovani genima koji su tijekom evolucije postali preovlađujući. 1962. godine postavljena je hipoteza da je to mehanizam preživljavanja za vrijeme dugotrajne gladi. Zato što pojačava nagomilavanje masti u organizmu tokom perioda obilne ishrane.

Naučnici su duže vremena gladovali miševe. Osobe s najdužim stažem preživjele su osobe za koje je utvrđeno da imaju genetski posredovanu otpornost na inzulin. Nažalost, u modernim uslovima isti mehanizam "funkcioniše" za razvoj gojaznosti, hipertenzije i dijabetesa tipa 2.
Studije su pokazale da pacijenti s dijabetesom tipa 2 imaju genetske nedostatke u prijenosu signala nakon povezivanja inzulina sa njihovim receptorom. To se naziva oštećenja postreceptora. Prije svega, poremećena je translokacija transportera glukoze GLUT-4.
U bolesnika sa dijabetesom tipa 2 pronađena je i oslabljena ekspresija drugih gena koji osiguravaju metabolizam glukoze i lipida (masti). Riječ je o genima za glukozno-6-fosfat dehidrogenazu, glukokinazu, lipoprotein lipazu, sintazu masne kiseline i druge.
Ako osoba ima genetsku predispoziciju za razvoj dijabetesa tipa 2, tada se ona može shvatiti ili ne uzrokovati metabolički sindrom i dijabetes. Ovisi o načinu života. Glavni faktori rizika su prekomjerna prehrana, posebno konzumiranje rafiniranih ugljikohidrata (šećera i brašna), kao i mala fizička aktivnost.
Kod šećerne bolesti tipa 2, najveća klinička važnost je inzulinska rezistencija mišićnih stanica, jetre i masnog tkiva. Zbog gubitka osjetljivosti na inzulin, manje glukoze ulazi i "izgara" u mišićnim ćelijama. Iz jetre se iz istog razloga aktivira razgradnja glikogena u glukozu (glikogenoliza), kao i sinteza glukoze iz aminokiselina i drugih „sirovina“ (glukoneogeneza).
Inzulinska rezistencija masnog tkiva očituje se u tome što antilipolitički učinak inzulina slabi. U početku se to nadoknađuje povećanom proizvodnjom inzulina pankreasa. U kasnijim fazama bolesti više masti se razgrađuje na glicerin i slobodne masne kiseline. Ali u ovom periodu, gubitak kilograma ne donosi mnogo radosti.
Glicerin i slobodne masne kiseline ulaze u jetru, gde se iz njih formiraju lipoproteini vrlo male gustine. To su štetne čestice koje se talože na zidovima krvnih žila, a ateroskleroza napreduje. Prekomjerna količina glukoze, koja se pojavljuje kao rezultat glikogenolize i glukoneogeneze, takođe ulazi u krvotok iz jetre.
Simptomi metaboličkog sindroma kod ljudi dugo prethode razvoju dijabetesa. Budući da se otpornost na inzulin već dugi niz godina nadoknađuje viškom proizvodnje inzulina od strane beta ćelija gušterače. U takvoj situaciji opaža se povećana koncentracija inzulina u krvi - hiperinsulinemija.

Hiperinsulinemija s normalnom glukozom u krvi marker je inzulinske rezistencije i preteča razvoja dijabetesa tipa 2. Vremenom, beta ćelije gušterače prestaju da se nose sa opterećenjem, koje je nekoliko puta veće od normalne. Proizvode sve manje i manje inzulina, pacijent ima visoki šećer u krvi i dijabetes.
Prije svega, 1. faza lučenja inzulina pati, tj. Brzo oslobađanje inzulina u krv kao odgovor na opterećenje hranom. A bazalno (pozadinsko) lučenje inzulina i dalje je pretjerano. Kada nivo šećera u krvi poraste, to dodatno povećava otpornost na inzulin tkiva i inhibira funkciju beta ćelija u izlučivanju inzulina. Ovaj mehanizam za razvoj dijabetesa naziva se "toksičnost glukoze".
Pretilost (značajna prekomjerna težina i masnoća u trbuhu), pasivan način života i dijeta bogata ugljikohidratima glavni su uzroci otpornosti na inzulin. Kod nekih žena ovaj se poremećaj razvija tokom trudnoće i naziva se gestacijskim dijabetesom. Brojne bolesti su takođe povezane s razvojem inzulinske rezistencije. Tu spadaju kardiovaskularne bolesti, bezalkoholna bolest masne jetre i sindrom policističnih jajnika.
Konačno, niz faktora rizika povezan je s razvojem inzulinske rezistencije:
- Slučajevi dijabetesa među bliskim rođacima.
- Sjedilački (pasivni) način života.
- Utrka (predstavnici nekih rasa su više izloženi riziku).
- Starost (što ste stariji, veći je rizik).
- Hormoni.
- Upotreba steroidnih lijekova.
- Uzimanje određenih lijekova.
- Nedostatak kvalitetnog sna.
- Pušenje.
Tačni uzroci inzulinske rezistencije nisu poznati. Smatra se da može dovesti do poremećaja koji se javljaju na nekoliko nivoa: od promjena molekule inzulina i nedostatka receptora inzulina do problema u prijenosu signala.
Do ovog kršenja može doći zbog jednog ili više faktora:
- Gojaznost - kombinovana sa inzulinskom rezistencijom u 75% slučajeva. Statistički podaci pokazuju da porast težine od 40% od norme dovodi do istog postotka smanjenja osjetljivosti na inzulin. Poseban rizik od metaboličkih poremećaja predstavlja pretilost trbušnog tipa, tj. u trbuhu.Činjenica je da masno tkivo koje nastaje na prednjem trbušnom zidu odlikuje maksimalna metabolička aktivnost, upravo iz njega ulazi najveća količina masnih kiselina u krvotok.
- Genetika je genetski prijenos predispozicije za sindrom otpornosti na inzulin i dijabetes melitus. Ako bliski rođaci imaju dijabetes, vjerovatnoća da ćete dobiti probleme sa osjetljivošću na inzulin je mnogo veća, posebno kod načina života koji ne možete nazvati zdravim. Smatra se da je raniji otpor bio namijenjen podršci ljudske populacije. U dobro hranjeno vrijeme ljudi su spremali masti, u gladnima - preživjeli su samo oni koji su imali više rezerve, odnosno pojedinci sa inzulinskom rezistencijom. Stabilno bogata hrana danas dovodi do pretilosti, hipertenzije i dijabetesa.
- Nedostatak fizičke aktivnosti - dovodi do činjenice da za mišiće je potrebna manje ishrane. Ali to je mišićno tkivo koje troši 80% glukoze iz krvi. Ako mišićnim ćelijama treba prilično malo energije da podrže vitalne funkcije, počinju zanemariti inzulin koji u njima nosi šećer.
- Starost - nakon 50 godina vjerovatnoća za otpornost na inzulin i dijabetes je veća za 30%.
- Prehrana - prekomjerno konzumiranje hrane bogate ugljikohidratima, ljubav prema rafiniranim šećerima uzrokuje višak glukoze u krvi, aktivnu proizvodnju inzulina i, kao rezultat, nespremnost tjelesnih stanica da ih identificiraju, što dovodi do patologije i dijabetesa.
- Lijekovi - neki lijekovi mogu izazvati probleme sa signalizacijom inzulina - kortikosteroidi (liječenje reume, astme, leukemije, hepatitisa), beta blokatori (aritmija, infarkt miokarda), tiazidni diuretici (diuretici), vitamin B
Nasljednost kao faktor predispozicije za otpornost na inzulin je prilično česta. No, budući da se ovaj pokazatelj često ne dijagnosticira, patologija se može otkriti zbog prisutnosti popratnih bolesti. Na primjer, ako porodica ima rođake s dijabetesom, gojaznošću ili hipertenzijom.
- Genetski poremećaji sa inzulinskom rezistencijom igraju sekundarnu ulogu,
- razvoj inzulinske rezistencije može se izbjeći uz pomoć preventivnih mjera: aktivnog načina života i redovitog praćenja prehrane.
Inzulinska rezistencija i metabolički sindrom, koji se još naziva i sindromom otpornosti na inzulin, bitno su različiti jedan od drugog:
- U prvom se slučaju bavimo odvojenom otpornošću ćelija na inzulin,
- U drugom - čitav niz patoloških faktora koji stoje na osnovi pojave bolesti kardiovaskularnog sistema i šećerne bolesti tipa II.
Ovaj niz patoloških poremećaja hormonskog i metaboličkog metabolizma uključuje:
- Trbušna gojaznost,
- Arterijska hipertenzija
- Inzulinska rezistencija
- Hiperlipidemija.
Mehanizam nastanka negativnih manifestacija u sindromu X zasnovan je na uticaju otpornosti i hiperinzulinemije na ljudski organizam.
Uzroci razvoja i faktori rizika
Brojni faktori rizika, poput rase, starosne dobi i porodičnih bolesti, van su naše kontrole. Da biste smanjili rizik od razvoja otpornosti na inzulin, potrebno je da smršavite (čak 10% igra ulogu), redovito podvrgavajte tijelo fizičkim aktivnostima i održavajte zdravu prehranu. Preferirajte isključivo zdrave ugljikohidrate.
Ako ste iskusili gestacijski dijabetes ili trenutno bolujete od njega, inzulinska rezistencija obično nestaje odmah nakon rođenja. Međutim, činjenica da je prisutna ova bolest povećava rizik od razvoja dijabetesa tipa 2 u kasnijoj životnoj dobi. Gestacijski dijabetes trebao bi signalizirati promjenu prehrane i načina života kako bi se rizik smanjio na najmanju moguću mjeru.
Trudnoća i otpornost na inzulin
Molekuli glukoze su osnovni izvor energije i za mamu i za bebu. Tokom povećanja stope rasta bebe, njegovo tijelo počinje zahtijevati više i više glukoze. Važno je da počevši od 3. tromjesečja trudnoće potrebe za glukozom premašuju raspoloživost.
Obično bebe imaju niži šećer u krvi u odnosu na majke. Kod djece je to otprilike 0,6–1,1 mmol / litra, a kod žena je 3,3–6,6 mmol / litra. Kad rast fetusa dostigne vrhunsku vrijednost, majka može razviti fiziološku neosjetljivost na inzulin.
Sva glukoza koja uđe u majčino tijelo u biti se ne apsorbira u njemu i preusmjerava na plod tako da mu tijekom razvoja ne nedostaje hranjivih sastojaka.
Ovaj efekat reguliše placenta koja je osnovni izvor TNF-b. Oko 95% ove supstance uđe u krv trudnice, ostatak ide u organizam deteta. Upravo je porast TNF-b glavni razlog otpornosti na inzulin tijekom gestacije.
Nakon rođenja djeteta, nivo TNF-b brzo pada, a paralelno se osjetljivost na inzulin vraća u normalu. Problemi se mogu javiti kod žena s prekomjernom težinom, jer proizvode mnogo više TNF-b od žena s normalnom tjelesnom težinom. U takvih je žena trudnoća gotovo uvijek praćena nizom komplikacija.
Inzulinska rezistencija dovodi do povišenog šećera u krvi, što zauzvrat izaziva pojačanu funkciju gušterače, a zatim i dijabetes. Povećava se nivo inzulina u krvi što doprinosi povećanom stvaranju masnog tkiva. Višak masnoće smanjuje osjetljivost na inzulin.
Ovaj začarani krug dovodi do viška kilograma i može uzrokovati neplodnost. Razlog je taj što je masno tkivo sposobno da proizvodi testosteron, s povećanim nivoom trudnoće koja je nemoguća.
Zanimljivo je da je otpornost na inzulin tokom trudnoće norma, potpuno je fiziološka. To se objašnjava činjenicom da je glukoza glavna hrana za bebe u maternici. Što je duže razdoblje gestacije, to je više potrebno. Od trećeg tromjesečja glukoze fetus počinje nedostajati, placenta je uključena u regulaciju njegovog protoka.
U žena s prekomjernom tjelesnom težinom i komplikacijama u trudnoći, otpornost na inzulin može ostati nakon porođaja, što dodatno značajno povećava njihov rizik od dijabetesa.