Apsces ili gnojni pankreatitis
Apsces gušterače - Ovo je šupljina ispunjena gnojem i nekrotičnim masama u tkivu žlijezde. U velikoj većini slučajeva razvija se nakon akutnog alkoholnog pankreatitisa. Karakterizira ga pojava vrućice, bolova u pojasu, leukocitoze, stvaranja tumora u trbušnoj šupljini oko dvije sedmice nakon napada pankreatitisa. Dijagnoza se postavlja nakon ultrazvuka, MRI ili CT pretrage trbušne šupljine, analize biokemijskih i općih kliničkih parametara krvi. Jedini efikasni tretman je hirurško debridman apscesa, nakon čega slijedi antibiotska terapija.
Opće informacije
Apsces gušterače je ozbiljna bolest koja se razvija kod pacijenata koji su podvrgnuti pankreatitisu (akutno ili opetovano pogoršanje) ili nekrozi pankreasa uz stvaranje ograničene gnojne šupljine u žlijezdi. Bolest je opasna po život pacijenta, a njegova podmuklost leži u brisanju klinike na pozadini antibiotske terapije. Zato je u modernoj gastroenterologiji uobičajeno propisivati antibiotike za pankreatitis samo uz istodobne lezije bilijarnog trakta ili dokazane bakterijske komplikacije. Sve slučajeve groznice i bolova u trbuhu u roku od dvije sedmice nakon pankreatitisa treba smatrati vjerovatnim apscesom gušterače. Jedini tretman koji dovodi do oporavka je operacija za drenažu apscesa. Bez operacije, smrtnost kod ove patologije dostiže 100%.

Apsces gušterače se razvija na pozadini akutnog pankreatitisa, može se oblikovati u bilo kojem obliku patologije, osim edema, u 3-4% slučajeva ove bolesti dolazi do stvaranja apscesa. Najčešće se otkriva na pozadini alkoholnog pankreatitisa. Razlozi za stvaranje gnojne šupljine u gušterači nisu potpuno jasni. Pretpostavlja se da se infekcija može unijeti krvotokom, pseudocistom s punkcijom (ako se ne opaža aseptik), s tvorbom fistule ciste s crijevima.
U velikoj većini slučajeva, aspiracijom i inokulacijom sadržaja apscesa, luče se Escherichia coli ili enterobakterije. Prema studijama iz područja gastroenterologije, dodatak sekundarne infekcije opažen je u gotovo 60% slučajeva nekroze gušterače, pa je pri liječenju ove bolesti potrebno uzeti u obzir vjerovatnost stvaranja šupljine s gnojnim sadržajem. Razvoju apscesa potiče teški pankreatitis s više od tri faktora rizika, postoperativni pankreatitis, rana laparotomija, rani početak enteralne prehrane i iracionalna antibiotska terapija.
Kada se pojavi akutni pankreatitis, tkivo žlezde je oštećeno, zbog čega enzimi ulaze i u samu žlijezdu, i u okolna tkiva, uništavajući ih. Zbog toga može započeti nekroza pankreasa, formiraju se pseudociste - šupljine ispunjene tekućim sadržajem i nekrotična tkiva. Kada uđete u područje patološkog procesa infekcije, razvija se ili flegmon pankreasa - nastaje totalna gnojna fuzija, ili apsces. Treba napomenuti da je flegmon teže i prognostički nepovoljnije stanje, koje se u klinici praktično ne razlikuje od jednog apscesa. Osim toga, s apscesom u tkivima, može se formirati višestruki apsces.
Simptomi apscesa
Apsces gušterače se formira duže vrijeme - obično najmanje 10-15 dana. Tako se u roku od dvije do četiri sedmice od početka pankreatitisa temperatura povisi na febrilne brojeve, pojave se zimica, pojave se tahikardije, pojačavaju se bolovi u gornjem dijelu trbuha. Bolovi su nalik na pojas, prilično jaki. Pacijent skreće pažnju na slabost, umor, nedostatak apetita, pojačano znojenje. Zabrinuti zbog mučnine, povraćanja, nakon čega se duže vrijeme osjeća gorčina u ustima. Postoje svi znakovi opijenosti. Na palpaciji trbuha primjećuje se prisustvo tumorskih formacija i napetost mišića prednjeg trbušnog zida.
Komplikacije
Apsces gušterače često je kompliciran daljnjim širenjem infekcije, stvaranjem višestrukih čira na samoj žlijezdi i okolnim organima. Gnoj može teći retroperitonealno, probijati se u šuplje organe (crijeva, želudac), subfrenično i perokardijalno tkivo, pleuralnu i perikardijsku šupljinu, u vezi s tim mogu se formirati crijevni apsces, subfrenični apsces, gnojni pleuris i perikarditis. Također, apsces može povremeno izbiti kroz kožu s stvaranjem fistule. Ako su zidovi posude uništeni enzimima, može doći do jakog krvarenja, ponekad s smrtnim ishodom.
Dijagnostika
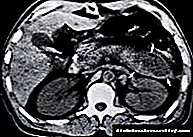
Apsces gušterače dijagnosticira specijalista opće hirurgije nakon detaljnog pregleda pacijenta. U generalnoj analizi krvi postoji visoka leukocitoza, pomak formule leukocita u lijevo, porast ESR-a, anemija. U biokemijskom ispitu krvi primjećuje se porast razine enzima pankreasa, hiperglikemija. Razina amilaze u urinu je povišena, mada tijekom stvaranja apscesa njegova količina može postepeno opadati.
Rendgenski pregled apscesa gušterače ima neke karakteristike. Budući da se žlijezda nalazi iza želuca, sjena šupljine apscesa može se preklapati s plinovitim mjehurom u stomaku. Stoga bi izlaganje trebalo biti duže, a ako se sumnja na apsces, kontrastni medij se uvodi u želučanu šupljinu i vertikalno se slika u bočnoj projekciji - u ovom će slučaju iza želuca biti zaobljena sjena s tekućom granicom (apsces). Kad kontrast uđe u šupljinu apscesa, možemo govoriti o prisutnosti fistule. Takođe na slikama možete vidjeti znakove kompresije crijeva, premještanje organa. Lijeva dijafragmalna kupola je visoka, pokretljivost joj je ograničena, može doći do izlijevanja u pleuralnu šupljinu.
Ultrazvukom gušterače, CT skeniranjem trbušnih organa utvrdit će se lokacija i veličina lezije, broj apscesa. Ako je potrebno, moguća je istodobna perkutana punkcija aspiracijom, pregledom i sjetvom sadržaja. Diferencijalna dijagnoza provodi se s pseudocistom gušterače, nekrozom pankreasa.
Liječenje apscesa gušterače
Liječenje provodi abdominalni hirurg. Apsces je apsolutna indikacija za rehabilitaciju i drenažu. Praksa pokazuje da perkutana drenaža apscesa dovodi do izlječenja u samo 40% slučajeva, osim toga, takvom taktikom mogu se preskočiti flegmoni, višestruki apscesi i širenje infekcije na okolno tkivo gušterače. Zato će endoskopska ili klasična laparotomska ekscizija i drenaža apscesa biti najbolje rješenje.
Tijekom operacije obavlja se pažljivi pregled okolnih organa, retroperitonealnog tkiva na sekundarne apscese. Paralelno s tim, pacijentu se propisuje antibiotska terapija prema dobivenim kulturama, lijekovima protiv bolova, antispazmodicima, enzimskim inhibitorima. Provedena infuzijska terapija sa ciljem detoksikacije.
Prognoza i prevencija
Budući da uzroci nastanka apscesa gušterače nisu u potpunosti razumljivi, do danas ne postoje preventivne mjere za razvoj ove patologije nakon pankreatitisa i nekroze pankreasa. Tako je prevencija stvaranja apscesa prevencija pankreatitisa - jer se apsces može formirati samo na njegovoj pozadini.
Prognoza za nastanak apscesa je ozbiljna: bez hirurškog liječenja smrtnost je 100%, nakon operacije stopa preživljavanja dostiže 40-60%. Ishod bolesti ovisi o pravovremenosti liječenja, brzoj dijagnozi i hirurškom liječenju. Što se ranije postavi dijagnoza i izvedena operacija, to su bolji dugoročni rezultati.
Čimbenici koji uzrokuju razvoj apscesa
Gnojni pankreatitis gušterače, ili na drugi način apsces, može nastati pod utjecajem čitavog spiska provocirajućih faktora. Glavni su nenormalni procesi u gušterači, razvijajući se od rođenja i napredovanje upale u organima iz gastrointestinalnog trakta. Štaviše, suppuracija u regiji žlijezde može izazvati sljedeće pojave:
- prekomjerna upotreba proizvoda koji sadrže alkohol, progresivna faza alkoholizma, češća kod muškaraca nego kod žena,
- procesi opšte intoksikacije cijelog ljudskog tijela,
- napredovanje virusnih zaraznih bolesti,
- povreda funkcionalnosti žučnih kanala i žučnog mjehura,
- patoloških poremećaja u sistemu probavnog trakta, kao i u jetri,
- razne hirurške zahvate za parenhimski organ,
- produljena upotreba određenih vrsta lijekova.
Također, razvoj apscesa može dovesti do razvoja upalnog procesa u dodatku.
Razvoj aktivnosti enzima pankreasa
Neka medicinska istraživanja pokazuju da se apsces gušterače može razviti usred intenzivne aktivnosti enzima pankreasa koji proizvodi sama žlijezda.
To se objašnjava činjenicom da je glavna funkcija dotičnog organa izlučivanje hormonskih tvari - enzima inzulina i gušterače, koji aktivno sudjeluju u probavnom traktu. Jednom ulazeći u crijevnu šupljinu, ovi enzimi počinju aktivirati i razgrađivati proteine, masti i ugljikohidrate, pomažući tijelu da u potpunosti apsorbira te komponente. Prije nego što se enzimi nalaze u crijevima, neaktivni su i bezopasni.
No, akutni pankreatitis ili pogoršanje hronične upale dovodi do neuspjeha svih procesa u gušterači, što uzrokuje prerano aktiviranje enzima pankreasa kada su još u samoj žlijezdi.
Sve to postaje provokator razvoja procesa za samo-probavu parenhimskog organa. Kao rezultat toga, tkivne strukture organa postaju upaljene, pojavljuje se ozbiljna natečenost, narušava se njihov integritet i stvara se apsces, što dovodi do smrti.
Crijevni apsces
Crijevni apsces je ograničen fokus gnojne upale u crijevnoj stijenci. Gastroenterologija ovu patologiju shvaća kao oblik gnojno-upalnih procesa u trbušnoj šupljini, prijelaz gnojnog procesa iz susjednih organa ili kao komplikaciju hirurških intervencija u trbušnoj šupljini. Anatomske i fiziološke karakteristike trbušne šupljine, uključujući svojstva peritoneuma, i topografija organa uzrokuju stvaranje ograničenog inflamatornog žarišta u crevima. U nekim se slučajevima apsces u crijevima može oblikovati kao posljedica hematogene (s protokom krvi) ili limfogene (s limfnim tokom) infekcije, čak i iz udaljenih gnojnih žarišta, na primjer, s anginom, osteomijelitisom, furunkulozom. U 8% slučajeva nije moguće utvrditi konkretan uzrok razvoja crevnog apscesa.
Uzroci crijevnog apscesa
Glavni etiološki faktor u razvoju bolesti je Escherichia coli - u više od polovine slučajeva uzročnik može biti i stafilokok - 9-11%, streptokok - 7-10%, Pseudomonas aeruginosa - 7-8%, Proteus - 5-8%, do 25 % - anaerobna flora.
Apsces se može razviti kao posljedica izravnog (kontaktnog) prijelaza infekcije iz susjednih područja, kao posljedice perforacije, prodora čira na dvanaesniku ili drugog dijela crijeva, destruktivnog slijepog crijeva, peritonitisa. Jednako čest uzrok su postoperativne komplikacije: apsces može biti posljedica nedovoljno učinkovite drenaže, nepotpunog uklanjanja izljeva ili oštećenih tkiva, naduvavanja postoperativnog hematoma i može se formirati duž ranskog kanala, oko stranih tijela (uključujući drenaže).
Ograničena gnojna upala može se organizirati na više načina: formiranjem lezije na mjestu infekcije, suppuracijom inficiranog eksudata, nakupljanjem krvi ili žuči u području kirurške intervencije, kao i ograničavanjem patološkog procesa koji proizilazi iz susjednih organa, uključujući peritonitis.
Lečenje apscesa creva
Osnova za lečenje crevnih apscesa je hirurško uklanjanje apscesa u kombinaciji sa masivnom antibiotskom terapijom. Antibiotici su propisani iz grupa cefalosporina, aminoglikozida, fluorokinolona, efikasnih protiv aerobne, anaerobne flore.
Hirurško liječenje sastoji se u otvaranju žarišta gnojne upale, njenoj rehabilitaciji i drenaži. Koristi se laparotomski pristup, čija se lokalizacija određuje mjesto apscesa. Ako lokalizacija gnojnog fokusa nije jasno definirana ili postoje dijagnostičke poteškoće, provodi se medijalna laparotomija koja omogućuje hirurgu pristup svim dijelovima crijeva. S oštećenjem završnih dijelova crijeva moguća je operacija putem transrektalnog pristupa. Budite sigurni da je žarište gnojne upale iscrpljeno za naknadnu aspiraciju pražnjenja i ispiranja.
Flegmon stomaka
Flegmon želuca - akutna gnojna lezija celog stomaka ili njegovog dela sa širenjem na sve slojeve stijenke stomaka. Bolest je veoma rijetka, češće kod muškaraca starih 40-60 godina.
Izolovani su primarni i sekundarni flegmon želuca. Sekundarni flegmoni su kontaktni ili metastatski, tj. razvijaju kao komplikaciju osnovne bolesti. Etiologija i patogeneza primarnih želudačnih flegmona ostaju nejasne.
Uzročnik želučanog flegmona su bijeli i zlatni stafilokoki, streptokoki, E. coli i dr. Najčešće se želudačni flegmon razvija protiv upalne bolesti (gastritis, peptična ulkusna bolest) ili oštećenja sluznice (strana tela, opekotine i dr.). Uzročnik bolesti može prodrijeti u zid želuca i sa strane sluzokože i sa strane serozne membrane (sekundarni flegmon). Najčešće, bolest počinje piloričnim želucem, mada može početi i srčanom.
Čitav zid želuca koji ima oblik infiltrata s fibrinoznim naslagama i sa sluznice i seroznog pokrova prilično se brzo uključuje u gnojni proces. Proces ima tendenciju širenja, rjeđe postoji ograničena gnojna lezija želuca. U dubini infiltrata nalazi se gust gnoj, koji se može dobiti punkcijom debelom iglom. Želudac s gnojnom lezijom postaje oštro hiperemičan i napet.
Histološkim pregledom u ranim fazama otkrivaju se edemi i pluća svih slojeva stomačnog zida u predjelu infiltrata. Kako se bolest razvija, pojačavaju se edemi i hiperemija tkiva, povećava se njihova infiltracija u leukocite.
Klinička slika
Flegmon želuca odnosi se na ozbiljne bolesti. Klinički tijek ovisi o stadiju bolesti, općem stanju tijela, vrsti (primarnom ili sekundarnom) i vrsti flegmona (ograničen ili uobičajen), starosti pacijenta, komplikacijama.
Bolest počinje akutno. Temperatura se naglo povisi na 39-40 ° C.Pacijenti se žale na jake bolove u gornjem dijelu trbuha, koji se još više smanjuje, ali ne umire u potpunosti, oštra slabost, mučnina, povraćanje, dizanje zraka, natečenost. Peristaltika u ranim fazama slabi, a zatim prestaje. Jezik suh, premazan bijelim ili sivim premazom. Puls se povećava na 140 u minuti, njegovo punjenje se pogoršava. Krvni pritisak se smanjuje.
U stadijumu teške purulentne intoksikacije može se pojaviti žutost sluznica i kože. Trbuh je umjereno natečen, nedovoljno uključen u disanje ili uopće nije uključen. Trbušni zid je napet i oštro bolan na svim odjelima, posebno u gornjem dijelu, gdje se ponekad može osjetiti okrugla, meka, oštro bolna formacija koja zauzima čitavu epigastričnu regiju.
Simptomi iritacije peritoneja u početnim fazama bolesti slabo su izraženi, ali kako se flegmon razvija i širi, postaje izražen. Sve ove manifestacije karakterističnije su za generalizirani flegmon stomaka.
Test krvi ukazuje na upalni proces - broj leukocita raste na 15-18 x 109 / l, ESR raste, opaža se pomak formule leukocita ulijevo. Od velike pomoći u dijagnostici želudačnog flegmona pruža se rendgenski pregled u kojem se otkrivaju glatkoća i neravnine nabora sluznice i odsutnost peristaltike na ovom dijelu želuca. S progresijom bolesti može se otkriti defekt punjenja s ravnomjernim, glatkim konturama.
Mogućnosti ultrazvuka sa želudačnim flegmonom su ograničene, ali CT daje važne informacije - ograničeno zadebljanje stijenke želuca, njegovo širenje, ponekad otkrivaju plin u zidu želuca.
Endoskopski pregled olakšava dijagnozu bolesti. Ezofagogastroskopija i laparoskopija su odlučujuće metode u preoperativnoj dijagnozi i određivanju liječenja želučane flegmone.
Gastroskopskim pregledom sluznica želuca, najčešće njegovog piloričnog odeljenja, prekrivena je fibrinoznim naslagama i natečena je. Kada gnojni proces pređe iz susjednih organa u želudac (sekundarni flegmon), može se opaziti izbočenje stomačne stijenke u zahvaćenom dijelu. Gastroskopiju treba izvoditi s velikim oprezom, jer kod flegmona želuca lako se može dogoditi perforacija zida instrumentom kada se želudac rasteže zrakom.
Laparoskopskim pregledom flegmona želuca u početnom stadiju utvrđuje ispupčenje omentuma u želucu, može postojati i fibrinozni naslage u omentumu. Želudac je hiperemičan na zahvaćenom području, natečen, prekriven fibrinom. S progresijom bolesti prvo se pojavljuje serozni eksudat u trbušnoj šupljini, a zatim gnojni.
Dijagnoza je teška, jer je bolest rijetka, a simptomi su slični drugim akutnim bolestima trbušne šupljine: perforiranim čirom na želucu ili dvanaestopalačnom crevu, akutnim holecistitisom, akutnim pankreatitisom, akutnim gastritisom, gastroenteritisom. Uz pojave peritonitisa dijagnozu želučanog flegmona još je teže postaviti. Endoskopski pregled ili laparoskopija mogu pomoći u postavljanju dijagnoze.
U najranijim fazama bolesti čija je dijagnoza moguća samo endoskopskim pregledom možete se ograničiti na konzervativno liječenje: masivnu antibiotsku terapiju, protuupalni i detoksikacijski tretman, prehranu i dinamičko promatranje.
Hirurško liječenje je indicirano za progresivni oblik bolesti, kao i zbog neefikasnog konzervativnog liječenja lokalnih oblika želučane flegmone. Sa sekundarnim flegmonom želuca potrebno je aktivno liječiti osnovnu bolest. Što prije se operacija izvodi to je bolji ishod bolesti.
Najtipičnije operacije za flegmon želuca: njegova resekcija unutar zdravih tkiva, gastrostomija, drenaža trbušne šupljine. Obim operacije ovisi o pacijentovom stanju, razvoju i vrsti procesa (ograničen, raširen), komplikacijama. Optimalna intervencija je resekcija želuca, koja se može izvesti u nedostatku komplikacija i pacijentovog relativno zadovoljavajućeg stanja.
Čak i uz ovu radikalnu operaciju, oteklina tkiva, gnojne lezije stomačnog zida ne zahtijevaju samo visoku kiruršku tehniku, već i odgovarajuću opremu i opremu. U uvjetima peritonitisa koji je uobičajeni proces, korisnije je ograničiti se na gastroenteroanastomozu ili gastrostomiju u kombinaciji sa zarezima duž zida želuca do mišićnog sloja, liječenjem zida antisepticima, čipiranjem otopinama antibiotika i okončavanjem operacije drenažom trbušne šupljine.
Rez u gornjoj srednjoj liniji otvara trbušnu šupljinu. Flegmonom koji pogađa deo želuca obavlja se resekcija. Ako se gastrektomija ne može izvršiti zbog ozbiljnosti pacijentovog stanja, operacija se sastoji u isušivanju trbušne šupljine uvođenjem drenažnih cijevi i ograničavanjem tampona od gaze. Kroz poseban rez u lijevom hipohondrijumu, drenaža se vrši s nekoliko bočnih otvora u lijevom subfreničnom prostoru do dna želudca.
Druga drenaža i tampon izvode se rezom u desnom hipohondrijumu i vode kroz subhepatički prostor do malog omentuma. Treća se drenažna cijev ubacuje u vrećicu za punjenje kroz otvor napravljen u gastrointestinalnom ligamentu: drenaža se dovodi do stražnje stijenke želuca i izvodi se kroz srednji rez. Operacija je završena uvođenjem stalne sonde u želudac.
S flegmonom želuca, kompliciranim raširenim gnojnim peritonitisom, s nepopravljenim izvorom infekcije, nastaje laparostomija s naknadnim postupnim sanacijama trbušne šupljine.
U postoperativnom periodu indicirana je masivna antibiotska terapija, detoksikaciona terapija, peritonealna dijaliza, kardiovaskularni i simptomatski agensi. Od prvih dana je potrebno aktivno boriti se protiv pareza želuca i crijeva. Detoksikaciona terapija uključuje prisilnu diurezu, ekstrakorporalne metode detoksikacije, korekciju volemskih, proteinskih, elektrolitnih poremećaja. Imunoterapija zauzima važno mjesto - primjena specifičnih imunoglobulina, pentaglobina, sandobulina i gabriglobina.
Za liječenje peritonitisa koristi se planirano saniranje trbušne šupljine laparostomijom, koristeći postupnu nekrektomiju, ispiranje trbušne šupljine antiseptičkim otopinama. Želudac se ispire stalnom sondom 1-2 puta dnevno 1-2% -tnom rastvorom sode bikarbone u čistu vodu.
Od prvih dana potiče crijevnu pokretljivost.
Od komplikacija želudačnog flegmona, gnojnog peritonitisa, sepse, zatajenja više organa, sekundarnog krvarenja, koja može dovesti do smrti pacijenta.
Prognoza ovisi o općem stanju, starosti pacijenta, raširenosti i brzini bolesti, gnojnoj intoksikaciji, komplikacijama i, na kraju, o pravovremenosti dijagnoze i liječenju pacijenta. Prognoza za želudačni flegmon je nepovoljna, smrtnost je visoka.
Intestinalni flegmon
Intestinalni flegmon - akutna gnojna upala crevne stijenke. Bolest je rijetka, opaža se uglavnom u dobi od 35-55 godina podjednako često kod muškaraca i žena, ali javlja se i kod djece 2 mjeseca i starije. Intestinalni flegmon može biti primarni ili sekundarni (metastatski ili kontaktni).
Etiologija i patogeneza primarne flegmone ostaju nejasne. Uzročnici bolesti su E. coli, stafilokoki, ređe streptokok. Upalne bolesti crijeva, stranih tijela, helmintička invazija, poremećaji cirkulacije u žilama mezenterija kao posljedica adhezivne bolesti, ciroze mogu dovesti do crijevnih flegmona. U nekim slučajevima, flegmon je komplikacija enteritisa i kolitisa.
Najčešće se crijevni flegmon lokalizira u terminalnom ileumu sa naknadnim širenjem na cijeli ileum i jejunum. Ponekad upalni proces može zahvatiti debelo crijevo: slijepo, uzlazno, poprečno debelo crijevo, silazno i sigmoidno. Opseg upale može varirati: od nekoliko centimetara do metra ili više, a moguće i segmentarne lezije crijeva.
Difuzna upala započinje u submukoznom sloju i širi se duž crijeva i cijele debljine njegovog zida. Širenje upale na peritoneum može dovesti do crijevne perforacije. Upalni infiltrat značajno sužava crijevni lumen zbog gubitka sposobnosti mišićnog sloja da se stegne do opstrukcije. U kasnim fazama, kada se crevna pareza pridruži upalnom procesu, lumen creva se znatno povećava.
S crijevnim flegmonom ne nastaje totalna crijevna lezija, već izmjena zahvaćenih područja s nepromijenjenom. Na pozadini spazma i crevne infiltracije određuje se oštra hiperemija seroznog pokrova. Pod sluznicom su vidljive više petehija. Nakon toga, serozna membrana crijeva prekrivena je fibrinoznim plakom.
Opskrbljena krvlju u crijevima iz žila mezenterija je sačuvana, čak je i vazodilatacija uočena na pozadini edema mezenterija. Limfni čvorovi u korijenu mezenterija mogu se povećati. U budućnosti, zbog upalnog procesa duž crijeva, razvija se adhezivni proces, u kojem je nekoliko petlji crijeva uključeno u stvaranje među-crijevnih apscesa i fistula.
Klinički tok i dijagnoza
Bolest počinje iznenada mukom u trbuhu, vrućici do subfebrilnih brojeva. S razvojem crijevne flegmone opće stanje pacijenta je značajno narušeno. Zabrinuti zbog bolova u trbuhu (lokalizacija boli može varirati), slabost, groznica do 39-40 ° C, povećan umor, mučnina, povraćanje. Klinička slika akutnog abdomena se postepeno povećava. Jezik je obložen bijelom ili sivom bojom. Trbuh nije dovoljno uključen u disanje, umjereno je istegnut.
Bol se određuje prema lokalizaciji flegmona creva. Ponekad kroz trbušni zid možete osjetiti duguljasto, meko, glatko, bolno zadebljanje duž crijeva. S progresijom bolesti pojavljuju se peritonealni simptomi: jezik je suh, obložen plakom, trbuh otečen, ne sudjeluje u disanju, ravnomjerno je napet, bez jasne lokalizacije boli, pojavljuju se simptomi iritacije peritoneja. Može doći do kašnjenja u stolici i plinovima, ponekad do proliva. Opće stanje se značajno pogoršava kako se gnojna intoksikacija povećava.
Kod akutnog toka bolesti zapažaju se leukocitoza, povećanje ESR-a, pomak formule leukocita ulijevo.
Uz izraženu sliku gnojnog peritonitisa nepoznatog uzroka i apsolutnih indikacija za operaciju, crijevni flegmon može postati operativni nalaz. U trbušnoj šupljini zamagljen je eksudat ili krvavi izliv, zahvaćeno crijevo je otečeno, uvećano, njegov zid je oštro zadebljan, gust ili pastozne konzistencije. Na seroznoj membrani creva fibrinozni prekrivači.
U hroničnom obliku crijevnih flegmona, upalni fenomeni nisu jasno izraženi, opće stanje se malo poremeti, temperatura se ne povećava, ali prevladavaju fenomeni crijevne stenoze i razvoja adhezivne bolesti.
Akutni crevni flegmon mora se razlikovati od akutnih upalnih bolesti trbušnih organa: akutnog upala slijepog crijeva, akutnog holecistitisa, akutnog pankreatitisa, pogoršanja peptičnog čira na želucu i dvanaesniku, akutne upale maternice, akutne opstrukcije creva.
Hronični crevni flegmon mora se razlikovati od tumora creva, hroničnog upala slijepog crijeva, kolitisa, gastritisa, upale maternice, crijevne tuberkuloze, aktinomikoze, limfogranulomatoze, slijepog crijeva. Takvo obilje bolesti (s rijetkim flegmonom crijeva), odsutnost simptoma tipičnih za ovu bolest u velikoj mjeri komplicira dijagnozu. Točna dijagnoza se često postavlja samo tokom operacije.
Posebne metode istraživanja, ultrazvuk, CT, čije su mogućnosti ograničene crijevnom parezom, nakupljanjem plinova, u nekim slučajevima omogućuju otkrivanje zadebljanja crijevne stijenke, ponekad dostižući 2 cm, hipoehoičnost i smanjenje peristaltike na određenom području. Rezolucija CT-a u ovom je slučaju veća od ultrazvuka.
U hroničnom toku bolesti moguć je rendgenski pregled crijeva. U tom se slučaju utvrđuje oštećenje punjenja glatkim, jasnim konturama, što značajno sužava crijevni lumen. Poremećaji punjenja mogu se nalaziti u nekoliko dijelova crijeva. Dijagnoza pomaže laparoskopskim pregledom, pri kojem se otkrivaju trbušni izliv, zadebljali gusti dio crijeva s hiperemijom, preciznim krvarenjima i fibrinoznim prekrivanjem.
Među komplikacijama crijevne flegmone izdvajaju se gnojni peritonitis, stvaranje crevnih apscesa i fistula, crijevna opstrukcija, adhezivna bolest.
Vrste formacija i uzroci njihove pojave
- Vrste formacija i uzroci njihove pojave
- Simptomi i dijagnoza bolesti
- Liječenje tegobe
Purulentne formacije koje se nalaze u trbušnoj šupljini, gastroenterolozi su podijeljeni na intraperitonealni (intraperitonealni), retroperitonealni (retroperitonealni), visceralni (intraorganski, intraorganski).
Formacije prve dvije skupine smještene su u anatomskim vrećicama i džepovima u trbušnoj šupljini i u staničnoj površini retroperitonealnog vlakna.
Intraorganski apscesi trbušne šupljine nalaze se u zidovima unutrašnjih organa. Na primjer, u parenhimu gušterače, jetreni režnjevi.
Plastična sposobnost trbušnog zida pomaže da se ograniči upala. Postepeno se formira piogena kapsula koja sprečava širenje gnoja.
Obrazovanje prema lokaciji podijeljeno je u 3 grupe:
- intraperitonealni - uključuju interintestinalni, karlični, parakolični, subfrenični i oni koji se nalaze u desnom ili donjem lijevom kvadrantu,
- retroperitonealni - perinefralni, pankreasni,
- visceralni - slezenozni, jetreni.
Izvor apscesa je:
- posttraumatična
- postoperativni
- metastatski
- perforiran.
U razvoju upale učestvuju sledeći mikroorganizmi:
- crevna mikroflora,
- aerobni gram-negativni bacili,
- mikrobne asocijacije
- invazija ameba,
- gljivice
- streptokoki,
- stafilokoki.
Apsces trbušne šupljine može se oblikovati nakon operacije, traume na trbuhu, infekcije, kao i nakon perforacije zidova organa i upalnih procesa koji se događaju u radusu.
Infekcija može ući u trbušnu tekućinu nakon puknuća crijeva ili upale upala slijepog crijeva.
Krećući se u različitim smjerovima, bakterije formiraju žarišta upale u različitim dijelovima trbuha. Na primjer, subfrenski tip apscesa.
Nakon destruktivnog upala slijepog crijeva, proboja čira na dvanaesniku ili želucu, stvara se crevni tip apscesa.
Purulentni peritonitis, koji je pacijent ranije mogao patiti, takođe dovodi do toga. Obično se formacija pojavi mjesec dana nakon ove bolesti.
Simptomi bolesti su različiti, ovisno o veličini apscesa i mjestu gdje se nalazi. Bol se oseća ispod leđa, savijanje nogu ga pojačava.
Apsces se može formirati nakon liječenja upale ženskih spolnih organa (adneksitis, parametritis, akutni salpingitis i drugi).
Enzimi koji djeluju na okolna vlakna oko gušterače formiraju upalni proces u prisustvu pankreatitisa.
Akutni holecistitis u nekim situacijama je provocirajući faktor za stvaranje apscesa u trbušnoj šupljini.
Te formacije često imaju polimikrobnu piogenu floru koja kombinira i aerobne i anaerobne asocijacije mikroba.
Simptomi i dijagnoza bolesti
Sve vrste apscesa na početku bolesti imaju slične simptome:
- opijenost
- zimica
- porast temperature
- groznica
- otkucaji srca i rad srca
- napeti trbušni mišići
- gubitak apetita
- mučnina
- zatvor
- ako se formacija nalazi pored mokraćnog mjehura, tada su česti nagoni za mokrenjem.
Palpacijom se može odrediti apsces nastajući bolom. Subfrenični apscesi imaju izražene simptome, a prenaprezanje trbušnog mišića ukazuje na stvaranje mezogastričnog tkiva.
Bol ispod rebara, koja se proteže do ramena i skapularne regije, javlja se sa subfreničnim apscesom.
Simptomi gnojne kapsule u području karlice uključuju učestalo mokrenje, bol u trbuhu i iritaciju creva. Retroperitonealni apsces karakterizira bol u donjem dijelu leđa.
Uz bolest koja se javlja u prostoru Douglasa, pacijenti osjećaju pritisak i težinu. Nakon toga nastaju kolike u donjem dijelu trbuha, povišena je temperatura.
Interintestinalni oblici apscesa karakteriziraju umjereni bolni bolovi koji nemaju određenu lokalizaciju, nadutost.
Tokom početnog pregleda terapeut treba obratiti pažnju na prisilno držanje koje je pacijent usvojio kako bi umanjio bol: savijanje, ležanje na leđima, bok i drugi.
Doktor će pregledati jezik i palpirati trbuh. To će mu omogućiti da prepozna bolna mjesta koja će odgovarati lokaciji apscesa (u karlici, ispod rebara i tako dalje).
Vanjski pregled tijela je također potreban jer sub-dijafragmalni apsces savija grudni koš, pomičući rebra.
Da bi se utvrdila tačna dijagnoza, pacijent mora proći nekoliko testova:
- biohemija krvi
- opšti test krvi
- analiza mokraće
- biomaterijal za sjetvu bakterija.
Ako prikupljeni podaci nisu dovoljni, tada će liječnik uputiti pacijenta na daljnje ispitivanje.
Preostali apscesi pomoći će u identificiranju panoramske radiografije trbušne šupljine.
Primjena fistulografije, irrigoskopije, rendgenskih snimaka gastrointestinalnog trakta s kontrastnim sredstvom određuje stupanj premještanja želuca i crijeva s infiltracijom. Najinformativniji ultrazvučni pregled.
Pregled pacijenata sa apscesom zasnovan je na upotrebi:
- Rendgenski pregled,
- Ultrazvuk
- CT
- radioizotopsko skeniranje.
Kada se apsces nalazi u blizini dijafragme, može se pojaviti pleuralni izliv, smanjena pokretljivost i visok položaj kupole dijafragmalnog mišića i drugi simptomi.
Uzroci gnojnog pankreatitisa
Uzimajući u obzir sve slučajeve ozbiljnih stanja pacijenata, 10-15% se dodjeljuje razvoju gnojnih komplikacija. To znači da svaki 10 pacijenata pati od gnojnog pankreatitisa. Infekcija koja prodire u gušteraču nije dovoljna da pogorša stanje sa ozbiljnim posljedicama, neophodna je kombinacija mnogih faktora. Kršenja u strukturi kanala, krvnih žila, sluznice gušterače dovode do gnojne upale. Razvoj ovog stanja prati niz uzroka:
- prekomjerna konzumacija alkoholnih pića (alkoholizam),
- dugotrajno izlaganje otrovnim tvarima,
- bakterijske infekcije
- kamenje u žučnim kanalima i mjehuru,
- bolesti probavnih organa (čir na želucu, upala dvanaestopalačne membrane),
- nuspojava od uzimanja lijekova koji negativno utječu na rad gušterače,
- posledice hirurgije
- rezultat povrede pankreasa,
- upala slijepog crijeva
- nasljednost.
Zdrav organ proizvodi neaktivne enzime, krećući se po probavnom traktu koji su aktivirani. Uz pankreatitis, enzimi postaju aktivni direktno u gušterači, nagrizajući njegove zidove. Proces pogoršavaju mnogi dodatni faktori, a akutni proces upale usložnjava se oštećenjem kanala, krvnih žila, pojavom gnojnih žarišta.
Pravilno funkcioniranje organa je poremećeno, upala može preći u organe trbušne šupljine. Gnojni iscjedak, upadajući u krv, trbušna šupljina otrova tijelo, poremećuje rad vitalnih organa.
Lečenje bolesti
Preduslov za liječenje bolesti je bolnica.
Pacijent s dijagnozom gnojni pankreatitis treba odmah smjestiti u bolnicu pod stalnim nadzorom ljekara. Edematna faza bolesti provodi se pod sloganom - hladno, gladno, smireno.
Odmor u krevetu koji se pripisuje pacijentu, ispiranje želučanog ispiranja hladnom vodom i primjena leda u želudac dovode do smanjenja upale. Potpuno izgladnjivanje postiže se zaustavljanjem proizvodnje enzima, kao rezultat - smanjenja boli. Da bi ojačali rezultat, propisane su injekcije anestetika (papaverin, no-spa) i lijekovi koji smanjuju proizvodnju enzima (almagel, trasilol), diureticima smanjuju edeme.
U akutnom periodu bolesti, koji je praćen krvarenjima, suppuration na tkivima pankreasa, potrebna je hirurška intervencija. Pravilno odabrana taktika može ukloniti intoksikaciju, spriječiti dehidraciju i spriječiti potpuno uništavanje žlijezde. Ne može se izvesti hirurška intervencija u slučaju šok pacijenta i nemogućeg izlaska iz njega.
Operacija koja omogućava uklanjanje truljenja zidova sluznice naziva se laparatomija. Prodirejući u trbušnu šupljinu, pod stalnim nadzorom opreme, liječnik određuje mjesto apscesa i uklanja ih. Istovremeno se provodi pregled žučnog mjehura, a prema njegovom stanju donosi se odluka (uklanjanje ili drenaža).
Dejstvo infekcija
Razvoj gnojno-nekrotičnih procesa u šupljini parenhimskog organa na pozadini zaraznih ili virusnih bolesti događa se zbog prodora patogena u organizam putem žučnih kanala, što doprinosi upali njegovih tkivnih struktura.
Infekcija žlijezde može pridonijeti razvoju gnojnih žarišta, koje s vremenom postaju veće i na kraju mogu izbiti. Taj će fenomen omogućiti trenutno širenje gnojnih masa na obližnje organe i tkiva, osiguravajući razvoj općeg procesa intoksikacije.
U takvim situacijama vjerojatnost smrti izjednačava se sa 100 posto.
Difuzni gnojno-nekrotični procesi u parenhimskom organu nazivaju se flegmona pankreasa. Flegmon se takođe razvija pod uticajem zaraznih patogena, na pozadini nekrotičnih procesa koji se razvijaju nakon aktiviranja aktivnosti enzima pankreasa. Sve to može dovesti do nepovratnog narušavanja funkcionalnosti i drugih unutrašnjih organa što će bez odgovarajućeg liječenja sigurno dovesti do smrti pacijenta. Stoga je vrlo važno obratiti pažnju na sve manifestne znakove oslabljene funkcionalnosti parenhimskog organa.
Glavna simptomatologija sa gnojnim pankreatitisom
Razvoj apscesa može doprinijeti manifestaciji mnogih simptomatskih znakova, kao što su:
- stalni osjećaj mučnine
- redovno intenzivno povraćanje koje ne donosi olakšanje općeg stanja,
- gubitak apetita, do njegovog potpunog gubitka,
- natečenost trbuha.

Važno je napomenuti da razvoj ovog patološkog slabljenja radne sposobnosti žlijezde doprinosi intenzivnom gubitku kilograma na pozadini oslabljene funkcionalnosti i drugih organa probavnog trakta.
Štoviše, simptomi gušterače gušterače mogu se manifestirati na sljedeći način:
- pojava bolnih napada u epigastričnoj regiji,
- povećani broj otkucaja srca,
- osećaj zimice na pozadini povišene telesne temperature pacijenta,
- teško disanje
- pad krvnog pritiska,
- poremećaji stolice s razvojem proljeva ili opstipacije,
- pogoršanje općeg blagostanja pacijenta.
Uz pankreatitis gnojnog oblika tijeka, pacijent stalno osjeća nelagodu, čak i u trenucima potpunog odsustva boli u epigastričnoj regiji. Ova patologija crpi svu energiju i snagu pacijenta. Svakim naglim kretanjem tijela ili kašljem može se pojaviti nepodnošljiva akutna bol.
Medicinski naučnici na temelju studija tvrde da formiranje apscesa u većini slučajeva počinje već u 2-3 tjedna, nakon pogoršanog napada bolesti pankreasa žlijezde.
A prva simptomatska manifestacija gnojnog oblika gušterače je pojava akutne boli u epigastričnoj regiji s povratkom u škapularnu regiju leđa. Bolna bolest može imati tako intenzivnu manifestaciju da pacijenti često to ne mogu izdržati i izgube svijest na pozadini nastanka bolovnog šoka.
Progresivni stadij apscesa karakterizira pojava na koži u pupčanoj regiji i abdomenu tamnih ili bordo žarišta. U rijetkim slučajevima se takve manifestacije mogu pojaviti na bočnim stranama trbuha.
Dijagnostičke metode
Identifikacija razvoja apscesa moguća je nakon niza dijagnostičkih postupaka. Prvi korak je uzimanje krvnih pretraga za opće kliničko i detaljno istraživanje, kao i analizu urina i rendgenski postupak za sve organe koji se nalaze u peritonealnoj šupljini.
U nekim slučajevima mogu biti potrebne dodatne metode istraživanja radi potvrđivanja dijagnoze. U takvim slučajevima pacijent se šalje na ultrazvučni pregled, nakon čega liječnik može tačno odrediti mjesto gnojne lezije ili lokalizaciju cističnih formacija.
Osim toga, metoda laparoskopskog pregleda može se koristiti za identifikaciju stupnja razvoja, vrste i težine patologije, bez korištenja hirurške intervencije.
Postoje slučajevi kad dijagnoza apscesa postane vrlo teška, zbog kasnog liječenja pacijenta za medicinskom pomoći. U početnim fazama razvoja patologije može se provesti njena puna dijagnoza u uobičajenim stacionarnim uslovima.
U težem slučaju, dijagnoza gnojnog pankreatitisa provodi se u gastroenterološkoj ili jedinici intenzivne njege, što će pacijenta spasiti od smrti.
Metode liječenja
Terapeutske metode za lečenje pankreatitisa s apscesom provode se tek nakon što bolesnik bude primljen u bolnicu, pod strogim nadzorom kvalificiranih i kompetentnih stručnjaka. Princip liječenja je upotreba gladi, prehlade i odmora. Te komponente su u stanju ublažiti upalu i normalizirati rad gušterače.
Liječenje apscesa sastoji se u provođenju postupaka za čišćenje šupljine želuca hladnom vodom, kao i u potpunom mirovanju.
Da biste uklonili neke simptomatske znakove patologije i ublažili upalni proces, pacijente se potiče da hladno primjenjuju gušteraču. Štoviše, preporučuje se zasebno alkalno piće u kojem se može koristiti mineralna voda bez plinova, kao i stroga dijeta.
Blagi oblik gnojne bolesti liječi se postavljanjem kapljica sa lijekovima protiv bolova i diureticima potrebnim za ublažavanje oticanja. Najefikasnija sredstva za ublažavanje bolova su Heparin i Novokain, a među lijekovima koji smanjuju sekretornu funkciju žlijezde najefikasniji su Almagel, Trasilol i Rinisan.
Teški oblici apscesa, praćeni hemoragijama i stvaranjem multifokalne lezije gušterače, zahtijevaju hitnu operaciju. Kontraindikacija takvoj metodi liječenja može biti samo izuzetno ozbiljno stanje osobe i velika vjerojatnost smrti prije završetka operacije.
Jedna od najmodernijih metoda hirurgije gušterače je laparatomska intervencija koja, tako što napravite malu rupu u trbušnoj šupljini, omogućava da dođete do lezije i eliminišete je bez rezanja trbušne šupljine. Tok ove hirurške intervencije kontroliše se pomoću posebnog aparata, koji istovremeno vrši potpuno skeniranje operiranog organa.
Razvoj gnojnog pankreatitisa vrlo je ozbiljna patologija, jer su njegove komplikacije nespojive sa ljudskim životom. Stoga će samo pravovremena dijagnoza i kvalificirani tretman pomoći da se izbjegnu komplikacije i spasiti pacijentov život.
Zašto se apscesi javljaju sa upalom gušterače
Razlozi zbog kojih se gnojni šupljine formiraju u gušterači još uvijek nisu u potpunosti razjašnjeni. Stručnjaci vjeruju da glavni za razvoj apscesa može biti:
- Spoljna infekcija
- Neprofesionalna punkcija glave pseudociste,
- Pojava fistule smeštene između ciste i creva,
- Nepravilno liječenje gušterače ili prerano prestanak liječenja.
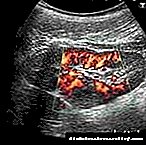 Prema statističkim podacima, u glavnom dijelu slučajeva otkrivaju se gnojni gnoj s apscesom, bakterije i coli koji izazivaju crevnu infekciju. Ako pacijenti imaju nekrozu pankreasa, velika je vjerovatnost sekundarne infekcije koja provocira razvoj šupljine gnojem. Ugroženi su riziku i posebno se pažljivo pregledavaju.
Prema statističkim podacima, u glavnom dijelu slučajeva otkrivaju se gnojni gnoj s apscesom, bakterije i coli koji izazivaju crevnu infekciju. Ako pacijenti imaju nekrozu pankreasa, velika je vjerovatnost sekundarne infekcije koja provocira razvoj šupljine gnojem. Ugroženi su riziku i posebno se pažljivo pregledavaju.
Što se tiče mehanizma formiranja takve šupljine, ona je sasvim jasna. Nakon akutnog napada, tkivo gušterače podvrgava se delimičnom propadanju.
Neistraženi enzimi utiču na površinu žlijezde i okolne organe, uništavajući je. To dovodi do porasta pseudocista ili razvoja nekroze pankreasa koji su osnova za razvoj gnojnih šupljina. Ako infekcija prodre u njih, ili doprinosi razvoju purulentne fuzije velikih razmjera ili izaziva pojavu apscesa. Flegmon se prema ICD-ovom klasifikacijskom sistemu odnosi na ozbiljnije bolesti s nepovoljnom prognozom, međutim, klinički je gotovo isti kao apsces, izražen u jednoj šupljini. Zbog toga, pacijente sa sumnjama na apsces, liječnici trebaju što je pažljivije pregledati kako bi isključili prisustvo flegmona u njima.
Preventivne mjere za sprečavanje apscesa gušterače
Budući da još nisu do kraja razjašnjeni tačni uzroci pojave pankreasnih apscesa nakon akutnog napada pankreatitisa ili zbog nekroze pankreasa, ne postoji tačan popis i njihova prevencija. Ljekari preporučuju poduzimanje mjera kako bi se spriječio razvoj ovih bolesti, jer se gnojne šupljine formiraju isključivo na njihovoj pozadini. Da biste to učinili:
- Odričite se loših navika,
- Ne prejedajte, jer prekomjerna težina povećava rizik od razvoja bolesti,
- Redovno ispitujte da li u porodici ima ljudi koji pate od bolesti gušterače ili žučne kamenac.
 Ako je osoba već patila od takvih bolesti, trebalo bi se pridržavati stroge prehrane, potpuno eliminirati alkohol, šećerne sode, masna i začinjena jela. Njegovo trajanje ovisi o težini i trajanju bolesti.Istovremeno, dijeta treba da uključuje jela s visokim udjelom proteina, povrće i voće s visokim postotkom karotena, vitamina C. Ne možete jesti pržene, dimljene proizvode, proizvode od brašna od integralne brašne. Treba izbjegavati jela s velikom količinom biljnih vlakana, jer ona potiču proizvodnju hormona koji negativno djeluju na gušteraču.
Ako je osoba već patila od takvih bolesti, trebalo bi se pridržavati stroge prehrane, potpuno eliminirati alkohol, šećerne sode, masna i začinjena jela. Njegovo trajanje ovisi o težini i trajanju bolesti.Istovremeno, dijeta treba da uključuje jela s visokim udjelom proteina, povrće i voće s visokim postotkom karotena, vitamina C. Ne možete jesti pržene, dimljene proizvode, proizvode od brašna od integralne brašne. Treba izbjegavati jela s velikom količinom biljnih vlakana, jer ona potiču proizvodnju hormona koji negativno djeluju na gušteraču.
Što se tiče predviđanja bolesti poput apscesa, one su nedvosmislene - bez hirurške intervencije njen će ishod biti fatalan. Ako se provodi pravodobno i profesionalno, naknadna terapija provedena je pravilno i marljivo, šanse za oporavak značajno se povećavaju. Može biti potpun ako ne zapostavite preporuke ljekara, nadgledate vlastito zdravlje i ne izlažete tijelo prevelikim opterećenjima. Glavna stvar potpunog izlječenja je zatražiti pomoć što je prije moguće, ne čekajući katastrofalno pogoršanje.
Informacije o gušterači nalaze se u videu u ovom članku.
Preventivne mjere
Purulentni pankreatitis odnosi se na bolest koju je lakše spriječiti nego izliječiti. Primjećujući komplicirane preventivne mjere, možete izbjeći probleme s gušteračom:
- Praćenje zdravlja, pravovremena dijagnoza bolesti gastrointestinalnog trakta. Za pojavu prvih simptoma potreban je savjet stručnjaka.
- Ispravno, efikasno lečenje bolesti u skladu sa uputama specijalista.
- Prejedanje, alkohol, pušenje neprijatelji su zdravog načina života, prijatelji gastrointestinalnih bolesti. Nakon dijeta, pravilna prehrana pomoći će u sprječavanju bolesti ili sprečavanja komplikacija u hroničnom procesu bolesti gastrointestinalnog trakta.
Prijetnje bolesti
Pravovremena dijagnoza je spašeni život osobe.
Posledice bolesti su ozbiljne. Propadanje zidova gušterače dovodi do puštanja u krv produkta raspada organa i proizvedenih enzima, što dovodi do trovanja organizma. Intoksikacije i jaki bolovi dovode pacijenta u stanje šoka. Trovanje tijela ne prolazi bez traga. Izaziva zatajenje bubrega, žuticu, plućni edem.
Prekomjerni enzimi proizvedeni negativno djeluju na trbušnu šupljinu. Posljedica je komplikacija peritonitisa. Važno je, kada se postavi dijagnoza, potpuno odustati od alkoholnih pića. Pijenje alkohola s teškim oblikom gnojnog pankreatitisa udvostručuje stopu smrtnosti. Teško trovanje tijela toksinima u kombinaciji sa gnojnim komplikacijama povećava rizik od smrtnosti. Kasni razvoj komplikacija (sepsa, apsces, flegmon) pogoršava pozitivne prognoze za oporavak.
Dijeta kod gnojnog pankreatitisa
Tokom perioda liječenja, obavezno slijedite dijetu.
Pridržavanje posebne ishrane dopunjuje proces liječenja, povećavajući šanse za oporavak:
- Najvažnija stvar je odsustvo bilo kakvog alkohola.
- Potpuno odbijanje hrane tokom pogoršanja bolesti.
- Nizkalorična, uravnotežena prehrana tokom remisije. Hrana se uzima u malim porcijama 5-6 puta dnevno.
- Obavezno pijte dosta. Na dan kada pacijent pije najmanje 1,5 litara vode (zeleni čaj, negazirana mineralna voda, brod od šipka).
- Glavni proizvod pacijenta je povrće. Kuhano, sirovo, pečeno, parno povrće sadrži vitamine, korisne elemente u tragovima i vraćaju oštećene performanse pankreasa.
- Zabrana dimljenog, prženog, brašna, glukoze.