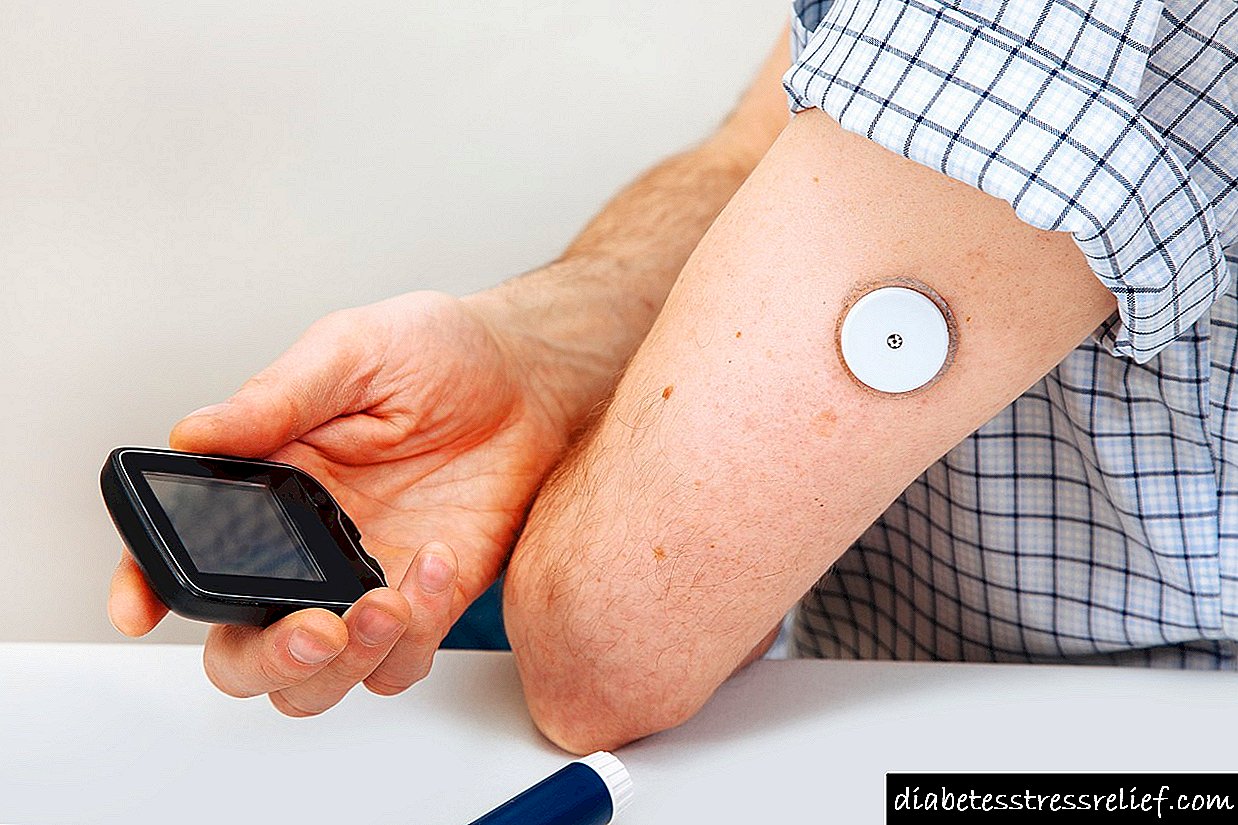
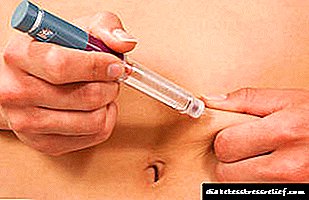
Alergija na inzulin: je li moguća reakcija i koji je razlog

Inzulin je od vitalne važnosti za veliku grupu ljudi. Bez njega osoba koja boluje od dijabetesa može umrijeti, jer je to jedina metoda liječenja koja još nema analoge. Nadalje, kod 20% ljudi upotreba ovog lijeka izaziva alergijske reakcije različitog stupnja složenosti. Najčešće to pogađa mlade djevojke, rjeđe - starije osobe starije od 60 godina.
Uzroci pojave
Ovisno o stupnju pročišćenja i nečistoći, postoji nekoliko opcija za inzulin - ljudski, rekombinantni, goveđi i svinjski. Većina reakcija odvija se na sam lijek, a manje na supstance sadržane u njegovom sastavu, poput cinka, protamina.
Na ljude je najmanje alergena, dok se najveći broj negativnih efekata bilježi upotrebom goveda.
Posljednjih godina korišteni su visoko pročišćeni inzulini, u čijem sastavu proinsulin nije veći od 10 µg / g, što je utjecalo na poboljšanje situacije s alergijom na inzulin uopće.
Preosjetljivost je uzrokovana antitijelima različitih klasa. Imunoglobulini E odgovorni su za anafilaksiju, IgG za lokalne alergijske reakcije, a cink za alergije odgođenog tipa koji će biti detaljnije opisani u nastavku.
Lokalne reakcije mogu nastati i zbog nepravilne uporabe, na primjer, ozljede kože debelom iglom ili loše odabranog mjesta ubrizgavanja.
Alergijski oblici
Odmah - nastaje 15-30 minuta nakon primjene inzulina u obliku jakog svrbeža ili promjena na koži: dermatitisa, urtikarije ili crvenila na mjestu ubrizgavanja.
Uspori - Prije pojave simptoma može proći dan ili više.
Postoje tri vrste usporenog kretanja:
- Lokalno - zahvaćeno je samo mjesto ubrizgavanja.
- Sistemski - pogođena su druga područja.
- Kombinovano - utiče kao mesto ubrizgavanja i drugi delovi tela.
Obično se alergija izražava samo promjenom kože, ali moguće su i teže i opasne posljedice, poput anafilaktičkog šoka.
U maloj grupi ljudi uzimanje lijekova provocira generalizovanreakcijakarakterizirani takvim neugodnim simptomima kao što su:
- Neznatno povećanje temperature.
- Slabost.
- Umor
- Probava probava.
- Bolovi u zglobovima.
- Spazam bronha.
- Povećani limfni čvorovi.
U rijetkim slučajevima, ozbiljne reakcije kao što su:
- Vrlo visoka temperatura.
- Nekroza potkožnog tkiva.
- Plućni edem.
Dijagnostika
Prisutnost alergije na inzulin utvrđuje imunolog ili alergolog na osnovu analize simptoma i anamneze. Za tačniju dijagnozu trebat će vam i:
- Davati krv (opća analiza, za nivo šećera i za određivanje nivoa imunoglobulina),
- Izuzeti kožne i krvne bolesti, infekcije, svrab na koži kao rezultat zatajenja jetre.
- Napravite uzorke malih doza svih vrsta. Reakcija se utvrđuje sat vremena nakon zahvata prema težini i veličini rezultirajuće papule.
Lečenje alergija
Liječenje propisuje samo liječnik, ovisno o vrsti alergije.
Simptomi blage ozbiljnosti prolaze bez intervencije u roku od 40-60 minuta.
Ako manifestacije traju duže vrijeme i svaki put postanu gore, tada je potrebno početi uzimati antihistaminike, poput difenhidramina i suprastina.
Injekcije se rade češće u razne dijelove tijela, doziranje se smanjuje. Ako to ne pomaže, tada goveđi ili svinjski inzulin zamjenjuje se pročišćenim ljudskim, u kojem nema cinka.
U slučaju sistemske reakcije hitno se primjenjuju adrenalin, antihistaminici, kao i smještaj u bolnicu, gdje će biti podržano disanje i cirkulacija krvi.
Kako je nemoguće potpuno odustati od upotrebe lijeka za dijabetesnog pacijenta, doziranje se privremeno smanjuje nekoliko puta, a zatim postepeno. Nakon stabilizacije vrši se postupno (obično dva dana) povratak na prethodnu normu.
Ako je zbog anafilaktičkog šoka lijek potpuno otkazan, tada se prije nastavka liječenja preporučuje sljedeće:
- Pokrenite uzorke svih opcija lijekova.
- Odaberite pravi (uzrokuje manje posljedica)
- Isprobajte minimalnu dozu.
- Polako povećavajte dozu, kontrolom pacijentovog stanja pomoću testa krvi.
Ako je tretman bio neefikasan, tada se inzulin daje istovremeno s hidrokortizonom.
Smanjenje doze
Ako je potrebno, smanjite doziranje, pacijentu se propisuje dijeta sa niskim udjelom ugljikohidratau kojem se sve, uključujući složene ugljikohidrate, konzumira u ograničenim količinama. Svi proizvodi koji mogu izazvati ili pogoršati alergije isključeni su iz prehrane, a uključuju:
- Mleko, jaja, sir.
- Med, kafa, alkohol.
- Dimljeni, konzervirani, začinjeni.
- Paradajz, patlidžan, crvena paprika.
- Kavijar i morski plodovi.
Meni ostaje:
- Piće kiselo mleko.
- Skuva.
- Mršavo meso.
- Od ribe: bakalar i smuđ.
- Od povrća: kupus, tikvice, krastavci i brokula.
Neki od ovih simptoma mogu ukazivati ne na alergiju, već na preveliku dozu lijeka.
- Tremor u prstima.
- Brz puls.
- Noćno znojenje.
- Jutarnja glavobolja.
- Depresija
U izuzetnim slučajevima, predoziranje može dovesti do noćnog izlučivanja urina i enureze, povećanja apetita i težine i jutarnje hiperglikemije.
Važno je zapamtiti da alergije mogu imati ozbiljne posljedice za tijelo, pa je važno prije temeljnog liječenja proći temeljit pregled i odabrati pravu vrstu inzulina.
Alergija na inzulin: može li doći do reakcije na hormon?

U proizvodnji inzulina koriste se proteini životinjskog tipa. Oni postaju čest uzrok alergijske reakcije. Insulin se može stvoriti na osnovu:
Vrste inzulinskih lijekova
Tokom primjene koristi se i rekombinantni inzulin. Pacijenti koji svakodnevno ubrizgavaju inzulin imaju povećan rizik od reakcija na lijekove. Nastaje zbog prisustva antitela u tijelu na hormon. Upravo ta tijela postaju izvor reakcije.
Alergija na inzulin može biti u obliku dvije reakcije:
Simptomi - hipertermija kože lica
Uz manifestacije trenutne reakcije, simptomi alergije pojavljuju se odmah čim osoba ubrizga inzulin. Od trenutka primjene do pojave znakova ne prođe više od pola sata. Tokom ovog perioda, osoba može biti izložena manifestacijama:
- hiperemija kože na mestu ubrizgavanja,
- urtikarija
- dermatitis.
Neposredna reakcija pogađa razne tjelesne sisteme. Ovisno o lokalizaciji znakova i prirodi njihovih manifestacija, razlikuju:
- lokalni
- sistem
- kombinirane reakcije.
Uz lokalno oštećenje, simptomi su karakteristični samo u području primjene lijeka. Sistemska reakcija pogađa ostale dijelove tijela, šireći se po cijelom tijelu. U slučaju kombinacije, lokalne promjene prate negativne manifestacije u drugim područjima.
Uz usporenu alergiju, znak oštećenja otkriva se dan nakon primjene inzulina. Karakterizira ga infiltracija područja ubrizgavanja. Alergija se manifestuje kako u obliku običnih kožnih reakcija, a karakterizira ih ozbiljnim oštećenjem tijela.
Uz povećanu osjetljivost, osoba razvije anafilaktički šok ili Quinckeov edem.
Znakovi poraza
Budući da je prilikom primjene lijeka narušen integritet kože, jedan od najkarakterističnijih simptoma je promjena na površini kože. Oni se mogu izraziti kao:
- opsežni osip koji donosi veliku nelagodu,
- svrbež povećanog stepena,
- urtikarija
- atopijski dermatitis.
Simptomi - atopijski dermatitis
Lokalne reakcije prate gotovo svaku osobu koja ima osjetljivost na inzulin. Međutim, postoje teške lezije tijela. U ovom slučaju simptomi se pojavljuju kao generalizirana reakcija. Osoba često osjeća:
- porast telesne temperature
- bolovi u zglobovima
- slabost cijelog organizma
- stanje umora
- angioedem.
Rijetko, ali još uvijek teško oštećenje tijela. Kao rezultat primjene inzulina mogu se pojaviti slijedeće:
- groznica
- oticanje plućnog tkiva,
- nekrotična oštećenja tkiva ispod kože.
Osobito osjetljivi pacijenti nakon unošenja lijeka često imaju velika oštećenja na tijelu, koja su vrlo opasna. Kod dijabetičara počinje angioedem i anafilaktički šok.
Ozbiljnost situacije leži u činjenici da takve reakcije ne samo da uzrokuju snažan udarac tijelu, već mogu izazvati i smrt.
Ako se jake manifestacije pojave, osoba mora pozvati hitnu pomoć.
Kako pokupiti inzulin?
Alergijska reakcija na inzulin nije samo test za tijelo. Ako se pojave simptomi, pacijenti često ne znaju što učiniti, budući da se liječenje dijabetesa treba nastaviti. Zabranjeno je neovisno ukidanje i propisivanje novog lijeka koji sadrži inzulin. Ovo uzrokuje pojačanu reakciju ako je odabir pogrešan.
pogledajte Uzorke na koži. Dijagnoza alergije odvija se u posebnim medicinskim ustanovama u formatu prikladnom za utvrđivanje rezultata.
Kada dođe do reakcije, pacijent treba odmah konzultirati ljekara. U tom slučaju liječnik može propisati desenzibilizaciju. Suština postupka je u provođenju testova na koži. Oni su potrebni za ispravan odabir lijeka za injekcije.
Rezultat studije je najbolja opcija za injekcije insulina, a postupak ima prilično kompliciranu provedbu. To je zbog činjenice da je u nekim slučajevima pacijent previše ograničen za odabir lijeka.
Ako se injekcije ne moraju hitno provoditi, tada se kožni testovi rade u razmaku od 20-30 minuta. Za to vrijeme ljekar procjenjuje reakciju tijela.
Među inzulinama najzgodnijeg djelovanja na tijelo osjetljivih ljudi izdvaja se lijek koji je stvoren na temelju ljudskog proteina. U ovom slučaju je njegov indeks vodika neutralan. Primjenjuje se kada dođe do reakcije na inzulin s goveđim proteinima.
Kako odabrati lijek?
Ako pacijent ima reakciju na pripravak inzulina sa goveđim proteinima, tada mu se propisuje sredstvo na bazi ljudskog proteina.
Alergija na hormon inzulin negativno utječe na stanje pacijenta i zahtijeva hitno rješenje problema, jer se liječenje dijabetesa mora nastaviti.
Nezavisna zamjena jednog lijeka drugim zabranjena je, jer ako se napravi pogrešan izbor, negativna reakcija tijela će porasti. Ako se pojave znakovi alergije, uvijek se treba obratiti liječniku.
Doktor će provesti desenzibilizaciju - postupak kožnih uzoraka inzulina, koji otkriva reakcije tijela na određeni lijek.
Izbor inzulina oduzima puno vremena. Svaka injekcija se vrši u razmaku od 20-30 minuta. Desenzibilizacija je složen postupak, jer pacijent često nema vremena za brojne uzorke. Kao rezultat odabira, pacijentu je propisan lijek na koji nije bilo negativnih reakcija. Nemoguće je samostalno odabrati pravi pripravak inzulina, uvijek se morate obratiti liječniku.
Alergija na inzulin: je li moguća reakcija i koji je razlog

Uzroci reakcije na inzulin.
Pacijenti s dijabetesom trebali bi svakodnevno nadzirati razinu šećera u krvi. Sa njegovim porastom, potrebna je injekcija inzulina za stabilizaciju dobrobiti.
Nakon primjene hormona stanje bi se trebalo stabilizovati, ali dešava se da nakon injekcije pacijent bude alergičan na inzulin. Treba napomenuti da je ovakva reakcija prilično česta - s njom se susreće oko 20-25% pacijenata.
Njegova ekspresija nastaje iz činjenice da inzulin u svom sastavu ima proteinske strukture koje djeluju kao strane tvari u tijelu.
Značajke manifestacije reakcije
Šta može izazvati manifestaciju alergija.
Nakon primjene lijeka moguća je manifestacija reakcija općeg i lokalnog karaktera.
Sljedeće komponente mogu izazvati manifestaciju alergije:
- produžitelji,
- konzervansi
- stabilizatori
- insulin
Pažnja! Alergije se mogu javiti već nakon prve injekcije, međutim, takva je reakcija rijetka. U pravilu se alergija otkriva nakon 4 tjedna upotrebe.
Treba napomenuti da reakcija može imati različit stupanj ozbiljnosti. Mogući je razvoj Quinckeovog edema.
Značajke manifestacije reakcije.
Reakcije se mogu podijeliti prema prirodi pojave:
- Neposredni tip - manifestuje se 15-30 minuta nakon injekcije, manifestuje se u obliku reakcije na mjestu ubrizgavanja u obliku osipa.
- Slow Type. Manifestira se u obliku stvaranja potkožnih infiltrata, manifestuje se 20-35 sati nakon primjene inzulina.
| Glavni oblici neposredne preosjetljivosti ovisno o kliničkom toku | |
| Tip | Opis |
| Lokalno | Upala se manifestuje na mjestu ubrizgavanja. |
| Sistem | Reakcija se manifestuje na mjestima udaljenim od ubrizgavanja. |
| Mešovita | Lokalne i sistemske reakcije javljaju se istovremeno. |
Kršenja pravila o ubrizgavanju - kao uzrok reakcije.
Vrijedno je napomenuti da se reakcija lokalnog tipa može pojaviti zbog nepravilne primjene komponente.
Takvi faktori mogu izazvati reakciju organizma:
- Značajna debljina igle
- intradermalna injekcija,
- oštećenja kože,
- injekcije su stalno na jednom delu tela,
- primjena pripravka protiv prehlade.
Moguće je smanjiti rizik od alergijske reakcije primjenom rekombinantnog inzulina. Lokalne reakcije nisu opasne i u pravilu prolaze bez medicinske intervencije.
Na mjestu ubrizgavanja inzulina može se oblikovati određeno brtvilo koje se uzdiže nešto iznad površine kože. Papule traje 14 dana.
Pažnja! Opasna komplikacija je fenomen Artyus-Sakharov. U pravilu se papula formira ako pacijent ubrizgava inzulin stalno na istom mjestu.
Plombiranje nastaje nakon tjedan dana slične upotrebe, praćeno bolom i svrabom. Ako ubrizgavanje ponovo uđe u papule, dolazi do formiranja infiltrata čiji se volumen stalno povećava.
Formira se apsces i gnojna fistula, nije isključeno povećanje telesne temperature pacijenta.
Glavne vrste reakcija.
U modernoj medicini koristi se nekoliko vrsta inzulina: sintetički i izolirani iz gušterače životinja, obično svinjskog i goveđeg. Svaka od nabrojanih vrsta može izazvati manifestaciju alergije, jer je supstanca protein.
Važno! S sličnom reakcijom tijela češće se susreću mlade žene i stariji pacijenti.
Može li postojati alergija na inzulin? Definitivno je nemoguće isključiti vjerojatnost reakcije. Potrebno je razumjeti kako se to manifestuje i šta učiniti pacijentu koji boluje od dijabetesa ovisnog o insulinu?
Ovaj članak će upoznati čitatelje sa karakteristikama manifestacije alergija.
Glavni simptomi
Značajke manifestacije reakcije.
Manji simptomi lokalne alergijske reakcije pojavljuju se kod većine bolesnika.
U ovom slučaju pacijenta se mogu pratiti:
- osip na određenim dijelovima tijela, praćen svrabom,
- urtikarija
- atopijski dermatitis.
Generalizirana reakcija se manifestuje nešto rjeđe, karakteriziraju je sljedećim simptomima:
- značajan porast tjelesne temperature,
- manifestacija bolova u zglobovima
- opća slabost
- umor,
- otečeni limfni čvorovi
- probavni poremećaji
- bronhospazam,
- Quinckeov edem (na slici).
Quinckeov edem s alergijama.
Vrlo retko se manifestuje:
- nekroza tkiva
- plućni edem,
- anafilaktički šok,
- groznica.
Te reakcije predstavljaju značajnu prijetnju ljudskom životu i zahtijevaju hitnu medicinsku pomoć.
Pažnja! Ozbiljnost situacije izražava se u činjenici da je pacijent prisiljen da stalno koristi inzulin. U tom slučaju je odabrana optimalna metoda liječenja - unošenje humanog inzulina. Lijek ima neutralan pH.
Ovo stanje je izuzetno opasno za dijabetičare, ne možete zanemariti ni najmanje znakove alergije. Cijena ignoriranja opasnih znakova je ljudski život.
Za pacijenta sa nasljednom predispozicijom za alergijske reakcije, liječnik može preporučiti test za alergene prije početka terapije. Dijagnoza će pomoći u sprečavanju nastanka posljedica.
O mogućnosti zamjene lijeka treba razgovarati sa stručnjakom.
Vrijedi obratiti pažnju na činjenicu da pacijenti koji koriste inzulin trebaju uvijek imati antihistaminik sa sobom - to je neophodno za zaustavljanje napada alergije. Raspravite o izvedivosti upotrebe određenog lijeka u svakom slučaju trebate biti sa liječnikom.
Uputa za upotrebu pripravka je relativna i ne regulira uvijek okvir potreban za dijabetičare.
Kako prepoznati alergije?
Značajke laboratorijskih pregleda.
Da bi se utvrdila činjenica alergija treba konzultirati stručnjaka. Dijagnoza se postavlja na osnovu prepoznavanja simptoma i uspostavljanja anamneze pacijenta.
Za tačnu dijagnozu potrebne su vam:
- krvni test za određivanje nivoa imunoglobulina,
- opšti test krvi
- krvni test za šećer,
- provođenje testova s unošenjem svih vrsta inzulina u malim dozama.
Vrijedi napomenuti da je prilikom određivanja dijagnoze važno isključiti mogući uzrok svrbeža, koji se sastoji od infekcija, bolesti krvi ili kože.
Važno! Svrab je često posljedica zatajenja jetre.
Metode liječenja
Način liječenja određuje liječnik ovisno o vrsti alergije i tijeku dijabetesa kod određenog pacijenta. Simptomi alergijske reakcije, koji se manifestiraju blagim intenzitetom, obično nestaju sami nakon sat vremena, ovo stanje ne zahtijeva dodatnu intervenciju.
Izloženost lijekovima je potrebna ako su simptomi alergije prisutni tokom dužeg vremena, a pacijentovo se stanje brzo pogoršava. U takvim slučajevima postoji potreba za primjenom antihistaminika poput difenhidramina i suprastina.
Opće preporuke svode se na sledeća pravila:
- Doze inzulina su blago smanjene, injekcije se rade češće.
- Stalno biste trebali izmjenjivati mjesto ubrizgavanja inzulina.
- Goveđi ili svinjski inzulin zamijenjen je pročišćenim, ljudskim.
- Ako je tretman neefikasan, pacijentu se ubrizgava inzulin zajedno sa hidrokortizonom.
Uz sistemsku reakciju, potrebna je hitna medicinska intervencija. Pacijentu se daju antihistaminici, epinefrin. Indikativno smeštanje u bolnicu za disanje i krvotok.
Pitanja stručnjaku
Tatyana, 32, Bryansk
Dobar dan Dijagnosticiran mi je dijabetes prije 4 godine. Sve je bilo u redu, osim moje opšte histerije zbog činjenice da sam bolestan. Sada ubodam Levemir, u zadnje vrijeme se redovno suočavam s alergijama. Osip se pojavljuje na mjestu ubrizgavanja, snažno svrbe. Prethodno se ovaj inzulin ne upotrebljava. Što da radim?
Dobar dan, Tatyana. Trebali biste kontaktirati svog liječnika i utvrditi pravi uzrok reakcija. Kada vam je dodijeljen Levemir? Šta se prije toga koristilo i koje su se promjene manifestirale?
Ne paničite, najvjerovatnije ovo nije alergija. Prije svega, pregledajte dijetu, sjetite se što su počeli koristiti od kemikalija za kućanstvo.
Maria Nikolaevna, 54, Perm
Dobar dan Pensulin koristim tjedan dana. Počeo sam primjećivati manifestaciju svraba, ali ne samo na mjestu uboda, već po cijelom tijelu. Da li je u pitanju alergija? I kako živjeti bez dijabetesa s inzulinom?
Zdravo, Maria Nikolaevna. Ne brini. U svakom slučaju, morate posjetiti liječnika i isključiti mogućnost manifestacija kršenja u radu bilo kojih unutarnjih organa. Uzrok svrbeža u cijelom tijelu može biti ne samo inzulin.
Rabljeni Pensulin rano? Ovo je svinjski inzulin, koji može biti alergen. Ljudski inzulin je najmanje alergen. Tijekom njegove proizvodnje provodi se dovoljno pročišćavanje, a on ne sadrži bjelančevine ljudima koje su tuđe, odnosno postoje alternativne mogućnosti propisivanja, pa se obavezno konzultirajte s liječnikom.
U liječenju dijabetesa melitusa koriste se različiti pripravci inzulina (goveđi, svinjski, ljudski), koji se razlikuju u stupnju pročišćenja i sadržaju proteinskih ili neproteinskih nečistoća. U osnovi, alergijske reakcije se javljaju na sam inzulin, a puno rjeđe na protamin, cink i druge supstance sadržane u lijeku.
Najmanji broj alergijskih reakcija opažen je kod upotrebe različitih vrsta humanog inzulina, najveći - s unošenjem životinjskog inzulina.
Najmunogeniji je goveđi inzulin, razlika od ljudskog je najizraženija (dvije druge aminokiselinske ostatke lanca A i jedan lanca B). Svinjski inzulin je manje alergen (različit je samo jedan aminokiselinski ostatak iz lanca B).
Broj slučajeva alergije na inzulin znatno se smanjio nakon uvođenja visoko pročišćenog inzulina u kliničku praksu (sadržaj proinzulina je manji od 10 µg / g).
Razvoj lokalnih reakcija može biti povezan s nepravilnim davanjem lijekova (intradermalno, s debelom iglom i povezanim pretjeranim traumama na koži, nepravilnim odabirom mjesta ubrizgavanja, jako ohlađenim pripravkom itd.).
Preosjetljivost na ubrizgavane lijekove nastaje uz sudjelovanje antitijela različitih klasa. Rane lokalne alergijske reakcije i anafilaksija obično uzrokuju imunoglobulini E.
Pojava lokalnih reakcija 5-8 sati nakon primjene inzulinskih pripravaka i razvoj inzulinske rezistencije povezani su s IgG.
Alergija na inzulin koja se razvija 12-24 sata nakon primjene lijeka obično ukazuje na alergijsku reakciju odgođenog tipa (na sam inzulin ili na cink prisutan u lijeku).
Simptomi inzulinske alergije
Alergija na inzulin često se očituje razvojem blagih lokalnih reakcija preosjetljivosti, koje se mogu javiti 0,5-1 sat nakon primjene lijeka i brzo nestanu (rane reakcije), ili 4-8 sati (ponekad i 12-24 sata) nakon injekcije - kasne reakcije, čije kliničke manifestacije mogu trajati nekoliko dana.
Glavni simptomi lokalne alergijske reakcije su crvenilo, oticanje i svrbež na mjestu ubrizgavanja.
Svrab može biti lokalni, umjeren, ponekad postaje nepodnošljiv i može se proširiti na susjedna područja kože. U nekim se slučajevima na koži primete tragovi grebanja.
Ponekad se na mjestu ubrizgavanja inzulina može pojaviti brtva koja se uzdiže iznad kože (papule) i traje 2-3 dana.
U rijetkim slučajevima, produljena primjena inzulinskih pripravaka na istom području tijela može dovesti do razvoja lokalnih alergijskih komplikacija, poput fenomena Arthus.
U tom se slučaju može pojaviti svrab, bolno sabijanje na mjestu ubrizgavanja 3-5-10 dana nakon početka primjene inzulina.
Ako se injekcije nastave raditi na istom području, formira se infiltrat koji se postepeno povećava, postaje oštro bolan i može suppurirati formiranjem apscesa i gnojnih fistula, porastom tjelesne temperature i narušavanjem općeg stanja pacijenta.
Komplikacije
Alergija na inzulin s razvojem sistemskih, generaliziranih reakcija pojavljuje se u 0,2% bolesnika sa šećernom bolešću, češće nego ne, klinički simptomi ograničeni su na pojavu urtikarije (hiperemija, svrbežni plikovi na mjestu ubrizgavanja), a još rjeđe na razvoj angioedema Quincke edema ili anafilaktički šok. Sistemske reakcije obično su povezane s obnavljanjem terapije inzulinom nakon dužeg odmora.
Prognoza i prevencija
Kada zamijenite pripravak inzulina s manje rafiniranim, znakovi alergije nestaju. U rijetkim slučajevima moguće su teške sistemske alergijske reakcije.
Prevencija se sastoji u pravilnom odabiru pripravaka inzulina i njihovoj pravovremenoj zamjeni u slučaju alergijskih reakcija.
Da bi se to postiglo, pacijenti trebaju biti svjesni manifestacije alergije na inzulin i kako zaustaviti neželjene efekte.
Alergijske reakcije na inzulin
Prema statističkim podacima, alergija na inzulin javlja se u 5-30% slučajeva. Glavni uzrok patologije je prisustvo proteina u inzulinskim preparatima, koje tijelo doživljava kao antigene. Upotreba bilo kojeg lijeka sa hormonom inzulinom može dovesti do alergija.
To se može izbjeći korištenjem modernih visoko pročišćenih proizvoda. Formiranje antitijela kao odgovor na inzulin primljen izvana određuje se pacijentovom genetskom predispozicijom. Različite osobe mogu imati različite reakcije na isti lijek.
Uzroci alergije na preparate s inzulinom
 Ispitivanjem strukture životinjskog i ljudskog inzulina utvrđeno je da je od svih vrsta svinjski inzulin najbliži ljudskom, razlikuju se u samo jednoj aminokiselini. Stoga je uvođenje životinjskog inzulina dugo vremena bilo jedina mogućnost liječenja.
Ispitivanjem strukture životinjskog i ljudskog inzulina utvrđeno je da je od svih vrsta svinjski inzulin najbliži ljudskom, razlikuju se u samo jednoj aminokiselini. Stoga je uvođenje životinjskog inzulina dugo vremena bilo jedina mogućnost liječenja.
Glavna nuspojava bila je razvoj alergijskih reakcija različite snage i trajanja. Uz to, preparati inzulina sadrže mješavinu proinzulina, polipeptida pankreasa i drugih proteina. U skoro svim pacijentima nakon primjene inzulina tri mjeseca kasnije, antitijela na njega pojavljuju se u krvi.
U osnovi, alergije uzrokuje sam inzulin, rjeđe proteinski ili ne-proteinski kontaminanti. Zabilježeni su najmanji slučajevi alergija uvođenjem ljudskog inzulina dobivenog genetskim inženjeringom. Najviše alergena je goveđi inzulin.
Formiranje povećane osetljivosti dešava se na sledeće načine:
- Reakcija trenutnog tipa povezana s oslobađanjem imunoglobulina E. Razvija se nakon 5-8 sati. Pojavljuje se lokalnim reakcijama ili anafilaksijom.
- Reakcija je odgođenog tipa. Sistemska manifestacija koja se javlja nakon 12-24 sata. Javlja se u obliku urtikarije, edema ili anafilaktičke reakcije.
Lokalna manifestacija može biti posljedica nepravilne primjene lijeka - gusta igla, ubrizgava se intradermalno, koža se ozlijedi tijekom primjene, odabire se pogrešno mjesto, uvodi prekomjerno ohlađeni inzulin.
Manifestacije alergije na inzulin
 Alergija na inzulin primijećena je kod 20% pacijenata. Upotrebom rekombinantnog inzulina smanjuje se učestalost alergijskih reakcija. Uz lokalne reakcije, manifestacije su obično uočljive sat vremena nakon injekcije, one su kratkotrajne i brzo prolaze bez posebnog tretmana.
Alergija na inzulin primijećena je kod 20% pacijenata. Upotrebom rekombinantnog inzulina smanjuje se učestalost alergijskih reakcija. Uz lokalne reakcije, manifestacije su obično uočljive sat vremena nakon injekcije, one su kratkotrajne i brzo prolaze bez posebnog tretmana.
Kasnije ili odgođene lokalne reakcije mogu se razviti 4 do 24 sata nakon injekcije i trajati 24 sata. Najčešće, klinički simptomi lokalnih reakcija preosjetljivosti na inzulin izgledaju kao crvenilo kože, oticanje i svrbež na mjestu uboda. Svrab kože može se proširiti i na okolna tkiva.
Ponekad se na mjestu ubrizgavanja formira mala plomba, koja se uzdiže iznad nivoa kože. Ova papula traje oko 2 dana. Retka komplikacija je fenomen Artyus-Saharov. Takva lokalna alergijska reakcija nastaje ako se inzulin stalno daje na jednom mjestu.
Sabijanje se u ovom slučaju pojavljuje nakon otprilike tjedan dana, praćeno bolom i svrbežom, ako injekcije ponovno padnu u takvu papulu, tada nastaje infiltrat. Postepeno se povećava, postaje vrlo bolno i, kada se prikaže infekcija, suppupira. Formira se apsces i gnojna fistula, temperatura raste.
Sistemske manifestacije alergije na inzulin su rijetke, manifestuju se takvim reakcijama:
- Crvenilo kože.
- Urtikarija, svrbeži.
- Quinckeov edem.
- Anafilaktički šok.
- Spazam bronha.
- Poliartritis ili poliartralgija.
- Probava probava.
- Povećani limfni čvorovi.
Sistemska reakcija na pripravke s inzulinom se očituje ako je terapija inzulinom prekinuta duže vrijeme, a zatim nastavljena.
Alergija na inzulin i inzulinsku rezistenciju
Etiologija. Alergija na inzulin i otpornost na inzulin zbog imunih mehanizama posreduju antitijelima. Alergen možda nije inzulin, već proteinske (npr. Protamin) i ne-proteinske (npr. Cink) nečistoće koje čine lijek. Međutim, u većini slučajeva alergiju uzrokuje sam inzulin ili njegovi polimeri, o čemu svjedoče lokalne alergijske reakcije na ljudski inzulin i sistemske reakcije na visoko pročišćeni inzulin.
Goveđi, svinjski i ljudski inzulini koriste se za liječenje dijabetesa. Ljudski inzulin je manje imunogeni od životinjskih inzulina, a svinjski inzulin je manje imunogen nego goveđi. Goveđi inzulin se razlikuje od humanog inzulina u dva aminokiselinska ostatka lanca A i jednom aminokiselinskom ostatku lanca B, a svinjski inzulin u jednom aminokiselinskom ostatku B lanca.
Lanci ljudskog i svinjskog inzulina su identični. Iako je ljudski inzulin manje imunogen nego svinjski, moguća je alergija na ljudski inzulin. Stepen pročišćavanja inzulina određuje se sadržajem proinzulinske nečistoće u njemu. Prije se koristio inzulin koji sadrži 10-25 µg / g proinzulina, sada se koristi visoko pročišćeni inzulin koji sadrži manje od 10 µg / g proinzulina.
Prolazna priroda ranih lokalnih alergijskih reakcija, kao i otpornost na inzulin nakon desenzibilizacije na inzulin, mogu biti posljedica blokiranja IgG. Lokalne alergijske reakcije koje se razvijaju 8-24 sata nakon ubrizgavanja inzulina mogu biti rezultat alergijske reakcije odgođenog tipa na inzulin ili cink.
Inzulinska rezistencija može biti rezultat i imunih, ali i neimunskih mehanizama. Neimuni mehanizmi uključuju gojaznost, ketoacidozu, endokrine poremećaje, infekciju. Inzulinska rezistencija usled imunoloških mehanizama je veoma rijetka.
Obično se javlja tokom prve godine liječenja inzulinom, razvija se unutar nekoliko tjedana i traje od nekoliko dana do nekoliko mjeseci. Ponekad se inzulinska rezistencija javlja tokom desenzibilizacije na inzulin.
Klinička slika.
Alergija na inzulin može se pojaviti s lokalnim i sistemskim reakcijama. Primećuju se kod 5-10% pacijenata. Često se razvijaju blage lokalne reakcije. Tijekom posljednjih nekoliko godina, učestalost alergijskih reakcija na inzulin znatno je opala.
Lokalne alergijske reakcije (edemi, svrab, bol) mogu biti rane i kasne. Rani se pojavljuju i nestaju u roku od jednog sata nakon injekcije, a kasni nakon nekoliko sati (do 24 sata). U nekim slučajevima reakcija je dvofazna: njezine rane manifestacije traju ne više od 1 sata, zatim se nakon 4-6 sati kasnije javljaju upornije manifestacije.
Ponekad se na mjestu ubrizgavanja inzulina pojavi bolna papula koja traje nekoliko dana. Papule se obično javljaju u prve 2 sedmice liječenja inzulinom i nestaju nakon nekoliko tjedana. Teške lokalne alergijske reakcije, naročito intenzivirajuće sa svakom narednom primjenom inzulina, često prethode sistemskoj reakciji.
Sistemske alergijske reakcije na inzulin relativno su rijetke. Najčešće se manifestuju urtikarijom. Sistemske alergijske reakcije obično se javljaju obnavljanjem terapije inzulinom nakon duže pauze.
Lokalne alergijske reakcije su obično blage, brzo nestaju i ne zahtijevaju liječenje. Za teže i trajnije reakcije preporučuje se sljedeće:
- H1-blokatori, na primjer, hidroksizin, za odrasle - 25-50 mg oralno 3-4 puta dnevno, za djecu - 2 mg / kg / dan oralno u 4 podijeljene doze. Sve dok lokalna reakcija traje, svaka se doza inzulina dijeli i daje u različitim područjima. Koriste se pripravci od svinjskih ili humanih inzulina koji ne sadrže cink.
Posebnu pažnju treba posvetiti jačanju lokalne alergijske reakcije, jer to često prethodi anafilaktičkoj reakciji. Prekid terapije inzulinom u slučaju šećerne bolesti ovisne o inzulinu ne preporučuje se u ovom slučaju, jer to može dovesti do pogoršanja stanja i povećava rizik od anafilaktičke reakcije nakon nastavka liječenja inzulinom.
Anafilaktičke reakcije:
- Anafilaktičke reakcije na inzulin zahtijevaju isti tretman kao i anafilaktičke reakcije uzrokovane drugim alergenima. S razvojem anafilaktičke reakcije nužno se procjenjuje potreba za inzulinskom terapijom. Međutim, u većini slučajeva nemoguće je zamijeniti inzulin drugim lijekovima. Ako manifestacije anafilaktičke reakcije potraju 24-48 sati, a liječenje inzulinom je prekinuto, preporučuje se sljedeće: prvo pacijent je hospitaliziran, a doza inzulina se smanjuje 3-4 puta, a drugo, doza inzulina ponovo se povećava za nekoliko dana do terapijskog. Ako je terapija inzulinom prekinuta duže od 48 sati, osjetljivost na inzulin procjenjuje se kožnim testovima i vrši desenzibilizacija.
Kožni testovi inzulinom mogu odrediti lijek koji izaziva najmanje ozbiljne ili nealergijske reakcije. Uzorci se postavljaju sa serijom 10-puta razblaženja inzulina, ubrizgavanog intradermalno.
Desenzibilizacija započinje dozom koja je 10 puta manja od minimalne, što izaziva pozitivnu reakciju prilikom postavljanja uzoraka kože. Ovaj tretman se sprovodi samo u bolnici. Prvo se koriste kratkotrajni pripravci inzulina, kasnije im se dodaju lijekovi srednjeg trajanja.
Ako se tijekom desenzibilizacije razvija lokalna alergijska reakcija na inzulin, doza lijeka se ne povećava sve dok reakcija ne potraje. S razvojem anafilaktičke reakcije, doza se prepolovi, nakon čega se ravnomjerno povećava. Ponekad se tijekom anafilaktičke reakcije promijeni obrazac desenzibilizacije, smanjujući vrijeme između ubrizgavanja inzulina.
Inzulinska rezistencija zbog imunih mehanizama:
- Uz brzo rastuću potrebu za inzulinom, potrebna je hospitalizacija i testiranje kako bi se isključili neimuni uzroci inzulinske rezistencije i stabilizirala doza inzulina. Za liječenje inzulinske rezistencije, ponekad je dovoljno preći na pročišćeni svinjski ili ljudski inzulin, a u nekim slučajevima na koncentriranije (500 mg / dnevno) otopine inzulina ili na protamin-cink-inzulin. Ako se primijete oštre poremećaje metabolizma i potreba za inzulinom znatno poraste, propisuje se prednizon, 60 mg / dnevno (za djecu -1-2 mg / kg / dan / usta). Tijekom liječenja kortikosteroidima, razina glukoze u plazmi neprestano se nadzire, jer se hipoglikemija može razviti s brzim smanjenjem potreba za inzulinom. Nakon smanjenja i stabilizacije potrebe za inzulinom, prednizon se propisuje svaki drugi dan. Tada se njegova doza postepeno smanjuje, nakon čega se lijek ukida.
Neželjene reakcije na pripravke inzulina koje nisu povezane sa biološkim učincima hormona inzulina
Trenutno su svi preparati inzulina visoko pročišćeni, tj. praktički ne sadrže proteinske nečistoće, pa su imunološke reakcije izazvane njima (alergije, otpornost na inzulin, lipoatrofija na mjestima ubrizgavanja) trenutno rijetke.
Uprkos relativno visokoj učestalosti otkrivanja autoantitijela na inzulin kod dijabetesa tipa 1, učestalost imunoloških komplikacija terapije inzulinom kod dijabetesa tipa 1 i 2 je praktično ista. Ako s ovisnošću i svakodnevno proučavaju upalne reakcije na mjestu ubrizgavanja modernog inzulina, onda se u prve 2-4 tjedna liječenja mogu primijetiti u 1-2% slučajeva koji tijekom sljedeća 1-2 mjeseca spontano nestanu u 90% bolesnika, a u ostatku 5% pacijenata - u roku od 6-12 meseci.
Razlikuju se tri vrste lokalnih alergijskih reakcija i sistemska reakcija na pripravke inzulina, a simptomi alergije na nove pripravke inzulina ostaju isti kao i prije kod životinja:
- lokalna neposredna upala sa blister osipima: u narednih 30 minuta nakon injekcije na mjestu ubrizgavanja pojavljuje se upalna reakcija koja može biti praćena bolom, svrabom i žuljevima i nestaje u roku od sat vremena. Ovu reakciju može pratiti ponovni razvoj na mestu ubrizgavanja upalnih pojava (bol, eritem) s vrhuncem nakon 12-24 sata (bifazna reakcija), Arthusov fenomen (reakcija na nakupljanje kompleksa antigen-antitijelo na mestu ubrizgavanja inzulina): umjerena upala na mjestu ubrizgavanja inzulin nakon 4-6 sati, s maksimumom nakon 12 sati, a karakterizira ga lokalna lezija malih žila i neutrofilni infiltrat. Vrlo rijetko uočena, lokalna odgođena upalna reakcija (tip tuberkulina): razvija se 8-12 sati nakon primjene s maksimumom nakon 24 sata. Na mjestu uboda javlja se upalna reakcija s jasnim granicama i obično uključuje potkožno masno tkivo, bolno je i često praćeno svrbežom i bolom. Histološki je otkriveno perivaskularno nakupljanje mononukleocita, sistemska alergija: u sljedećih nekoliko minuta nakon primjene inzulina razvijaju se urtikarija, angioedem, anafilaksija i druge sistemske reakcije, koje su obično praćene lokalnom reakcijom neposrednog tipa.
U isto vrijeme, prekomjerna dijagnostika inzulinske alergije, posebno neposrednog tipa, kao što pokazuju klinička iskustva, prilično je česta - oko 1 pacijent u pola godine primljen je u našu kliniku s dijagnozom inzulinske alergije, što je poslužilo kao razlog za odbijanje inzulinske terapije.
Iako diferencijalna dijagnoza alergije na pripravak inzulina s alergijom različite geneze nije teška, jer ima karakteristične karakteristike (specifične simptome). Analiza alergijskih reakcija na pripravke inzulina od strane mene tijekom više od 50 godina terapije inzulinom pokazala je da ne postoji sistemska alergijska reakcija na inzulin (poput urtikarije itd.) Bez alergija na mjestu uboda (svrbež, crvenilo, blister osip). itd.).
Ali ako još uvijek postoje sumnje u dijagnozi alergije, tada biste trebali provesti normalan intradermalni test s inzulinskim pripravkom koji se smatra alergičnim za pacijenta, a za to ne morate razrijediti inzulin, jer nema nikakvih anafilaktičkih reakcija čak ni u sumnjivim slučajevima. U slučaju neposredne vrste alergije na inzulin, na mjestu intradermalne primjene inzulina nakon otprilike 20 minuta na mjestu intradermalne primjene inzulina pojavljuju se svrab, crvenilo, žuljevi, ponekad s pseudopodijom itd.
Ispitivanje alergije trenutnog tipa smatra se pozitivnim kada se pojavi mjehur na mjestu intradermalne injekcije veće od 5 mm, a reakcija se smatra izraženom kada je mjehur veći od 1 cm. Da biste isključili sve vrste lokalnih alergijskih reakcija, potrebno je promatrati mjesto intradermalne primjene inzulina prvih 20 minuta nakon injekcije nakon 6 sati i nakon 24 sata.
Ako je alergija potvrđena, tada provedite testiranje s drugim inzulinskim preparatima i odaberite najmanje alergena za pacijenta za nastavak liječenja. Ako takvog inzulina nema, a lokalna reakcija je izražena, smanjite dozu primijenjenog inzulina na jednom mjestu: podijelite potrebnu dozu na nekoliko mjesta ubrizgavanja ili odredite liječenje inzulinskim raspršivačem.
Uz izraženu lokalnu reakciju neposrednog tipa, pomaže i intradermalna hiposenzibilizacija. Ovi tretmani su obično privremeni, jer u narednim mesecima lokalna alergija na inzulin nestaje usred nastavka liječenja inzulinom.
Ako se tijekom intradermalnog testiranja potvrdi sistemska alergijska reakcija na inzulin, provodi se intradermalna hiposenzibilizacija inzulinom, što može trajati od nekoliko dana do mjeseci, ako nema hitne potrebe da se primijeni puna doza inzulina (dijabetička koma ili teška dekompenzacija dijabetesa, što je prepun brzog razvoja dijabetičke kome).
Predložene su mnoge metode za intradermalnu hiposenzibilizaciju inzulinom (zapravo imunizacija inzulinom), koje se značajno razlikuju u brzini porasta intradermalne doze inzulina. Brzina hiposenzibilizacije u slučaju teških alergijskih reakcija neposrednog tipa određuje se prvenstveno reakcijom tijela na povećanje doze inzulina.
Ponekad se savjetuje da se započne s vrlo visokim, gotovo homeopatskim, razrjeđenjima (na primjer 1: 100 000). Metode hiposenzibilizacije koje se danas koriste u liječenju alergija na humane pripravke inzulina i analoge humanog inzulina opisane su odavno, uključujući i u mojoj doktorskoj disertaciji, koja prikazuje rezultate mog liječenja na 50 slučajeva teških alergijskih reakcija neposrednog tipa na sve tada proizvedene pripravke inzulina.
Tretman je izuzetno težak i za pacijenta i za ljekara, te se ponekad povlači i po nekoliko mjeseci. Ali na kraju je bilo moguće riješiti se ozbiljne sistemske alergije na inzulin za sve pacijente koji su se obratili za pomoć.
I na kraju, kako liječiti alergiju na inzulin, ako je zabilježena na svim inzulinskim preparatima, a pacijentu je zbog zdravstvenih razloga hitno potreban inzulin? Ako je pacijent u dijabetičkoj komi ili prekomu, tada se propisuje insulin u dozi koja je potrebna za uklanjanje iz kome, čak i intravenski, bez prethodne hiposenzibilizacije ili primjene antihistaminika ili glukokortikoida.
U svjetskoj praksi terapije insulinom opisana su četiri takva slučaja, u dva od kojih je terapija inzulinom provedena uprkos alergiji, a pacijenti su se mogli povući iz kome, a nisu razvili anafilaktičku reakciju, i pored intravenskog davanja inzulina. U dva druga slučaja, kada su se lekari suzdržali od pravovremene primene inzulina, pacijenti su umrli od dijabetičke kome.
Sumnja na alergiju na ljudski preparat inzulina ili analog humanog inzulina kod pacijenata koji su primljeni u našu kliniku još nije potvrđena u svakom slučaju (uključujući intradermalno testiranje), a potrebnim pripravkom inzulina propisan je pacijentima, bez ikakvih alergijskih posledica .
Imunološka rezistencija inzulina na moderne pripravke inzulina, koju uzrokuju IgM i IgG antitijela na inzulin, iznimno je rijetka, pa se stoga prvo mora isključiti pseudoinzulinska rezistencija. Kod bolesnika koji nisu pretili, znak umjereno izražene rezistencije na inzulin je potreba za inzulinom od 1-2 jedinice / kg tjelesne težine, a kod težih - više od 2 jedinice / kg. Ako inzulin propisan pacijentu nema očekivani hipoglikemijski učinak, tada prvo morate provjeriti:
- zdravlje inzulinske olovke, adekvatnost obeležavanja inzulinske šprice koncentracije insulina u bočici, adekvatnost uloška za olovku za inzulin, datum isteka ubrizgavanog inzulina i ako je datum isteka primeren, onda svejedno zamijenite uložak (bočicu) novim, osobno nadgledajte postupak davanja inzulina pacijentima, eliminirajte bolesti koje povećavaju potreba za inzulinom, uglavnom zapaljenskim i onkološkim (limfom),
Ako su svi gore navedeni mogući uzroci isključeni, uputite samo sestru skrbnicu da primjenjuje inzulin. Ako sve ove mjere ne poboljšaju rezultate liječenja, onda se može pretpostaviti da pacijent ima istinsku imunološku otpornost na inzulin. Obično u roku od godinu dana, rijetko 5 godina, nestaje bez ikakvog liječenja.
Dijagnoza imunološke otpornosti na inzulin poželjna je za potvrđivanje ispitivanja antitijela na inzulin, što nažalost nije rutina. Liječenje započinje promjenom vrste inzulina - s ljudskog na analogni humani inzulin ili obrnuto, ovisno o tretmanu bolesnika.
Ako je imunološka rezistencija inzulina rijetka, onda je kod T2DM smanjenje osjetljivosti na biološki učinak inzulina („biološka“ otpornost na inzulin) njegova integralna karakteristika.
Međutim, prilično je teško dokazati ovu biološku otpornost na inzulin kod pacijenata s dijabetesom tipa 2 klinički prihvatljivom metodom. Kao što je gore spomenuto, otpornost na inzulin danas se procjenjuje njegovom potrebom po 1 kg tjelesne mase.
S obzirom da je velika većina pacijenata s dijabetesom tipa 2 pretili, proračun inzulina po 1 kg njihove povećane tjelesne težine obično se uklapa u "normalnu" osjetljivost na inzulin. Treba li procijeniti osjetljivost na inzulin u odnosu na idealnu tjelesnu težinu kod pretilih bolesnika. Najvjerojatnije ne, jer je masno tkivo ovisno o inzulinu i potreban je određeni udio izlučenog inzulina da bi održao svoju funkciju.
S terapijskog stajališta, pitanje dijagnostičkih kriterija za otpornost na inzulin kod pacijenata s dijabetesom tipa 2 nije relevantno dok se ne sumnja na imunološku rezistenciju na inzulin.
Treba napomenuti da je kriterij otpornosti na inzulin od 200 jedinica / dan uveden kao rezultat pogrešnih obrazloženja. U ranim eksperimentalnim studijama na psima ustanovljeno je da njihova dnevna sekrecija inzulina ne prelazi 60 jedinica.
Proračunavši potrebu za inzulinom kod psa po 1 kg tjelesne težine, istraživači su, uzimajući u obzir prosječnu tjelesnu težinu čovjeka, zaključili da se u osobi obično izluči 200 jedinica. inzulin dnevno. Kasnije je utvrđeno da kod ljudi dnevna sekrecija inzulina ne prelazi 60 jedinica, ali kliničari se nisu ispostavili kao kriterij inzulinske rezistencije od 200 jedinica / dan.
Razvoj lipoatrofije (nestanak potkožne masti) na mjestu ubrizgavanja inzulina povezan je i s antitijelima na inzulin, koji se uglavnom odnose na IgG i IgM i blokira biološki učinak inzulina.
Ta antitijela, koja se akumuliraju na mjestu ubrizgavanja pripravka inzulina u visokim koncentracijama (zbog velike koncentracije inzulinskog antigena na mjestu ubrizgavanja), počinju konkurirati inzulinskim receptorima na adipocitima.
Na temelju prethodnog jasno je da je djelotvornost u liječenju lipoatrofije promjene vrste inzulina iz svinjskog pripravka inzulina na pripravak humanog inzulina: antitijela razvijena na svinjskom inzulinu nisu u interakciji s ljudskim inzulinom, a njihov učinak blokiranja inzulina na adipocite je uklonjen.
Trenutno se ne primjećuje lipoatrofija na mjestima ubrizgavanja inzulina, ali ako bi se one pojavile, vjerujem da bi bilo učinkovito zamijeniti ljudski inzulin ljudskim analogima inzulina i, obrnuto, ovisno o tome na kojem se lipoatrofiji razvijala.
Međutim, problem lokalnih reakcija na pripravak inzulina nije nestao.Takozvana lipohipertrofija i dalje se promatra i povezana je ne s hipertrofijom adipocita, kao što bi naziv izgledao, već s razvojem ožiljnog tkiva na mjestu potkožne injekcije, s meko-elastičnom konzistencijom koja oponaša lokalnu hipertrofiju potkožnog masnog tkiva.
Geneza ove nuspojave nije jasna, kao ni geneza bilo kojeg keloida, ali mehanizam je vjerojatno traumatičan, jer se ta mjesta javljaju prvenstveno kod pojedinaca koji rijetko mijenjaju mjesto primjene inzulina i injekcijsku iglu (mora se odbaciti nakon svake injekcije!).
Stoga su preporuke očite - izbjegavati unošenje inzulina u lipohipertrofičnu regiju, posebno jer je apsorpcija inzulina iz njega smanjena i nepredvidiva. Nužno je mijenjati mjesto ubrizgavanja i iglu za primjenu inzulina svaki put, što pacijentima treba osigurati u dovoljnim količinama.
I na kraju, najteže je razlikovati upalne reakcije na mjestu ubrizgavanja inzulina, koje se obično očituju pečatima u potkožnom masnoću, a javljaju se dan nakon ubrizgavanja i rastvaraju se polako tokom dana ili tjedana. Prethodno su svi obično pripadali alergijskoj reakciji odgođenog tipa, ali s obzirom na veliko pročišćavanje inzulinskih pripravaka, oni se više ne smatraju takvim.
Može ih okarakterisati tako nejasan izraz kao „iritacija“ ili stručnije - „upala“ - na mestu primene insulina. Možda se mogu navesti dva najčešća uzroka ovih lokalnih reakcija. Prije svega, to je unošenje pripravka hladnog inzulina izvađenog iz frižidera neposredno prije injekcije.
Treba napomenuti da se bočice (olovka za inzulin s uloškom) koje se koriste za terapiju inzulinom moraju čuvati na sobnoj temperaturi. Kvaliteta pripravka inzulina neće utjecati, posebno ako se pridržavate općeg pravila da se bočica (uložak) koristi ne više od mjesec dana i odbacuje se nakon tog razdoblja, čak i ako inzulin ostaje u njoj.
Hemičari su potrošili mnogo napora kako bi pripremili „nekiselinske“, takozvane „neutralne“, inzulinske pripravke u kojima je ostao potpuno rastvoren. I skoro (!) Svi moderni pripravci inzulina su neutralni, s izuzetkom Lantusa u kojem je produljenje osigurano kristalizacijom inzulina. Zbog toga se lokalne upalne reakcije razvijaju češće od ostalih lijekova pri njegovoj primjeni.
Način liječenja je ubrizgavanje inzulina u dublje slojeve potkožne masti kako se upala ne bi pojavila na koži, što je najviše zabrinjavajuće. Te reakcije ne utječu na efekt liječenja, a u mojoj praksi nikad nisu postale razlog promjene lijeka, tj. reakcije su dovoljno umjerene.
Proveli smo posebnu studiju čiji je cilj bio utvrditi štetu nepravilne promjene inzulinske igle nakon svake injekcije inzulina i ustanovili da se nelagodnost tijekom i na mjestu primjene inzulina javlja češće, što se rjeđe mijenja igla za injekciju.
Što nije slučajno, s obzirom na prirodu promjene igle pri ponovnoj upotrebi. Treba napomenuti da je proizvođač razvio posebnu tehnologiju za proizvodnju atraumatičnih inzulinskih iglica. Međutim, nakon prve ubrizgavanja igla gubi atraumatska svojstva, s čestom primjenom postaje potpuno neprikladna.Infekcija iglom pronađena je češće, što se rjeđe mijenja. Ali kod nekih pacijenata iglom se zarazila već nakon prve injekcije.
| Pacijenti koji su promijenili iglu | Broj (%) pacijenata koji su imali bol sa injekcijom inzulina 1. do 7. dana promatranja | ||
| 1. dan | 4. dan | 7. dan | |
| Prije svake injekcije insulina | 1 (6) | 4 (27) | 4 (27) |
| Četvrtog dana | 2 (13) | 10 (67) | 9 (60) |
| 7. dana | 2 (13) | 7 (47) | 10 (67) |
Infekcija iglom javljala se češće, ređe se mijenjala (tablica 4). Ali kod nekih pacijenata iglom se zarazila već nakon prve injekcije.
| Vrste mikroorganizama na iglu | Učestalost (broj pacijenata) sa mikrobovima na injekcijskoj igli, ovisno o učestalosti upotrebe igle | ||
| Jednom | 12 puta | 21 puta | |
| Staphylococcus koar- (Hly +) | 27 (4) | 0 (0) | 33 (5) |
| Corinebact. spp | — | 6 (1) | 0 (0) |
| Gram + štapić | 0 (0) | 0 (0) | 6 (1) |
| Rast mikrobne flore | 26 | 8 | 40 |
Masivna insulinofobija, strah od liječenja određenim inzulinskim preparatima, koji je rasprostranjen među općom populacijom, postao je potpuno nova nuspojava terapije inzulinom s kojom se ranije nije susretao, a koju su poticale nove tehnologije za proizvodnju inzulinskih pripravaka.
Primjer je odbijanje liječenja svinjskim inzulinom iz vjerskih razloga. U jednom trenutku, uglavnom u Sjedinjenim Državama, pokrenuta je kampanja protiv genetski inzulinskog inzulina, kao dio protesta protiv genetski inženjerijskih proizvoda u principu.
Takođe, kada se daje, koristi se rekombinantni tip inzulina.
U bolesnika koji svakodnevno ubrizgavaju inzulin povećava se rizik od reakcija na lijek. Nastaje zbog prisustva antitela u tijelu na hormon. Upravo ta tijela postaju izvor reakcije.
Alergija na inzulin može biti u obliku dvije reakcije:
- neposredan, usporen pokret.
Uz manifestacije trenutne reakcije, simptomi alergije pojavljuju se odmah čim osoba ubrizga inzulin. Od trenutka primjene do pojave znakova ne prođe više od pola sata. Tokom ovog perioda, osoba može biti izložena manifestacijama:
- ispiranje kože na mestu ubrizgavanja, urtikarija, dermatitis.
Neposredna reakcija pogađa razne tjelesne sisteme. Ovisno o lokalizaciji znakova i prirodi njihovih manifestacija, razlikuju:
- lokalne, sistemske, kombinovane reakcije.
Uz lokalno oštećenje, simptomi su karakteristični samo u području primjene lijeka. Sistemska reakcija pogađa ostale dijelove tijela, šireći se po cijelom tijelu. U slučaju kombinacije, lokalne promjene prate negativne manifestacije u drugim područjima.
Uz usporenu alergiju, znak oštećenja otkriva se dan nakon primjene inzulina. Karakterizira ga infiltracija područja ubrizgavanja. Alergija se manifestuje kako u obliku običnih kožnih reakcija, a karakterizira ih ozbiljnim oštećenjem tijela. Uz povećanu osjetljivost, osoba razvije anafilaktički šok ili Quinckeov edem.
Sedmogodišnji dijabetičar ima alergiju na inzulin
U dobi od dvije godine, Englezu Taylor Banksu dijagnosticiran je dijabetes tipa 1. Ovo ne bi bilo iznenađujuće ako ovaj dječak također nije pokazao alergiju na inzulin, čije injekcije su mu potrebne za liječenje. Ljekari još uvijek pokušavaju pronaći efikasnu metodu liječenja djeteta, jer injekcije ovog hormona uzrokuju brojne modrice, pa čak i kolaps mišića.
Neko vrijeme liječnici su pokušavali davati Taylor infuziju inzulina kroz kapaljku, ali to je izazvalo i alergijske reakcije. Sada su njegovi roditelji Jema Westwall i Scott Banks doveli dijete u čuvenu bolnicu u ulici Great Ormond Street u Londonu, ljekari kojima se nadaju.
Međutim, kod djece je to najčešći oblik dijabetesa uzrokovan genetikom. Dijabetes tipa 2 često je rezultat nezdravog načina života i gojaznosti, a u ovom slučaju injekcije inzulina nisu uvijek potrebne.
Alergija na inzulin je izuzetno rijetka pojava koja otežava liječenje takvih bolesnika. Londonski ljekari sada će morati shvatiti kako Taylor može dobiti hormon koji mu je potreban bez da pati od napada alergija