Patogeneza i etiologija dijabetesa
Dijabetes je jedna od najčešćih dijagnoza našeg vremena. To pogađa ljude svih nacionalnosti, uzrasta i klasa. Činilo bi se nemogućim zaštititi se ili osigurati se od toga. Ovo je nevidljiva bolest koja se može neočekivano i iznenadno prikrasti. Međutim, to nije uvijek slučaj.
Ovaj članak posvećen je etiologiji, patogenezi i kliničkoj prezentaciji šećerne bolesti (DM). Također ćemo se ukratko dotaknuti pitanja njegove dijagnoze i liječenja. Vidjet ćete da ova bolest ima specifične provokatore i uzroke, s obzirom na to se mogu razviti preventivne mjere kako bi se spriječile. Otkrićete i glavne simptome bolesti koji će vam pomoći da na vrijeme utvrdite njenu pojavu i potražite pravovremenu kvalificiranu pomoć.
Dakle - dijabetes melitus (etiologija, klinika, liječenje se raspravlja u nastavku).
Ukratko o bolesti
Dijabetes je hronično oboljenje endokrinog sustava povezano s proizvodnjom inzulina, što se manifestira prekomjernom glukozom u krvi. Ova bolest može izazvati poremećaje metabolizma i uzrokovati druge ozbiljne bolesti od srca, bubrega, krvnih sudova itd.
Klasifikacija
Prije proučavanja glavnih okolnosti dijabetes melitusa (klinika, liječenje, prevencija predstavljeni su u ovom materijalu), trebali biste se upoznati s njegovom općenito prepoznatom klasifikacijom.
Prema medicinskoj sistematizaciji, ova bolest se deli na:
- Šećerna bolest tipa 1, što je uzrokovano apsolutnim nedostatkom inzulina zbog činjenice da ga endokrini organi ne mogu proizvesti u pravoj mjeri. Drugi naziv dijabetesa tipa 1 ovisan je o inzulinu, jer je njegov jedini tretman redovna redovita primjena inzulina.
- Šećerna bolest tipa 2 posljedica je nepravilne interakcije stanica inzulina i tkiva. Ova bolest se smatra inzulinskom neovisnom, jer ne uključuje upotrebu ovog lijeka u svrhe liječenja.
Kao što vidite, uzroci ovih bolesti vrlo se razlikuju jedni od drugih. Stoga će klinike za dijabetes tipa 1 i 2 također biti različite. Međutim, o tome ćemo govoriti malo kasnije.
Šta se događa sa tijelom tokom bolesti?
Patogeneza bolesti
Mehanizam nastanka i razvoja dijabetesa nastao je zbog dva glavna područja:
- Manjak inzulina pankreasa. To se može dogoditi zbog masovnog uništavanja endokrinih stanica ovog organa zbog pankreatitisa, virusnih infekcija, stresnih situacija, raka i autoimunih tegoba.
- Neusaglašenost uobičajenih procesa između ćelija tkiva i inzulina. Ovo se stanje može pojaviti kao rezultat patoloških promjena u strukturi inzulina ili kršenja staničnih receptora.
Etiologija bolesti
Prije nego što se upoznate s dijagnozom, klinikom, liječenjem dijabetesa, trebali biste naučiti o uzrocima njegove pojave.
Opšte je prihvaćeno da je dijabetes nasljedna bolest komplicirana drugim provocirajućim faktorima.
Ako govorimo o dijabetes melitusu prvog tipa, tada uzrok bolesti mogu biti virusne infekcije koje pogađaju stanice gušterače (rubeola, zaušnjaci, вариcije).
U slučaju dijabetesa tipa 2, pretilost može biti provokator.
Važnim čimbenikom u manifestaciji klinike za dijabetes melitus treba smatrati stresne situacije koje mogu negativno utjecati na endokrini sustav i proizvodnju inzulina, kao i loše navike i sjedeći način života.

Dakle, smislili smo etiologiju dijabetesa. Klinika ove bolesti će biti podneta u nastavku.
Uobičajeni simptomi
Vrlo je važno otkriti glavne manifestacije dijabetesa kako biste ih primijetili na vrijeme, posavjetovali se sa stručnjakom i započeli individualnu terapiju. Klinika dijabetes melitusa (dijagnoza, liječenje, preventivne mjere detaljno će se raspravljati) vrlo je povezana sa simptomatskim pokazateljima.
Glavni klinički znakovi bolesti uključuju:
- Obilno mokrenje, posebno noću. To je posljedica prekomjernog prisustva glukoze u urinu.
- Neprekidni osećaj žeđi, isprovociran velikim gubicima tečnosti, kao i povećanjem krvnog pritiska.
- Nezasitna glad koja nastaje kao rezultat metaboličkih poremećaja.
Ovi simptomi koji se pojavljuju brzo i istovremeno su karakteristični pokazatelji za dijabetes melitus tipa 1. Iako se obično smatraju uobičajenim znakovima dijabetesa svih vrsta. Ako govorimo o bolesti ovisnoj o inzulinu, tada bismo trebali spomenuti snažan gubitak kilograma uzrokovan povećanim metaboličkim razgradnjom masti i proteina.
Debljanje je svojstveno klinici dijabetesa tipa 2.

Sekundarni simptomi dijabetesa svih vrsta uključuju:
- peckanje kože i sluznice,
- mišićna slabost
- oštećenje vida
- loše zarastanje rana.
Kao što vidite, kliničke manifestacije dijabetesa su izražene i zahtijevaju hitnu medicinsku pomoć.
Komplikacije bolesti
Veoma je važno započeti pravovremeno liječenje. Jer dijabetes karakterizira provociranje tako ozbiljnih bolesti kao što su ateroskleroza, depresija, ishemija, konvulzije, oštećenje bubrega, ulcerozni apscesi i gubitak vida.
Štoviše, ako ne liječite ovu bolest ili zanemarite recept liječnika, onda mogu nastupiti neželjene posljedice poput kome i smrti.
Kako se dijagnosticira dijabetes? Klinika bolesti trebala bi upozoriti dežurnog liječnika i navesti ga da propiše temeljit pregled. Šta će uključivati?
Dijagnoza bolesti
Prije svega, od pacijenta će se tražiti da napravi krvni test za koncentraciju glukoze. To se mora učiniti na prazan stomak, nakon deset sati posta. Na koje pokazatelje u anketi treba obratiti pažnju?

Za dijabetes melitus karakterizira veliko povećanje standarda (obično, pokazatelji bolesti prelaze 6 mmol / l).
Također, specijalista može smatrati potrebnim provesti test tolerancije na glukozu, prije kojeg će pacijent morati piti posebnu otopinu glukoze. Tada će se u roku od dva sata provesti laboratorijska ispitivanja koja određuju glukoznu toleranciju u tijelu. Ako pokazatelji prelaze 11,0 mmol / l, tada vrijedi razgovarati o dijagnozi dijabetesa. Klinika bolesti biće jasan dokaz tome, jer kasnije može biti preporučeno provjeriti stupanj glikoziliranog hemoglobina (čiji se normalan pokazatelj smatra ispod 6,5%).
Takođe, dežurni lekar može propisati urin na analizu kako bi utvrdio prisustvo šećera i acetona u biomaterijalu.
Dakle, odlučili smo se za dijagnozu dijabetesa. Klinika i liječenje ove bolesti bit će opisani u nastavku.
Lečenje bolesti tipa 1
Prije nego što znate kako liječiti dijabetes, morate saznati određenu dijagnozu, odnosno odrediti vrstu bolesti i njen stadij. Kao što vidite, opća klinika za dijabetes vrlo je važna prilikom propisivanja liječenja.
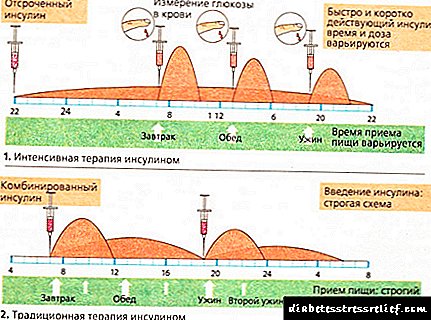
Ako govorimo o dijabetesu tipa 1, tada će specijalista propisati pojedinačnu inzulinsku terapiju, gdje će izračunati potrebnu dnevnu i pojedinačnu dozu lijeka. Ova metoda se može koristiti i za dijabetes koji je ovisan o insulinu drugog tipa.
Preparat za inzulin je hormon koji se izvlači iz ekstrakta gušterače raznih životinja ili ljudi. Monovidni i kombinirani inzulini razlikuju se, kratko djeluju i produžuju, tradicionalni, monopični i monokomponentni. Postoje i analozi ljudskog insulina.
Lijek se ubrizgava u nabor masti, potkožno, koristeći kratku špricu ili poseban uređaj u obliku olovke s malom iglom.

Ove manipulacije pomoći će nadoknaditi prekide uzrokovane kršenjem metabolizma ugljikohidrata. Ponekad se pacijentu daje inzulinska pumpa.
Lijek se ubrizgava nekoliko puta dnevno, ovisno o obrocima i ljekarskom receptu.
Ostali principi za liječenje šećerne bolesti tipa 1 su medicinsko uklanjanje kliničkih simptoma, sprečavanje komplikacija bolesti i poboljšanje funkcije pankreasa (za to se mogu koristiti lijekovi poput Actovegin, Festal, Cytochrome).
Da bi se postigao maksimalan učinak farmakološkog liječenja, pacijentu će se preporučiti dijeta i umjerena fizička aktivnost.
Lečenje bolesti tipa 2
Liječenje šećerne bolesti tipa 2 koja nije ovisna o insulinu obično započinje dijetalnom terapijom i umjerenim gimnastičkim vježbama. Oni će pomoći smanjiti težinu i uravnotežiti metabolizam.

Ako se bolest dijagnosticira u kasnijim fazama, tada će liječnik propisati lijekove ovog spektra djelovanja:
- Smanjenje količine glukoze u crevima i jetri, kao i poboljšanje osetljivosti tkiva na proizvedeni inzulin (na osnovu metformina: „Formin“, „Metfogama“, „Diaformin“, „Gliformin“, na osnovu rosiglitazona: „Avandia“, pioglitazon: „Actos“ ) Narod naziva ovu terapiju hipoglikemijom.
- Pojačana sekrecija inzulina. To mogu biti farmakološka sredstva, derivati sulfanilureje druge generacije (Maninil, Diabeton, Glimepirid, Diamerid, Glimaks, Glunenorm), kao i meglitinidi (Diagnlinide, Starlix).
- Inhibicija crevnih enzima radi smanjenja apsorpcije glukoze u probavnom traktu (lijekovi na bazi akarboze).
- Snižavanje holesterola, stimuliranje receptora u vaskularnim ćelijama, poboljšanje metabolizma lipida (lijekovi čiji je aktivni sastojak fenofibrat - međunarodni nepristični naziv aktivnog sastojka koji preporučuje WHO).
Opće preporuke
Kao što vidite, važan faktor u liječenju bilo koje vrste dijabetesa je stroga prehrana i regulirana fizička aktivnost.
Štoviše, u procesu dijabetičke terapije treba imati na umu da je bolest hronična i neizlječiva. Stoga će sve lijekove trebati uzimati životno i tačno.
Samokontrola također igra važnu ulogu u liječenju dijabetesa - što ozbiljnije i odgovornije pacijent zauzme svoje zdravlje, lakše i manje bolan prolazi klinički tijek bolesti.
I na kraju
Da, dijabetes je neugodna i složena bolest koja može izazvati mnoge ozbiljne bolesti i tegobe. Klinička slika dijabetesa ima izražene simptome i znakove.
Pravovremena medicinska njega igra važnu ulogu u liječenju bolesti i uklanjanju bolnih manifestacija. Ako se pacijent strogo pridržava recepata liječnika, slijedi dijetu, vodi aktivan životni stil i održava pozitivan stav, tada će se klinički pokazatelji dijabetesa svesti na minimum i pacijent će moći potpuno osjećati zdravu i punopravnu osobu.
Patogeneza i etiologija dijabetesa. Glavni razlozi
 Dijabetes melitus je metabolička bolest uzrokovana apsolutnim ili relativnim nedostatkom inzulina. Pogođeno tijelo ne može se nositi s glukozom na isti način kao u fiziološkim uvjetima, što dovodi do hiperglikemije.
Dijabetes melitus je metabolička bolest uzrokovana apsolutnim ili relativnim nedostatkom inzulina. Pogođeno tijelo ne može se nositi s glukozom na isti način kao u fiziološkim uvjetima, što dovodi do hiperglikemije.
Dijabetes melitus čija je etiologija prilično raznolika predstavljen je razlozima koji su uključeni u različite mehanizme koji vode do bolesti što je, prema tome, relativno raznolika skupina, a ne klinička jedinica. Da bismo shvatili suštinu bolesti potrebno je proučiti osnovne podatke o izlučivanju i djelovanju inzulina, ovim se određuje šećerna bolest čija je patogeneza predstavljena upravo mehanizmom djelovanja ovog hormona.
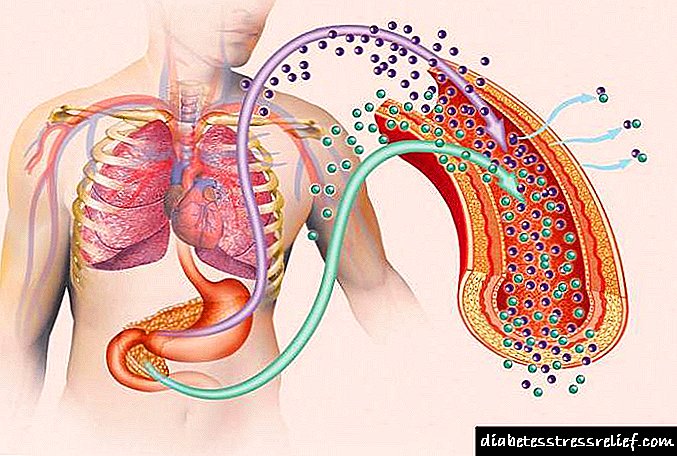
Hormonski polipeptid sintetizira se u B ćelijama gušterače pankreasa Langerhans-a koji se, nakon cijepanja signalnog peptida, skladište u sekretornim granulama, poput proinzulina.
Ovdje dolazi do cijepanja molekula, čime B-stanice oslobađaju molekule inzulina, a ujedno i ekvimolarnu količinu C-peptida. Krvotokom, oba peptida dopiru do jetre, koja djeluje kao filter, u kojoj se otprilike polovina molekule inzulina skuplja već prilikom prvog prolaska.
Na taj se način tijelo štiti od prekomjerne aktivnosti inzulina što u akutnom višku može izazvati neželjenu hipoglikemiju. Nakon prolaska kroz jetru inzulin kroz veliku cirkulaciju krvi ulazi u periferna tkiva, uključujući masno i mišićno tkivo.
Uz ćelije jetre i masnoće, postoje prugasti mišići koji na svojim ćelijskim membranama imaju specifične receptore za inzulin. Molekuli inzulina vezuju se na alfa podjedinice receptora i zbog toga izazivaju lančanu reakciju, koja određuje učinak hormona.
Zbog vezanja inzulina na receptor, aktivira se beta podjedinica koja u svom unutarćelijskom dijelu (tj. Domeni) aktivira supstrat insulinskog receptora. Trenutno postoji nekoliko vrsta ovih molekula (IRS-1, IRS-6 ...), čije su funkcije već uveliko razumljive.
Supstrati IRS-1 i IRS-2 su ključni molekul za kaskadnu kontrolu drugih reakcija koje se odvijaju unutar ćelije. Možemo reći da postoje dva glavna načina: u jednom se aktivira fosfatidilinozitol-3-kinaza (PI 3-K), u drugom se protein kinaza aktivira mitogenom.
Kao rezultat toga, on postiže transport glukoze u ćeliju, u kojoj sudjeluju transporteri glukoze ovisni o insulinu, osim toga, primjenjuju se metabolički učinci inzulina koji doprinose sintezi proteina, lipida i glikogena, kao i njegovoj aktivnosti rasta.
Konačni učinak ovisi o savršenoj harmoniji pojedinih parcijalnih reakcija, koje doprinose činjenici da se nivo glukoze u krvi i metabolički procesi održavaju unutar fiziološke norme. Promjene povezane s bilo kojim dijelom lanca sinteze inzulina njegovim ciljanim učinkom dovode do oštećenja tolerancije na glukozu, čija je geneza stoga značajno raznolika.
To nije pojedinačni poremećaj, a dijabetes nije pojedinačna bolest, već grupa bolesti za koju je prikladnija definicija sindroma. Trenutna klasifikacija dijabetesa koristi znanje patogeneze koja omogućava racionalan pristup mjerama liječenja.
U definiciji dijabetesa koristi se izraz "apsolutni" ili "relativni" nedostatak inzulina, koji se izražava u patogenetskom pristupu za procjenu dijabetesnog sindroma i njegovo liječenje. To je i temeljna značajka dvije glavne vrste dijabetesa, dijabetesa tipa 1 i dijabetesa tipa 2.
Dijabetes tipa 1
 Endokrini dio gušterače pri ovoj vrsti bolesti nije u stanju proizvesti inzulin, što dovodi do apsolutne insuficijencije i sklonosti ketoacidozi, jer su i oslobođene masne kiseline i aminokiseline ketoplastični supstrat za stvaranje ketonskih tijela.
Endokrini dio gušterače pri ovoj vrsti bolesti nije u stanju proizvesti inzulin, što dovodi do apsolutne insuficijencije i sklonosti ketoacidozi, jer su i oslobođene masne kiseline i aminokiseline ketoplastični supstrat za stvaranje ketonskih tijela.
Dijabetes je uzrokovan autoimunim uvjetnim postepenim nestankom B stanica, što se može pokazati prisustvom autoantitijela.Otkrivanje antitijela na dekarboksilazu glutaminske kiseline i tirozin fosfataze (IA-2ab), ali i inzulin, dokaz je da neki molekuli postaju autoantigeni i autoimuni odgovor je usmjeren protiv njih.
Antitijela se mogu otkriti prije pojave dijabetesa, odnosno prije nego što se čovjeku odredi tolerancija na glukozu. Razvoj autoimunog procesa zahtijeva genetsku predispoziciju zbog promjena u haplotipovima klase II HLA sustava.
Govorimo o genima DR3, DR4 i DQA1 i DQB1, čija se povezanost s dijabetesom tipa 1 više puta pokazala. Neki aleli ovih gena povećavaju rizik od razvoja bolesti (na primjer, DQA1-0301, DQB1-0302, DQA1-0501, itd.), Drugi djeluju, naprotiv, zaštitnički (DQA1-0102, DQB1-0602, itd.).
Konkretno, kombinacijom rizičnih alela povećava se verovatnoća da će se razviti dijabetes tipa 1. Visok rizik zabilježen je kod heteroroznog genotipa DR3 / DR4 ili DQA1-0501 - DQB1-0201 - DQA1-0301 - DQB1-0,302.
Postupno su karakterizirane različite regije i geni povezani s dijabetes melitusom tipa 1 (označeni kao IDDM markeri od 1 do 15), od kojih je najvažniji IDDM-1 marker povezan s kromosomom 6, koji se odnosi na gore spomenute HLA gene II klase i IDDM-2, koji ima vezu na gen za inzulin na hromosomu 11 (tj. VNTR polimorfizam).
Genetska predispozicija omogućuje imunološkom sustavu, uključujući i stanični i humoralni odgovor, usmjeriti djelovanje protiv vlastitih antigena. Na molekularnoj razini ovaj proces posreduju HLA molekuli koji vežu odgovarajući peptid i na taj način olakšavaju njegovo predstavljanje i prepoznavanje T-limfocitnih receptora.
Prisutnost aminokiseline serina ili alanina na položaju 57 beta lanca molekula DQ2 ili DQ8 važna je za vezanje peptida na HLA gen. Snaga peptidne veze pojačana je argininom smještenim na položaju 79 alfa lanca DQ molekula.
Ako molekul DQ na položaju 57 beta lanca ima aspartansku kiselinu, on možda neće doći do peptidne veze, sprečavajući na taj način njegovu prezentaciju u T stanicama. Stoga je očito da jednostavna točkasti mutacija koja vodi prezentaciji različitih aminokiselina na određenom mjestu vezanja HLA intermedijarnih molekula može utjecati na razvoj autoimune akcije.
Egzogeni faktori, posebno virusna infekcija, obično uzrokovana enterovirusima, smatraju se pokretačkim mehanizmom. Najčešće se pokazala veza s citomegalovirusom, paramiksovirusom, virusima Coxsackie ili rubeolom. Osim toga, negativan je učinak kravljeg mlijeka na maloj djeci ili uloga izloženosti određenim toksinima, ali detaljno taj učinak ostaje nejasan, u mnogim aspektima.
Uništavanje otočića prati limfocitna infiltracija, koja se pojavljuje na samom početku, čak i prije početka procesa izumiranja B-stanica. Odlučujuću ulogu u ovom procesu igraju T-limfociti. Da bi se dijabetes mogao razviti, potrebno je uništiti oko 90% B-stanica, taj proces u pravilu traje nekoliko mjeseci ili, možda, čak i godina.
Točno vrijeme trajanja ovog procesa može biti teško odrediti, jer liječnik upoznaje pacijenta nakon pojave dijabetesa. Činjenica da autoimuni proces može dugo trajati na različite načine pojačava znanje stečeno na studijama LADA dijabetesa.
Govorimo o polako razvijanju dijabetesa uslijed autoimunog procesa kod odraslih (tj. Latentnog autoimunog dijabetesa kod odraslih) u kojem su prikazana antitijela na GADA ili IA-2ab.
U početku bolest ima tako blagi tijek da se odrasli s dijabetesom često liječe oralnim antidijabetičkim lijekovima, ili se bolest tretira kao dijabetes tipa 2. Nakon promjenjivog razdoblja, koje često traje nekoliko godina, ovaj tretman ne pokazuje efikasnost (stoga se ovo stanje identificira kao sekundarno neuspjeh oralnih antidijabetičkih lijekova), zbog čega je propisana inzulinska terapija.
Ova faza odgovara vremenu kada je vlastita proizvodnja inzulina već kritična, a tijelu je potrebna opskrba egzogenim inzulinom. Testiranje na antitijela već u ranim fazama pokazuje da se ne radi o dijabetesu tipa 2, već o polako progresivnom dijabetesu tipa 1.
Dakle, autoimuni proces kod osjetljivih pojedinaca može se odvijati u bilo koje vrijeme tijekom života i različitim brzinama. Stoga se dijabetes tipa 1, koji dovodi do apsolutne ovisnosti o egzogenom unosu inzulina, može javiti u svim starosnim grupama, uključujući i odraslu dob, pa je prethodno korišten izraz juvenilni dijabetes potpuno isključen.
Tijek autoimunog procesa često je brži u mladoj dobi, ali čak i u odrasloj dobi možete susresti karakterističan brzi početak dijabetesa tipa 1 s ketoacidozom. Brzina postupka u velikoj mjeri ovisi o prisutnosti kombinacije alela rizika, tj. genetska predispozicija.
Pored spomenutih skupina bolesnika sa šećernom bolešću tipa 1 s prisutnošću antitijela, treba spomenuti dijabetičare kod kojih antitijela nisu otkrivena. Ovi bolesnici spadaju u skupinu idiopatskog dijabetesa melitusa tipa 1, koji se trenutno smatra drugim podskupinom. Detaljne informacije o razvoju bolesti u ovoj podskupini dijabetesa još uvijek nisu date.
Dijabetes tipa 2
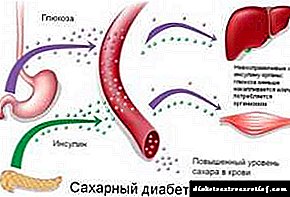 Za razliku od prethodne grupe, šećerna bolest tipa 2 ima potpuno različitu patogenezu i istovremeno je karakterizirana relativnom insuficijencijom inzulina. Sinteza inzulina se održava, ali oslobađanje hormona iz B ćelija na sekretorni podražaj glukozom nije normalno.
Za razliku od prethodne grupe, šećerna bolest tipa 2 ima potpuno različitu patogenezu i istovremeno je karakterizirana relativnom insuficijencijom inzulina. Sinteza inzulina se održava, ali oslobađanje hormona iz B ćelija na sekretorni podražaj glukozom nije normalno.
Poremećaj utječe na prvu, brzu fazu lučenja hormona, čija se proizvodnja smanjuje i postepeno nestaje. To mijenja tijek postprandijalne glikemije, jer odgođeno izlučivanje inzulina ne drži ga unutar fiziološke norme.
Pored kršenja izlučivanja, koje karakteriziraju i druge nepravilnosti, postoje i dodatna kršenja u djelovanju inzulina na ciljno tkivo (jetru, masno tkivo i mišićno tkivo).
U pravilu govorimo o post-receptorskoj razini. U odnosu na određena stanja povezana s poremećenim vezanjem inzulina na receptore, koji ipak pripada drugoj skupini dijabetesa, vezivanje inzulina kod dijabetesa tipa 2 ostaje neizmijenjeno.
Stoga se mnogo pažnje posvećuje kaskadnim reakcijama postreceptora, dok tzv kandidatskih gena koji bi mogli objasniti prisutnost smanjene osjetljivosti na inzulin ili rezistenciju na ovaj hormon.
Istovremena kombinacija poremećaja u izlučivanju inzulina i smanjenje njegovog učinka u tjelesnim tkivima u osnovi je patogeneze dijabetesa tipa 2. Na obje razine povreda se različito može kvantificirati, što dovodi do značajne heterogenosti manifestacija. Bolest se razvija kod genetski predisponiranih pojedinaca, genetska uvjetovanost se, međutim, potpuno razlikuje od dijabetesa tipa 1.
Treba napomenuti da otpornost na inzulin postoji bez dijabetesa, na primjer, kod pretilih ljudi s normalnom tolerancijom na glukozu. Masno tkivo je "prepreka" koja sprečava delovanje inzulina, ali najvjerovatnije nije jedini razlog, jer je otpornost izražena i u mišićima i jetri.
Navedeno je i sudjelovanje hormona masnog tkiva (na primjer rezinin, adiponektin) i drugih posrednika, čiji su regulatorni mehanizmi postali poznati tek posljednjih godina, a ostali su još uvijek nepoznati. Inzulinska rezistencija povećava sekretorne potrebe za B-ćelije, što rezultira hiperinzulinemijom.
Hronično povišena razina inzulina, sama po sebi, ograničava učinak hormona, što zauzvrat pogoršava njegovu učinkovitost. Ako osoba nema genetsku predispoziciju za poremećenu sekreciju inzulina, stimulirano lučenje hormona održava toleranciju na glukozu u granicama normale i uprkos prisutnoj značajnoj individualnoj rezistenciji na inzulin, neće razviti dijabetes.
Zbog toga je jasno da za manifestaciju dijabetesa uvijek mora doći do kršenja izlučivanja inzulina, dok se hormonska rezistencija može ocijeniti na različite načine i povećati stupanj poremećaja.
Posljednjih nekoliko godina studije na životinjama pokazale su da postoji unutarnja veza između oslabljene sekrecije inzulina i njezinog oštećenja. Da li se ta veza javlja i u ljudskom telu ostaje za vidjeti.
Dijabetičke b-stanice tipa 2 proizvode inzulin, međutim, ova sekrecija nije dovoljna, kao kod zdrave osobe, za održavanje razine glukoze u normalnim granicama, te stoga u ovom slučaju postoji relativni nedostatak inzulina. Čak i mala količina ovog hormona može spriječiti razvoj ketoacidoze, stoga dijabetes tipa 2 u prirodi nije sklon ketoacidozi.
Međutim, metabolizam masti se mijenja, raste razina slobodnih masnih kiselina, koja sama po sebi doprinosi razvoju otpornosti na inzulin. Njihov povećani sadržaj se pokazao i u mišićima. Povreda metabolizma masti je toliko značajna da se za dijabetes ove vrste dijabetesa koristi termin šećerna bolest.
Prema nekim stručnjacima, kršenje metabolizma lipida je primarno, dok se neuspjeh u homeostazi glukoze javlja drugi put, pa je uveden termin „dijabetes lipidus“. Također, o Randleovom ciklusu (omjer oksidacije masti i glukoze) se još uvijek raspravlja u vezi s patogenezom otpornosti na inzulin, iako najvjerojatnije ne djeluje na ljude na isti način kao u eksperimentalnih životinja.
Nesumnjivo je, međutim, činjenica da su metabolički putevi glukoze i masti vrlo bliski. Nedavno se pokazalo da slobodne masne kiseline ulaze u mišićne ćelije u kojima, prvo, aktiviraju proizvodnju reaktivnih vrsta kisika, i drugo, aktiviranjem protein kinaze C, oni dovode do nenormalne fosforilacije supstrata receptora inzulina, tokom koje se fosforilacija serina i treonin blokira normalnu fosforilaciju tirozina.
To dovodi do inhibicije signalne kaskade, uključujući smanjenje prenosa glukoze do ćelija. S ove točke gledišta, kod dijabetesa tipa 2, metabolički poremećaji trebali bi se smatrati mnogo dubljima od obične abnormalnosti u regulaciji razine glukoze. Dugotrajna izloženost b-ćelijama s povećanom koncentracijom lipida izaziva toksični učinak (to jest lipotoksičnost), koji se očituje smanjenom sekrecijom inzulina.
Slično tome, hronično povišena razina glukoze uzrokuje pogoršan odgovor B-stanica (toksični učinak glukoze na glukozu). Oba efekta se potom kombiniraju i utječu na periferno ciljno tkivo, gdje pogoršavaju djelovanje inzulina i na taj način smanjuju iskorištenje glukoze. Dijagram istovremeno pokazuje primarnu lipotoksičnost u razvoju hiperglikemije.
S gledišta dinamike procesa, treba napomenuti da je dijabetes tipa 2 progresivna bolest koja dovodi do postepenog produbljivanja (ubrzavanja) poremećenog lučenja inzulina i njegovog djelovanja, s naknadnim metaboličkim i organskim poremećajima.