Sekundarna (simptomatska) hipertenzija: oblici, simptomi, dijagnoza, liječenje
SIMPTOMATSKE ARTERIJSKE HIPERTENZIJE
Simptomatska ili sekundarna arterijska hipertenzija (hipertenzija) je hipertenzija, uzročno povezana s određenim bolestima ili oštećenjem organa (ili sistema) koji sudjeluju u regulaciji krvnog tlaka.
Učestalost simptomatske arterijske hipertenzije iznosi 5-15% svih bolesnika s hipertenzijom.
Postoje četiri glavne grupe SG-a.
1. Bubrežni (nefrogeni).
3. Hipertenzija zbog oštećenja srca i velikih arterijskih žila (hemodinamska).
4. Centrogeni (zbog organskog oštećenja nervnog sistema).
Moguća je kombinacija nekoliko (obično dviju) bolesti koje potencijalno mogu dovesti do hipertenzije, na primjer: dijabetička glomeruloskleroza i hronični pijelonefritis, aterosklerotska stenoza bubrežnih arterija i hronični pijelo- ili glomerulonefritis, tumor bubrega kod pacijenta koji boluje od ateroskleroze aorte i moždanih žila itd. Neki autori uključuju egzogeno utvrđenu hipertenziju kao glavnu grupu hipertenzije. U ovu grupu spadaju hipertenzija, koja je razvijena kao rezultat trovanja olovom, talijem, kadmijumom itd., Kao i lijekovima (glukokortikoidi, kontraceptivi, indometacin u kombinaciji sa efedrinom itd.).
Postoji hipertenzija s policitemijama, hroničnim opstruktivnim plućnim bolestima i drugim stanjima koja nisu uključena u klasifikaciju.
Etiološki faktori hipertenzije su brojne bolesti praćene razvojem hipertenzije kao simptomom. Opisano je više od 70 sličnih bolesti.
Bolesti bubrega, bubrežnih arterija i mokraćnog sistema:
1) stečeni: difuzni glomerulonefritis, hronični pijelonefritis, intersticijski nefritis, sistemski vaskulitis, amiloidoza, dijabetička glomeruloskleroza, ateroskleroza, tromboza i embolija bubrežnih arterija, pijelonefritis u prisustvu urolitijaze, opstruktivne uropatije.
2) urođene: hipoplazija, distopija, abnormalnosti u razvoju bubrežne arterije, hidronefroza, policistična bolest bubrega, patološki pokretni bubreg i druge nepravilnosti u razvoju i položaju bubrega,
3) renovikularna (vazorenalna) hipertenzija.
Bolesti endokrinog sistema:
1) feokromocitom i feokromoblastoma, aldosteroma (primarni aldosteronizam ili Connov sindrom), kortikosteroma, Itsenko-Cushingova bolest i sindrom, akromegalija, difuzna toksična guša.
Bolesti srca, aorte i velikih žila:
1) stečene srčane mane (insuficijencija aortnog zaliska i sl.) I urođene (otvoreni arteriosus duktusa, itd.),
2) srčane bolesti, praćene kongestivnim zatajenjem srca i potpunim atrioventrikularnim blokom,
3) kongenitalne lezije aorte (koarktacija) i stečene (arteritis aorte i njenih grana, ateroskleroza), stenotičke lezije karotidnih i vertebralnih arterija itd.
Bolesti CNS-a: moždani tumor, encefalitis, trauma, žarišna ishemijska lezija itd.
Mehanizam razvoja hipertenzije u svakoj bolesti ima karakteristične karakteristike. One su zbog prirode i karakteristika razvoja osnovne bolesti. Dakle, kod bubrežne patologije i renovikularnih lezija pokretački faktor je bubrežna ishemija, a dominantan mehanizam za povećanje krvnog tlaka je povećanje aktivnosti presora i smanjenje aktivnosti depresivnih bubrežnih uzročnika.
Kod endokrinih bolesti, početno povećani stvaranje određenih hormona direktan je uzrok povećanja krvnog pritiska. Vrsta hiperproducibilnog hormona - aldosterona ili nekog drugog mineralokortikoida, kateholamina, STH, ACTH i glukokortikoida - ovisi o prirodi endokrine patologije.
S organskim lezijama središnjeg živčanog sustava stvaraju se uvjeti za ishemiju centara koji reguliraju krvni tlak i poremećaje centralnog mehanizma regulacije krvnog tlaka, uzrokovane ne funkcionalnim (kao kod hipertenzije), već organskim promjenama.
U hemodinamičkoj hipertenziji uzrokovanoj oštećenjem srca i velikih arterijskih žila, mehanizmi za povećanje krvnog tlaka ne izgledaju jednolično, a određuju ih priroda lezije. Oni su povezani:
1) s kršenjem funkcije depresivnih zona (sinokarotidna zona), smanjenjem elastičnosti zgloba aorte (s aterosklerozom luka),
2) sa prelivanjem krvnih žila koje se nalaze iznad mesta sužavanja aorte (sa njenom koarktacijom), s daljim uključivanjem bubrežno-ishemijskog renopresorskog mehanizma,
3) uz vazokonstrikciju kao odgovor na smanjenje srčanog izlaza, povećanje volumena krvi u cirkulaciji, sekundarni hiperaldosteronizam i povećanje viskoznosti krvi (sa kongestivnim zatajenjem srca),
4) sa porastom i ubrzavanjem sistolnog izbacivanja krvi u aortu (insuficijencija aortnog zaliska) s povećanjem dotoka krvi u srce (arteriovenska fistula) ili povećanjem trajanja dijastole (potpuni atrioventrikularni blok).
Kliničke manifestacije hipertenzije u većini slučajeva sastoje se od simptoma usled povećanja krvnog pritiska i simptoma osnovne bolesti.
Povećavanje krvnog pritiska može se objasniti glavoboljom, vrtoglavicom, treperenjem "muha" pred očima, bukom i zveckanjem u ušima, različitim bolovima u predjelu srca i drugim subjektivnim senzacijama. Otkriven prilikom fizičkog pregleda, hipertrofija lijeve komore, ton II naglaska na aorti, rezultat je stabilne hipertenzije. Identificirane su karakteristične promjene u žilama fundusa. Rendgenski i elektrokardiografski otkrivaju znakove hipertrofije lijeve komore.
Simptomi osnovne bolesti:
1) može se izreći, u takvim se slučajevima priroda SG-a utvrđuje na temelju proširenih kliničkih simptoma odgovarajuće bolesti,
2) može biti odsutan, bolest se manifestuje samo povećanjem krvnog pritiska, pa u ovoj situaciji postoje prijedlozi o simptomatskoj prirodi hipertenzije kada:
a) razvoj hipertenzije kod mladih i starijih od 50–55 godina,
b) akutni razvoj i brza stabilizacija hipertenzije kod velikog broja,
c) asimptomatski tok hipertenzije,
g) otpornost na antihipertenzivu,
e) maligna priroda toka hipertenzije.
Centrogena hipertenzija je uzrokovana organskim lezijama nervnog sistema.
Tipične pritužbe na paroksizmalni porast krvnog pritiska, praćene jakim glavoboljama, vrtoglavicom i različitim vegetativnim manifestacijama, ponekad epileptiformnim sindromom. Istorija povreda, potres mozga, moguće arahnoiditisa ili encefalitisa.
Kombinacija karakterističnih pritužbi s odgovarajućom anamnezom čini hipotezu o neurogenom porijeklu hipertenzije vjerovatnom.
Tijekom fizičkog pregleda važno je dobiti informacije koje nam omogućuju spekuliranje o organskim lezijama središnjeg živčanog sustava. U početnoj fazi bolesti takvih podataka možda nema. Dugim tokom bolesti moguće je identificirati značajke ponašanja, oštećenu motoričku i senzornu sferu, patologiju pojedinih kranijalnih živaca. Teško je postaviti ispravnu dijagnozu kod starijih osoba, kada se sve značajke ponašanja objašnjavaju razvojem cerebralne ateroskleroze.
Najvažnije informacije za dijagnozu dobijaju se tokom laboratorijskog i instrumentalnog pregleda pacijenata.
Potreba za dodatnim istraživačkim metodama javlja se odgovarajućim promjenama u fundusu („ustajale bradavice“) i sužavanjem vidnih polja.
Glavni zadatak je jasan odgovor na pitanje ima li pacijent tumor na mozgu ili ne, jer samo pravovremena dijagnoza omogućava kirurško liječenje.
Pored rendgenskih snimaka lubanje (čiji je informacijski sadržaj značajan samo za velike tumore mozga), pacijentu se podvrgavaju elektroencefalografija, reoencefalografija, ultrazvučno skeniranje i računalna tomografija lubanje.
Hemodinamička hipertenzija uzrokovana oštećenjem srca i velikih žila i dijeli se na:
1) sistolička hipertenzija kod ateroskleroze, bradikardije, aortne insuficijencije,
2) regionalna hipertenzija tokom koarktacije aorte,
3) hiperkinetički cirkulatorni sindrom sa arteriovenskim fistulama,
4) ishemijska kongestivna hipertenzija kod zatajenja srca i oštećenja mitralnog zaliska.
Sva hemodinamička hipertenzija direktno je povezana s bolestima srca i velikih žila, mijenjajući uvjete sistemskog protoka krvi, doprinose porastu krvnog pritiska. Karakteristično izolirano ili pretežno povećanje sistolnog krvnog pritiska.
Od pacijenata se mogu dobiti informacije:
a) vrijeme pojave porasta krvnog pritiska, njegova priroda i subjektivni osjećaji,
b) različite manifestacije ateroskleroze u starijih osoba i njihova ozbiljnost (povremena klaudicacija, oštar pad pamćenja itd.),
c) bolesti srca i velikih žila, sa kojima je moguće povezati porast krvnog pritiska,
g) o manifestacijama kongestivnog zatajenja srca,
e) prirodu i efikasnost terapije lekovima.
Pojava hipertenzije na pozadini postojećih bolesti i njeno napredovanje zbog pogoršanja tijeka osnovne bolesti obično ukazuje na simptomatsku prirodu hipertenzije (hipertenzija je simptom osnovne bolesti).
Objektivno istraživanje određuje:
1) nivo porasta krvnog pritiska, njegova priroda,
2) bolesti i stanja koja određuju porast krvnog pritiska,
3) simptomi uzrokovani hipertenzijom.
U većine starijih bolesnika krvni tlak nije stabilan, mogući su bezrazložni porasti i nagli padi. AH karakterizira porast sistolnog pritiska s normalnim, a ponekad i sniženim dijastoličkim - takozvanom aterosklerotskom hipertenzijom ili srodnom (sklerotičnom) u starijih osoba (bez očiglednih kliničkih manifestacija ateroskleroze). Prepoznavanje znakova periferne arterijske ateroskleroze (smanjenje pulsacije u arterijama donjih ekstremiteta, njihovo hlađenje i dr.) Čini dijagnozu aterosklerotske hipertenzije vjerojatnijom. Uz auskultaciju srca možete pronaći intenzivnu sistolnu šuma na aorti, naglasak II tonusa u drugom interkostalnom prostoru s desne strane, što ukazuje na aterosklerozu aorte (aterosklerotična bolest srca ponekad se otkrije). Spajanje s već postojećom sistoličkom hipertenzijom s prilično trajnim porastom dijastoličkog pritiska može ukazivati na razvoj ateroskleroze bubrežnih arterija (sistolički šum nad trbušnom aortom na pupku se ne čuje uvijek).
Može se otkriti nagli porast krvnog pritiska u rukama i smanjenje krvnog pritiska u nogama. Kombinacija takvog AH s pojačanom pulsacijom interkostalnih arterija (tijekom pregleda i palpacije), slabljenjem pulsiranja perifernih arterija donjih ekstremiteta i zakašnjelim pulsnim valovima u bedrenim arterijama omogućava sa sigurnošću sumnju u koortaciju aorte. Otkriva se grubo sistolično bujanje u srcu srca, čuje se ispred i straga torakalne aorte (u interkapularnoj regiji), buka zrači duž velikih žila (karotidna, subklavijalna). Karakteristična auskultatorna slika omogućava nam pouzdanu dijagnozu koarktacije aorte.
Tijekom fizikalnog pregleda mogu se otkriti znakovi insuficijencije aortnog zalistaka, zatvaranje arteriosusa duktusa, manifestacije kongestivne srčane insuficijencije. Sva ova stanja mogu dovesti do hipertenzije.
Povećavanje nivoa holesterola (obično alfa-holesterola), triglicerida, beta-lipoproteina pronađenih u istraživanju lipidnog spektra u krvi opaženo je kod ateroskleroze. Kada se oftalmoskopija može otkriti promjene u žilama očnog fundusa, koje se razvijaju s aterosklerozom moždanih žila. Smanjenje pulsiranja žila donjih ekstremiteta, ponekad karotidnih arterija i promjena oblika zavoja na reogramu potvrđuje aterosklerotično oštećenje krvnih žila.
Otkriveni su karakteristični elektrokardiografski, radiološki i ehokardiografski znaci srčane bolesti.
U bolesnika s koartacijom aorte obično se radi angiografija da bi se razjasnio položaj i opseg zahvaćenog područja (prije operacije). Ako postoje kontraindikacije za hirurško liječenje, tada je fizički pregled dovoljan da bi se postavila dijagnoza.
Bubrežna hipertenzija je najčešći uzrok hipertenzije (70–80%). Dijele se na hipertenziju kod bolesti bubrežnog parenhima, renovikularne (vazorenalne) hipertenzije i hipertenzije povezane s oštećenim odljevom urina. Većina bubrežne hipertenzije su bolesti s renoparenhimom i vazorenalnom patologijom.
Klinička slika brojnih bolesti praćenih hipertenzijom bubrežnog porijekla može se očitovati slijedećim sindromima:
1) hipertenzija i patologija mokraćnog sedimenta,
2) hipertenzija i groznica,
3) hipertenzija i šumovi preko bubrežnih arterija,
4) hipertenzija i tumor na palpabilnom trbuhu,
5) hipertenzija (monosimptomatska).
Zadatak dijagnostičke pretrage uključuje:
1) prikupljanje podataka o ranijim bolestima bubrega ili mokraćnog sistema,
2) ciljano prepoznavanje pritužbi koje se javljaju u bubrežnoj patologiji, a kod kojih hipertenzija može djelovati kao simptom.
Indikacije pacijentove patologije bubrega (glomerulo- i pijelonefritis, urolitijaza itd.), Njegova povezanost s razvojem hipertenzije omogućuju nam da formuliramo preliminarni dijagnostički koncept.
U nedostatku karakteristične anamneze, prisustvo pritužbi na promjenu boje i količine urina, disuricni poremećaji i pojava edema pomaže povezivanju povišenog krvnog tlaka s bubrežnom patologijom bez definitivnih izjava o prirodi oštećenja bubrega. Te informacije moraju se dobiti u kasnijim fazama pregleda pacijenta.
Ako se pacijent žali na vrućicu, bol u zglobovima i trbuhu, povišen krvni pritisak, tada se može posumnjati nodularni periarteritis - bolest u kojoj su bubrezi samo jedan od organa koji su uključeni u proces.
Kombinacija povišenog krvnog pritiska s vrućicom karakteristična je za infekciju mokraćnih puteva (pritužbe na disuricne poremećaje), a javlja se i kod tumora bubrega.
U nekim slučajevima možete dobiti informacije koje ukazuju samo na porast krvnog pritiska. Treba uzeti u obzir mogućnost postojanja monosimptomatske bubrežne hipertenzije, stoga se važnost narednih faza pregleda pacijenta povećava kako bi se utvrdio uzrok povećanja krvnog tlaka.
Prisutnost izraženih edema s odgovarajućom anamnezom preliminarnu dijagnozu glomerulonefritisa čini pouzdanijom. Postoje prijedlozi o amiloidozi.
Tijekom fizičkog pregleda pacijenta može se otkriti sistolički šum nad trbušnom aortom na mjestu pražnjenja bubrežne arterije, tada se može pretpostaviti renovikularna priroda hipertenzije. Ažurirana dijagnoza postavlja se prema angiografiji.
Otkrivanje formiranja tumora u bolesnika s hipertenzijom tijekom palpacije trbuha sugerira policističnu bolest bubrega, hidronefrozu ili hipernefromu.
Na osnovu procjene otkrivenih sindroma mogu se dati sljedeće pretpostavke o bolestima praćenim hipertenzijom bubrežnog porijekla.
Kombinacija hipertenzije i patologije mokraćnog sedimenta očituje se:
a) hronični i akutni glomerulonefritis,
b) hronični pijelonefritis.
Kombinacija hipertenzije i vrućice je najčešća sa:
a) hronični pijelonefritis,
b) policistične bolesti bubrega komplicirane pijelonefritisom,
c) tumori bubrega,
d) nodularni periarteritis.
Kombinacija hipertenzije s palpabilnim tumorom u trbušnoj šupljini opažena je sa:
a) tumori bubrega,
Kombinacija hipertenzije sa bukom nad bubrežnim arterijama karakteriše stenoza bubrežnih arterija različitog porekla.
Monosimptomatska hipertenzija je karakteristična za:
a) fibromuskularna hiperplazija bubrežnih arterija (rjeđe stenotska ateroskleroza bubrežnih arterija i neki oblici arteritisa),
b) abnormalnosti u razvoju bubrežnih sudova i mokraćovoda.
Da biste potvrdili dijagnozu:
a) obavezni pregled svih pacijenata,
b) posebne studije prema indikacijama.
Studije indikacije uključuju:
1) kvantifikacija bakteriurije, dnevni gubitak proteina u urinu,
2) kratak pregled funkcije bubrega,
3) odvojeno istraživanje funkcije oba bubrega (izotopska renografija i skeniranje, infuzija i retrogradna pielografija, hromocistoskopija),
4) ultrazvučno skeniranje bubrega,
5) računarska tomografija bubrega,
6) kontrastna angiografija (aortografija sa proučavanjem bubrežnog protoka krvi i kavagrafija sa venografijom bubrežnih vena),
7) krvni test za sadržaj renina i angiotenzina.
Indikacije za ovu ili onu dodatnu studiju ovise o preliminarnoj dijagnostičkoj pretpostavci i rezultatima rutinskih (obaveznih) metoda ispitivanja.
Već prema rezultatima obaveznih istraživačkih metoda (priroda sedimenta mokraće, podaci bakterioloških pregleda), ponekad se može potvrditi pretpostavka o glomerulo- ili pijelonefritisu. Međutim, za konačno rješenje pitanja potrebna su dodatna istraživanja.
Ova istraživanja uključuju analizu urina prema Nechiporenku, kulturu urina prema Gouldu (s kvalitativnom i kvantitativnom procjenom bakteriurije), test prednizolona (provokacija leukociturije nakon intravenske primjene prednizolona), izotopsku renografiju i skeniranje, kromocistoskopiju i retrogradnu pielografiju. Pored toga, infuzijska urografija treba biti izvedena besprijekorno.
U sumnjivim slučajevima radi se biopsija bubrega za definitivnu dijagnozu latentnog pijelonefritisa ili glomerulonefritisa.
Često, patološki proces u bubrezima dugi niz godina teče skriveno i popraćen je minimalnim i povremenim promjenama mokraće. Mala proteinurija dobiva dijagnostičku vrijednost samo ako se uzme u obzir dnevna količina proteina izgubljenog u urinu: proteinurija veća od 1 g / dan može se smatrati neizravnim pokazateljem povezanosti hipertenzije s primarnim oštećenjem bubrega. Izlučna urografija isključuje (ili potvrđuje) prisustvo kamenja, poremećaje u razvoju i položaj bubrega (ponekad bubrežnih žila), što može uzrokovati makro- i mikro matematiju.
U slučaju hematurije, radi isključivanja tumora bubrega, pored ekskrecijske urografije, provodi se skeniranje bubrega, računarska tomografija i u završnoj fazi kontrastna angiografija (aorto i kavografija).
Dijagnoza intersticijskog nefritisa, koja se takođe očituje mikrohematurijom, može se postaviti samo uzimajući u obzir rezultate biopsije bubrega.
Biopsija bubrega i histološki pregled biopsije konačno mogu potvrditi dijagnozu njegove amiloidne lezije.
U slučaju pretpostavke vazorenalne hipertenzije, njena se priroda može utvrditi na osnovu kontrastne angiografije.
Ova istraživanja - biopsija bubrega i angiografija - izvode se prema strogim indikacijama.
Angiografija se vrši kod bolesnika mlade i srednje dobi sa stabilnom dijastoličkom hipertenzijom i neučinkovitom terapijom lijekovima (blagi pad krvnog tlaka primjećuje se tek nakon primjene masivnih doza lijekova koji djeluju na različite razine regulacije krvnog tlaka).
Podaci angiografije tumače se na sljedeći način:
1) jednostrana stenoza arterije, usta i srednjeg dijela bubrežne arterije, u kombinaciji sa znakovima ateroskleroze trbušne aorte (neujednačenost njene konture), u muškaraca srednjih godina karakteristična je za aterosklerozu bubrežne arterije,
2) naizmeničenje stenoze i dilatacija zahvaćene bubrežne arterije na angiogramu s lokalizacijom stenoze u njenoj srednjoj trećini (a ne kod usta) sa nepromenjenom aortom kod žena mlađih od 40 godina ukazuje na fibromuskularnu hiperplaziju stijenke bubrežne arterije,
3) bilateralno oštećenje bubrežnih arterija od usta do srednje trećine, neujednačena kontura aorte, znakovi stenoze drugih grana torakalne i trbušne aorte karakteristični su za arteritis bubrežnih arterija i aorte.
Klinička slika drugih endokrinih bolesti koja se javljaju s povećanjem krvnog pritiska može se predstaviti u obliku sljedećih sindroma:
1) hipertenzija i simpatičko-adrenalna kriza,
2) hipertenzija sa slabošću mišića i urinarnim sindromom,
3) hipertenzija i gojaznost,
4) AH i palpativni tumor u trbušnoj šupljini (retko).
Žalbe pacijenta na pojavu hipertenzivnih kriza, praćene udarima palpitacija, podrhtavanjem mišića, gnojnim znojenjem i blijedošću kože, glavoboljama, bolovima iza sternuma, omogućuju razgovor o feokromacetomu. Ako se gornje pritužbe pojave na pozadini vrućice, gubitka tjelesne težine (manifestacija intoksikacije), praćenog bolom u trbuhu (metastaze u regionalne retroperitonealne limfne čvorove), vjerojatna je pretpostavka o feokromoblastoma.
Izvan krize, krvni pritisak može biti normalan ili povišen. Sklonost nesvjesticama (posebno pri ustajanju iz kreveta) na pozadini stalno visokog krvnog tlaka karakteristična je i za feokromocitom, koji se odvija bez kriza.
Pacijenti pritužbe na povišeni krvni tlak i bolove mišićne slabosti, smanjenu fizičku izdržljivost, žeđ i pretjerano mokrenje, posebno noću stvaraju klasičnu kliničku sliku primarnog hiperaldosteronizma (Connov sindrom) i identificiraju mogući uzrok hipertenzije već u fazi I dijagnostičke pretrage. Kombinacija gore navedenih simptoma s vrućicom i bolovima u trbuhu čini vjerovatnom pretpostavku o adenokarcinomu nadbubrežne kiseline.
Ako se pacijent žali na porast tjelesne težine koji se poklapa s razvojem hipertenzije (s alimentarnom pretilošću, u pravilu se debljanje događa puno prije razvoja hipertenzije), poremećaje u genitalnom području (dismenoreja kod žena, izumiranje libida kod muškaraca), tada pretpostavimo da je Itsenko-Cushingov sindrom ili bolest. Pretpostavka je podržana ako je pacijenta zabrinuta žeđ, poliurija, svrbež (manifestacija poremećaja metabolizma ugljikohidrata).
Metode fizičkog pregleda otkrivaju:
a) promene u kardiovaskularnom sistemu, koje se razvijaju pod uticajem povećanog krvnog pritiska,
b) prevladavajuće taloženje masnoće na telu sa relativno tankim udovima, ružičastim prugama, aknama, hipertrihozom, karakterističnom za bolest i Itsenko-Cushingov sindrom,
c) mišićna slabost, lebdeća paraliza, grčevi karakteristični za Connov sindrom, pozitivni simptomi Hvosteka i Trousseaua, periferni edemi (povremeno se opažaju s aldosteromom),
d) zaobljenu formaciju u trbuhu (nadbubrežna žlijezda).
Potrebno je provesti provokativni test: bimanualna palpacija područja bubrega naizmjenično 2-3 minute može uzrokovati kateholaminsku krizu s feokromocitomom. Negativni rezultati ovog testa ne isključuju feokromocitom, jer on može imati vanrenalno mjesto.
Laboratorijska dijagnostička pretraga je presudna jer vam omogućuje:
a) postaviti konačnu dijagnozu,
b) identificirati lokaciju tumora,
c) razjasniti njegovu prirodu,
d) odrediti taktiku lečenja.
Već tijekom obaveznih ispitivanja pronađene su karakteristične promjene: leukocitoza i eritrocitoza u perifernoj krvi, hiperglikemija i hipokalemija, trajna alkalna reakcija urina (zbog visokog sadržaja kalijuma), karakteristična za primarni hiperaldosteronizam. S razvojem „hipokalemijske nefropatije“ otkrivaju se poliurija, izostenurija i nokturija u ispitivanju urina prema Zimnickom.
Od dodatnih metoda istraživanja za identifikaciju ili isključenje primarnog aldosteronizma nastaju:
1) istraživanje o dnevnom izlučivanju kalijuma i natrijuma u urinu s izračunavanjem koeficijenta Na / K (s Connovim sindromom je više od 2),
2) određivanje sadržaja kalijuma i natrijuma u krvnoj plazmi prije i nakon uzimanja 100 mg hipotiazida (otkrivanje hipokalemije u primarnom aldosteronizmu, ako su početne vrijednosti normalne),
3) određivanje alkalne rezerve krvi (izražena alkaloza u primarnom aldosteronizmu),
4) određivanje sadržaja aldosterona u dnevnoj mokraći (uvećan sa primarnim aldosteronizmom),
5) određivanje nivoa renina u krvnoj plazmi (smanjena aktivnost renina u Connovom sindromu).
Ključni za dijagnozu svih nadbubrežnih tumora su podaci iz sledećih studija:
1) retro-pneumoperitoneum sa nadbubrežnom tomografijom,
2) radionuklidni pregled nadbubrežne žlezde,
3) računarska tomografija,
4) selektivna flebografija nadbubrežne žlezde.
Osobito je teško otkriti ekstrarenalnu lokalizaciju feokromocitoma. Uz prisustvo kliničke slike bolesti i odsutnosti nadbubrežnog tumora (prema retro-pneumoperitoneumu uz tomografiju), potrebno je izvršiti torakalnu i trbušnu aortografiju praćenu detaljnom analizom aortograma.
Od dodatnih metoda dijagnosticiranja feokromocitoma prije provođenja navedenih instrumentalnih metoda provode se sljedeća laboratorijska ispitivanja:
1) određivanje dnevnog izlučivanja kateholamina i vanililindinske kiseline u urinu u pozadini krize (oštro povećana) i izvan nje,
2) odvojeno istraživanje izlučivanja adrenalina i norepinefrina (tumori smešteni u nadbubrežnoj žlezdi i zidu mokraćne bešike, izlučuju adrenalin i norepinefrin, tumori drugih lokacija - samo norepinefrin),
3) testovi na histamin (provokativni) i regitin (zaustavljanje) (u prisutnosti pozitivnih feokromocitoma).
Od dodatnih metoda istraživanja sumnje na bolest i Itsenko-Cushingova sindroma, oni proizvode:
1) određivanje sadržaja 17-ketosteroida i 17-hidroksikortikosteroida u urinu,
2) istraživanje cirkadijanskog ritma izlučivanja 17 i 11-hidroksikortikosteroida u krvi (kod Itsenko-Cushingove bolesti, sadržaj hormona u krvi se monotono povećava tokom dana)
3) pregledni pregled turskog sedla i njegove računarske tomografije (otkrivanje adenoma hipofize),
4) sve prethodno opisane instrumentalne metode za ispitivanje nadbubrežne žlijezde za otkrivanje kortikosteroma.
Dijagnoza endokrine bolesti završava se dijagnostičkom pretragom.
Identifikacija simptomatske hipertenzije temelji se na jasnoj i preciznoj dijagnozi bolesti praćenih porastom krvnog pritiska i isključenjem drugih oblika hipertenzije.
Simptomatska hipertenzija može biti vodeći znak osnovne bolesti, a tada se pojavljuje u dijagnozi: na primjer, renovikularna hipertenzija. Ako je hipertenzija jedna od mnogih manifestacija bolesti i ne pojavljuje se kao glavni simptom, tada se dijagnoza možda neće spominjati, na primjer, difuznim toksičnim gužvom, bolešću ili Itsenko-Cushingovim sindromom.
I. Etiološki tretman.
Kad se otkrije hipertenzija uslijed bubrežne vaskularne patologije, koktacije aorte ili hormonalno aktivnih nadbubrežnih adenomi, postavlja se pitanje hirurške intervencije (uklanjajući uzroke hipertenzije). Prije svega, to se odnosi na feokromocitom, adenomi koji proizvode aldosteron i adenokarcinom nadbubrežne žlijezde, kortikosterome i, naravno, bubrežni hipernefroid.
Sa adenomom hipofize koriste se metode aktivnog izlaganja rentgenom i radioterapijom, lasersko liječenje, a u nekim slučajevima obavljaju i operacije.
Terapija lijekovima za osnovnu bolest (periarteritis nodosa, eritremija, kongestivno zatajenje srca, infekcije mokraćnog sustava itd.) Daje pozitivan učinak na hipertenziju.
Kad je hipertenzija jedan od simptoma ...

Budući da su razlozi za sekundarno povećanje tlaka mnogi, radi praktičnosti kombinirani su u skupine. Klasifikacija odražava lokalizaciju poremećaja koji vodi do hipertenzije.
- Bubrežna simptomatska hipertenzija.
- Endokrina
- Hipertenzija kod kardiovaskularnih bolesti.
- Neurogeni oblik.
- Hipertenzija lijekova.
Analiza pritužbi i simptoma, karakteristike tijeka bolesti, pomaže da se posumnja u sekundarnu prirodu hipertenzije. Dakle simptomatsku hipertenziju, za razliku od primarne, prati:
- Akutni početak, kada se brojke pritiska naglo i brzo povećaju,
- Mali učinak standardne antihipertenzivne terapije,
- Iznenadna pojava postepenog asimptomatskog povećanja pritiska bez prethodnog perioda,
- Poraz mladih.
Neki indirektni znakovi koji su već u fazi početnog pregleda i razgovora s pacijentom mogu upućivati na pretpostavljeni uzrok bolesti. Dakle, s bubrežnim oblikom dijastolički („niži“) pritisak se podiže jasnije, endokrino-metabolički poremećaji uzrokuju proporcionalno povećanje sistoličkog i dijastoličkog pritiska, a s patologijom srca i krvnih žila uglavnom se povećava „gornja“ brojka.
U nastavku razmatramo glavne skupine simptomatske hipertenzije temeljene na uzroku patologije.
Bubrežni faktor u genezi sekundarne hipertenzije
Bubrezi su jedan od glavnih organa koji pružaju normalan krvni pritisak. Njihov poraz uzrokuje porast krvnog pritiska, oni su sekundarno uključeni kao ciljni organ u esencijalnoj hipertenziji. Simptomatska hipertenzija bubrežnog porijekla povezana je s oštećenjem žila organa (renovikularni oblik) ili parenhima (renoparenhimski).
Renovaskularna hipertenzija
Renovikularna raznolikost nastaje smanjenjem količine krvi koja teče kroz žile do bubrega, a kao odgovor na to aktiviraju se mehanizmi usmjereni na obnavljanje protoka krvi, oslobađa se višak renina što neminovno izaziva porast vaskularnog tonusa, grčeve i, kao rezultat, povećanje pokazatelja tlaka.
Među uzrocima renovikularne hipertenzije veliku ulogu igra ateroskleroza koja je otkrivena u 3/4 bolesnika i urođene malformacije bubrežne arterije koje predstavljaju 25% slučajeva ove patologije. U rjeđim slučajevima, kao uzroci se navodi vaskulitis (upala u žilama) - na primjer, Goodpasture sindrom, vaskularne aneurizme, kompresija bubrega izvana tumorima, metastatska lezija itd.
Značajke kliničkih manifestacija renovikularne hipertenzije:
- Akutni početak bolesti, uglavnom kod muškaraca nakon 50 godina ili žena mlađih od trideset godina,
- Visoke stope BP-a otpornog na liječenje,
- Hipertenzivne krize nisu karakteristične,
- Uglavnom raste dijastolički pritisak,
- Postoje znakovi bolesti bubrega.
Renoparenhimska hipertenzija
Renoparenhimska sekundarna arterijska hipertenzija povezana je s oštećenjem parenhima i smatra se najčešćim oblikom patologije, na što do 70% sve sekundarne hipertenzije. Mogući uzroci uključuju hronični glomerulonefritis, pijelonefritis, ponavljajuće infekcije bubrega i mokraćnih putova, dijabetes melitus i neoplazme bubrežnog parenhima.
Sekundarnu renoparenhimsku hipertenziju na klinici karakteriše kombinacija povišenog pritiska s "bubrežnim" simptomima - oticanje, natečenost lica, bol u donjem dijelu leđa, poremećaji disurije, promjene u prirodi i količini urina. Kriza za ovu varijantu bolesti nije karakteristična, uglavnom raste dijastolički pritisak.
Endokrini oblici sekundarne hipertenzije

Simptomatska endokrina arterijska hipertenzija uzrokovana je neravnotežom hormonskih utjecaja, oštećenjem endokrinih žlijezda i poremećajem interakcije između njih. Najvjerojatniji razvoj hipertenzije u bolesti i Itsenko-Cushingov sindrom, tumor feokromocitoma, patologija hipofize s akromegalijom, adrenogenitalni sindrom i druga stanja.
S endokrinim poremećajima, stvaranje hormona koji mogu pojačati vaskularni spazam, povećati proizvodnju hormona nadbubrežne žlijezde, izazvati zadržavanje tekućine i soli u tijelu. Mehanizmi hormonalnih uticaja su raznoliki i ne razumiju se u potpunosti.
Pored hipertenzije, u klinici se obično izražavaju znakovi hormonskih promjena. - pretilost, pretjeran rast kose, stvaranje strija, poliurija, žeđ, neplodnost itd., ovisno o uzročniku bolesti.
Neurogena simptomatska hipertenzija
Neurogena hipertenzija povezana je s patologijom centralnog sistema. Među uzrocima se obično pojavljuju tumori mozga i njegovih membrana, povrede, volumenski procesi koji povećavaju intrakranijalni tlak i diencefalni sindrom.
Uporedo sa povećanjem pritiska postoje i znakovi oštećenja moždanih struktura, sindrom hipertenzije, kao i podaci o povredama glave.
Hipertenzija i vaskularni faktor
Naziva se porast pritiska na pozadini vaskularne ili srčane patologije hemodinamički sekundarna arterijska hipertenzija. Dovode do aterosklerotskog oštećenja aorte, koarktacije, nekih oštećenja zalistaka, hroničnog zatajenja srca, teških poremećaja srčanog ritma.
Ateroskleroza u aorti smatra se čestom patologijom starijih osoba, što doprinosi povećanju sistolnog pritiska većinom, dok dijastolički može ostati na istoj razini. Nepovoljni učinak takve hipertenzije na prognozu zahtijeva obavezno liječenje, uzimajući u obzir etiološki faktor.
Ostale vrste sekundarne hipertenzije
Pored bolesti organa i endokrinih žlijezda, porast tlaka može se potaknuti uzimanjem lijekova (hormona, antidepresiva, protuupalnih lijekova itd.), Toksičnim djelovanjem alkohola, upotrebom određenih proizvoda (sir, čokolada, kisela riba). Poznata je negativna uloga jakog stresa, kao i stanje nakon operacije.
Manifestacije i dijagnostičke metode za sekundarnu hipertenziju
Simptomi sekundarne hipertenzije usko su povezani s bolešću koja je uzrokovala porast pokazatelja pritiska. Glavnim simptomom koji objedinjuje čitavu masu ovih tegoba smatra se trajnim porastom krvnog pritiska, slabo reagirajući na terapiju. Pacijenti se žale na stalnu glavobolju, buku u glavi, bol u okcipitalnom predelu, osećaj palpitacije i bolove u grudima, treperenje „muha“ pred očima. Drugim riječima, manifestacije sekundarne hipertenzije vrlo su slične suštinskom obliku patologije.
Povišenom pritisku dodaju se simptomi patologije drugih organa. Dakle s bubrežnom hipertenzijom mogući su edemi, promjene količine urina i njegove prirode, poremećaji, vrućica, bolovi u donjem dijelu leđa.
Dijagnoza bubrežnih oblika kao najčešćih uključuje:
- Analiza mokraće (količina, dnevni ritam, karakter sedimenta, prisustvo mikroba),
- Radioizotopska renografija,
- Rendgenska kontrastna pielografija, cistografija,
- Angiografija bubrega
- Ultrazvučni pregled,
- CT, MRI s vjerojatnim volumenskim formacijama,
- Biopsija bubrega.

Endokrina hipertenzijaPored stvarnog povećanja pritiska, prati ga simpatihoadrenalne krize, slabost kod miševa, debljanje i promjena u diurezi. Sa feokromocitomom pacijenti se žale na znojenje, drhtanje i palpitacije, opću anksioznost, glavobolju. Ako se tumor odvija bez kriza, tada na klinici postoje stanja onesviještenosti.
Oštećenje nadbubrežne žlijezde kod Cohnovog sindroma uzrokuje hipertenziju i jaku slabost, pretjerano mokrenje, posebno noću, žeđ. Pridruživanje vrućici može ukazivati na maligni tumor nadbubrežne žlijezde.
Debljanje paralelno s pojavom hipertenzije, smanjenom seksualnom funkcijom, žeđi, svrbežom kože, karakterističnim strijama (strijama), poremećajima metabolizma ugljikohidrata ukazuju na mogući Itsenko-Cushingov sindrom.
Dijagnostička pretraga endokrine sekundarne hipertenzije uključuje:
- Kompletna krvna slika (leukocitoza, eritrocitoza),
- Istraživanje metabolizma ugljikohidrata (hiperglikemija),
- Određivanje elektrolita u krvi (kalijuma, natrijuma),
- Krvni i mokraćni test na hormone i njihove metabolite u skladu s navodnim uzrokom hipertenzije,
- CT, MRI nadbubrežne žlezde, hipofize.
Hemodinamička sekundarna hipertenzija povezana s patologijom srca i krvnih sudova. Karakterizira ih porast pretežno sistolnog pritiska. Nestabilan tijek bolesti često se primjećuje kada porast krvnog pritiska prati hipotenzija. Pacijenti se žale na glavobolju, slabost, nelagodu u srcu.
Za dijagnozu hemodinamičkih oblika hipertenzije koristi se čitav spektar angiografskih studija, ultrazvuk srca i krvnih žila, EKG-a, lipidni spektar je obavezan u slučaju sumnje na aterosklerozu. Veliku količinu informacija takvim pacijentima pruža uobičajeno slušanje srca i krvnih žila, što omogućava utvrđivanje karakteristične buke preko zahvaćenih arterija, srčanih zalistaka.
Ako se sumnja na neurogenu simptomatsku hipertenziju provesti temeljit neurološki pregled, razjasniti podatke o ozljedama, neuroinfekcijama, operacijama na mozgu. Simptomi hipertenzije u takvih bolesnika su praćeni znakovima autonomne disfunkcije, intrakranijalna hipertenzija (glavobolja, povraćanje), mogući su konvulzije.
Pregled uključuje CT, MRI mozga, procjenu neurološkog statusa, elektroencefalografiju, eventualno ultrazvuk i angiografiju vaskularnog dna mozga.
Uzroci
Simptomatska hipertenzija - povišen krvni pritisak koji nastaje zbog oštećenja organa ili sistema organizma koji sudjeluju u regulaciji krvnog pritiska.
Pri tome dolazi do intravaskularne blokade aterosklerotskim plakovima ili sužavanjem krvnih žila zbog povećanog broja enzima koji reguliraju promjer arterije. Ova vrsta bolesti odnosi se na sekundarnu hipertenziju.
Ako se hipertenzija otkrije u ovom obliku, pogođeni su vitalni organi osobe: mozak, bubrezi, srce, krvne žile, jetra.
Povišeni intravaskularni pritisak posljedica je patoloških procesa koji se događaju u ovim organima, u rijetkim slučajevima hipertenzija može biti izvor patologije u ciljanim organima.
Na osnovu statističkih podataka sekundarna hipertenzija u ovom obliku očituje se u 5-15% slučajeva koje su zabilježili ljekari. Štoviše, pritužbe ljudi s primarnom i simptomatskom hipertenzijom bile su gotovo identične.
Na osnovu etiologije bolesti postoji oko 70 vrsta dijagnoze koje provociraju porast intravaskularnog pritiska. Ovaj faktor nije ništa drugo do simptom, pa bi trebalo konzultirati ljekara, a ne samo-liječiti se. Razmotrimo najčešće pojave kod kojih ljudi razvijaju hipertenziju:
- Najčešće se javlja sekundarna intravaskularna hipertenzija u bubrežnom obliku, zbog bolesti mokraćnih organa, bubrega, pa i bubrežnih sudova. Te nepravilnosti mogu biti urođene i stečene.
Kongenitalne uključuju: abnormalni razvoj organa, policističnu bolest bubrega, hipoplaziju, pokretni bubreg, hidronefrozu, distopiju.
Stečene uključuju: sistemski vaskulitis, difuzni glomerulonefritis, urolitijazu, onkološka oboljenja bubrežnog, mokraćnog i krvožilnog sistema, aterosklerozu, pijelonefritis, trombozu, bubrežnu tuberkulozu, emboliju bubrežnih arterija.
- Endokrini oblik sekundarne hipertenzije javlja se na pozadini patoloških procesa endokrinih žlijezda. Tirotoksikoza, Itsenko-Cushingov sindrom, feokromocitom i Connov sindrom upečatljiv su primer ove pojave.
Tirotoksikoza je bolest koja se izaziva povredom funkcionalnosti štitne žlijezde. Istovremeno, tiroksin (hormon) ulazi u organizam u višku. Ovu bolest karakterizira izvanredan porast intravaskularnog tlaka u kojem dijastoličke vrijednosti ostaju u granicama normale, a sistoličke vrijednosti značajno rastu.
Feokromocitom se također odnosi na endokrini oblik hipertenzije i javlja se zbog tumora nadbubrežne žlijezde. Povećanje intravaskularnog pritiska je glavni simptom bolesti. Štoviše, vrijednosti mogu varirati za svaku osobu ponaosob: kod jednog pacijenta ostati unutar određenih granica, a kod drugog - izazvati napade hipertenzije.
Aldosteroma ili Connov sindrom pojavljuje se zbog povećanog oslobađanja hormona u krvotok - aldosterona, koji izaziva neblagovremenu eliminaciju natrijuma iz tijela. Ovaj enzim u višku može negativno uticati na osobu.
Itsenko-Cushingov sindrom najčešće izaziva sekundarnu hipertenziju u endokrinom obliku (gotovo 80% slučajeva). Glavni znakovi bolesti su neusklađenost lica i udova. Istodobno, pacijentove noge i ruke ostaju nepromijenjeni, a lice poprima mjesečev puhast oblik.
Climax takođe može uzrokovati arterijsku hipertenziju uslijed smanjenja seksualne aktivnosti.
- Neurogeni oblik arterijske hipertenzije karakterizira kvar u funkciji nervnog sistema. Uzrok neurogene sekundarne arterijske hipertenzije su traumatične ozljede mozga, ishemijska stanja, pojava neoplazmi, encefalitis u mozgu. U ovom slučaju postoji puno različitih simptoma pa se ova vrsta hipertenzije lako zbunjuje sa srčanom bolešću (bez posebne dijagnostike).
Liječenje ove vrste hipertenzije usmjereno je na obnavljanje moždanih funkcija i rad organa.
- Simptomatske hemodinamičke manifestacije nastaju kao posljedica oštećenja srčanih arterija i samog organa: sužavanje aorte kongenitalne prirode, ateroskleroza, bradikardija, urođena bolest mitralnog zaliska, koronarna bolest arterija, zatajenje srca. Vrlo često liječnici uspostavljaju u ovom obliku bolesti neusklađenost pokazatelja krvnog tlaka: sistolne vrijednosti se povećavaju.
Simptomatska hipertenzija može biti rezultat kombinacije nekoliko srčanih ili kardiopulmonalnih bolesti.
Liječnici su često zabilježili simptomatsku ljekovitu arterijsku hipertenziju koja se pojavila kao posljedica ljudske upotrebe lijekova koji povećavaju intravaskularne vrijednosti tonometra, naime kontracepcijskih sredstava, lijekova koji sadrže glukokortikoide, indometacina u kombinaciji s efedrinom, levotiroksinom.
Također je vrijedno napomenuti da je simptomatska hipertenzija podijeljena na prolaznu, voljnu, stabilnu i malignu. Takva raznolikost hipertenzivnih bolesti ovisi o uzroku njihove pojave, oštećenju ciljnih organa i zanemarivanju bolesti, pa se preporučuje obratiti pažnju na simptome svojstvene intravaskularnoj arterijskoj hipertenziji i za najmanji porast tlaka (u mirnom stanju) konzultirati liječnika.
Opće informacije
Za razliku od neovisne esencijalne (primarne) hipertenzije, sekundarna arterijska hipertenzija su simptomi bolesti koje su ih prouzrokovale. Hipertenzijski sindrom prati tok od preko 50 bolesti. Među ukupnim brojem hipertenzivnih stanja, udio simptomatske arterijske hipertenzije je oko 10%. Tok simptomatske arterijske hipertenzije karakteriziraju znakovi koji omogućuju njihovo razlikovanje od esencijalne hipertenzije (hipertenzije):
- Pacijenti mlađi od 20 i više od 60 godina,
- Nagli razvoj arterijske hipertenzije sa uporno visokim krvnim pritiskom,
- Maligni, brzo napredujući kurs,
- Razvoj simpatodrenalnih kriza,
- Istorija etioloških bolesti,
- Slab odgovor na standardnu terapiju,
- Povećani dijastolički pritisak kod bubrežne arterijske hipertenzije.

Klasifikacija
Prema primarnoj etiološkoj vezi, simptomatska arterijska hipertenzija je podijeljena na:
Neurogeni (zbog bolesti i lezija centralnog nervnog sistema):
Hemodinamička (zbog oštećenja velikih posuda i srca):
Oblici doziranja kod uzimanja mineralnih i glukokortikoida, progesterona i kontraceptiva koji sadrže estrogen, levotiroksina, soli teških metala, indometacina, slatkog slatkog praha itd.
Postoje 4 oblika simptomatske arterijske hipertenzije: prolazna, labilna, stabilna i maligna, ovisno o veličini i postojanosti krvnog tlaka, težini hipertrofije lijeve klijetke, prirodi promjena fundusa.
Prolaznu arterijsku hipertenziju karakterizira nestabilno povećanje krvnog pritiska, nema promjena u posudama fundusa, hipertrofija lijeve komore praktično nije određena. S labilnom arterijskom hipertenzijom primjećuje se umjereno i nestabilno povećanje krvnog tlaka, koje se ne smanjuje neovisno. Primjećuju se blaga hipertrofija lijeve klijetke i sužavanje žila mrežnice.
Stabilnu arterijsku hipertenziju karakteriziraju uporni i visoki krvni pritisak, hipertrofija miokarda i izražene vaskularne promjene u fundusu (angioretinopatija I - II stupanj). Malignu arterijsku hipertenziju karakterizira oštro povišen i stabilan krvni tlak (posebno dijastolički> 120-130 mm Hg), nagli početak, brzi razvoj i rizik od teških vaskularnih komplikacija od srca, mozga, fundusa, koje određuju nepovoljnu prognozu.
Nefrogena parenhimska arterijska hipertenzija
Najčešće, simptomatska arterijska hipertenzija je nefrogenog (bubrežnog) porijekla i primjećuje se kod akutne i hronične glomerulonefritisa, hroničnog pielonefritisa, policistize i bubrežne hipoplazije, gihta i dijabetičke nefropatije, ozljeda i tuberkuloze bubrega, amiloidoze, SLE, tumora.
Početne faze ovih bolesti obično se javljaju bez arterijske hipertenzije. Hipertenzija se razvija s ozbiljnim oštećenjem tkiva ili aparata bubrega. Značajke bubrežne arterijske hipertenzije su uglavnom mlada dob bolesnika, odsutnost cerebralnih i koronarnih komplikacija, razvoj hroničnog zatajenja bubrega, maligna priroda tijeka (kod hroničnog pijelonefritisa - u 12,2%, hroničnog glomerulonefritisa - u 11,5% slučajeva).
U dijagnozi parenhimske bubrežne hipertenzije otkriva se ultrazvuk bubrega, analiza mokraće (proteinurija, hematurija, cilindrurija, piurija, hipostenurija - mala specifična težina urina), određivanje kreatinina i uree u krvi (otkriva se azotemija). Za proučavanje sekretorno-ekskretorne funkcije bubrega provode se izotopska renografija, urografija i dodatno, angiografija, ultrasonografija bubrežnih sudova, MRI i CT bubrega i biopsija bubrega.
Nefrogena renovikularna (vasorenalna) arterijska hipertenzija
Renovaskularna ili vazorenalna arterijska hipertenzija razvija se kao rezultat pojedinačnih ili bilateralnih poremećaja arterijskog bubrežnog protoka krvi. U 2/3 bolesnika, uzrok renovikularne arterijske hipertenzije je aterosklerotska lezija bubrežnih arterija. Hipertenzija se razvija sužavanjem lumena bubrežne arterije za 70% ili više. Sistolički krvni pritisak je uvijek iznad 160 mm Hg, dijastolički - više od 100 mm Hg
Renovaskularnu arterijsku hipertenziju karakterizira iznenadni početak ili oštro pogoršanje tijeka, neosjetljivost na terapiju lijekovima, visok udio malignog tijeka (u 25% bolesnika).
Dijagnostički znakovi vazorenalne arterijske hipertenzije su: sistolički šumovi nad izbočenjem bubrežne arterije, određeni ultrazvukom i urografijom - smanjenje jednog bubrega, usporavanje eliminacije kontrasta. Ultrazvuk - ehoskopski znaci asimetrije oblika i veličine bubrega koji prelaze 1,5 cm. Angiografijom se otkriva koncentrično sužavanje zahvaćene bubrežne arterije. Dupleksno ultrazvučno skeniranje bubrežnih arterija određuje kršenje glavnog bubrežnog protoka krvi.
U nedostatku liječenja za vazorenalnu arterijsku hipertenziju, 5-godišnje preživljavanje pacijenta iznosi oko 30%. Najčešći uzroci smrti su cerebrovaskularne nesreće, infarkt miokarda i akutno zatajenje bubrega. U liječenju vazorenalne arterijske hipertenzije koriste se i terapija lijekovima i hirurške metode: angioplastika, stentiranje, tradicionalne operacije.
Uz značajnu stenozu, produžena upotreba terapije lijekovima nije neopravdana. Terapija lijekovima daje kratki i isprekidani učinak. Glavni tretman je hirurški ili endovaskularni. U slučaju vazorenalne arterijske hipertenzije postavlja se intravaskularni stent koji proširuje lumen bubrežne arterije i sprečava njegovo sužavanje, balonskom dilatacijom suženog dijela žile, rekonstruktivnim intervencijama na bubrežnoj arteriji: resekcijom s anastomozom, protetikom i zaobilazom vaskularnih anastomoza.
Feokromocitom
Pheochromocytoma, tumor koji stvara hormon, a koji se razvija iz hromafinskih ćelija nadbubrežne medule, čini 0,2% do 0,4% svih uobičajenih oblika simptomatske arterijske hipertenzije. Feokromocitomi izdvajaju kateholamine: norepinefrin, adrenalin, dopamin. Njihov tijek prati arterijska hipertenzija, s periodičnim razvijanjem hipertenzivnih kriza. Pored hipertenzije s feokromocitomima, zapažaju se jake glavobolje, pojačano znojenje i palpitacije.
Feokromocitom se dijagnosticira kada se utvrdi povećani sadržaj kateholamina u urinu provođenjem dijagnostičkih farmakoloških ispitivanja (ispitivanja s histaminom, tiraminom, glukagonom, klonidinom itd.). Ultrazvuk, MRI ili CT nadbubrežne žlijezde omogućavaju precizniju lokalizaciju tumora. Provođenjem radioizotopskog pregleda nadbubrežne žlijezde moguće je utvrditi hormonalnu aktivnost feokromocitoma, identificirati tumore ekstrarenalne lokalizacije nadbubrežne žlijezde, metastaze.
Feokromocitomi se tretiraju isključivo hirurški, prije operacije se vrši korekcija arterijske hipertenzije s α- ili β-adrenergičkim blokatorima.
Primarni aldosteronizam
Arterijska hipertenzija kod Connovog sindroma ili primarni hiperaldosteronizam uzrokovana je aldosteronom koji stvara adrenalni kortikalni adenom. Aldosteron potiče preraspodjelu K i Na jona u stanicama, zadržavanje tekućine u tijelu i razvoj hipokalemije i arterijske hipertenzije.
Hipertenzija praktički nije podložna medicinskoj korekciji, javljaju se napadi miastenije gravis, konvulzije, parestezije, žeđ i nictrurija. Hipertenzivne krize moguće su s razvojem akutnog zatajenja lijevog ventrikula (srčana astma, plućni edem), moždanog udara, hipokalemičke paralize srca.
Dijagnoza primarnog aldosteronizma zasniva se na određivanju nivoa aldosterona u elektrolitima u plazmi (kalijum, hlor, natrijum). Visoka koncentracija aldosterona u krvi i njegovo visoko izlučivanje mokraćom, metabolička alkaloza (pH krvi - 7,46-7,60), hipokalemija (
Liječenje simptomatske hipertenzije
Liječenje sekundarne hipertenzije uključuje individualni pristup svakom pacijentu, jer priroda propisanih lijekova i postupaka ovisi o primarnoj patologiji.
Uz koartaciju aorte, oštećenja zalistaka, abnormalnosti žila bubrega, postavlja se pitanje potrebe za hirurškom korekcijom promjena. Tumori nadbubrežne žlijezde, hipofize i bubrega također su podvrgnuti kirurškom uklanjanju.
Kod zaraznih i upalnih procesa u bubrezima potrebno je policistična bolest, antibakterijski, protuupalni lijekovi, obnova metabolizma vode i soli, u težim slučajevima hemodijaliza ili peritonealna dijaliza.
Intrakranijalna hipertenzija zahtijeva imenovanje dodatnih diuretika, u nekim je slučajevima potrebna antikonvulzivna terapija, a volumetrijski procesi (oticanje, krvarenje) uklanjaju se hirurškim putem.
Antihipertenzivna terapija podrazumijeva imenovanje istih skupina lijekova koji su djelotvorni u slučaju esencijalne hipertenzije. Prikazuje:
- ACE inhibitori (enalapril, perindopril),
- Beta blokatori (atenolol, metoprolol),
- Antagonisti kalcijumovih kanala (diltiazem, verapamil, amlodipin),
- Diuretici (furosemid, diacarb, veroshpiron),
- Periferni vazodilatator (pentoksifilin, sermion).
Vrijedi napomenuti da kod svih bolesnika ne postoji jedinstveni režim liječenja sekundarne hipertenzijejer lijekovi s liste propisani za primarni oblik bolesti mogu biti kontraindicirani kod pacijenata s patologijom bubrega, mozga ili krvnih žila. Na primjer, ACE inhibitori se ne mogu propisati za stenozu bubrežne arterije koja dovodi do renorenalne hipertenzije, a beta blokatori su kontraindicirani kod osoba s ozbiljnom aritmijom naspram srčanih oštećenja, aortalne koarktacije.
U svakom slučaju, optimalno liječenje odabire se na osnovu manifestacija, prije svega, uzročne patologije, koja određuje indikacije i kontraindikacije za svaki lijek. Izbor se donosi zajedničkim naporima kardiologa, endokrinologa, neurologa, hirurga.
Sekundarna arterijska hipertenzija hitan je problem za liječnike mnogih specijalnosti, jer je ne samo njezina identifikacija, nego i utvrđivanje uzroka složen i često dugotrajan proces koji zahtijeva brojne postupke. S tim u vezi, vrlo je važno da pacijent što prije dođe na sastanak sa specijalistom i detaljno razloži sve njegove simptome, prirodu razvoja patologije, medicinsku anamnezu, porodične slučajeve određenih bolesti. Pravilna dijagnoza sekundarne hipertenzije ključ je uspješnog liječenja i prevencije njegovih opasnih komplikacija.
Simptomi sekundarne hipertenzije
Pored povećanja intravaskularnog pritiska u sekundarnoj hipertenziji, pacijent ima i druge simptome. Stručnjaci su zabilježili kliničke manifestacije simptomatske hipertenzije, koja se sastojala od 3 faktora: povišenog krvnog tlaka (izraženog otpornošću ili nepravilnim pokazateljima), pogoršanja općeg stanja i prisutnosti simptoma svojstvenih patološkom procesu koji se javljaju u hemodinamičkim, neurogenim, endokrinim i bubrežnim oblicima.
U nekim slučajevima patološki procesi odvijaju se u latentnom obliku, ali provociraju jedini simptom koji upućuje na njih - sekundarna hipertenzivna bolest. Stoga ne treba slušati mišljenja rodbine, prijatelja i pribjegavati liječenju bez temeljite medicinske dijagnoze ili liječiti hipertenziju isključivo narodnim lijekovima.
Simptomatska hipertenzivna bolest može se izraziti simptomima koji mogu biti stabilno unutar određenih granica ili se iznenada pojaviti i nestati. Hipertonik može primijetiti sljedeće bolesti:
- Bol u predjelu, vratu, sljepoočnici, prednjem režnja.
- Poteškoće sa izlučivanjem urina.
- Glave se vrte.
- Mučnina, koja je kombinirana s povraćanjem.
- Grčevi.
- Oštećena pažnja ili pamćenje.
- Umor i slabost, letargija.
- Pojava „muva“ pred očima.
- Povećana učestalost noćnih izleta u toalet.
- Impotencija ili neredovita menstruacija.
- Pretjerano izlučivanje urina iz tijela.
- Umor.
- Tinnitus.
- Nelagodnost ili bol u predelu srca.
- Drhtavo telo ili ruke.
- Rast kose na tijelu.
- Krhke kosti.
- Groznica.
- Povećanje tjelesne temperature koje nije uzrokovano zaraznom bolešću.
- Odstupanja od psihe (centralnog nervnog sistema), u vidu apatije ili psihološkog uzbuđenja. Nastaju zbog prenošenja hipertenzivne krize na pacijente.
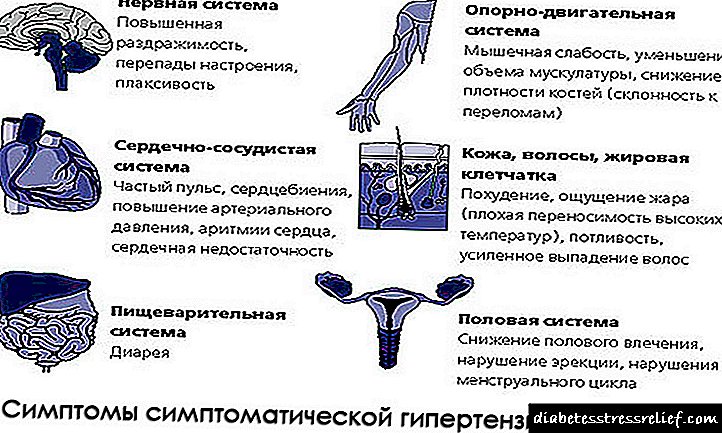 S obzirom da središnji živčani sustav doživljava stresno stanje provocirano bolešću, to može uvelike uznemiriti čovjeka sa bolovima straha, panike, anksioznosti, straha od smrti.
S obzirom da središnji živčani sustav doživljava stresno stanje provocirano bolešću, to može uvelike uznemiriti čovjeka sa bolovima straha, panike, anksioznosti, straha od smrti.
Simptomi dodatne prirode uključuju ubrzan rad srca, pojačano znojenje i blijedu kožu bez faktora koji mogu utjecati na ove manifestacije.
Također je vrijedno napomenuti da su gornji simptomi slični znakovima intrakranijalne hipertenzije. Ova činjenica još jednom dokazuje potrebu ljekarskog pregleda.
Značajke
Na osnovu manifestacija hipertenzije, mnogi ljudi zbunjuju sekundarnu hipertenziju s primarnom hipertenzijom. Nepravilno liječenje u ovom slučaju dovodi do neočekivanih posljedica: hipertenzivne krize, koronarne srčane bolesti, moždanog udara, infarkta miokarda, što značajno otežava tijek bolesti i dovodi do prerane smrti.
Simptomatska hipertenzija se razlikuje od primarne u takvim znacima:
- Upotrebom antihipertenzivnih lijekova krvni tlak se ne normalizira uvijek ili se dugo vraća u normalu.
- Javljaju se česti napadi panike.
- Napadi pritiska javljaju se iznenada, zadržavaju se istim stopama ili se nakratko vraćaju u normalu.
- Bolest brzo napreduje.
- Primjećuje se kod osobe mlađe od 20 godina, ili koja je živjela više od 60 godina.
Ako imate gore navedene simptome i znakove sekundarne hipertenzivne bolesti, tada morate odmah otići liječniku. Važno je zapamtiti: što je ranije postavljena dijagnoza, lakše ćete ukloniti uzrok intravaskularnog pritiska i spriječiti komplikacije.
Liječenje sekundarnog oblika arterijske hipertenzije usmjereno je na smanjenje intravaskularnih parametara. Prirodno, ovo će postati moguće nakon uklanjanja uzroka njihove pojave - patoloških procesa u tijelu.
Za to se koriste 2 vrste terapije:
- Hirurška intervencija. To vam omogućuje uklanjanje neoplazmi endokrinih žlijezda, mozga i bubrega, oštećenja srca koje provociraju hipertenziju. Ako je potrebno, tokom operacije, umjetni implantati implantiraju se osobi, ili su pogođeni organi uklonjeni.
- Liječenje lijekovima je potrebno kada je nakon operacije hipertenzija opstala zbog neizlječivih hormonskih poremećaja. U tom slučaju pacijent bi trebao uzimati lijek do smrti (kontinuirano).
Za liječenje se koriste lijekovi - antagonisti koji blokiraju proizvodnju štetnih hormona i zaustavljaju razvoj hipertenzije: diuretici, sartanci, ACE inhibitori, beta blokatori i blokatori kalcijevih kanala, lijekovi centralnog djelovanja, alfa blokatori i lijekovi koji blokiraju vaskularne receptore.
Stoga je za sekundarnu hipertenziju karakteristično kompleksno stanje osobe, koje uključuje patološke bolesti ciljnih organa, pa je samoliječenje u ovom slučaju neprihvatljivo. Preporučuje se podvrći godišnjem pregledu kod kardiologa, čak i ako su hipertenzivni simptomi potpuno odsutni, jer osoba možda ne obraća pažnju na blago nelagodno stanje (otpisuje hipertenziju zbog umora) ili ne primjećuje pojavu hipertenzije u latentnom obliku, omogućavajući bolesti da aktivno dobije zamah i skrati život.
Za pripremu materijala korišteni su sljedeći izvori informacija.
Patogeneza
GB se razvija uslijed prekomjerne mentalne aktivnosti pod utjecajem psihoemocionalnih faktora koji uzrokuju kršenje kortikalne i subkortikalne regulacije vazomotornog sustava i hormonskih mehanizama kontrole krvnog tlaka. Stručnjaci SZO identificiraju brojne faktore rizika za širenje arterijske hipertenzije: starost, spol, sjedeći način života, jedenje natrijum-hlorida, zloupotrebu alkohola, hipokalceroznu prehranu, pušenje, dijabetes, pretilost, povišenu razinu aterogenih lijekova i triglicerida, nasljednost itd.
Stručnjaci WHO i IAG podijelili su pacijente u apsolutne rizične skupine ovisno o nivou krvnog tlaka i prisutnosti: a) faktora rizika, b) oštećenja organa uslijed hipertenzije i c) povezanih kliničkih situacija.