Čimbenici rizika koji utječu na napredovanje hroničnog pankreatitisa Potpuni tekst znanstvenog članka u području medicine i zdravstvene zaštite
1. Naznaka prethodnog akutnog pankreatitisa.
2. Prisutnost karakterističnog sindroma boli: bol u lijevom hipohondriju, herpes zoster, izaziva se unosom slane, dimljene, masne, pržene, začinjene hrane, ekstraktiva, koncentriranog mesnog i povrća te supe i supe, alkohola i hrane bogate vlaknima.
3. Povraćanje u visini bola, što ne donosi olakšanje.
4. Pankreatogeni proliv, izazvan istim proizvodima kao i bol, kao i mlijeko.
5. Povećana razina alfa-amilaze u krvi i urinu (i drugim enzimima pankreasa).
6. Smanjivanje enzima u pankreasnom soku, bikarbonata u dvanaestopalačnom sadržaju.
7. Povećanje glukoze u krvi, smanjenje tolerancije na glukozu.
8. Steato-, amilo-, kreatorrhea u koprogramu.
9. Prisutnost podataka ultrazvuka, ECPG.
Ovisno o obliku kroničnog pankreatitisa, dijagnostički kriterijumi se malo razlikuju.
1. Za hronični latentni pankreatitis vodeći faktor je sindrom ekskretorne insuficijencije uz prisustvo dijareje gušterače i razvoj sindroma malabsorpcije i maldigzije u kasnim fazama.
2. Na klinici hroničnog bolnog pankreatitisa prevladavaju inflamatorni i destruktivni sindrom i bol. Bol je gotovo stalna, ali tijekom egzacerbacija oštro izražena. Javlja se i endokrina i inkretorna insuficijencija.
3. Kriteriji za dijagnozu kroničnog rekurentnog pankreatitisa su postojanje sva 3 sindroma u periodu pogoršanja i njihovo odsustvo u remisiji.
4. Kriteriji za dijagnozu pseudotumorskog pankreatitisa je postojanje opstruktivne žutice uslijed kompresije zajedničkog žučnog kanala glave gušterače na pozadini izraženog upalno-destruktivnog sindroma.
Principi terapije uključuju:
1. ublažavanje boli,
2. mjere detoksikacije,
3. ispravljanje egzokrinih poremećaja i endokrinih poremećaja.
U periodu pogoršanja potrebno je imenovanje:
1. štedljiv način - bez strogog odmora u krevetu, s izuzetkom bilo kojeg fizičkog napora i stresa,
2. dijeta - iz tabele 0 - tj. glad prva 3 dana s prijelazom na tablicu 1a, 1b, 1, a zatim 5p, nakon čega slijedi proširenje prehrane do obogaćivanja proteinima. Prehrana bi trebala biti 5-6 obroka dnevno da bi se smanjio biliopankreasni i duodenopankrealni refluks,
3. prva 3 dana - odmor, glad i prehlada, ispiranje želuca kroz cev, crevne čiste klistir - ima za cilj smanjenje intoksikacije, uklanjanje agresivnosti enzima i normalizaciju duodenalne diskinezije,
4. prva 3 dana - hladno do područja žlezde da biste ublažili bol i smanjili grčeve.
Terapija lijekovima
5. Za ublažavanje nedostatka proizvoda dodeli se bikarbonatni proizvodiantacidi (almagel, fosfalugel, maaloks, itd.), N2- blokatori histamina - cimetidin, tagamet, ranitidin itd. Antacidi, posebno koji se ne apsorbuju, u kombinaciji sa imenovanjem preparata kalcijuma doprinose smanjenju steatorreje.
6. Antispazmodike i M1holinolitici koristi se za smanjenje diskinezije dvanaestopalačnog crijeva 12. Koristi se 2% -tna otopina platifilina, atropina, halidora, no-spa, papaverina, aerona, supozitorija sa indocidom itd.
7. Antibiotici indicirano za sekundarni hronični pankreatitis i perifercreatitis. Bolje je propisati cefalosporine i polusintetičke peniciline u srednjim terapijskim dozama, kursevima od 7-10 dana.
8. Prikazani su s jakim bolovima analgetici - analgin, baralgin i njegovi derivati, paracetamol.
Nije prikazana svrha narkotičkih analgetika, fentanila, jer oni izazivaju grčeve kanala i sfinktera Oddija i nakon njihove primjene unutar 12 sati u krvi se mogu zabilježiti hiperpentemija i povećanje razine transferaza.
Za ublažavanje egzokrinske insuficijencije enzimi gušterače (Pancreatin, Pancurmen, Mezim Forte, Nygedase, Oraza, Panzitrate, Solisim, Somilase, Trifenzyme i drugi koji sadrže enzime pankreasa, Festal, Digestal, Kotazim Forte, Enzistal itd. Koji sadrže dodatne komponente žuči
10. Uz edem žlijezde i izrazite promjene u testu na amilazu, terapija antienzimima je efikasna (anti-enzimi):
- kontrična, gordoks, trasilol, ingril, pantripin, traskolan, aminokapronska kiselina. Alergijske reakcije razvijaju se u primjeni ovih lijekova u 10-12%, što ograničava njihovu svrhu. Glavni mehanizam djelovanja lijekova nastaje zbog inaktivacije proteolitičkih enzima i sposobnosti sprečavanja oslobađanja biološki aktivnih tvari (biološki aktivne tvari - kinini, bradikinin), što sprječava prelazak edema u nekrozu, smanjuje izlučivanje u serozne šupljine. A to, pak, pomaže u smanjenju intoksikacije, ublažava bol.
11. Za suzbijanje izlučivanja enzima i bikarbonata pankreasa sandostatin (somatostatin, okreotid) u dozi od 25-50 mcg 2-3 r / dan. supkutano ili intravenski 5-7 dana.
12. detoksikaciona terapija. Kod hroničnog pankreatitisa koriste se intravenske infuzije otopina hemodeza, fiziološka fiziološka otopina. Svrha glukoze je kontraindicirana, jer kod pankreatitisa, tijekom egzacerbacija, dolazi do smanjenja tolerancije na glukozu.
13. Kako bi se zaustavio upalno-destruktivni sindrom i ispravio poremećaji u sistemu koagulacije i antikoagulacije, intra-aminokapronska kiselina se daje intravenski, koja pored inaktivacije kinina ima antialergijsko dejstvo i inhibira fibrinolizu.
14. S izraženim sindromom boli propisane su male doze glukokortikoidni hormoni (prednizon i ostali) - u režimu pulsne terapije, ređe nesteroidni protuupalni lijekovi.
15. Zračenje i laserska terapija - sa jakim oteklinama i bolovima u gušterači.
16. U slučaju neuropsihijatrijskih poremećaja, dobar učinak dobijen je receptima nosepam (orehotel), seduksena, fenozepama, amitriptilina.
17. S jakim refluksom koriste se eglonil (sulfpirid), cerukal, motilijum i drugi prokinetika.
18. Za vrijeme astenizacije - piracetam (nootropil) u 0,2-0,4 g 3 r / danu, piriditol (encefabol) iznutra, 0,1-0,2 g 3 r / dan.
19. S ozbiljnim nedostatkom vitamina i minerala - multivitaminskih pripravaka (undevit, askorutin itd.).
20. Kako bi utjecali na faktore trombocita - heparin do 20.000 jedinica ispod kože trbuha za 5-7 dana.
21. Lijekovi koji poboljšavaju metabolizam - pentoksil, metiluracil.
22. Lipotropne materije - lipokain, metionin.
23. Anabolički steroidi - nerabol, retabolil, riboksin.
Tekst znanstvenog rada na temu "Čimbenici rizika koji utječu na napredovanje hroničnog pankreatitisa"
40 Weber K. Neubert U. Kliničke karakteristike bolesti ranog eritema migrana i srodnih disodera // “Lyme Borrelio-
sis. " Zbornik radova Drugog međunarodnog simpozija o lajmskoj bolesti i srodnim disoderima. Beč - 1985. -P.209-228.
FAKTORI RIZIKA KOJI UTICAJU NA PROGRESU KRONIČNOG PANCREATITISA
I.V. Reshina, AN Kalyagin
(Irkutsk Državni medicinski univerzitet, rektor - doktor medicinskih nauka, profesor I. V. Malov, odjel za propaedeutiku unutrašnjih bolesti, šef - doktor medicinskih nauka, profesor Yu.A. 1oryaev, Klinička bolnica Br. 1 iz Irkutska, "glavnog lekara -
Sažetak U članku su predstavljeni literarni podaci o problemima mogućih egzogenih i endogenih faktora koji uzrokuju napredovanje hroničnog pankreatitisa.
Ključne riječi: hronični pankreatitis, prognoza, faktori progresije.
Izraz hronični pankreatitis (CP) označava skupinu hroničnih oboljenja gušterače (gušterače) različite etiologije, uglavnom upalne prirode s fazno progresivnom žarišnom, segmentnom ili difuznom degenerativnom, destruktivnim promjenama u svom egzokrinom dijelu, atrofijom žlijezdanih elemenata, nadomještanjem njihovog vlaknastog tkiva, promjenama u kanalnom sustavu gušterače sa stvaranjem cista, kalkuliraju s različitim stupnjevima kršenja funkcije egzokrinih i endokrinih žlijezda.
U strukturi učestalosti organa za varenje CP iznosi 5,1–9,0%, au opštoj kliničkoj praksi 0,2–0,6%. Tokom posljednjih 30 godina, širom svijeta zabilježen je trend povećanja incidencije CP za više od 2 puta. U Rusiji je intenzivniji porast incidencije CP-a kako kod odraslih, tako i među dečjom populacijom 1,3,6.
Među faktorima koji utječu na pojavu i napredovanje CP-a mogu se uvjetno izdvojiti endogeni i egzogeni faktori 1,25, 33,42,47. U prvu skupinu spadaju nasljedni i genetski faktori: manjak alfa-antitripsina, mutacije gena, vrsta nasljeđivanja, smanjena koncentracija litostatina itd., Kao i proizvodnja autoantitijela, učinak proupalnih posrednika i citokina, metabolički poremećaji i hormonalne promjene, bolesti hepatoduodenala zone, hiperacidna stanja itd. Egzogeni faktori uključuju: zloupotrebu alkohola, pušenje duvana, greške u ishrani, uzimanje određenih lekova, izlaganje toksinima, faktori stresa itd.
Izdvajaju se sljedeći faktori progresije i hroničnosti: posljedice akutnog pankreatitisa, neuobičajeni unos preventivnih lijekova itd. 1,3,17,22,23,25, 42,47. Nije uvijek faktor koji je bio pokretač bolesti prognostički značajan. Nije tajna da životni stil i okoliš utječu na mnogo veću ulogu u razvoju određenih bolesti nego genetski preduvjeti 7.8, 25.42.47.
Nasljedni CP čini 5% svih oblika. Bolest često počinje u djetinjstvu i ima neprestano progresivan tok, s periodičnim pogoršanjima, i dovodi do neobraz-
mimičke morfološke promjene u parenhimu organa 7.8, 25.42.47.
D. Whitercomb i L. Bodic, pozivajući se na genetsku teoriju nasljednog CP-a, predložili su mehanizam za razvoj i napredovanje ovog oblika CP - otpornost molekula tripsina na hidrolizu, dokazali su da recidivi nastaju aktiviranjem velike količine tripsina u usporedbi s onim što može blokirati inhibitor tripsina pankreasa.
Inhibitor sekretornog tripsina pankreasa (uobičajeni naziv je inhibitor serinske proteaze, Kazal tip 1, SPINK1) je peptid koji ima specifičnu sposobnost inhibiranja tripsina blokirajući njegov aktivni centar, SPINK1 može inhibirati oko 20% ukupne količine tripsina 1, 47. Čimbenici okoliša: konzumiranje alkohola, pušenje, neuravnotežena prehrana, kao i prisutnost popratnih bolesti probavnog sustava pogoršavaju prognozu nasljednog CP-a. Ovo može objasniti činjenicu da se klinička manifestacija nasljednog CP-a najčešće javlja u dobi od 3-10 godina, a drugi vrhunac se primjećuje u dobi od 20-25 godina, što je najčešće povezano s početkom redovite konzumacije alkohola od 8,42.
Mutacije kationskog tripsinogenskog gena. Kationski tripsin, kao prekursor tripsina, igra ključnu ulogu u hidrolizi prehrambenih proteina kao i u aktiviranju svih ostalih probavnih enzima sintetiziranih u neaktivnom obliku. Preuranjena aktivacija tripsinogena u gušterači pokreće kaskadu aktivacije drugih enzima i dovodi do samoistraživanja tkiva gušterače, što je glavni patogenetski mehanizam akutnog pankreatitisa. Ponavljajući napadi akutnog pankreatitisa tokom vremena dovode do razvoja CP. Postoje dva glavna fiziološka mehanizma koja sprečavaju prerano aktiviranje tripsina: inaktivacija sekretornim inhibitorom tripsina pankreasa i autoliza.
Na kraju 90-ih godina prošlog veka otkriven je protein pankreasnog kamena, litostatin. Pronađen je u soku pankreasa pacijenata, uglavnom alkoholnih CP, kako CP napreduje, nivo litostatina opada i to vodi razvoju kalkula u kanalima, kalcifikaciji
tkivo gušterače 9.19.40. Međutim, postoji i drugo gledište - alkohol i njegovi metaboliti inhibiraju sintezu litostatina, smanjujući na taj način njegovu količinu. Proteini poput litostatina nalaze se u slini, mokraći i njihova koncentracija je povišena kalkulantnim CP.
Nedavno se pojavio veliki broj publikacija o ulozi oksidacije slobodnih radikala i oksidativnog stresa u patogenezi pankreatitisa. Istovremeno, upala nastaje u gušterači, protuupalni čimbenici postupno opadaju, eksudativni procesi upale zamjenjuju se proliferativnim, što na kraju dovodi do stvaranja fibroze pankreasa. Uzimajući u obzir činjenicu da se učinak N0 pojačava u uvjetima hipoksije, bilo kakav utjecaj okoline može se smatrati prognostički značajnim za pogoršanja i napredovanje CP-a, posebno one koji dovode do smanjenja obrambenih sposobnosti tijela 33, 34.48.
Čak i početkom 50-ih godina dvadesetog veka. izražena su mišljenja o autoimunim mehanizmima koji utječu na napredovanje CP 23,28. Otkrivanje antitijela na ugljičnu anhidrazu I i II smatra se specifičnim za autoimuni CP (AIC); osim toga mogu se otkriti različita organska specifična antitijela (anti-nuklearna, animohondrijska, protiv izglađivanja, antineutrofilna) 23, 32. AICP se može izolirati ili promatrati zajedno Sjogrenov sindrom, primarna bilijarna ciroza, Crohnova bolest i ulcerozni kolitis ili druge autoimune bolesti. Istovremeno, postoji uska veza između napredovanja jedne bolesti i pogoršanja tijeka druge. Postoji indirektna veza između progresije AIHP-a i napredovanja određenih virusnih infekcija, prije svega s napredovanjem hroničnog virusnog hepatitisa C i C. AIHP, kako napreduje, dovodi do smanjenja tkiva gušterače, raširenog iregularnog suženja glavnog kanala pankreasa, progresivne fibroze i mononuklearne infiltracije tkiva gušterače, što u konačnici dovodi do razvoja prvo izražene sekretorne, a kasnije i intrasekretorne insuficijencije organa.
Razlog za klasificiranje hiperkalcemije kao faktora koji utječu na prognozu i tijek CP-a bila su zapažanja koja su dokazala učestali razvoj bolesti ili njezinu težinu kod ljudi koji pate od hiperparatiroidizma 21.30.
Hiperlipidemija (posebno hipertrigliceridemija) je prepoznati etiološki faktor akutnog pankreatitisa, čiji se rizik povećava porastom triglicerida iznad 1000 mg / dl. Što se tiče hiperlipidemije kao etiološkog faktora CP, trenutno dostupni podaci su kontradiktorni. Sumirajući ih, možemo zaključiti da se, vjerovatno, CP može razviti u slučajevima teške dugotrajne slabo kontrolirane hiperlipidemije, što je, međutim, vrlo rijetko, dok se napredovanje postojećeg CP-a događa bržim tempom, ili često bolest postaje ozbiljnija.
Intenzivna, produljena bol je glavna
simptom CP, međutim s patofiziološkog stanovišta bol aktivira mehanizme upalne reakcije, pogoršava morfološke promjene u gušterači, pa se stoga zaustavljajući napad boli može smatrati faktorom u progresiji bolesti 30.31.
Brojna znanstvena istraživanja utemeljena na dokazima pokazala su izravnu povezanost između pojave pogoršanja CP, njegovog tijeka prema stanju želučane sekrecije. U uvjetima hiperacidnog stanja, fibroza pankreasa razvija se brže. Dokazana je i terapijska učinkovitost primjene antisekretornih lijekova s ciljem zaustavljanja napada CP 4,5,26. Prisutnost bilijarno-pankreasnog refluksa takođe igra značajnu ulogu u razvoju CP. Ovaj patološki fenomen izaziva upalni proces u žlijezdi, praćen porastom faktora nekroze tumora-alfa za 14,2 puta u usporedbi s kontrolnom skupinom bez refluksa, što dovodi do latentnog napredovanja bolesti i učestalih recidiva.
U bolesnika koji pate od hroničnog zatajenja bubrega dolazi do povećanja učestalosti razvoja akutnih i CP, povećanje recidiva CP. U jednom istraživanju, morfološke promjene gušterače nađene su kod 20,6% pacijenata koji pate od zatajenja bubrega u odnosu na 4,7% u kontrolnoj skupini.Postoje dokazi da ne samo izravno djelovanje uremijskih toksina igra ulogu u oštećenju gušterače, već i promjene u profilu gastrointestinalnih hormona, kao i promjene u izlučivanju bikarbonata i bjelančevina koje su zabilježene kod zatajenja bubrega.
Pankreas divisum je abnormalnost razvoja pankreasa zbog kršenja fuzije dorzalnih i ventralnih primordija pankreasa. Rezultat je odvojena drenaža dva dijela gušterače: ventralni dio glave se isušuje kratkim otvorom wirsung-a na velikom bradavicu dvanaesnika, a tajna iz dorzalnog dijela glave, kao i tijela i repa, teče kroz santorinski kanal i malu bradavicu dvanaesnika. Divisum gušterače javlja se kod 5-10% populacije i u većini slučajeva se ne manifestira klinički. U isto vrijeme, postoji mnogo opažanja koja pokazuju povezanost ove anomalije i akutnog relapsa ili CP. Pretpostavlja se da u nekim slučajevima s izraženom stimulacijom sekreta pankreasa, mala veličina bradavice dvanaestopalačnog creva ne omogućava adekvatan odljev sekreta iz većine gušterače, odnosno dolazi do relativne stenoze praćene porastom pritiska u pankreasnom kanalu, što je vjerovatno osnova za razvoj pankreatitisa . Mogućnost takvog patogenetskog mehanizma potvrđuje se poboljšanjem stanja pacijenata nakon endoskopske papilosfinkterotomije bradavice dvanaestopalačnog creva.
Disfunkcija sfinktera oddika (DLS) benigna je nekvalitetna opstrukcija protoka žuči ili pankreasnog sekreta na nivou sfinktera Oddija. Pacijenti s DLS-om mogu se podijeliti u dvije skupine: 1) sa stenozom sfinktera, 2) sa oštećenim kretanjem
blagotvorna aktivnost sfinktera. U oba slučaja rezultat je intraduktalna hipertenzija, što izaziva pojavu simptoma kao što su bol u trbuhu, proširenje zajedničkog žučnog kanala, hiperfermentemija, kao i klinički znakovi pankreatitisa. Postoji razlog da se vjeruje da je DLS jedan od glavnih uzroka idiopatskog akutnog i hroničnog rekurentnog pankreatitisa. Štoviše, porast intraduktalne hipertenzije dovodi do progresije CP-a.
Zlouporaba alkohola vodeći je etiološki faktor CP, kao i vodeći faktor u progresiji, koji čini 55-80% svih slučajeva. Klinički znakovi alkoholnog CP-a obično se javljaju u dobi od 35-45 godina. Bolest je češća kod muškaraca nego kod žena. Interval od početka sustavne upotrebe alkohola do kliničke manifestacije CP-a obično je duži od 10 godina (11-8 kod žena i 18-11 kod muškaraca), dok prosječna dnevna doza alkohola u pravilu dosegne 100-200 g etanola 9,43.44 . Vrsta alkoholnog pića nije bitna za razvoj alkoholnog CP. Presudna je apsolutna količina etanola s toksičnim učincima. Utvrđeno je da postoji linearna povezanost između ukupne količine uzetog alkohola i relativnog rizika od razvoja CP-a, a kasnije i rizika od ponovne pojave 17,44. Postoje dokazi da ljudi koji konzumiraju više od 100 g etanola dnevno imaju 11-puta povećani rizik za razvoj i pogoršanje CP u usporedbi s osobama koje ne piju. Međutim, nije bilo moguće odrediti prag doze, čiji je višak prepun razvoja CP, što ukazuje na različitu individualnu osjetljivost na alkohol i moguću ulogu drugih faktora u razvoju alkoholnog CP. To potvrđuje i činjenica da samo 5-10% alkoholičara razvije klinički očito oštećenje gušterače. Kao mogući ko-čimbenici koji pojačavaju toksični učinak etanola, raspravlja se o visokokaloričnoj prehrani bogatoj proteinima s vrlo visokim ili vrlo niskim sadržajem masti, nikotina, nedostatkom vitamina i elemenata u tragovima (bakar, selen) i poremećajem metabolizma kalcija 11,17,43,44. Postoji i mišljenje da je alkohol sam po sebi samo kofaktor koji doprinosi razvoju CP kod osjetljivih pojedinaca s genetskom predispozicijom. Dakle, u nekim studijama pokazalo se da kod pojedinaca koji pate od alkoholnog CP-a češće nego u kontrolnoj skupini nalaze se mutacije gena PBT i 8RSC1. Ostali geni proučavani su kao mogući „kandidati“, međutim, za sada još nije moguće definitivno utvrditi koja je genetska osnova alkoholnog CP.
Brojne epidemiološke studije pokazale su da pušači imaju povećan rizik od razvoja i težeg tečaja CP, s tim da se rizik povećava porastom broja pušenih cigareta 35,43. Tačan mehanizam izloženosti duhana gušterači nije poznat, međutim, postoje dokazi da pušenje dovodi do smanjenog izlučivanja bikarbonata pankreasa, a pomaže i u smanjenju metode inhibicije tripsina.
nivo u serumu i alfa1-antitripsin. Tako je u današnje vrijeme pušenje duhana prepoznato kao neovisni faktor rizika za CP 18,21,35.
Na težinu pogoršanja CP utiče nivo psiholoških poremećaja: lična anksioznost i depresija. Što je ona viša, veća je subjektivna percepcija boli, veća je ozbiljnost procesa.
Neki lijekovi: tiazidni diuretici, tetraciklin, sulfonamidi, estrogeni, azatioprin, 6-merkaptopurin, L-asparaginaza itd. Mogu djelovati kao početna točka CP. Postoji i mišljenje da ovi lijekovi mogu pogoršati tijek CP-a bilo koje etiologije 21,23, 44. Podaci o odnosu CP-a s uporabom lijekova su rijetki.
Bilo koji faktor koji dovodi do progresije CP-a prije ili kasnije dovodi do pojave egzokrine insuficijencije gušterače, sindroma mal apsorpcije i trofološke insuficijencije, uporni proljev s obilnom labavom stolicom uzrokuje dehidraciju pacijenta, disbiotski poremećaji prirodno se razvijaju, pogoršavajući tijek osnovne bolesti 31,37 . Provedene su studije faktora nastanka egzokrine insuficijencije gušterače, utvrđeno je da to uključuje trajanje CP-a, učestalost epizoda pogoršanja CP ili akutnog pankreatitisa, konzumiranje alkohola, nije zabilježen utjecaj faktora poput dobi, prethodne terapije, pratećih bolesti, autonomne disfunkcije i psihoemocionalnog stanja. Najčešće se s razvojem egzokrinske insuficijencije pripremaju polienzimski pripravci sa nadomjesnom svrhom, ali u većini slučajeva u neadekvatnoj dozi od 37,41, koju bolesnici ne uzimaju uvijek redovito, što pogoršava tijek CP-a. Primijećeno je da inhibitori protonske pumpe ne utječu na ozbiljnost egzokrinih funkcija gušterače, a somatostatin i njegovi analozi doveli su do njegove inhibicije i razvoja insuficijencije.
Što se tiče grešaka u prehrani, postoji dvostruko gledište. Neki autori pružaju dokaze da se rizik od pogoršanja CP značajno povećava čestom upotrebom masne, začinjene hrane, da su ove pogreške u prehrani prognostički nepovoljan faktor rizika od 24,28. Na osnovu drugih studija, zaključuje se, egzacerbacije CP, ozbiljnost njegovog tijeka ovisi o trajanju prehrane uz ograničenje životinjskih masti i proteina, kao primjer daje poseban oblik CP - tropski pankreatitis 21, 30.
Sa CP-om, za razliku od nekih drugih bolesti, ne postoje općenito prihvaćeni prognostički kriteriji. Praktično ne postoje tačni dokazi o ulozi jednog ili drugog faktora napredovanja CP-a u izoliranom obliku.
Puno različitih čimbenika rizika i progresija CP, nedosljednost mišljenja o značaju određenih faktora, učestalo prisustvo istodobnih uvjeta sugerira da je ova tema široko otvorena za raspravu.
ČIMBENICI RIZIKA UTICAJU NA PROGRESIRANJE KRONIČNOG PANCREATITISA
I.V. Reshina, A.N. Kalyagin (Irkutsk Državni medicinski univerzitet, MUSES "Klinička bolnica br. 1 Irkutsk")
U članku su predstavljeni literarni podaci o problemima mogućih egzo- i endogenih faktora koji uzrokuju napredovanje hroničnog pankreatitisa.
1. Buklis E.R. Patološka osnova bolesti pankreasa i želučane sekrecije // Ros. časopis gastoroenterol., hepatol., koloproktol. - 2004. - Br. 4.
2. Vinnik Yu.S., Cherdantsev D.V., Markelova N.M. i dr. Uloga imunoloških poremećaja u akutnom destruktivnom pankreatitisu // Sib. dušo zhur. - 2005. - br. 1. - C.5-7.
3. Guberghrii N.B., Khristich T.N. Klinička pankreatologija. - Donjeck: Swan, 2000. - 416 str.
4. Kalyagin A.N. Pristupi antisekretornoj terapiji hroničnog pankreatitisa // Sib. gastroenterol magazin. i hepatol. - 2004. - Broj 18. - S.149-151.
5. Kalyagin A.N., Reshina I.V., Rozhansky A.A., Kulikova O.N. Učinkovitost oralne upotrebe inhibitora protonske pumpe u liječenju egzacerbacija hroničnog pankreatitisa // IV istočno sibirski gastroenterolog. conf. "Klinički i epidemiološki i etnoekološki problemi bolesti probavnog sistema". - Abakan, 2004. - P.44-48.
6. Mayev IV. Hronični pankreatitis: Algoritmi za dijagnozu i terapijske taktike. - M .: GOU VUNMTS Ros-zdrava, 2006. - S.5-10.
7. Mayev I.V. Nasljedni pankreatitis // Ros. magazin gastroenterol., hepatol., koloproktol. - 2004. - Broj 1.
8. Mayev I. V. Nasljedne bolesti gušterače iste suze // Klinički izgledi gastroenterola., Hepatol. - 2002. - Br. 4. - S.20-27.
9. Mayev I.V., Kucheryavy Yu.A. Litostatin: suvremeni prikaz biološke uloge i patogeneze hroničnog pankreatitisa // Ros. časopis gastoroenterol., hepatol., koloproktol. - 2006. - br. 5. - C.4-10.
10. Osipenko MF, Venzhina Yu.U čimbenici rizika za nastajanje egzokrine insuficijencije gušterače / Materijali XI ruskog gastroenterologa. sedmice // Ros. magazin gastroenterol., hepatol., koloproktol. - 2005. - No. 5. App. Br. 26. - P.63.
11. Pasieshvili L.M., Morgulis M.V. Mehanizmi funkcionalnog zatajenja pankreasa kod pacijenata sa hroničnim pankreatitisom alkoholnog porijekla / Materijali XI ruskog gastroenterologa. sedmice // Ros. magazin gastroenterol., hepatol., koloproktol. - 2005. - No. 5. App. Br. 26. - P.63.
12. Reshina I.V., Kalyagin A.N. Psihosomatski odnosi bolesnika sa hroničnim pankreatitisom // Građa II. Međuregionalne konferencije. "Psihosomatski i somatoformni poremećaji u terapijskoj praksi" / Ed. F.I. Belyalova. - Irkutsk, 2006.
13. Robinson M.V., Trufakin V.A. Apoptoza i citokini // Uspjesi u modernoj biologiji. - 1999. - T. 119, br. 4. - S.359-367.
14. Shirinskaya N.V., Dolgikh T.I., Akhmedov V.A., Vtorushin I.Ya. TNF-alfa profil u bolesnika sa hroničnim rekurentnim pankreatitisom u prisustvu bilijarnog pankreasnog refluksa // Sib. časopis gastroenterol., hepatol. - 2003. - Br. 16, 17. - S. 62-63.
15. Addadi L., Weiner S. Interakcija između kiselih proteina i kristala: stereokemijski zahtjevi u biomineralizaciji // Proc. Hatl. Acad. Sci. SAD - 1985. - Vol. 82. - P.4110-4114.
16. Aithal G.P., Breslin N.P., Gumustop B. et al. Visoke serumske koncentracije IgG4 u bolesnika sa sklerozirajućim pankreatitisom // Novo. Engl. J. Med. - 2001. - Vol. 345. - GT147-148.
17. Ammann R7W, Heitz P.U., Kloppel G. Kurs alkoholnog hroničnog pankreatitisa: prospektivna kliničkokorfološka dugoročna studija // Gastroenterologija. - 1996. - Vol. 111. - P.224-231.
18. Bimmler D., Frisk T.W., Scheele G.A. et al. Izlučivanje prirodnog litostatina matičnog pankreasa visokog nivoa u sistemu ekspresije bakulovirusa // Pankreas. - 1995. - Vol.
19. Bimmler D, Craf R, Scheele G. A., Frick T. W. i dr. Litostatin izražen bakulovirusom je inhibitor kristala kalcijum-karbonata: njegov N-terminalni undekapertid ne pokazuje aktivnost inhibitora kristala // Pankreas. - 1995. - Vol. 11. - P.421.
20. Bimmler D., Craf R., Scheele G.A., Frick T.W. Protein kamena pankreasa (litostatin), fizioiološki relevantni inhibitor kristala kalcijevog karbonata u pankreasu // J. Biol. Chem. - 1997. - Vol. 272. - P. 3073-3082.
21. Bornman P. C., Beckineham I.J. Hronični pankreatitis // BMJ.
- 2001. - Vol. 322. - P.660-663.
22. Cavallini G., Bovo P., Bianhini E. et al. Ekspresija RNA litostatina u različitim tipovima hroničnog pankreatitisa // Mol. Ćelija. Biochem. - 1998. - Vol. 185. -P. 147-152.
23. Cavallini G., Frulloni L. Autoimmnity i hronični pankreatitis: prikriveni odnos // Jop. J. Paneas (Online). - 2001. - Vol. 2. - P.61-63.
24. Chebli J.M., de Souza A.F. et al. Hiperlipemični pankreatitis: klinički tijek // Arq. Gastroenterol. - 1999. - Vol. 36. - P.4-9.
25. Cohn J.A. et al. Odnos između mutacija gena za cističnu fibrozu i idiopatskog pankreatitisa // N. Engl. J. Med.
- 1998. - Vol. 339. - P.653-658.
26. DiMagno E.P. Suzbijanje želučane kiseline i liječenje teške egzocrine insuficijencije gušterače // Najbolja praksa. Res. Clin. Gastroenterol. - 2001. - Vol. 15, br. 3. - P.477-486.
27. Drenth J.P.H., teMorscheR., Jansen J.B.M.J. Mutacije inhibitora serinske proteaze Kazaltype 1 snažno su povezane s kroničnim pankreatitisom // Gut. - 2002. - Vol.50. - ^ 687-692.
28. Ectors N, Mailet B., Aerts R. et al. Hronični pankreatitis koji nije alhogoličan kanal // // Gut. - 1997. —Vol. 41. - P.263-267.
29. EtemadB., Whitcomb D.C. Hronični pankreatitis: dijagnoza, klasifikacija i nova genetska kretanja // Gastroenterologija. - 2001. - Vol. 120. - P.682-707.
30. Foitzik Th., Buhr H.J. Neue Aspekte in der Pathophysiologie der chronischen Pankreatitis // Chirurg. - 1997. - Bd 68. - S.855-864.
31. Hardt P. D., Bretz L, Krauss A. et al. Patološka egzokrinska funkcija pankreasa i morfologija kanala kod pacijenata sa kolelitijazom // Dig. Dis. Sci. - 2001. - Vol. 46. - P536-539.
32. Koga J., Yamaduchi K., Sugitani A. i dr. Autoimuni pankreatitis koji počinje kao lokalizirani oblik // J. Gastroenterol.
- 2002. - Vol. 37, br. 2. - P. 133-137.
33. Konturek S.J., Bilski J., Konturek R.K. et al. Uloga endogenog dušičnog oksida u kontroli izlučivanja pseće gušterače i protoka krvi // Gastroenterologija. - 1993. - Vol. 104. - P.896-902.
34. Konturek S.J., Szlachcic A., Dembinski A. et al. Dušikov oksid u izlučivanju pankreasa i pankreatitis izazvan hormonima kod štakora // Int. J. Pancreatol. - 1994. - Vol. 15. - P19-28.
35. Lin Y., Tamakoshi A., Hayakawa T. et al. Pušenje cigareta kao faktor rizika za hronični pankreatitis: studija slučaja o kontroli slučaja u Japanu // Pankreas. - 2000. - Vol. 21. - P. 109-114.
36. Lovanna J, Frigerio J. M, Dusetti N. i dr. Litostatin, inhibitor rasta kristala CaCO u soku pankreasa, inducira bakterije
fgregacija // Gušterača. - 1993. - Vol. 8. - 11597-601. eyer J.H., Elashoff J., Porter-Fink V. et al. Humano postprandijalno pražnjenje želuca u sferama od 1-3 milimetara // Gastroenterelogija. - 1988. —Vol. 94. - P. 1315-1325.
38. Muscat J.E., Harris R.E., Halli N.J. Pušenje cigareta i holesterol u plazmi // Am. Hart. J. - 1991. - Vol. 121, br. 1.
39. Nishimori I., Kamakura M., Fujikawa-Adachi K. et al. Mutacije u egzonima 2 i 3 kationskog tripsinogenog gena u japanskim porodicama sa nasljednim pankreatitisom // Gut. - 1999. —Vol. 44. - P.259-263.
40. Paland L., Lallemand J. Y, Stoven V. Uvid u ulogu litostatina ljudskog pankreasa // Pankreas (Online). - 2001. - Vol. 4 br. 2. - P92-103.
41. Pounder R.E. Suplementi enzima gušterače i fibrozirajuća kolonopatija // Nuspojava lijekova godišnje 20 / Ed. J. K. Aronson - 1997. - Poglavlje 36. - P.322.
42. Sharer N. i dr. Mutacije gena za cističnu fibrozu kod pacijenata sa kroničnim pankreatitisom // New Engl. J. Med. - 1998. - Vol. 339. - P.645-652.
43. Talamini G., Bassi C. et al. Alkohol i pušenje kao faktori rizika kod hroničnog pankreatitisa i raka pankreasa // Dig. Dis. Sci. - 1999. - Vol. 44. - P.1301-1311.
44. Tandon R.K., Sato N., GardP.K Hronični pankreatitis: Izvještaj o konsenzusu u Aziji i Tihom okeanu // Journal of Gastroenterology and Hepatology. - 2002. - Vol. 17. - P.508-518.
45. Testoni P.A. Etiologije ponavljajućeg akutnog pankreatitisa: akutna ili hronična opuštajuća bolest? // JOP J. Gušterača (Online). - 2001. –Vol. 2.- P.357-367.
46. Varshney S., Johnson C.D. Pankreas divisum // Int. J. Pancreatol. - 1999. —Vol. 25. - P135-141.
47. Whitecomb D. i dr. Nasljedni pankreatitis prelazi na kromosom 7q35 // Gastroenterologija. - 1996. - Vol. 110. - P.253-263.
Patogeneza akutnog pankreatitisa
Medicinska praksa identificira znatan broj faktora koji su uzroci razvoja akutne faze bolesti. Za bolje razumijevanje etiologije potrebno je razmotriti funkcionalni pankreas.
Unutrašnji organ odnosi se na organe difuzne sekrecije. Obavlja nekoliko funkcija. Prva uključuje egzokrine, uslijed čega dolazi do stvaranja probavnih enzima koji olakšavaju proces probave hrane. Druga funkcija je endokrina. Gušterača proizvodi hormon inzulin, koji je uključen u regulaciju šećera u tijelu.
Enzimi gušterače (lipaza, proteaza i amilaza) zajedno s ostatkom sekreta ulaze u sistem tubula, koji se na izlazu kombinuju u pankreasni kanal. Enzimi pomažu razgraditi glavne komponente hrane - masti, ugljikohidrate i proteine.
Kako bi se spriječio proces samo probave unutarnjeg organa, proteaze se proizvode u neaktivnom stanju. Pod utjecajem nekih aktivnih komponenti u dvanaesniku pretvaraju se u aktivnu fazu uslijed čega pomažu u razgradnji proteinskih spojeva. Neuspjeh u ovom lancu koji je temelj patogeneze.
Pathanatomy identificira nekoliko mehanizama za razvoj upalnih procesa gušterače. Tu spadaju:
- Refluks.
- Alternativa.
- Hipertenzivno.
Alteracija je nenormalna transformacija ćelija gušterače, što je popraćeno poremećajem u njihovoj funkcionalnosti. Razlika između ovog mehanizma razvoja je zbog negativnog utjecaja vanjskih, a ne unutrašnjih faktora. Oni započinju proces uništavanja ćelija. Čimbenici su klasificirani kako slijedi:
- Hemijska - trovanje lijekovima, alkalnim supstancama, kiselinama, solima.
- Biološki - virusna ili infektivna bolest.
- Mehaničko - trauma, operacija.
U hipertenzivnoj varijanti uočava se porast pritiska unutar pankreasnih kanala kod pacijenata. Postoji nekoliko razloga patološkog stanja:
- Razvoj bolesti zbog zloupotrebe alkohola i masne hrane. Kanali ne mogu za kratko vreme ukloniti čitavu tajnu žlezde. U nekim situacijama patogeneza ove vrste bolesti temelji se na anatomskim osobinama osobe.
- Akutna faza sa začepljenjem pankreasnih kanala. Najčešće, blokada nastaje žučnim kamenom na pozadini kolelitijaze ili pritiskom tumora.
Sa refluksnim oblikom, pacijent otkriva ubrizgavanje žuči u kanal pankreasa, što dovodi do oštećenja stanica pankreasa.
Osnovni uzrok je crevna opstrukcija, nedovoljan ton Odfijevog sfinktera.
Čimbenici koji dovode do razvoja akutne upale žlijezde
 Upala gušterače u obliku zasebnog patološkog procesa gotovo se nikada ne pojavljuje u medicinskoj praksi. Gvožđe je uključeno u mnoge hemijske i biohemijske procese u tijelu, pod utjecajem raznih bolesti unutrašnjih organa, posebno probavnog trakta.
Upala gušterače u obliku zasebnog patološkog procesa gotovo se nikada ne pojavljuje u medicinskoj praksi. Gvožđe je uključeno u mnoge hemijske i biohemijske procese u tijelu, pod utjecajem raznih bolesti unutrašnjih organa, posebno probavnog trakta.
Pankreatitis je primarni i sekundarni. Prvi tip je izuzetno rijedak, jer na većini kliničkih slika upalu gušterače izazivaju druge bolesti, pa govore o sekundarnoj patologiji.
Kriteriji za težinu pankreatitisa određeni su od mnogih aspekata. U obzir se uzima dobna skupina bolesnika (rizik je veći ako je bolesnik stariji od 55 godina), prateće bolesti, koncentracija leukocita i glukoze u krvi, stadij bolesti (ako se primijeti pogoršanje hroničnog oblika).
Faktori rizika za akutni pankreatitis mogu se podijeliti u nekoliko uvjetnih grupa. Чаще всего причиной воспаления становятся следующие патологии:
- Нарушение функциональности желчного пузыря. Выделяют патологии: калькулезный, острый или хронический холецистит, желчекаменное заболевание.
- Сахарный диабет 2-ого типа.
- Тромбоз кровеносных сосудов, вследствие чего ПЖ страдает от дефицита кислорода и питательных веществ.
- Порок желчных путей врожденного характера.
- Заболевания большого сосочка 12-перстной кишки (опухолевые новообразования, воспалительные процессы).
- Хроническая форма печеночной недостаточности (цирроз печени, любая форма гепатита).
- Патологии желудочно-кишечного тракта хронического течения (колит, заболевание Крона).
- Sistemske alergijske reakcije, bilijarna diskinezija u trudnica, sistemski eritematozni lupus, sistemska skleroderma.
Popis se može nadopuniti bakterijskom infekcijom (sifilis, tifusna groznica), sepsom, poremećenim metabolizmom masti u tijelu i sistemskim patologijama vezivnog tkiva.
Na drugom mjestu prema važnosti faktora su loše navike pacijenta. Tu spadaju zloupotreba alkohola, pušenje, loša prehrana - manjak proteina, konzumiranje masne hrane itd.
Na trećem mjestu su komplikacije koje nastaju upotrebom lijekova duže vrijeme. Drugi razlog je hitna operacija.
Primjena lijekova poput glukokortikosteroida, diuretika, sulfonamida, estrogena, Furosemida, Metronidazola, tetraciklina može izazvati razvoj akutnog pankreatitisa.
Liječenje akutne faze bolesti
U skladu s ICD kodom 10, pankreatitis može biti različitih oblika. Čimbenici koji nepovoljno utječu na gušteraču dovode do pojave ove ili ponekad vrste bolesti. Za liječenje morate identificirati izvor.
Lokalni status u pankreatitisu određuje se kriterijima: jednolično natezanje, palpacija manifestuje bol u projekciji gušterače. Trbuh je mekan, bolna infiltracija u projekciji organa određuje se palpacijom. Napetost trbuha očituje se u prisutnosti eksudata u trbušnoj šupljini.
 U akutnom napadu pacijenti se žale na simptome: jaku bol, oštro pogoršanje blagostanja, mučninu i povraćanje, probavne smetnje - proliv. Ako odrasloj osobi ne pružite pravovremenu pomoć, tada se povećava vjerojatnost raznih komplikacija (na primjer, nekroza pankreasa). Na prve znake upale moraju se pozvati hitna pomoć.
U akutnom napadu pacijenti se žale na simptome: jaku bol, oštro pogoršanje blagostanja, mučninu i povraćanje, probavne smetnje - proliv. Ako odrasloj osobi ne pružite pravovremenu pomoć, tada se povećava vjerojatnost raznih komplikacija (na primjer, nekroza pankreasa). Na prve znake upale moraju se pozvati hitna pomoć.
Za dijagnozu se koriste laboratorijski testovi - opća analiza mokraće i urina, biohemijski test krvi za koncentraciju amilaze, tripsina, glukoze. Kao instrumentalne metode koriste se CT, MRI, radiografija, ultrazvuk.
Liječenje akutnog oblika bolesti se provodi u bolnici. Propisivanje lijekova uključuje:
- Infuzijska terapija je intravenska primjena lijekova koji pomažu u čišćenju krvi od toksičnih tvari i enzima pankreasa.
- Lijekovi protiv bolova.
- Tablete koje pomažu u razgradnji enzima pankreasa (Gordox).
- Lijekovi usmjereni na smanjenje lučenja pankreasa (Atropin).
- Antiemetički lekovi.
- Antibiotici, antispazmodici.
Liječnik u akutnom napadu propisuje post, koji vam omogućuje da istovarite gušteraču, smanjite opterećenje iz unutarnjeg organa. Rehabilitacija zbog pankreatitisa uključuje uzimanje lijekova, praćenje zdrave prehrane i odricanje od loših navika.
Statistički podaci bilježe visoku stopu smrtnosti ako pacijent razvije takve komplikacije - hemoragični pankreatitis, bubrežno i srčano zatajenje, oštećenje bubrežne funkcije, nekroza pankreasa.
Akutni napad se može ponoviti. Ova vjerovatnoća je zbog uzroka koji je izazvao patologiju i koliko se uspješno može liječiti.
Relapsi mogu dovesti do pojave hroničnog oblika bolesti.
Uzroci akutnog pankreatitisa
 Parenhimski pankreatitis često prati nedostatak proteinskih supstanci, čir na želucu, aterosklerozu krvnih sudova, zarazne bolesti - virusni hepatitis, tifus i parazitske bolesti.
Parenhimski pankreatitis često prati nedostatak proteinskih supstanci, čir na želucu, aterosklerozu krvnih sudova, zarazne bolesti - virusni hepatitis, tifus i parazitske bolesti.
Bilijarni oblik je direktna posljedica patologija žučnog mjehura. Često se manifestuje obrnuti zahtjev žuči ili začepljenja žučnih kamenaca, što dovodi do razvoja upalnog procesa. Ozbiljnost pankreatitisa direktno ovisi o osnovnoj bolesti.
Alkoholni pankreatitis nastaje zbog sposobnosti alkohola da uništava stanice pankreasa. Često se patologija odvija na pozadini oslabljene funkcije jetre, razvoju ciroze. Da bi preživio, pacijent treba potpuno odustati od alkohola. Stopa smrtnosti je 30-40% svih slučajeva.
- Zaušnjaci dovode do upale gušterače. U polovini slučajeva patologija je asimptomatska. Simptomi se pojavljuju 4-6. Dana. Na nekim slikama je akutni napad modificiran u laganom toku.
- Cistična fibroza je genetska patologija koju karakterizira mutacija određenog gena, uslijed koje utječu organi sekreta i pluća.
Pankreatitis je često fatalan. Najčešći faktori rizika uključuju kolelitijazu, prekomjerno pijenje, pušenje i pridružene bolesti probavnog sistema.
Prevencija
 Pri akutnom napadu pankreatitisa neophodno je ne samo ublažavanje simptoma, već i sprječavanje recidiva bolesti u budućnosti. Recenzije ljekara napominju da to u velikoj mjeri ovisi o pacijentu.
Pri akutnom napadu pankreatitisa neophodno je ne samo ublažavanje simptoma, već i sprječavanje recidiva bolesti u budućnosti. Recenzije ljekara napominju da to u velikoj mjeri ovisi o pacijentu.
Prije svega, preporučuje se odustajanje od cigareta i konzumiranja alkohola. To pomaže u smanjenju opterećenja na unutrašnjem organu. A uz prisustvo hroničnog oblika bolesti, zajamčeno je da pacijent izbjegava njegovo pogoršanje.
Kao preventivna mjera koristi se tradicionalna medicina. Učinkovite juhe na bazi kukova ruže, niza, ljekarna kamilice. Njihova se primjena vrši kursevima, pomažu u obnovi gušterače.
Ostale preventivne mjere:
- Prekomjerna fizička aktivnost, trčanje, skakanje, odlazak u kupaonicu i saunu može uzrokovati pogoršanje. Idealna opcija za fizičke vježbe je hodanje, fizikalna terapija, masaža, vježbe disanja.
- Stanje žučnih i žučnih puteva utiče na rad pankreasa. Potrebno je blagovremeno liječiti bolesti, podvrći preventivne preglede.
- Pravilna i uravnotežena prehrana. Ne možete prejesti - ovo je direktan put do pogoršanja. S pogoršanjem se uglavnom ukazuje gladovanje s pankreatitisom.
- Trebali biste napustiti slatku i masnu hranu, konzumirati manje hrane koja sadrži grubu vlakno - kupus, repe, mrkva. Uz pankreatitis, u jelovnik se dodaju kiselo-mliječni proizvodi, mineralna mirna voda i morski plodovi.
Naravno, prevencija ne garantuje 100% da se može izbjeći napad akutnog pankreatitisa. Međutim, jednostavne mjere u obliku zdravog načina života značajno smanjuju rizik od razvoja bolesti.
Uzroci pankreatitisa opisani su u videu u ovom članku.
Ostali razlozi
- Toksini i metabolički faktori:
- zloupotreba alkohola
- pušenje
- povišen kalcijum u krvi (razvija se kod pacijenata sa paratiroidnim tumorom)
- prekomerno jedenje i jedenje masne hrane
- nedostatak proteina u hrani
- djelovanje lijekova i toksina
- hroničnog zatajenja bubrega
- Opstrukcija kanala pankreasa:
- kamenje u ovom kanalu
- zbog poremećaja sfinktera Oddija
- začepljenje kanala tumorima, cistama
- post-traumatični ožiljci pankreasnih kanala (komplikacija endoskopskih postupaka: papilosfinkterotomija, uklanjanje kamenja itd.)
- Patologija žučne kesice i žučnih kanala.
- Patologija dvanaesnika.
- Posljedica akutnog pankreatitisa.
- Autoimuni mehanizmi.
- Nasljednost (mutacije gena, nedostatak 1-antitripsina i sl.).
- Helminths.
- Nedovoljan unos kisika u gušteraču zbog ateroskleroze krvnih žila koje ovaj organ opskrbljuju krvlju.
- Kongenitalne malformacije gušterače.
- Idiopatski hronični pankreatitis (uzrok se ne može utvrditi).
Simptomi pankreatitisa
- bol u trbuhu: obično je bol lokalizovana u epigastriju i daje se u leđa, povećavajući se nakon jela i smanjuje se u sedećem položaju ili nagnutom naprijed
- mučnina povraćanje
- proliv, steatoreja (masni izmet), povećan volumen fekalija
- nadimanje, žuljanje u stomaku
- gubitak kilograma
- slabost, razdražljivost, posebno „na prazan stomak“, poremećaj sna, smanjena radna snaga
- simptom "crvenih kapljica" je pojava jarko crvenih mrlja na koži grudnog koša, leđa i trbuha.
 |  |
Ako se pojave takvi simptomi, preporučuje se podvrgavanje pregleda kako bi se isključio hronični pankreatitis.
Komplikacije hroničnog pankreatitisa
U nedostatku liječenja, moguće komplikacije hroničnog pankreatitisa uključuju:
- dijabetes melitus
- nedostatak vitamina (uglavnom A, E, D)
- povećana krhkost kostiju
- kolestaza (sa žuticom i bez žutice)
- upalne komplikacije (upala žučnih kanala, apsces, cista, itd.)
- subhepatička portalna hipertenzija (nakupljanje tečnosti u trbušnoj šupljini, povećana slezina, vene prednjeg trbušnog zida, jednjak, oslabljena funkcija jetre)
- pleuralni izljev (nakupljanje tekućine u membrani pluća)
- kompresije dvanaestopalačnog creva s razvojem crevne opstrukcije
- karcinom pankreasa.
Blaga
- rijetka egzacerbacija (1-2 puta godišnje), kratka
- umjeren bol
- nema gubitka težine
- nema proliva, masna stolica
- koprološki pregled izmeta je normalan (nema neutralne masti, masnih kiselina, sapuna)
Uz blagu ozbiljnost kroničnog pankreatitisa, obično nisu potrebni dugi tečajevi uzimanja lijekova, jer promjene u načinu života i odricanje od loših navika često sprječavaju recidive.
Srednji razred
- egzacerbacije 3-4 puta godišnje, javljaju se kod sindroma dugotrajne boli
- može se pojaviti porast amilaze, lipaze u krvi
- periodično opuštanje stolice, masne stolice
- postoje promjene u koprogramu
S umjerenom težinom hroničnog pankreatitisa potrebna je stroga dijeta, duži tečajevi terapije i stalno praćenje od strane liječnika.
Teško stanje
- česte i dugotrajne egzacerbacije s jakim, sindromom dugotrajne boli
- česte olabavljene stolice, mast od stolica
- gubitak težine, do iscrpljenosti
- komplikacije (dijabetes, pseudociste itd.)
U teškom hroničnom pankreatitisu neophodna je kontinuirana potporna terapija, jači lijekovi i stroga dijeta. Često pacijenti trebaju pažljivo nadgledanje ne samo gastroenterologa, već i ljekara drugih specijalnosti (endokrinolog, hirurg, nutricionista). Nastala pogoršanja, kao i komplikacije bolesti, ugrožavaju život pacijenta i u pravilu su pokazatelj za hospitalizaciju u bolnici.
Prisutnost hroničnog pankreatitisa bez obzira na težinu zahtijeva hitnu medicinsku pomoć, jer bez liječenja i promjena životnog stila,
proces će stabilno napredovati.
Laboratorijske metode:
- izvode se klinički, biohemijski testovi krvi (nivo enzima pankreasa u krvi - amilaze, lipaze, od posebnog je značaja)
- koprogram - ocjenjuje se prisustvo određenih supstanci u izmetu (masti, sapuni, masne kiseline, itd.). Uobičajeno, treba da su odsutni, a kod hroničnog pankreatitisa, zbog nedovoljne proizvodnje enzima željezom da razgradi ove tvari, one ostaju neisvarene i određuju se u izmetu.
- stolna elastaza je enzim gušterače, čija se razina smanjuje kada ne funkcionira dovoljno
- u određenim je slučajevima važno identificirati markere karcinoma
- Ako se sumnja na nasljednu genezu bolesti, provodi se genetski pregled pacijenta.
Instrumentalna istraživanja
- Ultrazvuk abdomena. Procjenjuju se znakovi upale tkiva gušterače, prisustvo kamenja u kanalima, kalcifikacija, cista i tumori žlijezde. Pored toga, utvrđene su promjene iz drugih organa gastrointestinalnog trakta da se isključe komplikacije bolesti, kao i pridružene patologije.
- Elastografija pankreasa. Omogućuje vam da utvrdite postoji li fibroza (sabijanje) gušterače, što je kriterij ozbiljnosti strukturnih promjena u organu.
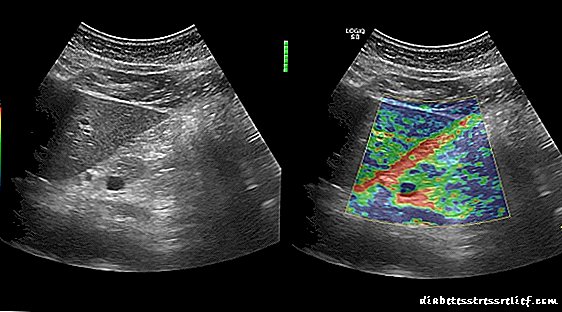
Ultrazvuk sa zdravom elastografijom gušterače
- FGDS. Vizualizacija dvanaesnika je neophodna da bi se procenila prisutnost upale u njemu, kao i indirektni znakovi pankreatitisa. Potrebno je isključiti upalu i patološke formacije (tumor, divertikulum) područja velike bradavice dvanaestopalačnog (kroz nju tajna gušterače ulazi u dvanaesnik, kada se blokira, odljev ove tajne je poremećen, što dovodi do upale tkiva žlijezde).
Vizualizacija želuca i jednjaka je neophodna da bi se isključile erozije, čirevi, upale u njima. Patološke promene na ovim organima često se kombinuju sa hroničnim pankreatitisom, a međusobno se pogoršavaju.
- Uz to se mogu propisati i CT i MRI trbušne šupljine s holangiografijom, RHHP. Neophodne su za potvrdu dijagnoze, a propisane su i za sumnju na prisustvo patoloških formacija u gušterači, začepljenja kanala žlijezde kamena, tumora ili ciste.
Lečenje pankreatitisa

Glavni tretman hroničnog pankreatitisa je dijeta i odbacivanje loših navika, promjena životnog stila, kao i lijekovi:
- lijekovi koji smanjuju proizvodnju klorovodične kiseline u želucu (inhibitori protonske pumpe)
- enzimski pripravci
- antispazmodike
- u prisutnosti bola - analgetici, NSAID, ako je bol izuzetno jaka i ne može se eliminirati ovim lijekovima, propisani su narkotički analgetici.
Potrebno je prilikom početnog pregleda prepoznati patologiju drugih organa gastrointestinalnog trakta (žučna kamenačka bolest, hronični holecistitis, gastritis, duodenitis, peptični čir, hepatitis, sindrom zarastanja bakterija, crevna disbioza, bolest bubrega i dr.), Jer ove bolesti mogu prouzrokovati i / ili otežavajuće faktore hronične upale pankreasa. U tom slučaju je potrebno lečenje drugih bolesti gastrointestinalnog trakta. Odluku o hitnosti i postupku liječenja prateće bolesti donosi liječnik.
Ako lijekovi koje pacijent uzima zbog drugih bolesti mogu doprinijeti razvoju bolesti, postavlja se pitanje zamjene lijekova.
Sve vrste terapije lijekovima trebaju biti propisane i moraju biti pod nadzorom gastroenterologa.
Ako se otkrije bilo kakva mehanička opstrukcija, odljev žuči pacijentu je indiciran za kirurško liječenje.
Hronični pankreatitis je ozbiljna bolest. Međutim, slijedeći preporuke kustosa o sprječavanju pogoršanja (pridržavanje preporuka prehrane, preventivno liječenje itd.), Hronični pankreatitis prolazi "mirno", bez čestih pogoršanja i ima povoljnu prognozu preživljavanja.
Uz kršenje prehrane, unos alkohola, pušenje duhana i neadekvatno liječenje, razvijaju se distrofični procesi u tkivu žlijezde i jake komplikacije od kojih mnoge zahtijevaju hiruršku intervenciju i mogu biti fatalne.
Prehrana za hronični pankreatitis

Uz pankreatitis, sva jela se prave od mršavog mesa i ribe - i tada samo u kuvanom obliku. Pržena hrana nije dozvoljena. Možete konzumirati mliječne proizvode sa minimalnim procentom sadržaja masti. Od tečnosti se preporučuje piti samo prirodne sokove i kompote i čaj.
To bi trebalo biti u potpunosti isključeno:
- sve vrste alkohola, slatki (sok od grožđa) i gazirana pića, kakao, kafa
- pržena hrana
- mesne, riblje, juhe od gljiva
- svinjetina, janjetina, guska, patka
- dimljeno meso, konzervirana hrana, kobasice
- kiseli krastavci, marinade, začini, gljive
- bijeli kupus, kislice, špinat, zelena salata, rotkvica, repa, luk, rutabaga, mahunarke, sirovo nekuhano povrće i voće, brusnice
- pecivo, smeđi hleb
- konditorski proizvodi, čokolada, sladoled, džem, kreme
- masti, masti za kuhanje
- hladna jela i pića
Kvalificirani dijetetičar pomoći će razmisliti o osnovama prehrane u kroničnom pankreatitisu, napraviti dijetu i uzeti u obzir želje i navike pacijenta.
Kod hroničnog pankreatitisa gušterača umire?
Hronični pankreatitis je bolest koju karakteriziraju upala i distrofija, nakon čega slijedi razvoj vezivnog tkiva u organu i narušena probavna i endokrina funkcija. "Smrt" žlezde naziva se pankreasna nekroza i javlja se u akutnom pankreatitisu, smrtonosnom stanju
Zašto se pankreatitis razvija ako ne pijem?
Zaista, u većini slučajeva razvoj pankreatitisa nastaje usljed djelovanja alkohola, ali postoje i drugi faktori: žučna kamenačka bolest, jetre koje su karakterizirane oštećenim stvaranjem i odljevom žuči, bolesti želuca i dvanaestopalačnog crijeva, nasljednost, neispravnost u imunološkom sustavu, poremećeno dotok krvi u organizam, pozadina bolesti: virusni hepatitis, hemohromatoza, cistična fibroza itd.
Istorija lečenja
Pacijent H., 52 godine, došao je u Kliniku EXPERT s pritužbama na bol u pojasu nakon konzumiranja masne hrane i male količine alkohola, mučnine, labavih stolica.
Iz anamneze je poznato da je nelagodnost u predjelu pupka uz labavljenje stolice primijećena nekoliko godina s greškama u hrani, ali nakon stroge prehrane prošla je bez traga. Iz tog razloga, žena nije pregledana. Te su se pritužbe prvo pojavile. Osim toga, prije 20 godina tijekom trudnoće pacijentkinja je ultrazvukom govorila o prisutnosti guste žuči. Pacijentica ubuduće nije bila pregledana, jer je ona ništa ne moti.
Tokom laboratorijskog i instrumentalnog pregleda otkrivene su promjene u krvnim pretragama: povećanje ESR-a, aktivnosti pankreasne amilaze i ultrazvukom više kamenaca u žuči.
Nakon zaustavljanja boli pacijent je upućen na planirano hirurško liječenje - uklanjanje žučnog mjehura. Nakon uspješne operacije pacijent nastavlja pratiti gastroenterologa, udovoljava prehrambenim preporukama, ne žali, pokazatelji su se vratili u normalu.
Pacijent B., star 56 godina, obratio se Klinici EXPERT s pritužbama na periodične intenzivne bolove pojasa pojave bez ikakvog razloga, praćene mučninom i proljevom. U prethodnoj fazi ispitivanja otkrivene su difuzne promjene u strukturi gušterače, što se smatralo hroničnim pankreatitisom. U isto vrijeme pacijent je vodio zdrav način života, nije pio alkohol i masnu hranu. Propisani tretman enzimskim pripravcima nije imao značajnog efekta.
U pokušaju da otkrije uzrok razvoja pankreatitisa, gastroenterolog Klinike EXPERT isključio je niz bolesti koje mogu dovesti do razvoja hroničnog pankreatitisa (kolelitijaza, peptički čir, poremećen metabolizam željeza itd.) I skrenuo pažnju na imunološki pomak u laboratorijskim testovima. To je poslužilo kao osnova za dubinsko imunološko ispitivanje, što je omogućilo da se utvrdi da je uzrok lezije gušterače neispravnost imunološkog sistema - autoimuni pankreatitis.
Propisano je patogenetsko liječenje koje utječe na mehanizam razvoja bolesti - glukokortikosteroidi po shemi, protiv kojeg su prilikom naknadnog pregleda uklonjeni znakovi imunološke upale. Trenutno pacijent prima terapiju dugotrajne održavanja pod nadzorom kustosa i nema pritužbi. Tokom kontrolnog ultrazvuka trbušnih organa nisu otkriveni znakovi edema pankreasa.
Kad gušterača ne uspije
Kada se ta žlijezda ruši - hrana se počinje neprimjereno probavljati, što znači da se tvari i vitamini ne apsorbiraju u potpunosti, - to rezultira slabošću, pospanost, "blatnim" uvjetima nakon jela, "šmrcanjem" na lijevoj strani ili području solarnog pleksusa.
Ako nelagodnost, a posebno bol, ne nestanu duže od 1-2 dana, pojavi se mučnina ili povraćanje, temperatura raste, počinje proljev ili se promijeni boja izmeta, odmah trebate kontaktirati stručnjaka.
Često upala pankreasa - pankreatitis - zbunjuju se s bolestima organa koji se nalaze u gornjem katu trbušne šupljine, na primjer, s pogoršanjem peptičkog čira ili akutnim holecistitisom, s crijevnom opstrukcijom, pa čak i s običnim trovanjem hranom.
Pankreatitis (od grč. "Gušterača") je upala i naknadno uništavanje tkiva pankreasa vlastitim enzimima.
S razvojem pankreatitisa, ovi enzimi se ne ističu, kako se i očekivalo, u dvanaesniku, već se nakupljaju, u njemu postaju aktivni i s vremenom počinju utjecati na tkivo same žlijezde. Kao rezultat toga, gušterača se zapravo probavlja.
Štaviše, enzimi gušterače mogu uništiti ne samo tkiva žlijezde, već i obližnje krvne žile i susjedne organe.

Prema statističkim podacima u posljednjih 40 godina učestalost pankreatitisa udvostručila se.
Stručnjaci povezuju pojavu pankreatitisa s načinom života i prehrambenim navikama: obilje u proizvodima konzervansa, zaslađivača, aroma, pojačivača ukusa ne koristi našem organizmu.
Prema stručnjacima, rizična grupa uključuje:
- ljudi koji imaju problema sa alkoholom
- ljubitelji brze hrane
- ljubitelji samo-lijekova s prekomjernim lijekovima,
- pušači
- istorija žučne bolesti
- gojazni
- ljudi sa srčanom bolešću
- ljudi koji su redovno pod stresom
- pacijenti koji su pretrpjeli povredu organa ili intoksikaciju tijela.
Pankreatitis je akutni i hronični.
Akutni pankreatitis
Često se zove "Neaktivna bolest" - To se događa zbog prejedanja, što se često događa u praznike.
Akutni pankreatitis danas je zauzeo 3. mjesto među hirurškim bolestima nakon akutnog upala slijepog crijeva i akutnog holecistitisa.
Upala u pankreasu javlja se naglo u obliku napada, pa rijetko prođe neopaženo.
Glavni simptomi akutnog pankreatitisa:
- jaka bol u gornjem dijelu trbuha, koja postepeno okružuje trbuh i leđa,
- mučnina i povraćanje
- jaka probavna bolest (probava)
- visoka temperatura
- palpitacije srca.
Kod akutnog pankreatitisa potrebna je hitna hospitalizacija, a u posebno teškim slučajevima hirurška intervencija!
Da biste ublažili bol pre dolaska hitne pomoći, najbolje je sjediti lagano savijenih i pričvrstiti paket leda na lijevu stranu trbuha, odmah ispod rebara. Horizontalni položaj također pomaže u smanjenju boli.
Šta se ne može učiniti s akutnim napadom:
- jesti i piti prije dolaska Hitne pomoći - to će stimulirati proizvodnju enzima i „još više“ nagušiti žlijezdu.
- uzimati lijekove protiv bolova i drugih lijekova,
- Stavite jastuk za grejanje na stomak.
Nekoliko dana morat ćete se suzdržati od hrane, dozvoljena je samo mineralna voda bez plina, juha od ružica i slab čaj. Obavezan odmor u krevetu i hladni oblozi na gornjem dijelu trbuha.
Nakon hospitalizacije i ublažavanja simptoma akutnog pankreatitisa potrebno je neko vrijeme ostati pod nadzorom liječnika, koji bi trebao propisati enzimske pripravke koji pomažu u oslobađanju od stresa gušterače i sredstvo za smanjenje kiselosti želučanog soka, kao i, u nekim slučajevima, antibiotike.
Ponavljanja akutnog pankreatitisa mogu dovesti do razvoja hroničnog oblika bolesti.
Hronični pankreatitis
Ljekari kažu da postoje dva razloga za ovu bolest — muški (alkohol) i ženski (žučni kamenci)
Opasnost od kroničnog pankreatitisa je ta da se možda neće očitovati nekoliko godina, a odvija se gotovo asimptomatski, jer se svi pacijenti blagovremeno ne savjetuju sa stručnjakom.
Ova se bolest razvija dugo i sporo, a manifestacije bolesti su manje izražene nego u slučaju akutnog pankreatitisa:
- bolni bolovi ili osećaj nelagode u trbuhu nakon što je osoba pojela začinjeno ili masno,
- ponavljajući poremećaji probave (mučnina, natečenost, slaba stolica),
- gubitak kilograma
- suvoća i blijeda koža,
- umor.
Ako osoba s akutnim pankreatitisom neminovno završi u bolnici, tada se obično pokušavaju naviknuti na hronični. Ovaj pristup zdravlju je izuzetno opasan, s obzirom da su ćelije gušterače sposobne mutirati i degenerirati u mnogo brže, onkološke oblike.
Ako sumnjate na hronični pankreatitis, liječnik će propisati urin i krvni testovi (uključujući šećer) i ultrazvuk unutrašnjih organa trbušne šupljine.
Kao i svaki hronični oblik bolesti, ovaj oblik pankreatitisa nije potpuno izliječen. Ali spriječiti razvoj njegovih komplikacija sasvim je moguće.
Obično, s takvom dijagnozom, liječnik propisuje lijekove za ublažavanje bolova (ako se zahtijevaju), te enzime koji "pomažu" gušterači da se izbori s njihovim funkcijama. Ponekad se propisuje insulin za regulaciju glukoze u krvi.
I nažalost osoba kojoj je dijagnosticiran hronični pankreatitis mora u potpunosti preispitati svoj pristup prehrani.
Kod hroničnog pankreatitisa ne možete:
- Masna
- Prženo
- Začinjeno
- Dimljeni
- Slano
- Kiselo
- Jake juhe
- Konzervirana hrana
- Kobasice
- Voćni sokovi
- Kupus
- Gljive
- Mahunarke
- Gruba kaša (musli, proso)
- Crni hljeb
- Čokolada
- Torte i kolači
- Soda
- Kafa
- Jak čaj
- Previše vruće
- Previše hladno
- Začine u velikim količinama
- Alkohol
- Pušiti
- Trebate jesti najmanje 5 puta dnevno u malim porcijama (usput, to je uglavnom jedno od osnovnih pravila zdrave prehrane).
Šta se može jesti:
- Kiselo-mlečni proizvodi
- Omlet od proteina,
- Meso, perad, riba na pari i nemasno meso
- Crvena riba u malim količinama
- Grožđice - zob, heljda, riža
- Kuhano ili pečeno povrće (krompir, cvjetača, mrkva, tikvice, bundeva, repa, zeleni grašak)
- Bez kiselo voće i bobice
- Mineralne vode s alkalnim sastavom, na primjer, Narzan, Borjomi, Jermuk, Essentuki.
Uz praćenje prehrane, dodatno su potrebni vitamini A, C, B1, B2, B12, PP, K, folna kiselina.
Osnovno pravilo ovdje je ne prejesti: gvožđe treba raditi bez stresa.
Ne možete dugo hodati gladni, u ekstremnim slučajevima čaša tople vode će vam pomoći ako je pijete pola sata prije jela. Morate jesti otprilike u isto vrijeme kako gušterača ne bi radila uzalud.
Ovi principi prehrane predstavljaju i prevenciju gušterače zbog problema sa onima koji su preboljeli ovu bolest i koji se ne bi htjeli suočiti u budućnosti. Ali, kako kažu: "Ako ne možete, ali stvarno želite, onda možete!" Glavna stvar je znati mjeru u svemu. objavio je econet.ru.
Ako imate bilo kakvih pitanja, postavite ih.ovdje
Sviđa li vam se članak? Onda nas podržite pritisnite: