Liječenje dijabetesa različitih vrsta: sredstva i metode
Liječenje dijabetesa je određeni terapijski postupak i farmakološka sredstva koja su usmjerena na normalizaciju metaboličkih procesa u pacijentovom tijelu s dijabetesom, stabiliziranje razine glukoze u krvi, dovoljnu sposobnost inzulina i minimiziranje simptoma ove bolesti.
Ovisno o vrsti dijabetes melitusa, sredstva za liječenje bolesti odabiru se pojedinačno. Sa prvom vrstom patologije ovisnom o inzulinu, svakodnevne injekcije inzulina prikazane su svim pacijentima. Da bi se prevladala težina simptoma kod dijabetesa tipa 2 propisani su farmakološki ili narodni lijekovi za snižavanje šećera, u rijetkim slučajevima neizdržane patologije može se postići prilagođavanje prehrane prilagođavanjem prehrane pacijenta. U svakom slučaju, liječenje dijabetesa je složen proces koji zahtijeva redovitost i stalan medicinski nadzor.
Sredstva i metode službene medicine
Službena medicina liječenje šećerne bolesti smatra složenom terapijskom tehnikom lijekova, koju bi svakako trebalo nadopuniti dijetalnom terapijom i terapijom aktivnom fizičkom aktivnošću. Uz pažljivo pridržavanje svih medicinskih recepata, lako je postići potpunu kompenzaciju bolesti, otkloniti simptome i potpunu udobnost u svakodnevnom životu.
Lijekovi za liječenje
Liječenje lijekova za dijabetes u svakom slučaju određuje, prije svega, vrstu patologije, njenu fazu i prisustvo komplikacija i pratećih bolesti.
Prva vrsta dijabetes melitusa ovisna je o inzulinu, njegova manifestacija se često događa u mladoj dobi, a pacijent će morati cijeli život koristiti injekcije inzulina za održavanje odgovarajuće razine hormona, koji se u vlastitom tijelu proizvodi u ograničenim količinama. Među drugim lijekovima za dijabetes tipa 1, česte su takve grupe lijekova koji dobro reagiraju na inzulin.
Sa drugom vrstom dijabetesa, popularno nazvanom "dijabetes kod odraslih", vlastiti inzulin u tijelu prestaje pravilno funkcionirati. Izvjesno vrijeme se nastavlja proizvoditi u normalnim količinama, ali ćelije ga prestaju percipirati, tada se njegovo doziranje postepeno smanjuje. Za održavanje normalne razine glukoze u krvi, pacijentima se preporučuje upotreba posebno dizajniranih lijekova za snižavanje šećera. Njihovo djelovanje može biti usmjereno i na poticanje funkcionalnosti gušterače (sulfonilureje, glinidi, inkretini) i suzbijanje inzulinske rezistencije nastale u tijelu (metformin, pripravci tiazolindione).
Ispod su primjeri farmakoloških lijekova koji se u modernoj medicini najčešće primjenjuju za podešavanje otpornosti na inzulin i razinu šećera u krvi dijabetičara, kao i nadomjestaka inzulina koji se koriste za razne vrste dijabetesa.
| Naziv lijeka | Farmaceutska grupa | Farmakološko djelovanje | Indikacije za upotrebu |
|---|---|---|---|
| Glukofag | Hormoni, njihovi analozi i antihormonalni lijekovi. Oralni antidijabetički lekovi | Oralni hipoglikemijski lek. Sastav lijeka uključuje aktivnu komponentu - metformin, koji ima izražen hipoglikemijski učinak, koji se razvija samo kod hiperglikemije.U bolesnika sa hiperglikemijom lijek smanjuje početnu razinu glukoze u plazmi kao i razinu glukoze nakon obroka. | Lijek se koristi za liječenje bolesnika sa šećernom bolešću tipa II, kod kojih terapija dijetom ne daje željeni učinak. Lijek je propisan kao monoterapija, kao i u kombinaciji s drugim oralnim hipoglikemijskim sredstvima ili insulinom. Može se propisati djeci starijoj od 10 godina kao monoterapija ili u kombinaciji s drugim oralnim hipoglikemijskim sredstvima ili insulinom. |
| Dianormet | Oralni hipoglikemijski agensi, osim inzulina. Biguanides | Antidijabetički lijek grupe derivata biguanida koji smanjuju koncentraciju glukoze u krvnoj plazmi i na prazan stomak i nakon jela. Ne stimulira izlučivanje inzulina i ne izaziva hipoglikemijski učinak posredovan ovim mehanizmom. | Šećerna bolest tipa II u nedostatku režima ishrane i vježbanja, posebno kod pacijenata s velikom tjelesnom težinom. Kao monoterapija ili kao dio kombinirane terapije s drugim oralnim hipoglikemijskim lijekovima ili inzulinom za liječenje odraslih osoba, kao monoterapija ili kao dio kombinirane terapije s inzulinom za djecu nakon 10 godina. Smanjuje komplikacije dijabetesa kod odraslih s dijabetesom tipa II i prekomjernom težinom koji su koristili metformin. |
| Diaformin | Hormoni, njihovi analozi i antihormonalni lijekovi. Oralni antidijabetički lekovi | Ima hipoglikemijski efekat, bez izazivanja hipoglikemije. Njegovo djelovanje razlikuje se od djelovanja preparata sulfaniluree po tome što lijek ne potiče lučenje inzulina, pa samim tim ne izaziva hipoglikemiju kod zdravih bolesnika. Diaformin povećava osjetljivost perifernih receptora na djelovanje inzulina i dovodi do povećane stanične iskorištavanja glukoze. Utječe na proces glukoneogeneze u ćelijama jetre. Lijek smanjuje intenzitet apsorpcije ugljenih hidrata u gastrointestinalnom traktu. | (Drugi) tip dijabetesa kod odraslih u slučaju niske učinkovitosti dijetalne terapije. Ovo posebno vrijedi za pacijente koji su pretili. Primjenjuje se u kombinaciji s inzulinom za dijabetes ovisan o inzulinu (prvog tipa), posebno u slučajevima teške pretilosti u pacijenta, koju karakterizira pojava sekundarne rezistencije na pripravke s inzulinom. |
| Metfogamma | Oralni hipoglikemijski agensi, osim inzulina | Oralni hipoglikemijski lek iz grupe biguanida. Inhibira glukoneogenezu u jetri, smanjuje apsorpciju glukoze iz gastrointestinalnog trakta, povećava iskorištenje periferne glukoze kao i osjetljivost tkiva na inzulin. Ne utiče na proizvodnju inzulina beta ćelijama u gušterači. | Šećerna bolest tipa II (neinzulinski ovisna) kod odraslih u nedostatku prehrambene efikasnosti (posebno kod pacijenata s pretilošću): kao monoterapija ili u sklopu kombinirane terapije drugim oralnim hipoglikemijskim lijekovima ili inzulinom za liječenje odraslih i djece nakon 10 godina. |
| Siofor | Hormoni, njihovi analozi i antihormonalni lijekovi. Oralni antidijabetički lekovi | Hipoglikemijski agens grupe biguanida. Antidijabetički učinak nastaje usled inhibicije apsorpcije glukoze iz gastrointestinalnog trakta, povećanja osjetljivosti perifernih tkiva na inzulin i inhibicije glukogeneze. Pozitivno utiče na metabolizam lipida (ispoljavajući hipolipidemski efekat) i na sistem koagulacije (ispoljavajući fibrinolitički efekat). | Dijabetes melitus tipa II (neinzulinski ovisan), posebno u kombinaciji s pretilošću. |
| Farmasulin | Hormoni, njihovi analozi i antihormonalni lijekovi. Lijekovi na bazi pankreasa i sintetički hipoglikemijski lijekovi. Lijekovi grupe inzulina. Kratko djelujući uvrede | Lijek s jasnim hipoglikemijskim učinkom. Sadrži inzulin koji regulira metabolizam glukoze. Pored toga, utiče na brojne antikataboličke procese u tkivima. | Koristi se za liječenje dijabetesa melitusa, ako je potrebno inzulina za održavanje normalne razine glukoze u plazmi. Efikasan početni tretman za dijabetes koji zavisi od insulina (tip 1), kao i za lečenje žena koje imaju dijabetes tokom trudnoće. Koristi se za liječenje pacijenata s prvom vrstom patologije, kao i s drugom, u slučaju nedovoljne učinkovitosti prehrane i oralnih hipoglikemijskih sredstava. |
| Humalogue | Hormoni, njihovi analozi i antihormonalni lijekovi. Lijekovi na bazi pankreasa i sintetički hipoglikemijski lijekovi. Lijekovi grupe inzulina. Kratko djelujući uvrede. | To je analog ljudskog inzulina, razlikuje se od njega obrnutim redoslijedom aminokiselinskih ostataka prolina i lieina na položajima 28 i 29 B-lanca inzulina. | Dijabetes melitus ovisan o insulinu: netolerancija na druge inzulinske pripravke, postprandijalna hiperglikemija (povećani šećer u krvi), koji se ne mogu ispraviti drugim inzulinskim preparatima, akutna potkožna rezistencija inzulina (ubrzana lokalna razgradnja inzulina). Dijabetes melitus neovisan o inzulinu (tip 2): u slučajevima rezistencije na oralne antidijabetičke lijekove (oslabljena apsorpcija drugih inzulinskih pripravaka, neregulirana postprandijalna hiperglikemija), tijekom operacija koje su međusobno povezane (što otežava tijek dijabetes melitusa). |
| Lantus | Hormoni, njihovi analozi i antihormonalni lijekovi. Lijekovi na bazi pankreasa i sintetički hipoglikemijski lijekovi. Lijekovi grupe inzulina. Dugo delujuće insuline. | Hipoglikemijski preparat insulina. Sadrži insulin glargin - analog ljudskog insulina koji ima nisku rastvorljivost u neutralnom okruženju. | Koristi se za liječenje odraslih i djece starijih od 6 godina koji pate od dijabetesa ovisnog o inzulinu (tip 1). |
| Maninil | Hormoni, njihovi analozi i antihormonalni lijekovi. Oralni antidijabetički lekovi. | Stimulira lučenje inzulina od β-stanica pankreasnih otočića Langerhansa. Jačina odgovora β-ćelija direktno je proporcionalna koncentraciji glukoze u krvi i okolišu koji ih okružuje. | Koristi se za dijabetes melitus tipa 2 (ne ovisi o insulinu). Njegova je svrha prikazana ako povećana fizička aktivnost, korekcija tjelesne težine u smjeru smanjenja, stroga pravila prehrane, nemaju hipoglikemijski učinak, stabilizirajući razinu glukoze u krvi unutar fizioloških vrijednosti. |
Matične ćelije
Inovativna tehnika u savremenoj medicini je liječenje dijabetesa melitusom pomoću matičnih ćelija autologne prirode. Autologinost se objašnjava poreklom ćelija u pacijentovom telu. Tehnika je u stanju da prevlada početni uzrok patologije, smanji hiperglikemiju i eliminira komplikacije koje izaziva. Tehnika također djeluje u smjeru prevladavanja hipoglikemije, što dovodi do kome ili šoka, u slučaju kojeg nedostatak hitne medicinske pomoći ponekad čak dovodi i do smrti pacijenata.
Tehnika terapije matičnim ćelijama uključuje njihovo unošenje kroz kateter u arteriju pankreasa. Ako kateterizacija nije moguća, matične ćelije se mogu davati intravenski.
U prvoj fazi liječenja uzima se koštana srž iz karlične kosti pod lokalnom anestezijom pomoću tanke igle. Čitav proces traje do pola sata, a potom se pacijent vraća u svoj uobičajeni život.
U laboratorijskim uslovima matične ćelije počinju da se vade iz koštane srži pacijenta, testiraju njihov kvalitet i računaju broj odgovarajućih. Prikladne matične ćelije mogu se transformirati u bilo koju vrstu stanica u tijelu i obnoviti opskrbu onih koje nedostaju iz nekog razloga. Dakle, matične ćelije kod dijabetesa mogu zamijeniti neoperativne beta ćelije gušterače.
U posljednjoj fazi postupka matične ćelije se presađuju u zonu arterija gušterače pomoću katetera. Kateter pod lokalnom anestezijom ubacuje se u femoralnu arteriju i pomoću rendgenskih zraka prenosi se prema arteriji pankreasa, gdje započinje implantacija matičnih ćelija.
Čitav postupak implantacije obično traje oko sat i pol. Nakon njegovog dovršetka, pacijent ostaje nekoliko sati u klinici. Ljekari tokom ovog perioda provjeravaju proces ozdravljenja u arterijama nakon što je ubačen kateter. Ako pacijent ne može koristiti kateter, na primjer, s bubrežnim patologijama, tada se sve gore navedeno vrši intravenskom primjenom. Kod dijabetičke periferne neuropatije intrinzične matične ćelije ubrizgavaju se pacijentima intramuskularnom injekcijom u mišiće nogu.
Važno je shvatiti da matične ćelije odraslih ne mogu biti panaceja za nijednu bolest. Veoma je teško procijeniti terapijski učinak takve manipulacije u odraslog pacijenta. Ponekad poboljšanja dolaze vrlo brzo, ponekad su gotovo nevidljiva. Stoga se tehnika liječenja dijabetesa matičnim ćelijama još uvijek smatra eksperimentalnom i zahtijeva stalno proučavanje.
Terapija matičnim ćelijama sada se provodi u bolnicama u Americi, Izraelu, Njemačkoj, Turskoj, Češkoj, kao i u Rusiji i Ukrajini.
Laserska terapija kao tretman
Laserska terapija smatra se jednom od novih metoda u liječenju dijabetes melitusa, koja pomaže značajno smanjiti razinu glukoze u krvi i eliminirati izražene kliničke znakove patologije. Učinkovitost metode potvrđena je u praksi u liječenju velikog broja dijabetičara uz njegovu pomoć.
Za provođenje laserske terapije potrebno je koristiti poseban kvantni aparat koji intenzivno djeluje laserskim snopom na biološki aktivne zone ljudskog tijela. Kvantna terapija poboljšava cirkulaciju krvi, povećava funkcionalnost imunološkog sistema, ubrzava regeneraciju tkiva, ublažava bolove i smanjuje upalni proces. Značajka laserske terapije je njezina sposobnost da djeluje na neposredni uzrok bolesti, a ne samo da se bori protiv njegovih simptoma, poput većine farmakoloških sredstava za dijabetes.
Kako bi se moglo aktivno utjecati na sva pogođena područja, u kvantnom aparatu predviđene su različite svjetlosne i elektromagnetske mlaznice:
- za pulsno infracrveno LED zračenje,
- za stvaranje konstantnog magnetnog polja,
- za pulsno lasersko zračenje,
- za pulsirajuće crveno svetlo.
Lasersko zračenje pulsa radi postizanja terapijskog efekta kod dijabetičara može prodrijeti 13-15 centimetara duboko u tkiva, snažno utječući na staničnu strukturu različitih organa, pružajući protok krvi i pojačavajući metaboličke procese u membrani.
Primjena laserske terapije za dijabetes može značajno poboljšati kliničku sliku pacijenta. Nadalje, prije korištenja ove metode liječenja, uvijek je potrebno provesti pripremne postupke, uključujući sljedeće vrste dijagnostike:
- ispitivanje i laboratorijski testovi za utvrđivanje težine i vrste dijabetes melitusa pacijenta, kao i pratećih lezija unutrašnjih organa i sistema što pomaže formiranju adekvatnog tijeka terapije,
- određivanje nivoa glikemije za izbor odgovarajuće insulinske terapije.
U nedostatku simptoma dijabetičke ketoacidoze, pacijentu se dodjeljuje individualni program liječenja, koji uključuje aktivnosti kao što su:
- magnetna infracrvena laserska terapija za blage oblike patologije,
- magnetska infracrvena laserska terapija u kombinaciji sa medicinskim procedurama za oslobađanje etioloških faktora - citomegalovirususa, herpes infekcija, klamidija i drugih stvari - sa umerenim oblicima dijabetesa,
- magnetna infracrvena laserska terapija u kombinaciji sa terapijom komplikacija (pankreatitisa, gastroduodenitisa, vaskularnih patologija i drugih) kod težih oblika bolesti.
Analizirajući učinke laserske terapije na funkciju gušterače, ustanovljeno je značajno povećanje koncentracije inzulina, pod uslovom da pankreas barem minimalno funkcionira neovisno. Da bi se postigao maksimalan učinak, liječenje treba provoditi u ranim fazama patologije, kada hronično visoki šećer u krvi još nije uspio izazvati nepovratne promjene u zdravlju cijelog organizma.
Tretman za post
Alternativna medicina smatra da je sasvim moguće izliječiti dijabetes postom, za razliku od endokrinologa koji ovaj pristup smatraju pseudoznanstvenim. Stručnjaci za gladovanje inzistiraju da se dijabetes tipa 1 može smatrati apsolutnom kontraindikacijom upotrebe tehnike, a pacijenti s drugom vrstom patologije u nekim slučajevima mogu otkloniti simptome odbijanjem hrane. Štoviše, u ovom aspektu, samo post dugih i srednjih termina može igrati važnu ulogu, ali kraće dvodnevno post neće donijeti nikakav rezultat.
Primjena gladovanja u slučaju dijabetesa mora biti krajnje oprezna. Glavnu ulogu ovdje će igrati pripremni period tijekom kojeg pacijent nauči slijediti dijetu i provoditi posebne postupke čišćenja. Najbolje je gladovati u specijaliziranoj medicinskoj ustanovi pod nadzorom kvalificiranih stručnjaka. Također je vrlo važno pravilno se izvući iz gladi, pridržavajući se naknadno propisane prehrane kroz čitav period oporavka.
Tijekom posta, metabolizam pacijenta se normalizira u tijelu pacijenta, a gužva u jetri i gušterači smanjuje se. Ovi procesi pozitivno utiču na tok dijabetesa. Normalizirana je i funkcionalnost ostalih sustava u tijelu, patologije u kojima često provociraju manifestaciju dijabetesa.
Zbog toga stručnjaci za gladovanje aktivno preporučuju korištenje ove tehnike za rane oblike dijabetesa melitusa tipa 2 kako bi se poboljšalo dobrobit pacijenta i čak potpuno uklonili uzrok bolesti.
Hirudoterapija u tretmanu
Hirudoterapija ili liječenje pijavicama stoljećima ne gubi na važnosti. To je zbog složenog učinka takvog liječenja na tijelo bolesne osobe, uključujući lokalnu aktivaciju imunoloških mehanizama, ubrzanje venskog protoka krvi, utjecaj na energetske centre određenog pogođenog organa, antitrombotski učinak pijavice.
Svi gore navedeni utjecaji vrlo su važni u liječenju dijabetes melitusa, jer su bilo koje od njegovih komplikacija povezane s oštećenim vaskularnim procesima, aterosklerozom i krvožilnim problemima. Već s prvom primjenom hirudoterapije, dijabetičari često primjećuju poboljšanja u zdravlju, a tečajnu terapiju karakteriziraju takve pozitivne promjene kliničke slike dijabetesa, kao što su:
- normalizacija pritiska
- snižavanje holesterola
- čišćenje vaskula od aterosklerotskih manifestacija,
- smanjenje trofičnih neuspjeha, obnavljanje prehrane tkiva,
- uklanjanje simptoma karakterističnih za vaskularnu encefalopatiju.
Međutim, važno je zapamtiti da se hirudoterapija za dijabetes može koristiti samo kao dodatna tehnika u složenom tretmanu. Pijavice se stavljaju u slučaju patologije koja se razmatra u nekoliko glavnih tačaka na tijelu:
- u području osi kralježnice između 11. i 12. torakalnih kralježaka, između 12. torakalnih i 1. lumbalnih kralježaka i na dodatnim mjestima koja se nalaze 3-4 centimetra lijevo i desno od označenih
- u regiji kifoidnog torakalnog procesa i 3-4 centimetra ispod prve točke,
- u predjelu jetre - donju desnu granicu grudi,
- do vrha kokciksa i gornjeg dela križnice.
Tečaj liječenja dijabetesa hirudoterapijom obično traje 10-15 puta s učestalošću od 1 postupka u 3 dana. Za svaku točku na tijelu potrebne su 3 pijavice.
Biljni tretman
Unatoč činjenici da u modernim uvjetima liječnici ne mogu u potpunosti izliječiti dijabetes, tradicionalni iscjelitelji pomažu svojim sljedbenicima da ublaže simptome ove patologije uz pomoć prirodnih biljnih pripravaka i infuzija. No, prije nego što se za dijabetes liječi tradicionalnim receptima, bolje je posavjetovati se s liječnikom o ovoj mogućnosti.
Među popularnim receptima za dijabetes odavno je poznata sljedeća kolekcija bilja, bobica i sjemenki:
- 2 dijela sjemena lana za sjetvu,
- 1 dio listova obične lisice,
- 2 dijela bobica borovnice,
- 4 dijela lišća borovnice.
Svi sastojci se temeljno izmiješaju, a zatim se uzmu 2 kašike ove smjese i preliju sa 400 mililitara ključale vode. Sastav se stavi na malu vatru i kuha 5 minuta. Nakon što uklonite sa vatre još 30 minuta, infuzija se insistira, filtrira i uzima 3 puta dnevno prije jela tokom 15 minuta.
Zelena trijada profesora Ivančenka popularna je i protiv dijabetesa. Učinkovito liječi ne samo simptome, nego i stabilizira procese koji uzrokuju bolest. Sastoji se od cvjetova tansy (1 gram), praha klinčića (0,5 grama) i biljke pelina (200-300 miligrama). Komponente se miješaju, kašika takve smjese izlije se direktno u kašičicu vode sobne temperature. Ovo je jednokratna mješavina koju trebate piti prvi dan tretmana pola sata prije jela, drugi dan se već koristi dva puta dnevno, a na dan 3-7, lijek se pije prije jela 3 puta dnevno. Nakon nedelju dana upotrebe, trijadu će trebati koristiti jednom sedmično tokom godinu dana. Međutim, nakon mjesec dana trostruke terapije, važno je pratiti nivo šećera u krvi i osigurati da liječenje bude efikasno. Također je potrebno zapamtiti da klinčići mogu povećati krvni tlak, pa bi se njegova upotreba kod hipertenzije trebala dogovoriti s liječnikom.
Takođe u svrhu smanjenja šećera koriste se i mladi listovi maslačka, koji se dodaju u supu, salatu i mljeveno meso. Ako lišće nije mlado, onda se natapaju u slanoj vodi dok ne izađe gorčina. Možete jesti lišće maslačka u njihovom čistom obliku - 150-200 grama dnevno.
Drugi narodni lijekovi
Za snižavanje nivoa šećera koristi se lovorov list. Istovremeno, 10 listova lovora bit će dovoljno za 2 litre tekućine. Tečnost sa listićima treba prokuhati, a potom insistirati 14 dana na tamnom mjestu, potom filtrirati i čuvati u hladnjaku. Morate piti lovorov juhu toplu na prazan stomak u količini ½ šalice s razinom šećera u krvi do 10 mmol po litri, odnosno u količini cijele šalice s pokazateljem šećera većim od 10 mmol po litri. Ne možete koristiti više od 1 šalice lijeka u jednom koraku.
Tijek liječenja lovorovim dekoksom je 3 mjeseca, tokom kojih je potrebno stalno pratiti pokazatelje glukoze i prilagođavati, ovisno o njima, količinu tinkture. Pored funkcije snižavanja šećera, čorba ima i mogućnost uklanjanja naslaga soli i štetnih materija iz tijela. Redovita upotreba lijeka smanjuje znojenje, poboljšava raspoloženje i opće dobrobit pacijenata sa šećernom bolešću.
Terapija korištenjem sode bikarbone kod šećerne bolesti neutralizira mnoge štetne tvari u raznim organima i sustavima. Soda se može koristiti oralno razrijeđena vodom ili davanjem njenih preparata intravenski.
U slučaju dijabetesa, natrijev karbonat ili soda savršeno čiste crijeva, što pomaže jetri zahvaćenoj tokom patološke funkcije. S pokazateljima kiselosti u tijelu iznad 7,4 jedinice, terapija soda će biti najviše dobrodošla, jer tvar učinkovito smanjuje kiselost i štiti od bakterija. Možete piti otopinu sode, kako za prevenciju bolesti, tako i za postupak njenog liječenja. Istovremeno, soda bikarbona istovremeno podržava imuni sistem, uklanja nelagodu u stomaku.
Drugi popularni alternativni tretman za dijabetes je cimet. Smanjenje šećera nastaje zbog sadržaja kalcijuma, minerala, mangana, vitamina, holina, gvožđa, pantotenske kiseline i piridoksina u ovom začinu. Među glavnim prednostima cimeta u liječenju mogu se izdvojiti sljedeća svojstva:
- Brzo povećava metabolizam ugljikohidrata, što dovodi do samoregulacije glukoze u pacijentovoj krvi.
- Ima učinak sličan učinku inzulina u organizmu, zbog prisustva u sastavu bioaktivnih supstanci - prirodnih zamjena inzulina.
- Smanjuje porast šećera u krvi nakon jela, tako da se na taj način možete nositi s proljevom, a također povećava osjetljivost na inzulin.
- Djeluje kao prirodni antioksidans, smanjuje težinu kod onih koji pate od njegovog skupa kod dijabetesa, senzibilizirajući inzulin.
- U stanju je promijeniti aktivnost signala inzulina zbog prisutnosti bioloških flavonoida u svom sastavu, što dovodi do smanjenja glukoze u krvi kod pacijenata s dijabetesom.
Također, infuzije cimeta imaju protuupalno, antiartritično, učvršćujuće djelovanje, normaliziraju probavni sustav, liječe ženske, gljivične infekcije i još mnogo toga. Cimet u krvi može ga smanjiti i podstaći zdravu cirkulaciju. Učinak cimeta za snižavanje šećera biće vidljiv kada upotrebljavate proizvod od 2 grama dnevno. Redovna upotreba začina pacijentu će pružiti indeks glukoze koji je blizu fiziološkoj normi.
Preporučuje se upotreba cimeta kod šećerne bolesti u kombinaciji s kefirom, koji ne šteti kardiovaskularnom sistemu i ima mnogo pozitivnih efekata na tijelo, pojačavajući učinak ovog začina.
Rano lečenje
Dijabetes melitus uz pažljivu brigu o zdravlju i zdravlju može se prepoznati u najranijim fazama, kada se razina šećera u krvi približi 6 mmol po litri. Vrlo česte provociranje patoloških faktora su kompletnost i sjedeći način života pacijenta. Ako uzmete u obzir takve specifičnosti i prepoznate znakove dijabetesa u ranim fazama, biće mnogo lakše izliječiti simptome, pa čak i uzrok bolesti. Međutim, svako liječenje bolesti trebalo bi biti strogo pod nadzorom endokrinologa prema individualnoj šemi za svakog pacijenta. Glavni element bilo koje antidijabetičke terapije je uvijek pravilna prehrana.
Liječenje dijabetesa u ranoj fazi obično prati dijeta bez ugljikohidrata. Količina ugljikohidrata u svim konzumiranim prehrambenim proizvodima mora se pažljivo izračunati kako ne bi prelazila dnevnu dozvolu koju dopuštaju specijalisti. U isto vrijeme, ne možete jesti muffine, šećer, patlidžan, krompir, slatko voće, dimljeno meso, konzerviranu hranu, kiseli krastavci, začinjene i alkohol. Kuvanje uz prženje je zabranjeno, kao i pušenje.
Ishrana dijabetičara treba da bude meso s niskim udjelom masti, sušeno voće, nezaslađeno voće i agrumi, smeđa riža, zobena kaša, heljda, proso, biserni ječam, crna i crvena ribizla, brusnica, malina, borovnica, kopriva.Kao napitak za ovu bolest, dijeta uključuje stolnu vodu, kefir, nezaslađeni kompot, crni ili zeleni čaj, bobičasto voćni sok, fermentirano pečeno mlijeko, radič, mineralnu vodu. Prihvatljivo je koristiti sir, bjelanjke, maslinovo i laneno ulje, prirodni jogurt.
Hrana sa visokim glikemijskim indeksom, koja ukazuje na brzinu kojom će se ugljikohidrati iz proizvoda apsorbirati u organizam, u potpunosti je isključena iz pacijentove prehrane. Zabranjena hrana koja ima visoki glikemijski indeks uključuje datulje, pivo, bijeli hljeb i tost od nje, šveđanku, mrkvu, čokoladu, kašu.
Za efikasnu terapiju dijabetesa u ranim fazama, važno je ne zanemariti održivu fizičku aktivnost. Zbog fizičke aktivnosti, mišićno tkivo će intenzivno apsorbirati šećer, smanjujući njegovu krvnu sliku, pacijent normalizira psihoemocionalnu pozadinu, srčani mišić se jača, težina i krvni tlak se stabiliziraju, metabolički procesi se vraćaju u normalu, a stanična osjetljivost na učinke inzulina raste. Fizičke vježbe treba odabrati liječnik u svakom slučaju, međutim postoje univerzalni tipovi opterećenja dizajnirani da se izvode u srednjim i laganim oblicima intenziteta. Nijednom dijabetičaru nije kontraindicirano plivanje, hodanje ili vožnja biciklom. Redovnost treninga treba biti konstantna - pacijent se mora baviti najmanje 3 puta sedmično. Na početku predavanja, bolje je ne preopteretiti tijelo i biti ograničen na 15 minuta bilo koje aktivnosti, postepeno povećavajući vrijeme.
Redovnim vježbanjem, osobe koje uzimaju inzulin trebaju pratiti njegovu razinu, jer fizička aktivnost često omogućava smanjivanje doze korištenog hormona.
Neki stručnjaci vjeruju da se rane faze dijabetesa tipa 2 uz dobru prehranu i potrebnu fizičku aktivnost mogu u potpunosti izliječiti. Ovo je kontroverzno mišljenje, ali poboljšanja će definitivno doći, a pacijentu se u budućnosti preporučuje da stalno prati nivo glukoze pomoću prijenosnog glukometra.
Oštećenja stopala
Sindrom dijabetičkog stopala je neurotrofni i mikrocirkulatorni poremećaj distalnih dijelova donjih ekstremiteta, koji izazivaju ulcerozne nekrotične procese mekih tkiva i kožnih integriteta, kao i osteoartikularne lezije. Ozljede nogu uslijed dijabetičkog stopala javljaju se kod dijabetičara 15-20 godina nakon manifestacije bolesti. Tipično je zahvaćeno oko 10% pacijenata, a još 40% je rizikovano za razvoj takve patologije. U 90% slučajeva dijabetičko stopalo javlja se kod pacijenata sa drugom vrstom patologije.
Glavni pristupi u liječenju dijabetičkih lezija donjih ekstremiteta uključuju prilagođavanje krvnog tlaka i metabolizma ugljikohidrata u tijelu, smanjenje opterećenja na zahvaćenoj nozi, lokalno liječenje rana, sistemsko liječenje farmakološkim lijekovima i, ako je sve navedeno neefikasno, operativni zahvat. Da bi se optimizirala glikemija u pacijentovom tijelu sa prvom vrstom patologije, prilagođava se korištena doza inzulina. U slučaju dijabetesa drugog tipa preporučuje se liječenje zamijeniti lijekovima za inzulinsku terapiju. Normalizacija pritiska može se postići upotrebom beta blokatora, ACE inhibitora, diuretika i antagonista kalcijuma.
S gnojno-nekrotičnim lezijama dijabetičkog stopala potrebno je otkopčati ud, ograničavajući njegovo kretanje i koristeći štake, ortopedske aparate, specijalnu obuću ili uloške. Kod ulceroznih oštećenja sistematski se zahtijeva liječenje rane eksciziranjem nekrotičnog tkiva, nanošenje antibakterijskih ili antiseptičkih obloga, uklanjanje kornišona, kukuruza i područja s hiperkeratozom oko rane kako bi se smanjilo opterećenje na zahvaćenom području.
Antibiotska terapija za sindrom dijabetičkog stopala provodi se lijekovima širokog antimikrobnog spektra izloženosti. Paralelno se primjenjuju antispazmodike, otopine za infuziju, hemodijalizat serum teleta, alipoična kiselina. U nedostatku efikasnosti konzervativnog liječenja u vrlo teškim slučajevima koristi se dijabetička operacija stopala. Uz ishemijski oblik patologije, koristi se endovaskularna dilatacija, tromboembolektomija, stentiranje perifernih arterija, arterizacija vena stopala, presadanje popliteal-stopala i druge tehnike. Za plastično zatvaranje velikih oštećenja provodi se autodermoplastika. Ponekad je možda potrebno provesti drenažu dubokog apscesa i flegmona. U slučaju gangrene ili osteomijelitisa, možda će biti potrebna amputacija stopala ili nožnih prstiju ili eksarticulacija.
Etiološka klasifikacija
- T1DM - dijabetes melitus tipa 1 ili ovisan o inzulinu. Ova vrsta bolesti pogađa uglavnom mlade ljude mlađe od 30 godina. Glavni simptomi: stalna žeđ, prekomjeran apetit, pojačano mokrenje, gubitak težine. Bolest je pokrenuta poremećajem u metabolizmu ugljikohidrata, što prouzrokuje uništavanjem beta ćelija u gušterači. Potonji nije u stanju proizvesti inzulin. Uništavanje njegovih ćelija može dovesti do kome i smrti.
Dijabetes tipa 1 uključuje autoimuni i LADA dijabetes. - T2DM - dijabetes melitus tipa 2 ili ne-inzulinski ovisan. Uglavnom se razbole starije osobe i oni koji imaju genetsku predispoziciju za bolest. Inzulin u tijelu proizvodi se u nedovoljnim količinama, samo ako pratite svakodnevnu rutinu i prehranu, vodite aktivan stil života, moguće je održavati normalnu razinu šećera. Pacijenti mogu patiti od gojaznosti, hipertenzije i hiperkalemije. Često razvijaju kardiovaskularne bolesti, oštećena je funkcija bubrega.
- Gestacijski dijabetes ili dijabetes u trudnoći, izdvaja se u posebnoj skupini zbog činjenice da trudnoća nije bolest, već prirodno stanje. Ovaj oblik dijabetesa manifestira se tokom trudnoće i gotovo u svim slučajevima nestaje nakon njega. Znanstvenici ovu vrstu naziva simptomatskom i govore o jasnoj uzročno-posljedičnoj vezi bolesti i trudnoće. Takav dijabetes povećava rizik od smrti ili urođenih malformacija fetusa, kao i mogućnost razvoja dijabetesa kod žene 5-10 godina nakon rođenja.
- Drugi oblici dijabetesa. Sve češće se bilježe slučajevi kada vrsta šećerne bolesti nije utvrđena, pa stoga članovi stručnog vijeća SZO za dijabetes predlažu uvođenje novog naslova u klasifikaciju “Neizvjestan tip dijabetesa” za koju istraživači vjeruju da može značajno ubrzati potragu za učinkovitim liječenjem bolesti.
Pored navedenog, postoje mnoge vrste dijabetesa uzrokovane endokrinopatijama, infekcijama, genetskim faktorom ili razaranjem gušterače. Ti se oblici bolesti klasificiraju odvojeno.
- Genetske oštećenja funkcije beta-ćelija povezane su s abnormalnostima određenih gena. Ovo može biti mutacija gena glukokinaze, gena faktora promotora inzulina, mitohondrijskog gena. Ova vrsta dijabetesa može se pojaviti u kliničkoj slici T2DM, dok nenormalni inzulini "djeluju" u tijelu, koji imaju samo 5-10% biološke aktivnosti.
- Genetske promjene u djelovanju inzulina razvijaju se u slučajevima genetskih poremećaja koji se javljaju zbog perifernog djelovanja inzulina, a koji zauzvrat nastaje zbog mutacije gena receptora za inzulin. Primjeri oštećenja su leprekaunizam (Donohue sindrom) i Rabson-Mendenhall sindrom, koji su fiksirani samo u djetetovom tijelu, kao i neosjetljivost (otpornost) na inzulin tipa A i lipoatrofični dijabetes.
- Bolesti egzokrinog dijela gušterače (pankreatitis, neoplazija, hemokromatoza i druge) javljaju se s uključivanjem velikog dijela gušterače u patološki reakcijski lanac, dok je endokrina funkcija organa poremećena, a sekretorna funkcija beta-stanica otkriva se neadekvatnom.
- Endokrinopatije - endokrine bolesti sa kontransulinskim delovanjem: akromegalija, glukagon (tumor pankreasa koji proizvodi glukagon), hipertireoza i druge.
Trenutno istraživanje Svjetske zdravstvene organizacije odbacilo je vrstu dijabetesa povezano s neuhranjenošću koja je bila prisutna u klasifikaciji 1985. godine. Nedavna stručna ispitivanja neovisnih centara pokazala su da je takva odluka pristrana, jer pothranjenost, na primjer, nedostatak proteina, utječe na stanje metabolizma ugljikohidrata, što može uzrokovati dijabetes melitus.
Klasifikacija po vrsti komplikacija
- Vaskularno oštećenje. Mikro i makroangiopatija kod dijabetesa utiču na krvne žile, oni postaju krhki. Uz ovaj oblik bolesti moguća su krvarenja, tromboze i čak ateroskleroza.
- Oštećenja živaca. Dijabetička polineuropatija negativno utječe na osjetljivost na temperature. Peckanje, trnjenje, utrnulost jasni su znakovi polineuropatije. Naročito uzbuđenja se javljaju noću. Zbog karakteristika bolesti, prevoznici ovog oblika često primaju različite ozljede.
- Poraz vida. Kod dijabetesa nastaje oftalmopatija, što štetno utječe na vid. Na pozadini šećerne bolesti razvija se katarakta, raste ječam koji se teško rastopi.
- Sindrom dijabetičkog stopala. Bolest se manifestuje u obliku gnojnih rana, bolova u kostima i zglobovima stopala. Takvi se procesi događaju zbog poremećaja u ishrani krvnih sudova, živaca i mekih tkiva.
Klasifikacija ozbiljnosti za dijabetes
- Lečenje oblika svjetla Dijabetes tipa 2 potreban je u ranim fazama, kada pacijenti osjećaju suha usta, mišićnu slabost. Istovremeno zadržavaju uobičajenu radnu sposobnost. U takvim slučajevima nije potrebno lečenje insulinom.
- Sa dijabetesom umerena ozbiljnost postoji dubok poremećaj metabolizma. Osoba sustavno zahtijeva unošenje inzulina ili upotrebu hipoglikemijskih lijekova, jedini način na koji pacijent može apsorbirati hranu u skladu sa svojim fiziološkim potrebama.
- Teška forma tijek bolesti zahtijeva svakodnevno uzimanje inzulina, jer se ugljikohidrati gotovo potpuno izlučuju mokraćom. Uz pravilan i pažljiv tretman, ozbiljna bolest može preći u umjereni oblik.
Savremene metode i sredstva za liječenje dijabetesa
Rusija je, kao što je gore navedeno, na četvrtom mjestu po broju oboljelih od dijabetesa. Zvanično je registrovano tri miliona ruskih prevoznika dijabetesa. Glavni dio njih dijagnosticiran je dijabetes tipa 2. Dva puta više ljudi u Rusiji je u stanju prije dijabetesa, odnosno još im nije dijagnosticirana bolest, ali njihova razina šećera u krvi je redovno visoka.
U razvijenim zemljama se 10-15% zdravstvenog budžeta izdvaja za zbrinjavanje dijabetesa. Prema predviđanjima Međunarodne federacije za dijabetes, u 2025. troškovi liječenja i prevencije dijabetesa iznosit će oko 303 milijarde dolara. U Ruskoj Federaciji se izdvaja oko 15% ukupnog zdravstvenog budžeta - to je oko 300 miliona rubalja godišnje. Vrijedno je napomenuti da se 80% iznosa troši na borbu protiv komplikacija koje nastaju kao rezultat bolesti.
Čovječanstvo se danas bori s dijabetesom na različite načine, razmotrit ćemo ih detaljnije.
Dijeta kao metoda lečenja
Dijeta za dijabetes prvenstveno uključuje stroga ograničenja u korištenju alkohola. Također je potrebno koristiti zaslađivače.Internet je pun lista dijabetesa, ali to nikako ne smijete propisivati sami. Potrebno je konzultirati se s liječnikom koji će propisati terapijsku prehranu i detaljno objasniti njegove principe.
Sredstva za smanjenje šećera
Ovi lijekovi se nazivaju antidijabetičkim. Takvi lijekovi su propisani za održavanje razine šećera u krvi ljudima u čijem se tijelu inzulin proizvodi samostalno, ali u nedovoljnim količinama. Takvi se lekovi obično koriste u kombinaciji s dijetom i fizičkom aktivnošću. Prije početka liječenja potrebno je savjetovati se sa stručnjacima poput nutricioniste i endokrinologa.
Liječenje inzulinom
Inzulin se obično propisuje zajedno sa hipoglikemijskim sredstvima. Pokazatelji upotrebe ove metode liječenja su gubitak težine, ketoza, preoperativni tretman kao i sve komplikacije kod pacijenata s dijabetesom tipa 2. Postoje i ograničavajući faktori za terapiju inzulinom. Tu spadaju trudnoća i dojenje, hemoragične bolesti, prekoma, koma.
Merenje šećera u krvi
Uz pomoć stalnog praćenja nivoa glukoze u serumu u krvi, moguće je upozoriti se na veoma rane faze bolesti i spriječiti njen razvoj. Redovno nadgledanje - merenje šećera u krvi nekoliko puta dnevno - pomoći će lekaru i pacijentu da sprovedu efikasno lečenje. Liječnik treba utvrditi raspon nivoa glukoze, ali treba se usredotočiti na prosječne cifre: prije jela i na prazan stomak - ne više od 6 mmol / l, nakon jela (nakon 2 sata) - ne više od 8 mmol / l.
Među najčešćim oblicima bolesti može se razlikovati dijabetes tipa 1 i tipa 2. Njihov tretman ima neke specifičnosti. O tome ćemo razgovarati dalje.
Liječenje dijabetesa tipa 1
Kroz život vlasnici ove vrste dijabetesa trebaju inzulinsku terapiju. U ovom slučaju, naravno, stalno pratite nivo glukoze u krvi i pridržavajte se aktivnog načina života. Takođe je potrebno redovno praćenje od strane endokrinologa. Da biste se potpuno riješili bolesti, moguća je transplantacija stanica gušterače i otočića. Ali ne bismo trebali zaboraviti da je ova metoda bolna i skupa. Pored toga, nakon transplantacije potrebna su imunosupresivna sredstva.
Dijetetičarima je propisana dijeta, ali to ne znači da biste se riješili ukusne i voljene hrane. Neprobavljive masti moraju se isključiti. Proteinska hrana treba iznositi najmanje 20% dnevne norme svih kalorija, 30% treba računati sa mastima, a najveći dio se daje ugljikohidratima - 50%. Ograničite unos alkohola i izračunajte svoj dnevni unos kalorija.
Dijabetes tipa 2
U međunarodnoj praksi koristi se nekoliko razina kontrole dijabetesa tipa 2: dijeta sa malo ugljenih hidrata, kompleksi za vježbanje, lijekovi i hormonske injekcije. Dijeta pomaže vraćanju razine šećera u normalu. Vježbanje može ukloniti višak ugljikohidrata iz krvi. A u slučaju složenog tijeka bolesti, propisane su i tablete i inzulin.
U hranu je potrebno uključiti veliki broj mikroelemenata i vitamina, a smanjiti unos soli. Od fizičkih aktivnosti dobrodošli su plivanje, planinarenje, biciklizam. Učinak tjelesnog odgoja je privremen, tako da se stalno trebate pridržavati režima.
Postoje i druge metode liječenja, među kojima su narodni lijekovi ili alternativne metode medicine. No, kada ih koristite, bolje je konzultirati stručnjaka. Budući da dijagnosticira vrstu bolesti, samo stručnjak se može podvrći pregledu i propisati određene lijekove.
Kako smo saznali, dijabetes je ozbiljna bolest koja može dovesti do ozbiljnih komplikacija.Da biste bili sigurni da ćete čak i u hitnim slučajevima imati nekoga kome se obratiti i gdje potražiti pomoć, trebalo bi razmisliti o sklapanju ugovora s kompanijom koja pruža usluge medicinske podrške. U tom se slučaju uvijek možete osloniti na kvalificiranu hitnu medicinsku pomoć.
Konvencionalna inzulinska terapija
Konvencionalna inzulinska terapija (ICU) oni nazivaju režim liječenja koji se široko koristi u praksi, a koji pruža 1-2 injekcije dnevno inzulina srednjeg trajanja djelovanja kao takvog ili uz dodatak manje doze brzo djelujućeg inzulina u istoj štrcaljki. Ako je cilj smanjiti stupanj hiperglikemije, tada se daje prednost konvencionalnoj terapiji inzulinom, jer se na taj način minimizira broj injekcija dnevno i rizik od hipoglikemije.
Većina bolesnika sa šećernom bolešću koja nije ovisna o insulinu (NARF), koji nemaju akutne bolesti, sigurno je propisati takvo liječenje izvan bolnice, pod uvjetom da je pacijent osposobljen i stalni medicinski nadzor.
Pacijenti sa šećernom bolesti ovisnom o insulinu (ISDM)obično počinju da se leče u bolnici. Prilikom odabira odgovarajućeg režima terapije inzulinom potrebno je pažljivo praćenje, a prije otpuštanja pacijenta na liječenje kod kuće, i sam pacijent i oni koji se brinu o njemu trebaju detaljno objasniti važnost svih terapijskih mjera i naučiti ih svih tehnika. U početnoj fazi kućnog liječenja često se traži pomoć udomiteljice.
Režim jednostruke doze
Terapija inzulinom pacijenti sa NIDDM obično započinju s jednom potkožnom injekcijom inzulina prosječnog trajanja djelovanja dnevno 30-60 minuta prije doručka. I za djecu i za odrasle sigurna početna dnevna doza u većini slučajeva je 0,2-0,5 U / kg.
Pacijentima s NIDDM i gojaznošću obično se propisuju veće doze, s obzirom na često inzulinsku rezistenciju.
Odraslim se u pravilu propisuje jednokratna potkožna injekcija od 10-25 jedinica, a nekoliko dana kasnije, na osnovu nivoa glukoze u plazmi natašte i 1-2 sata nakon jela, shema se modificira. Doza inzulina srednjeg trajanja obično se povećava za ne više od 5-10 jedinica. Nakon još nekoliko dana, nivo glukoze se provjerava iznova i ponovo, po potrebi se shema mijenja.
Da biste smanjili hiperglikemiju nakon doručka, možda će vam trebati mala količina brzo djelujućeg inzulina (obično ne više od 5 jedinica na početku, nakon čega slijedi porast od 2-5 jedinica), dodan u jutarnju injekciju.
Mnogi liječnici izbjegavaju propisivanje režima dvostruke doze pacijentima s NIDDM-om dok određena maksimalna jutarnja doza inzulina srednjeg djelovanja (na primjer, 50 IU) ne prestane pružati potrebne granice za dnevne fluktuacije razine glukoze u plazmi.
Dvojni režim doziranja
U liječenju većine bolesnika s NIDDM koristi se jedinstveni režim ubrizgavanja. Međutim, kod teške hiperglikemije na dan, drobljenje ukupne dnevne doze inzulina srednjeg djelovanja (35-50 jedinica) - 2/3 doze prije doručka i 1/3 druge injekcije 30-60 minuta prije večere - može značajno poboljšati glikemiju. Međutim, uzimanje inzulina srednjeg trajanja uveče povećava rizik od noćne hipoglikemije. Stoga bi pacijenti u režimu s dvije doze u pravilu trebali jesti malo prije spavanja. Ako večernja doza inzulina srednjeg djelovanja osigurava da se glikemija na glavi zadrži u željenom rasponu, ali razina glukoze u plazmi je i dalje prekomjerna nakon večere, u večernju injekciju se dodaju male doze brzo djelujućeg inzulina.
Šema terapije insulinom za dijabetes melitus ovisan o insulinu
Rutinska terapija inzulinom za pacijente sa IDDM - Ovo je upotreba mješavine inzulina srednjeg trajanja i brzo djelujuće u režimu dvije injekcije dnevno. Prvo se u bolničkom okruženju biraju doze inzulina svake vrste. Oni se uvelike razlikuju ovisno o pacijentovom stanju, a početne doze inzulina dane u nastavku ne primjenjuju se na pacijente sa simptomima dijabetičke ketoacidoze.
Početne doze inzulina su isključivo individualne, njihove vrijednosti za različite situacije date su u nastavku. Nakon odabira početne doze, podešava se prema veličini, vrstama inzulina i vremenu njegove primjene, na temelju rezultata redovnog praćenja nivo glukoze u plazmi Potonje se određuje prije svakog obroka, prije spavanja, i između dva i četiri sata ujutro, a zatim dnevno, „prilagodite“ dozu inzulina tako da nivo glukoze u plazmi prije obroka ostane u rasponu od 80-150 mg%. Povećanje doze inzulina svaki put, u pravilu, ne smije biti veće od 10%, učinak se procjenjuje u roku od tri dana i tek nakon toga doza se ponovno povećava. Uz prijetnju hipoglikemije, potrebno je brže "prilagoditi" dozu redovnog inzulina. Mora se zapamtiti da se nakon započinjanja liječenja, težina IDDM-a može promijeniti.
Terapija inzulina kod djece
Glavna iznimka od pravila je da svi pacijenti s IDDM-om na početku liječenja trebaju više od jedne injekcije inzulina dnevno djeca koja su pod nadzorom u ranoj fazi IDDM-a, koja imaju umjerenu hiperglikemiju bez ketonurije ili acidoze. Neki pedijatri radije započinju s jednom supkutanom injekcijom samo srednjeg trajanja inzulina u dozi od 0,3-0,5 U / kg, jer je u mnogim slučajevima to dovoljno da se dnevna fluktuacija razine glukoze u plazmi dosegne blizu normalnih granica barem privremeno. U protivnom, "podešavanje" doza inzulina i određivanje glikemije provodi se kako je gore opisano.
Liječenje djece s hiperglikemijom i ketonurijom, ali bez acidoze ili dehidracije započnite s primjenom 0,5-0,7 U / kg inzulina srednjeg djelovanja, a zatim se dodaju potkožne injekcije jednostavnog inzulina 0,1 U / kg svakih 4-6 sati. Monitoring glukoze u plazmi, ciljevi liječenja i prilagođavanje doze inzulin ostaje isti kao što je gore opisano.
Ako se u roku od nekoliko dana metabolički status pacijenta ne promijeni, prelaze na režim liječenja s dvije injekcije mješavinom inzulina koji djeluju srednje i brzo, a koji se primjenjuju prije doručka i večere. Prethodno utvrđena ukupna dnevna doza inzulina drobi se davanjem 2/3 prije doručka i 1/3 prije večere, a 1/3 svake od tih doza trebao bi biti inzulin brzog djelovanja. Tada se odabiru doze inzulina na način da se održi razina glukoze u plazmi između 80 i 150 mg% prije jela, neki pedijatri pokušavaju zadržati glikemiju prije obroka u užim granicama - između 80 i 120 mg%, ali u svakom slučaju glavni zadatak ostaje uklanjanje -hipoglikemije . (Naravno, to se ne odnosi na slučajeve kada pacijent ima interkurentnu infekciju i naglo se naglo poveća hiperglikemija, praćena ketonurijom.)
Ketoacidoza
Odrasli sa prethodno nedijagnosticiranim IDDM-om najčešće se posavjetujte s liječnikom vezanim za manifestacije početne ili otvorene dijabetičke ketoacidoze. Nakon zaustavljanja akutnog stanja i zadržavanja ubrizgavanja jednostavnog inzulina svakih 4-6 sati tokom 1-2 dana (liječenje dijabetičke ketoacidoze, vidjeti dolje), pacijenti su, ako je njihovo metaboličko stanje stabilno, prebačeni na režim od dvije injekcije dnevno mješavina brzo djelujućih inzulina i srednje delujući inzulin kao što je gore opisano. Opći principi izbora jutarnjih i večernjih doza slični su onima koji su naznačeni za shemu dvostrukog ubrizgavanja ICU-a za NIDDM.Najvažnija razlika je, međutim, da kod pacijenata sa IDDM-om, čak i male promjene doze inzulina snažno utječu na razinu glukoze u plazmi, što ograničava mogućnost manipulacije dozama zbog rizika od prekomjernog smanjenja razine glukoze i razvoja hipoglikemije.
Jutarnji sindrom
Jutarnji sindrom nazivaju normalnom tendencijom povećanja glukoze u ranim jutarnjim satima prije doručka, što se često pojačava kod pacijenata sa IDDM-om i kod nekih bolesnika sa IDDM-om. Kod NIDDM-a, na pozadini konvencionalne inzulinske terapije, trajna tendencija povećanja razine glukoze u plazmi obično se uklanja dodavanjem večernje doze inzulina srednjeg trajanja djelovanja ili povećanjem večernje doze. Međutim, kod nekih bolesnika s IDDM-om, povećanje večernje doze inzulina uzrokuje noćnu hipoglikemiju, nakon čega slijedi hiperglikemija na testu (povratna hiperglikemija), što može biti praćeno povećanjem sadržaja ketonskih tijela u plazmi, što se naziva Fenomen Somoji. Učestalost stvarnog pojavljivanja ovog fenomena nije precizno utvrđena, ali očigledno je da je češća u bolesnika s IDDM-om koji su na više doziranom režimu terapije inzulinom (vidjeti dolje). Zbog toga, pacijentima s IDDM-om treba pokušati smanjiti večernju dozu inzulina.
Intenzivni tretman za hiperglikemiju
Intenzivni tretman za hiperglikemiju Nazivaju takvu shemu koja je usmjerena na stalno održavanje normalnih ili gotovo normalnih dnevnih kolebanja razine glukoze u plazmi kako bi se spriječile kasne komplikacije. Kod pacijenata sa IDDM-om koristi se višestruke potkožne injekcije insulina (MPI) tokom dana na različite načine. Takvi režimi povezani su s povećanim rizikom od čestih i teških epizoda hipoglikemije. Treba ih koristiti za liječenje samo odabranih bolesnika s visokom motivacijom, dovoljno poznavanih o dijabetesu, informiranih o opasnostima ove metode i neizvjesnosti koristi koje im je dano, koji mogu samostalno odrediti razinu glukoze i pod nadzorom su liječnika koji ima iskustva s takvim režimom liječenja. Pažljivo promatranje pacijenta, njegova temeljita obuka i pouzdanost da će pacijent moći primati medicinsku njegu u bilo koje doba dana najvažniji su preduvjeti za upotrebu opisanog režima.
Prema jednoj varijanti MPI režima, otprilike 25% dnevne doze u obliku inzulina srednjeg djelovanja daje se prije spavanja, a preostale doze, ali već brzo djelujući inzulin (režim od 4 doze), daju se prije svakog obroka. Pacijent odabire dnevnu dozu na osnovu rezultata samoodređenja razine glukoze prije svakog obroka i prije spavanja. Osim toga, najmanje jednom tjedno trebate odrediti nivo glukoze u plazmi između 2 i 4 sata ujutro. U režimu od 3 doze inzulin srednjeg djelovanja ili produženi inzulin daju se prije večere (uz dodatak brzo djelujućeg inzulina), a inzulin koji brzo djeluje, prije doručka i ručka. Doze inzulina prilagođavaju se svakodnevno na temelju rezultata višestrukih neovisnih određivanja razine glukoze, kako je gore opisano za režim doziranja od 4 doze.
Kontinuirana potkožna infuzija inzulina
Kontinuirana potkožna infuzija inzulina (NPI). Ova metoda intenzivnog inzulinskog liječenja za pacijente s IDDM-om uključuje upotrebu prijenosne infuzione pumpe na baterije koju pacijent nosi i koja omogućuje kontinuiranu potkožnu infuziju brzo djelujućeg inzulina kroz malu iglu umetnutu u trbušni zid. Crpka se programira za infuziju na zadanu početnu brzinu i na povećanje ove brzine prije svakog obroka. Za odabir doze potrebno je samostalno procjenjivati sadržaj glukoze više puta dnevno.Kontinuirana potkožna infuzija efikasniji je način borbe protiv glikemije u odnosu na uobičajenu terapiju inzulinom, ali višestruke potkožne injekcije u iskusne ruke često ništa manje uspješno smanjuju razinu glukoze u krvi. S kontinuiranim potkožnim injekcijama povećava se rizik od hipoglikemije, posebno za vrijeme spavanja, a često neprimjećeni prekidi u pumpi mogu dovesti do razvoja dijabetičke ketoacidoze. Metodu kontinuiranih potkožnih injekcija, kao i višestruke injekcije, za liječenje pažljivo odabranih pacijenata treba koristiti samo iskusan ljekar.
Labilni dijabetes
Inzulinska terapija labilnog dijabetesa. Pacijenti s labilnim dijabetesom su podskupina bolesnika s IDDM-om koji imaju česte i brze promjene potreba za glukozom bez ikakvog očitog razloga, a mehanizmi za regulaciju razine glukoze u plazmi toliko su nestabilni da epizode teške hiperglikemije zamjenjuju čestim epizodama simptomatske hipoglikemije. Stanje mnogih takvih pacijenata poboljšava se kada pređu na modificirani režim višestrukih potkožnih injekcija, kada je glavni dio dnevne doze inzulina predstavljen brzo djelujućim lijekom (u dnevnim „podesivim“ dozama) prije svakog obroka, a ostatak inzulinom srednjeg trajanja koji se daje prije večere ili prije spavanja. Glavni cilj u ovom slučaju nije zadržati dnevne oscilacije glikemije blizu normalnim, već stabilizirati njezine fluktuacije unutar takvih granica koje bi spriječile razvoj simptoma hiper- i hipoglikemije.
Labilni dijabetes najčešće se nalazi kod pacijenata s nedostatkom rezidualne sekrecije inzulina, kod kojih je terapija inzulinom sirov i vrlo neadekvatan alat za zamjenu normalne sekrecije ovog hormona. Metabolički procesi kojima inzulin utječe na sadržaj glukoze u plazmi koji nije povezan s albuminom masnih kiselina i ketonskim tijelima normalno se reguliraju pomakom u ravnoteži između učinaka inzulina i suprotnih učinaka glukagona (u jetri) i adrenergičkog autonomnog sustava.
Ovi mehanizmi za povećanje šećera reguliraju se neovisno i normalno se njihova aktivnost povećava za vrijeme gladovanja, tijekom fizičkog napora i u drugim uvjetima kada je potrebna zaštita od hipoglikemije (tijekom fizičkog napora povećava se unos glukoze u skeletne mišiće kroz mehanizam neovisan o inzulinu). Doze inzulina trebaju biti dovoljne da izdrže nagli porast aktivnosti mehanizama za jačanje šećera i kako bi se spriječio brzi početak simptoma hiperglikemije i hiperketonemije, ali to često zahtijeva privremeni višak inzulina u plazmi. U nekih bolesnika s dugogodišnjom IDDM-om oslabljene su reakcije povećanja šećera na hipoglikemiju, što smanjuje prilagodbu na prolazni višak inzulina u plazmi.
"Sheme terapije inzulinom" - članak iz odjeljka Endokrinologija
Režimi liječenja dijabetes melitusa ovisnog o insulinu

Dugi niz godina neuspješno se bore sa DIJABETOM?
Voditeljica Instituta: „Bićete zapanjeni koliko je lako izliječiti dijabetes uzimajući ga svakodnevno.
 Endokrini poremećaji povezani s poremećajima metabolizma i dovode do nakupljanja glukoze u krvi karakteristični su za bolest kao što je dijabetes melitus.
Endokrini poremećaji povezani s poremećajima metabolizma i dovode do nakupljanja glukoze u krvi karakteristični su za bolest kao što je dijabetes melitus.
Ovisno o razlozima povećanja razine šećera i potrebi pribjegavanja injekcijama inzulina, razlikuju se dijabetes ovisan o inzulinu i ne-inzulin.
Uzroci dijabetesa
 Dijabetes ovisan o inzulinu ima ICD kod 10 - E 10. Ovu vrstu bolesti nalazimo uglavnom u ranom djetinjstvu, kada se pojave prvi simptomi i postavi dijagnoza dijabetes melitus tipa 1.
Dijabetes ovisan o inzulinu ima ICD kod 10 - E 10. Ovu vrstu bolesti nalazimo uglavnom u ranom djetinjstvu, kada se pojave prvi simptomi i postavi dijagnoza dijabetes melitus tipa 1.
U tom slučaju ćelije gušterače uništene u tijelu prestaju proizvoditi inzulin. Ovo je hormon koji kontrolira proces apsorpcije glukoze iz hrane u tkivo i njene pretvorbe u energiju.
Kao rezultat toga, šećer se nakuplja u krvi i može dovesti do hiperglikemije. Pacijentima sa dijabetesom tipa 1 potrebne su redovne injekcije inzulina. U suprotnom, rast glukoze može izazvati komu.
 Kod dijabetesa tipa 2, hormon se proizvodi dovoljno, ali stanice više ne prepoznaju hormon, zbog čega se glukoza ne apsorbira i njegova razina raste. Ova patologija ne zahtijeva hormonske injekcije i naziva se dijabetes koji nije ovisan o insulinu. Ova vrsta dijabetesa razvija se češće nakon 40-45 godina.
Kod dijabetesa tipa 2, hormon se proizvodi dovoljno, ali stanice više ne prepoznaju hormon, zbog čega se glukoza ne apsorbira i njegova razina raste. Ova patologija ne zahtijeva hormonske injekcije i naziva se dijabetes koji nije ovisan o insulinu. Ova vrsta dijabetesa razvija se češće nakon 40-45 godina.
Obje vrste bolesti su neizlječive i zahtijevaju cjeloživotnu korekciju koncentracije šećera u krvi za dobrobit i normalan život. Kod dijabetesa tipa 2 liječenje se provodi tabletama za snižavanje šećera, povećanjem tjelesne aktivnosti i strogom dijetom.
Dijabetes tipa 1 smatra se pokazateljem invalidnosti i najopasniji je za njegove komplikacije. Nestabilne razine šećera dovode do razornih promjena u genitourinarnom sistemu i razvoju bubrežne insuficijencije. To je glavni uzrok povećane smrtnosti kod pacijenata s dijabetesom.
Razlozi smanjenja osjetljivosti stanica na inzulin i zašto tijelo počinje uništavati gušteraču, još se istražuju, ali se mogu razlikovati takvi čimbenici koji doprinose razvoju bolesti:
- Spol i rasa. Primjećeno je da su žene i predstavnice crne rase sklonije patologiji.
- Nasljedni faktori. Najvjerovatnije će dijete oboljeti od dijabetesa.
- Hormonske promjene. Ovo objašnjava razvoj bolesti kod djece i trudnica.
- Ciroza jetre i patologija gušterače.
- Slaba fizička aktivnost u kombinaciji s poremećajima prehrane, pušenjem i zlouporabom alkohola.
- Gojaznost, uzrokujući aterosklerotično oštećenje krvnih žila.
- Prijem antipsihotika, glukokortikoida, beta blokatora i drugih lijekova.
- Cushingov sindrom, hipertenzija, zarazne bolesti.
Dijabetes se često razvija kod ljudi nakon moždanog udara i dijagnosticira mu se katarakta i angina pektoris.
Kako uočiti prve simptome?
Prvi znakovi dijabetesa su kod svih vrsta isti, samo izraženiji kod tipa 1:
- nemogućnost suzbijanja žeđi - dijabetičari mogu da piju i do 6 litara vode dnevno,
- pretjerani apetit
- učestalo mokrenje i velika količina mokraće.
Nadalje, kod dijabetesa tipa 1, primjećuju se dodatni simptomi:
- miris i okus acetona,
- suha usta
- smanjena sposobnost regeneracije kožnih lezija,
- nagli gubitak težine i sve veća slabost,
- poremećaj sna i napadi migrene,
- osjetljivost na gljivične infekcije i prehlade,
- dehidracija
- smanjena vizualna funkcija,
- nestabilan krvni pritisak
- svrab i piling kože.
Kod bolesti tipa 2 primjećuju se isti simptomi, osim mirisa acetona. Sa ovom vrstom patologije ne nastaju ketonska tijela koja daju karakterističan miris.
Značenje i principi lečenja insulinom
 Kod šećerne bolesti poremećaj procesa apsorpcije šećera u ćelije je obzirom da je inzulina u tijelu malo ili ga ćelije ignorišu. U prvom slučaju hormon se mora tijelu donijeti injekcijom.
Kod šećerne bolesti poremećaj procesa apsorpcije šećera u ćelije je obzirom da je inzulina u tijelu malo ili ga ćelije ignorišu. U prvom slučaju hormon se mora tijelu donijeti injekcijom.
Ali doza treba da odgovara količini glukoze koja se oslobađa iz pojedene hrane. Previše ili premalo inzulina može izazvati hipo- ili hiperglikemiju.
Ugljikohidrati su izvor glukoze i važno je znati koliko ih se uđe u krvotok nakon svakog obroka kako bi se pronašla odgovarajuća doza hormona. Potrebno je mjeriti i koncentraciju šećera u krvi prije svakog obroka.
Dijabetičarima je pogodnije voditi poseban dnevnik u koji unose podatke o glukozi prije i nakon jela, količini pojedenih ugljikohidrata i dozi inzulina.
Šta je jedinica za hleb?
 Doza hormona izračunava se ovisno o količini ugljikohidrata konzumiranih tokom prehrane. Dijabetičari moraju da broje ugljene hidrate da bi održali dijetu.
Doza hormona izračunava se ovisno o količini ugljikohidrata konzumiranih tokom prehrane. Dijabetičari moraju da broje ugljene hidrate da bi održali dijetu.
Broje se samo brzi ugljikohidrati koji se brzo apsorbuju i dovode do skoka glukoze. Radi praktičnosti, postoji takva stvar kao "jedinica za hleb".
Jediti ugljikohidrate po 1 XE znači koristiti istu količinu ugljikohidrata koja se nalazi u pola kriške hljeba debljine 10 mm ili 10 g.
Na primjer, 1 XE je sadržan u:
- čaša mleka
- 2 žlice. l pire krompir
- jedan srednji krompir
- 4 kašike vermicellija,
- 1 narandžasta
- čaša kvasa.
Treba imati na umu da će šećer povećavati tekuću hranu brže od guste i da 1 XE sadrži manje težine hrane od sirove (žitarice, tjestenine, mahunarke) od kuhane.
Dozvoljena količina XE dnevno varira ovisno o dobi, na primjer:
- sa 7 godina vam treba 15 XE,
- u 14 - dječaci 20, djevojke 17 XE,
- u dobi od 18 godina - dječaci 21, djevojke 18 XE,
- odrasli 21 XE.
Možete jesti najviše 6-7 XE odjednom.
 Dijabetičari bi trebali provjeriti razinu glukoze prije svakog obroka. U slučaju niskog šećera, možete priuštiti jelo bogato ugljikohidratima, poput tekuće žitarice. Ako je razina povišena, tada morate odabrati gustu i manje ugljikohidratnu hranu (sendvič, kajgana).
Dijabetičari bi trebali provjeriti razinu glukoze prije svakog obroka. U slučaju niskog šećera, možete priuštiti jelo bogato ugljikohidratima, poput tekuće žitarice. Ako je razina povišena, tada morate odabrati gustu i manje ugljikohidratnu hranu (sendvič, kajgana).
Za 10 g ugljikohidrata ili 1 XE potrebno je 1,5-4 jedinice. hormonski inzulin. Doza varira ovisno o doba godine i doba dana. Dakle, uveče bi doza inzulina trebala biti manja, a ujutro ga treba povećati. U ljeto možete unijeti manje jedinice hormona, a zimi će dozu morati povećavati.
Pridržavanjem takvih principa može se izbjeći potreba za dodatnim injekcijama.
Koji je hormon bolji?
Liječenje dijabetes melitusa ovisnog o insulinu bilo koje vrste se provodi hormonima različitog porijekla:
- ljudski hormon pankreasa,
- hormon proizveden svinjskim gvožđem
- goveđi hormon.
Ljudski hormon je obavezan za korekciju nivoa glukoze u takvim slučajevima:
- dijabetes tokom trudnoće
- Komplicirani dijabetes
- dijabetes tipa 1 koji se prvi put dijagnosticira kod djeteta.
Prilikom odabira koji hormon preferirati, vrijedi obratiti pažnju na točan izračun doze lijeka. Samo od toga zavisi rezultat liječenja, a ne od porijekla.
Kratke insuline uključuju:

Učinak takvih lijekova javlja se u roku od četvrt sata nakon injekcije, ali ne traje dugo, 4-5 sati. Takve će se injekcije morati raditi prije jela, a ponekad i između obroka ako se poveća šećer. Moraćete stalno držati zalihe inzulina.
Nakon 90 minuta, srednje djelujuće insuline počinju djelovati:
- Semilong
- Semilent NM i MS.
Nakon 4 sata, došlo je do vrhunca u njihovoj efikasnosti. Ova vrsta inzulina je pogodna ako nema dovoljno vremena za doručak i obrok kasni sa injekcijom.
Ovu opciju možete koristiti samo uz pouzdano znanje šta će se i kada pojesti i koliko će ugljikohidrata biti sadržano u ovoj hrani. Uostalom, ako kasnite s obrokom, onda je vjerovatno da je glukoza niža od prihvatljive razine, a ako se pojede više ugljikohidrata, morat ćete napraviti još jednu injekciju.
Insulini dugog djelovanja pogodnije su davati ujutro i navečer.
Tu spadaju:
- Humulin N,
- Protafan
- Tape
- Homofan
- Monotard NM i MS,
- Iletin Mon
Ovi hormoni efikasno djeluju duže od 14 sati i počinju djelovati 3 sata nakon injekcije.
Gde i kada uzimaju injekcije?
Standard za liječenje dijabetesa ovisnog o insulinu zasnovan je na kombinaciji injekcija inzulina različitog trajanja djelovanja kako bi se maksimalno nalikovalo prirodnoj proizvodnji hormona od strane gušterače.
Obično se kratki i dugi inzulin ubrizgavaju prije doručka, prije posljednjeg obroka, ponovno kratak i noću ubrizgavanje dugog.U drugoj izvedbi, inzulin s dugotrajnim djelovanjem daje se sutra i noću, a kratki hormon ubrizgava se prije svakog obroka.
Za uvođenje inzulina podijeljene su 4 zone.
- Područje trbuha proteže se sa obje strane pupka, obuhvaćajući strane. Ova se zona smatra najučinkovitijom, ali i najbolećom. Nakon ubrizgavanja u stomak, apsorbira se više od 90% ubrizgavanog inzulina.
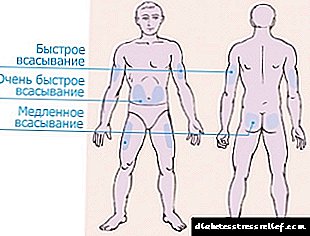 Hormon počinje djelovati 10-15 minuta nakon injekcije, maksimalni učinak osjeća se nakon sat vremena. Kako bi smanjili bol, injekciju je najbolje raditi u nabora kože blizu strana.
Hormon počinje djelovati 10-15 minuta nakon injekcije, maksimalni učinak osjeća se nakon sat vremena. Kako bi smanjili bol, injekciju je najbolje raditi u nabora kože blizu strana. - Područje ruke utječe na vanjski dio udova, od lakta do ramena. Ova zona je vrlo nezgodna za samo-primjenu hormona špricom. Trebali biste kupiti olovku ili zatražiti pomoć rodbine. Ali područje ruke je najmanje osjetljivo, ubrizgavanje neće uzrokovati bol.
- Područje bedara nalazi se na vanjskoj strani nogu od koljena do prepona. U području ruku i nogu ne apsorbira se više od 75% hormona i on počinje djelovati nakon 60-90 minuta od trenutka primjene. Bolje je koristiti ta mjesta za dugi inzulin.
- Područje oštrice je najneugodnije i neefikasno. Nakon ubrizgavanja u leđa, apsorbira se manje od 40% primijenjene doze.
Najprikladnije mjesto za injekciju je područje unutar 2 prsta od pupka. Ne biste trebali svaki put prskati na istom mjestu. To može uzrokovati smanjenje sloja masnog tkiva ispod kože i nakupljanje inzulina, što će, počevši od djelovanja, izazvati hipoglikemiju. Zone ubrizgavanja potrebno je izmijeniti, u ekstremnom slučaju napraviti injekciju, odstupajući od prethodnog mjesta uboda najmanje 3-4 cm.
Za liječenje zglobova naši čitaoci su uspješno koristili DiabeNot. Uvidjevši popularnost ovog proizvoda, odlučili smo ga ponuditi vašoj pažnji.
Ovakav obrazac ubrizgavanja često se koristi: kratki inzulin ubrizgava se u trbuh, a dugi se ubrizgava u bedro. Ili se koriste miješani hormonski pripravci, na primjer, Humalog mix.
Video tutorial o primjeni inzulina:
Dijabetes melitus je opasna i neizlječiva bolest koja zahtijeva strogo pridržavanje svih preporuka liječnika, redovito praćenje koncentracije šećera u krvi i točno pridržavanje rasporeda injekcija inzulina. Samo kombinacija svih ovih akcija držati će bolest pod kontrolom, sprečavati razvoj komplikacija i povećati životni vijek.
Zašto dramatično gubiti kilograme s dijabetesom?
Težina osobe ovisi o njegovoj dobi, općem zdravlju i prehrani. Nakon 40 godina, tjelesna težina ostaje stabilna. Gubitak ili dobitak tokom godine od nekoliko kilograma smatra se normalnim ako je osoba zdrava. Ali pretjerano oštro (više od 4 kg) i redovno mršavljenje ukazuje na ozbiljnu bolest. Govorimo o gubitku kilograma bez posebne dijete ili fizičke aktivnosti. Jedan od razloga tako oštrog gubitka kilograma može biti i dijabetes.
Uzroci gubitka kilograma kod dijabetesa
U većini slučajeva znakovi dijabetesa mogu biti pretilost i povećan apetit. Ali nije nužno s dijabetesom, povećanjem tjelesne težine, mnogi ljudi, naprotiv, brzo gube na težini. S tim u vezi postavlja se pitanje zašto ljudi gube kilograme sa dijabetesom. Snažan gubitak kilograma dovodi do iscrpljivanja organizma, do naglog umorstva, a u medicinskom smislu kaheksije.
Saznat ćemo koji faktori utječu na razvoj dijabetesa i koji je mehanizam razvoja ove bolesti. Kada čovjek jede, ugljikohidrati, apsorbirani u gastrointestinalnom traktu, prodiru u krv. Da bi se ugljikohidrati mogli apsorbirati potreban vam je hormon inzulin, koji proizvodi gušterača. No, kada dođe do kvara u tijelu, inzulin se stvara ili premalo, ili stanice na njega ne reagiraju, a ugljikohidrati se zadržavaju u krvi, štetno djelujući na stijenke žila.U ćelijama tijela počinje glad i nedostatak energije, pojavljuju se simptomi dijabetesa: stalno osjećate žeđ, jedete, učestalo mokrenje, umor, zamagljen vid, nagli gubitak kilograma.
Zbog činjenice da gušterača ne može proizvoditi inzulin, pacijenti s dijabetesom gube kilograme. Postoje dva razloga za to.
- Ljudsko tijelo prestaje prepoznavati stanice odgovorne za proizvodnju inzulina. Budući da u krvi ima dovoljno glukoze, ona ne ulazi u ćelije, već tijelo napušta mokraćom, zbog toga pacijent osjeća osjećaj gladi, umora, iritacije, pospanost i glavobolju. To je karakteristično za dijabetičare tipa 1.
- Nedostatak inzulina sprečava tijelo da koristi glukozu kao energiju; hitno mu je potreban drugi izvor koji vraća razinu šećera u ćelijama na potrebnu razinu. Mišića i masna tkiva upravo postaju takav izvor energije. Tijelo aktivno sagorijeva masti, što dovodi do smanjenja tjelesne težine. Odavde je jasno zašto pacijenti s dijabetesom gube kilograme.
Pacijenti gube na težini, jer imaju poremećaj metabolizma, a oštar pad težine smatra se jednim od simptoma dijabetesa.
Ako se ne liječi na vrijeme
Ako se ne liječi duže vrijeme, moguće je povećati broj ketona i razvoj ketoacidoze. Ove tvari oksidiraju krv, što šteti mnogim organima, pa čak može dovesti i do smrti.
Šta učiniti sa snažnim gubitkom kilograma? Prije svega, morate ići u kliniku, proći potrebne testove i konzultirati se s liječnikom. Dat će potrebne savjete, propisati liječenje.
Oštar gubitak kilograma bez očiglednog razloga prepun je ozbiljnih zdravstvenih posljedica!
Da biste vratili prethodnu težinu, možete poduzeti sljedeće mjere:
- Pređite na punopravnu visokokaloričnu dijetu.
- Jedite hranu koja povećava proizvodnju inzulina: češnjak, proklijale pšenične klice, briselski klice, laneno ulje, med i kozje mlijeko općenito su korisni.
Naučite jesti često, uzimajte hranu ne 2-3 puta dnevno, već 4-5, ali u malim obrocima i vaše će zdravlje biti u redu.
Što je glavna stvar dijabetes melitusa ovisnog o inzulinu
Dijabetes melitus ovisan o insulinu je bolest prvog tipa. To je ovaj oblik koji se može javiti ne samo kod odraslih, pa čak i starijih ljudi, već i kod djece. Uz to, glavno karakteristično obilježje predstavljene vrste bolesti treba smatrati potpunom ili djelomičnom ovisnošću o hormonu kao što je inzulin, koji se nalazi u naranči. O ovome i puno više kasnije u tekstu.
Stručnjaci su otkrili da se dijabetes ovisan o insulinu formira prije dobi od 40 godina. U ovom slučaju je bolest prilično akutna. Dijabetičari se suočavaju s ekstremnom žeđom, pretjeranim mokrenjem, povećanim apetitom, pa čak i visokokaloričnim ananasima ne štede. Sve se to počinje manifestirati u samo nekoliko dana, nakon čega dolazi do smanjenja tjelesne težine.
Pročitajte više o dijabetes insipidus.
U određenih bolesnika sadašnjeg tipa uočeni su simptomi poput ketoacidoze, koja nastaje nakon hirurške intervencije. Omjer hormona u plazmi ostaje nizak ili ga uopće ne identificiramo, no razina glukagona, naprotiv, povišena je, no pod aktivnim utjecajem inzulina i dunja počinje opadati. Međutim, simptomi ove vrste dijabetesa mnogo su raznolikiji i višestruki, te ih je stoga potrebno riješiti detaljnije.
Dijabetička retinopatija
Dijabetička retinopatija odnosi se na oštećenje mrežnice zbog progresije bolesti. Ovo smanjuje oštrinu vida do potpune sljepoće. Napredovanje komplikacija je vrlo sporo, postupno krvne žile u očima postaju krhke, što dovodi do krvarenja u mrežnici.
Terapija retinopatije potpuno zavisi od stadija.Sve bolesnike sa šećernom bolešću bez simptoma retinopatije moraju periodično pregledati retinolozi, pratiti nivo glukoze u krvi, glikozilirani hemoglobin, pritisak.
Da bi se održala oštrina vida u slučaju retinopatije, potrebno je pribjeći metodama liječenja poput laserske koagulacije, liječenju lijekovima i hirurškim zahvatima. Važno je razumjeti da je retinopatija potpuno neizliječiva, no laserska koagulacija u ranim fazama komplikacija pomoći će u sprječavanju da pacijent ostane slijep. Vitrectomy se često koristi za poboljšanje vida.To je uklanjanje staklastog tela oka. Međutim, s progresijom bolesti, ponovna operacija nije izuzetak.
U teškim i umjerenim stupnjevima neproliferativne dijabetičke retinopatije koristi se laserska koagulacija mrežnice. Ovo je bezbolna operacija kod koje pacijent osjeća samo nelagodu povezanu sa izlaganjem oka. Svrha ovog liječenja je zaustaviti progresiju retinopatije, spriječiti širenje vezivnog tkiva i novoformiranih žila u tijelu mrežnice i stakla.
Laserska koagulacija mrežnice tokom proliferativnog stadija retinopatije, kada se rastu žile i membrane vezivnog tkiva, prestaje biti efikasna. U ovom se slučaju koristi i vitrektomija tokom koje se staklast operativnim odstranjenjem uklanja iz oka. To dovodi do uklanjanja supstrata za rast membrane vezivnog tkiva, krvnih žila.
Dijetalna terapija
Dijetalna terapija za bolesnike s NIDDM organizira se uzimajući u obzir iste preporuke i ograničenja kao za bolesnike s IDDM-om. Najvažnija od njih su sljedeća.
1. Obavezna i sistematična kalkulacija energetske vrijednosti dnevne prehrane, količine proteina, masti i ugljikohidrata u njoj. Ako pacijent nema gojaznost, energija, vrijednost šećera i omjer najvažnijih sastojaka hrane treba biti fiziološki. Dijeta treba biti cjelovita po svom sadržaju u vitaminima topivim u mastima i mineralnim solima, s izuzetkom kuhinjske soli, čija količina ne smije biti veća od 10 g / dan, a u slučaju komplikacija i pridruženih bolesti, sol je treba dodatno ograničiti u skladu s općenito prihvaćenim preporuke za ove uvjete.
2. Bezuvjetno isključenje lako probavljivih ugljikohidrata iz prehrane. Pacijentu se može omogućiti uzimanje nadomjestaka šećera (sorbitol, ksilitol, fruktoza) u strogo ograničenim količinama, uzimajući u obzir energetsku vrijednost.
3. Ograničenje količine životinjskih masti, omjer zasićenih i nezasićenih masnih kiselina u prehrani treba biti 1: 2.
4. Raširena upotreba u prehrambenim proizvodima koji sadrže gruba vlakna.
5. Redovni obroci sa 5-6 obroka dnevno.
6. Potpuni i bezuslovni prestanak alkohola, kao i pušenje.
Utvrđujući principe dijetalne terapije za NIDDM, treba uzeti u obzir da u prosjeku 80% (prema različitim izvorima, od 60 do 90 Uo) pacijenata ima prekomjernu težinu. Pretilost je jedan od najvažnijih patogenetskih faktora NIDDM-a, te gubitak kilograma i povratak
do normalne tjelesne težine - često presudna opcija liječenja. Sa normalizacijom tjelesne težine, što pokazuju brojna istraživanja, vraća se normalna osjetljivost tkivnih receptora na inzulin, smanjuje se sadržaj imunoreaktivnog inzulina u krvi, smanjuje se glikemija i lipidemija, a ponekad se normalizira tolerancija na glukozu.
Stroga, znanstveno utemeljena prehrana omogućava pacijentima da postignu nadoknadu metaboličkih poremećaja bez lijekova koji snižavaju šećer. Takav tijek dijabetesa u nedostatku teške mikroangiopatije, kao što je već napomenuto, obično se naziva pluća. U ostalim slučajevima dijeta ostaje osnovna terapija kojoj se dodaju određeni lijekovi (umjereni i teški dijabetes).
Pacijentova dugogodišnja navika prejedanja, podržana obiteljskim, nacionalnim tradicijama, slaba tolerancija na restrikcije u hrani zbog teškog hiperinzulinizma i, na kraju, nedovoljno razumijevanje potrebe za gubljenjem kilograma kao važnog stanja liječenja - sve to često postaje značajna prepreka potpunom i efikasnom liječenju NIDDM-a, u kombinaciji s pretilošću.
Stoga je tretman NIDDM kod pretilih u prvom redu tretman za gojaznost.
Velika greška je imenovanje takvih bolesnika inzulinom, čija se doza zbog inzulinske rezistencije mora postepeno povećavati na 60-80 jedinica ili više. Stvara se poseban začarani krug: s terapijom inzulinom, apetit pacijenta se još više povećava, egzogeni inzulin pojačava lipogenezu, pacijent nastavlja rasti masnoću, povećava se inzulinska rezistencija, a doza inzulina mora se još više povećati kako bi se smanjila hiperglikemija itd.
Osnovni princip dijetalne terapije dijabetesa u kombinaciji s pretilošću je smanjena energetska vrijednost prehrane uz ograničenje ugljikohidrata, masti, ali adekvatan sadržaj proteina i vitamina. Ograničavanje energetske vrijednosti hrane ovisi o težini gojaznosti, težini dijabetesa, dobi pacijenta, prisutnosti popratnih bolesti i komplikacija dijabetesa itd. Predlažu se mnoge dijete s ograničenjem energetske vrijednosti na 800-1.200 kcal / dan. Iskustvo, međutim, pokazuje da takva ozbiljna ograničenja pacijenti slabo podnose zbog zdravstvenih problema, naglog pada
vitalnost i performanse. Rijetki pacijenti su u stanju dugo izdržati takvu dijetu.
Moram reći da iz različitih razloga u svim zemljama pacijenti sa šećernom bolešću ne slijede dijetu dobro. Dakle, prema Nacionalnom zdravstvenom odboru Sjedinjenih Država, samo polovina oboljelih od dijabetesa ima prehranu koja zadovoljava njihove terapijske potrebe. Još gore je slučaj s dijetalnom terapijom za pretilost. Prema F. Felig-u (1985), samo oko 20% pretilih pacijenata u prošlosti zadržava smanjenu tjelesnu težinu godinama.
Očigledno, toliko značajno ograničenje energetske vrijednosti hrane gojaznog bolesnika s dijabetesom, iako vrlo poželjno, praktično nije baš realno. Preporučljivo je pacijenta usredotočiti ne na brzo i značajno mršavljenje, već na postupno, ali radikalno preoblikovanje njegovog načina života, svakodnevnih navika za uspješno liječenje bolesti kao ozbiljne i prijeteće mnogim komplikacijama, poput dijabetesa.
Psihološki aspekti liječenja gojaznosti možda su najvažniji i najsloženiji. Uspjeh terapije određuje se koliko aktivno pacijent surađuje s liječnikom. Navika ustajanja od stola uz osjećaj lagane gladi, suzbijanje žudnje za ukusnom hranom, pacijentima je vrlo teška.
Kada se izračunava dijeta smanjene energetske vrijednosti, koja osigurava negativnu energetsku ravnotežu, to jest konstantan višak energetske potrošnje nad unosom energije iz hrane, u početku se može proizvesti iz energetske potrebe za održavanjem glavnog metabolizma - 20-25 kcal / (kg-dan) pomnoženo sa idealnim tjelesna težina u kilogramima. To znači da prehrana pacijenta visine 160-180 cm treba sadržavati 1200-2000 kcal / dan. Sastav prehrane od 1500 kcal / dan za pacijente s NIDDM u kombinaciji s pretilošću, vidi dodatak. U tom slučaju pacijent bi trebao gubiti na težini ne više od 0,5-1 kg tjedno. Uz takvu dijetu, pacijenti koji su u stanju podnijeti jednodnevna još veća ograničenja hrane bez prejedanja, već sljedeći dan mogu preporučiti dane posta (vikendi) (najbolje subotom): sir (0,5 kg skučenog sira), voće (1-1,5 kg jabuke ili naranče), povrće (1,5 kg kupusa, rotkvica, krastavci, rajčica), meso i povrće (300 g kuhanog mesa, 200-300 g svježeg povrća), skuva s kefirom (250 g skučenog sira i 1 boca kefira) itd.
Modne neuravnotežene niskoenergetske opcije
Sojine prehrane (niska ugljikohidrata, niske masnoće, obogaćene lirama, visokim sadržajem bjelančevina itd.) Nemaju nikakve prednosti u odnosu na uravnoteženu. Pored toga, neuravnoteženi režim prehrane nepoželjan je kod dijabetesa zbog svojih ketogenih učinaka. Nije indicirano za pretilo dijabetes i liječenje gladi.
Prehrana pacijenta s NIDDM-om u kombinaciji s pretilošću treba sadržavati 1 g / (kg • dan) proteina, što osigurava 16-20% njegove energetske vrijednosti. Često je preporučeno povećanje količine proteina na 1,5-2 g / kg, na osnovu njegovog specifičnog dinamičkog djelovanja nepraktično. Nedavno je pokazano da „modificirano gladovanje koje štedi proteine“ prati porast holesterolemije, uricemije, učestalosti kolelitijaze, pa čak i porast učestalosti iznenadne smrti. Ostatak energetske vrijednosti prehrane treba pokriti s 50% ugljikohidrata i 30% masti (uglavnom ne mnogo).
Dijetalni tretman NIDDM-a treba kombinirati s fizičkom aktivnošću. Njihov intenzitet ovisi o dobi pacijenta, prekomjernoj tjelesnoj težini, komplikacijama i pratećim bolestima. Možemo preporučiti terapijske vježbe, hodanje, a u nedostatku kontraindikacija od kardiovaskularnog sustava, bubrega, organa vida - plivanje, trčanje, skijanje, vrtlarstvo i vrtlarstvo, sport.
Pacijent treba biti svjestan potrošnje energije u različitim domaćim i sportskim aktivnostima (vidi prilog).
Liječenje oralnim hipoglikemijskim sredstvima
Uvođenje u kliničku praksu oralnih lijekova za snižavanje šećera 50-ih godina XX vijeka bio je značajan doprinos liječenju dijabetesa melitusa. Peroralni antidijabetičari u bolesnika sa NIDDM, ako su indikacije za njihov recept ispravno utvrđene, nesumnjivo imaju niz prednosti u odnosu na inzulin.
Prvo, uz normo- i hiperinzulinemiju, njihova upotreba je patogenetički opravdanja i opravdanija nego nadomjesna terapija inzulinom. Drugo, gutanje ekapcstv-a toliko je povoljnije od stalnih injekcija da svaki pacijent kojem je propisan inzulin mora posebno objasniti zašto ne bi trebao
„Liječite se tabletama.“ Treće, oralni lijekovi zbog blažeg i postepenog učinka na razinu sdhara u krvi, puno rjeđe od inzulina, uzrokuju hipoglikemijske uvjete. Četvrto, rjeđe uzimanje oralnih lijekova (u usporedbi s terapijom inzulinom) praćeno je alergijskim reakcijama i ne daje takve neugodne komplikacije kao lipodistrofija.
Koriste se dvije grupe oralnih hipoglikemijskih lijekova različitih hemijskih struktura: sulfonamidi i biguanidi.
S u l f a n i m a s
Sulfanilamidni hipoglikemijski agensi su derivati sulfoniluree. Izuzetak je glikodijazin, koji je derivat sulfapirimidina, a koji se ne koristi u našoj zemlji. Prema raznim autorima, uzimaju ih od 20 do 40% svih pacijenata s dijabetesom. Pouzdano se može reći da je 80-ih godina barem svaki treći pacijent s dijabetesom liječen sulfonilurea lijekovima.
Ideja o korištenju sulfanilamidnih lekova za lečenje dijabetesa rođena je iz privatnih opažanja blagog hipoglikemijskog dejstva sulfanilamida koji se koriste u lečenju bakterijskih infekcija. Nakon toga, napori niza istraživača, prije svega francuskog znanstvenika Laubauersa, stvorili su preparate sulfonilureje s izraženim učinkom za snižavanje šećera, ali s malim ili nikakvim antimikrobnim učinkom. Godine 1955. u kliničkoj praksi započela je široko rasprostranjena upotreba derivata sulfoniluree.
Svih 30 godina kliničke upotrebe antidijabetičkih sulfonamidnih lijekova istovremeno su intenzivne studije njihovog mehanizma djelovanja.Međutim, i danas se čini vrlo kompliciranim i nije u potpunosti shvaćen.
U mehanizmima hipoglicernog dejstva derivata sulfoniluree mogu se razlikovati pankreasne i ekstrapankreasne komponente.
Već su prvi istraživači čvrsto utvrdili da su u eksperimentu sulfonamidi u stanju proizvesti efekt snižavanja sa samo kad životinja ima dio izolacijskog aparata gušterače koji izlučuje inzulin. U nedostatku endogenih
inzulina i u eksperimentu i kod bolesnika sa šećernom bolešću nisu efikasni. Tako su nastale temeljne ideje o direktnom učinku sulfanilida na beta ćelije otočića Langerhansa, stimulišući oslobađanje inzulina. Ovaj beta-citotropni učinak derivata sulfoniluree dobio je brojne i raznolike potvrde. Neposredno nakon davanja životinjskog preparata sulfanilamida, elektronskim mikroskopom može se uočiti izrazita razgradnja beta ćelija, što ukazuje na oslobađanje inzulina. U krvi u isto vrijeme povećava se koncentracija inzulina, a razina šećera smanjuje. Nakon toga, primjećuje se povećanje veličine otoka, akumulacija granula u beta ćelijama, te povećanje sadržaja DNK i proteina u njima. Sve ovo omogućava nam da uzmemo u obzir da derivati sulfoniluree posjeduju ne samo beta-citotropne (pankreatotropne) već i beta-citotropne (pankreatotrofične) efekte.
Utvrđeno je da sulfonamidi potiču oslobađanje inzulina iz gušterače, ne samo i ne toliko direktnim djelovanjem na beta ćelije, već vraćanjem njihove osjetljivosti na glukozu. Činjenica je da je kod pacijenata s NIDDM osjetljivost beta-staničnih receptora na poticajni učinak glukoze i drugih prirodnih sekretogena značajno smanjena. Vjeruje se da porast oslobađanja inzulina u prvoj fazi nastaje uslijed izravnog djelovanja sulfonilureje na beta ćelije. Pojačanje druge faze izlučivanja inzulina povezano je s moduliranim, blizu normalnom uz pomoć lijeka sulfonamida lijeka hiperglikemije. Kombinacija uzimanja lijeka s hranom dovodi do značajno većeg povećanja koncentracije inzulina u krvi od uzimanja bez hrane. Ovu važnu okolnost treba uzeti u obzir u klinici, a preparati sulfonilureje treba propisati strogo u vezi s unosom hrane.
Utvrđeno je da se povećano lučenje inzulina pod djelovanjem sulfonamida primjećuje tek u prvim fazama njihove upotrebe. Kada liječenje traje nekoliko mjeseci ili godina, sadržaj inzulina u krvi postepeno se vraća na razinu na kojoj je bio i prije početka liječenja ili još više opada. Međutim, istovremeno ostaje i postignuta kompenzacija za dijabetes, tj. Normalizaciju glikemije. Ovaj
Čini se da moderni istraživači paradoksalnu činjenicu objašnjavaju na sljedeći način.
Pankreatotropni efekat sulfonamida kombinira se sa intenzivnim ekstrapankreasnim učinkom koji je, prema nekim izvještajima, važniji. Kao što je poznato, NIDDM karakteriše smanjena osjetljivost perifernih tkiva na inzulin. Temelji se na smanjenju koncentracije receptora inzulina na staničnoj membrani, kao i na smanjenju afiniteta receptora za hormon. Pod utjecajem sulfonilureje povećava se broj recepcijskih mjesta na staničnoj membrani, afinitet prema hormonu se normalizira, a zatim se, zbog smanjenja otpornosti na inzulin i potrebe za pretjeranim lučenjem inzulina pomoću gušterače, inzulinemija vraća na početni nivo Balabolkin M. I. i sur., 1983. Stoga je normalizacija interakcije receptora inzulina jedna od najvažnijih karika van-pankreasnog djelovanja derivata sulfoniluree.Neki istraživači ne isključuju mogućnost postreceptorskog efekta sulfonamida, koji promovišu transport glukoze unutar ćelije Nowak i sur., 1983.
Posljednjih godina se raspravljalo o pretpostavci da glavni značaj u patogenezi NIDDM nije narušeno vezanje inzulina na receptore stanične membrane, već neki neobjašnjivi nedostaci u unutarćelijskoj primjeni inzulinskog signala Truglia i dr., 1985. Prijenos informacija s receptora na efektor enzimski sustavi za transport i korištenje glukoze vrlo su složeni i raznoliki. Predlažu različite štete, što objašnjava heterogeni učinak NIDDM. Neke od ovih lezija ispravljaju se preparati sulfoniluree, dok drugi nisu, a s tim će se primarna otpornost na sulfanilamid možda barem djelomično povezati (vidjeti dolje).
O mehanizmima potencirajućeg učinka sulfonamida na djelovanje inzulina još se raspravlja. Vjeruje se da doprinose inaktivaciji proteolitičkih enzima (uključujući jetrenu insulinazu) koji uništavaju inzulin, inhibiraju vezanje inzulina na antitela i proteine plazme ili ih oslobađaju iz ove veze. Međutim, to pitanje još nije konačno riješeno.
Pojačavanjem apsorpcije glukoze u jetri i mišićnom tkivu, derivati sulfoniluree povećavaju sintezu i akumulaciju glikogena. Istovremeno
ali povećana inherentna gluko-neogeneza karakteristična za dijabetes je smanjena. Antilipolitički učinak sulfonamida je vrlo važan, kao rezultat toga smanjuje se sadržaj triglicerida, slobodnih masnih kiselina, holesterola i ketonskih tijela u krvi. Neki autori smatraju da je to manifestacija aktiviranja inzulina, dok drugi pripisuju sulfonamide direktno antilipolitičkom efektu.
U posljednje vrijeme intenzivno se proučava utjecaj sulfonilureje na lučenje gastrointestinalnih hormona, kao i glukagona gušterače. Izravni i uvjerljivi dokazi o umiješanosti hormonalnih sustava gastroentero-izolacijske osi u inzulinsko-tropsko djelovanje sulfonamida još nije dobiven Poltorak V.V., Gladkikh A. I, 1985, ali neki su materijali od određenog interesa. Konkretno, pokazano je da primjena sulfonamida povećava izlučivanje somatostatina pomoću pankreasa. Što se tiče njihovog učinka na izlučivanje glukagona, izgleda da je produženo uzimanje sulfonilureje inhibira bazalno i hrano stimulirano oslobađanje glukagona u krv. Međutim, ta su pitanja još uvijek daleko od konačnog rješenja.
Indikacije za upotrebu preparata sulfonilureje. Kao što proizlazi iz modernih predodžbi o mehanizmima djelovanja sulfanilamida na smanjenje šećera, glavnom indikacijom za njihovu primjenu treba smatrati umjereni NIDDM, kao i uvjete koji graniče između blagog i umjerenog NIDDM-a, kad je prehrana, koja je prethodno nadoknadila poremećaje metabolizma, prestala osiguravati stabilnu normalizaciju glikemije.
Kod takvih bolesnika može se računati na dobar terapeutski efekat sulfonilureje, obezbeđen njegovim beta-citotropnim, beta-citotropnim efektom, kao i na normalizujući uticaj na oslabljenu interakciju receptora inzulina. Obično su to pacijenti stariji od 35-40 godina, s normalnom ili malo prekomjernom težinom, sa stabilnim tokom dijabetesa, bez sklonosti ketoacidozi. Ponekad se takvi pacijenti moraju prebaciti sa terapije inzulinom na liječenje oralnim lijekovima. Potpuna zamjena inzulina sulfanilamidima moguća je kad dnevna doza inzulina ne prelazi 40-50 jedinica. Šanse za uspjeh su veće, kraći je period liječenja inzulinom. Međutim, čak i s dovoljno dugogodišnjim inzulinom
terapije, možete pokušati prebaciti pacijenta na primanje sulfonamida.U pretilih pojedinaca, zbog svojstvene inzulinske rezistencije, zamjena značajno većih doza inzulina često je uspješna. Čak i ako potpuna zamjena inzulina nije moguća, tada kombinirana terapija omogućava smanjenje dnevne potrebe za njom (vidjeti str. 160).
Iz tih razloga se derivati sulfoniluree koriste u kombinaciji sa inzulinom u teškom obliku NIDDM, posebno za inzulinsku rezistenciju, kada dnevna doza inzulina prelazi 50-60 jedinica. Dakle, u opažanjima E. A. Vasyukova, A. M. Granovskaya-Tsvetkova (1975) kombinacija glibenklamida i inzulina kod osoba s teškim dijabetesom omogućila je smanjenje dnevne potrebe za inzulinom sa 102 na 64 jedinice.
Ako je monoterapija sulfonamidima s umjerenim dijabetesom nedovoljna da u potpunosti nadoknadi metaboličke poremećaje, preporučuje se dodavanju biguanida u liječenje. U nedostatku efekta ove kombinacije lijekova, inzulin mu je vezan, a potrebe za njim manje su nego kod monoterapije inzulinom.
Pored toga od navedenih indikacija za uporabu preparata sulfonilureje, još uvijek postoji klinička situacija sa nejasne indikacije za imenovanje sulfonamida. Nedosljednost u procjeni nekih svjedočenje karakteristično za njihovo tretiranje kao domaće, tako strani eksperti.
Govor govorimo o imenovanju sulfonamida za blagi NIDDM, kao i za latentni (latentni) dijabetes, prema savremenoj klasifikaciji, sa oslabljenom tolerancijom na glukozu.
V. G. Baranov, L. Sh. Orkodashvili (1973) smatraju da je za dijabetes nadoknađen jednom dijetom, čak i „najpovoljnijim dijetalnim tretmanom preporučljivo široko koristiti oralne antidijabetičke lijekove“. Ovo podešavanje odnosi se na sve slučajeve oštećene tolerancije na glukozu, kada glikemija prema testu tolerancije na glukozu dostigne 1 mg nakon opterećenja od 200 mg% (11 mmol / L), a nakon 2 sata - 150 mg% (8,25 mmol / L) Baranov V. G., Gasparyan E. G., 1983. Temelj takvog gledišta je ideja o trofičnom učinku derivata sulfoniluree na otočni aparat gušterače, kao rezultat toga dolazi do povećanja sinteze i izlučivanja
insulin se kombinuje sa hiperplazijom beta ćelija. U slučaju blagog dijabetesa i oslabljene tolerancije na glukozu, preporučuje se butamid u dozi od 0,5 g 2 puta dnevno tokom 1-1 Wa godina. Ako se nakon toga nastavi kršenje tolerancije na glukozu prema testu tolerancije na glukozu, tada se liječenje produžava na još 1 godinu. Sličan stav zauzimaju i brojni strani autori koji preporučuju profilaktičku sulfanilamidoterapiju osobama s oštećenom glukoznom tolerancijom, kao i bolesnicima s blagim dijabetesom kako bi se spriječilo daljnje napredovanje metaboličkih poremećaja, a posebno razvoja dijabetičke angiopatije Carlstrom i sur., 1979, Ratzmann i sur., 1983, Ratzmann i sur., 1983. .
Ostali istraživači izrazili su sumnju u preporučljivost profilaktičke upotrebe sulfonamida. U brojnim radovima o ovom pitanju nisu pronađene prednosti sulfanilamidoterapije u odnosu na terapiju dijetama u sprečavanju napredovanja latentnog dijabetesa u eksplicitni dijabetes, kao i u poboljšanju tolerancije na glukozu Paroz i sur., 1978, Magyar, 1978. A. S. Efimov i sur. (1983) izražavaju strah da bi preuranjena, u suštini preuranjena primjena derivata sulfonilureje, mogla dovesti do prekomjernog naprezanja i iscrpljenja beta ćelija prekomjernom stimulacijom. Vjerujemo da primjena sulfonilureje kod dijabetesa koja je kompenzirana prehranom i oslabljenom tolerancijom na glukozu nije besmislena.
Kontraindikacije Lijekovi s sulfonilurejom apsolutno su kontraindicirani u slučaju ketoacidoze, ketoacidemičnih prekoma i kome, kao i kod hiperosmolarne i mliječno kisele kome.Podjednako su kategorično kontraindicirani tokom trudnoće bilo kojeg trajanja i tokom cijelog razdoblja laktacije. Bez obzira na savršenu kompenzaciju dijabetesa sulfonamidima, s početkom trudnoće, pacijentica mora biti prebačena na inzulinsku terapiju. Ostale indikacije za privremenu primjenu inzulina (ponekad s otkazivanjem sulfonamida, ponekad na pozadini njihovog unosa) jesu potreba za abdominalnom hirurškom intervencijom, akutnom infekcijom, teškim pogoršanjem hronične infekcije (hronični pijelonefritis, hronični bronhitis itd.). Ne preporučuje se upotreba lijekova sa sulfonilurejom u citopeničnim stanjima (leukopenija, trombocitopenija) bilo koje geneze.
Sljedeća skupina kontraindikacija je ozbiljna parenhimska oštećenja jetre i bubrega (akutni i hronični aktivni hepatitis, ciroza jetre, sve bolesti bubrega uz značajno smanjenje glomerularne filtracije i posebno funkcije izlučivanja dušika). Neki autori preporučuju posebnu opreznost kod liječenja pacijenata sa peptičkim čirom želuca i dvanaestopalačnog creva sulfonamidima Balabolkin M.I., Gavri-lyuk L.I., 1983. Trenutno se preparati sulfoniluree praktički ne koriste za IDDM.
Posebno treba napomenuti u kojoj mjeri dijabetičke vaskularne lezije ometaju terapiju sulfonamidom. Apsolutna kontraindikacija za njihov recept su dijabetička gangrena ekstremiteta, kao i jaka nefroangiopatija s nefrotskim sindromom ili oslabljenom funkcijom izlučivanja dušika. Kod angiopatije različitog mjesta i različite težine, najvažnija je maksimalna kompenzacija za dijabetes. Potrebni režim doziranja odabire se u skladu s općim pravilima.
Neželjeni efekti i komplikacije terapija hipoglikemijskim sulfonamidima uglavnom se javlja ne u 3-5% slučajeva. Prema Hauptu, Schofflingu (1977), oni se javljaju primjenom karbamida u 5,4%, kloropropamida u 4,1%, glibenklamida u 1,2% slučajeva. Prema drugim izvorima, hlorpropamid najčešće daje nuspojave.
Nuspojave uzrokovane preparatima sulfonil-uree najčešće su nespecifične - dispepsija ili alergija na koži. Dispeptički simptomi (mučnina, epigastrični bol, povremeno povraćanje, proliv) obično nestaju ako dnevnu dozu podijelite u nekoliko doza, uzimajući lijek nakon obroka. Alergijske reakcije obično su ograničene na urtikarijski osip, ponekad samo svrbež. U njihovom olakšanju antihistaminici su se pokazali prilično dobro. Obično je nakon kratkog tečaja desenzibilizma moguće nastaviti uzimati isti preparat sulfonilureje, ali ponekad je potrebno zamijeniti ga drugim. Vrlo rijetko alergijske pojave poprimaju karakter teškog široko rasprostranjenog dermatitisa (ponekad eksfolijativnog - Lyell-ov sindrom) ili postaju izrazito analaktični s oticanjem i hiperemijom kože, smanjenim krvnim pritiskom, nedostatkom daha i sl.
U slučajevima alergijskih lijekova treba ga odmah prekinuti, upotrebu sulfonamida napustiti, pacijentu treba propisati glukokortikoide.
Opisani su toksični učinci derivata sulfonil uree na koštanu srž s razvojem leukopenije, trombocitopenije i čak agranulocitoze. Te su komplikacije izuzetno rijetke, ali zbog njihove ekstremne opasnosti, uvijek se moraju sjećati. Preporučuje se periodično praćenje liječenja sulfanilamidom kliničkim testom krvi s brojem trombocita.
Zbog činjenice da je liječenje klorpropamidom povremeno komplicirano kolestatskom žuticom, poželjno je pregledati urin na urobilin jednom mjesečno i periodično pregledati bilirubin i aktivnost alkalne fosfataze u krvi.Ako su sulfonamidi bolesniku s blagom kroničnom bolešću jetre (hronični perzistentni hepatitis, hepatostatoza) propisani pacijentu, tada je poželjno provjeriti odsutnost njihovog toksičnog djelovanja na hepatocite ponovnim određivanjem aktivnosti aminotransferaza u serumu.
Prilikom uzimanja sulfonamidnih lijekova za snižavanje šećera, posebno klorpropamida i glibenklamida, moguć je razvoj hipoglikemijskih stanja. Smatraju se laganima. Međutim, treba imati na umu da su pacijenti koji uzimaju sulfonamide obično stariji od 40-50 godina, a mnogi od njih pate od koronarne bolesti srca i mozga. Neki autori Balabolkin M.I., Gavrilyuk L.I., 1983, Petrides P. i sur., 1980. s pravom ističu ekstremnu opasnost od hipoglikemije izazvane sulfonilurea lijekovima u starijih osoba. U zapažanjima, Asplund i sur. (1983.) prosječna dob od 57 pacijenata kod kojih je došlo do napada hipoglikemije dok su uzimali glibenklamid iznosila je 75 godina, od čega je 20% imalo 85 ili više godina. Hipoglikemijsko stanje u takvim slučajevima započinje postepeno, bez nasilnih vegetativnih simptoma, a ponekad se nastavlja s izrazitim žarišnim neurološkim znacima, oponašajući akutno kršenje moždane cirkulacije. Prema našim opažanjima takva je hipoglikemija posebno karakteristična za pacijente s takozvanom lakunarnom bolešću mozga. Pod utjecajem hipoglikemije izgleda da oživljavaju stare žarišta oštećenja mozga, što stvara dojam opetovanog moždanog udara iste lokalizacije kao prethodni. Također se mora imati na umu da zbog dugog djelovanja
hipoglikemija sa hlorpropamidom, kad se jednom pojavi, može se ponoviti u toku istog dana.
Pojava hipoglikemije u pravilu ukazuje na predoziranje lijeka i zahtijeva smanjenje doze ili pregled režima prehrane s prijenosom proizvoda koji sadrže ugljikohidrate u doba dana kada je uočeno prekomjerno smanjenje šećera u krvi. Uz to, morate biti sigurni da pacijent nije uzimao alkohol, kao i neke lijekove koji potenciraju učinak sulfonamida na smanjenje šećera. To su acetilsalicilna kiselina, derivati pira-zolona, oralni antikoagulansi, tuberkulostatička sredstva (LASK, etionamid), tetraciklin, ciklofosfamid, antimikrobni sulfanilamidi dugog delovanja (sulfadimetoksin itd.) Koji se nadmeću sa derivatima sulfoniluree u plazmi.
Ponekad je uzrok hipoglikemije nakupljanje sulfanilamidnih lijekova zbog oslabljene funkcije bubrega. Gotovo 100% karbutamida, 90% glipizida, 80-90% hlorpropamida, 80-85 U tolbutamida, 65% gliklazida i oko 50% glibenklamida izlučuje se mokraćom. U kliničkoj praksi oštećena funkcija bubrega obično se procenjuje zadržavanjem dušične šljake (zaostalog azota) ili kreatinina. U međuvremenu, nivo kreatinina u krvi prelazi normalne vrijednosti samo kada se glomerularna filtracija smanji na 25-30 ml / min, a ne više od 30% ukupnog broja glomerula. Kumulacija određenih tvari ponekad se događa ranije nego što se pojave laboratorijski znakovi zadržavanja dušične šljake. Normalna razina kreatinina u krvi ne jamči potpuno siguran bubrežni klirens sulfonilureje.
Nešto uvjetovano komplikacijama terapije uključuje razvoj otpornosti na sulfonamid. Razlikovati između primarne i sekundarne otpornosti na sulfonamide. Primarna neosjetljivost na sulfonamide otkriva se tijekom prvog pokušaja liječenja kod pacijenta u otprilike svakom petom slučaju. Njegov razlog ostaje nejasan. Postoji pretpostavka da je povezana s izostankom ili kršenjem prijema derivata sulfonil-m-h: krivicom.
Sekundarna rezistencija na sulfonamid razvija se postepeno, nakon određenog perioda njihove uspješne upotrebe. Prema A.S. Efimova (1984), 40-50% pacijenata, starih 6-10 godina, efikasno je tretirano sulfo lekovima
nylurea se, zbog gubitka osjetljivosti na njih, prebacuju na inzulinsku terapiju. Ponekad se sekundarna rezistencija na sulfonamid razvija unutar nekoliko mjeseci nakon početka lijeka, ali češće nakon 3-6 godina. Međutim, ponekad se pacijenti efikasno liječe sulfonilureama od 15-18 godina.
U literaturi se dugo raspravlja o pitanju: je li uzrok sekundarne otpornosti na sulfonamide iscrpljivanje beta ćelija otočnog aparata kao rezultat njihove dugotrajne stimulacije? Neki istraživači vjeruju da je takva „prava kasna rezistencija na sulfanilamid“ moguća i da se javlja samo kod 4% pacijenata Mehnert H., 1980. V. V. Poltorak, A. I. Gladkikh, nakon detaljne analize literature o tom pitanju, došli su do zaključka da su uvjerljivi dokazi iscrpljujući. efekt sulfonilureje na aparat beta-ćelija ne postoji.
Proučavanje specifičnih slučajeva otpornosti na sulfonamid svaki put otkriva niz značajnih nedostataka u organizaciji liječenja (pogrešno utvrđivanje indikacija, neadekvatan odabir lijeka ili njegove doze, kršenje prehrane, nepravilnosti u uzimanju lijeka itd.). U pacijenata sa bliskom poviješću, pronađene su mentalne ozljede, zarazne bolesti koje doprinose neuspjehu dijabetesa. Važno je napomenuti i da se s razvojem otpornosti na lijek, povećavanjem njegove doze ili njegovom zamjenom s drugim, moćnijim, često ispostavi djelotvornim. Neki istraživači smatraju da sekundarnu neosjetljivost na lijekove na sulfonilureju treba smatrati posljedicom progresije dijabetesa zbog njegove loše nadoknade (V. Baranov, 1977. Da bi se spriječio ili barem odgodio razvoj otpornosti na sulfonamid, potrebno je poštivati brojna pravila koja će biti diskutovana u nastavku (vidi str. 149).
1970-1971 izvještaji sa sveučilišne grupe za dijabetes sa 12 američkih koledža o još jednoj komplikaciji sulfamil amidotherapije. O ovim podacima dijabeolozi iz različitih zemalja još uvijek se raspravljaju i komentiraju. U radu američkih istraživača pokazano je da pacijenti liječeni tolbutamidom umiru od koronarne srčane bolesti češće od ljudi koji su primali inzulin ili placebo u kombinaciji sa dijetom kao antidijabetičkom terapijom. Autori su kategorički zaključili da se sulfonilureja povećava
smrtnost bolesnika sa dijabetesom od oštećenja kardiovaskularnog sistema.
Pobliže ispitivanje ovih materijala otkrilo je u studiji toliko značajne metodološke nedostatke da je većina endokrinologa izazvala nepovjerenje u rezultate i zaključke. Prije svega, sporno je da su svi pacijenti dobili istu dozu tolbutamida - 1,5 g. Tolbutamid je korišten za liječenje dijabetesa različite težine, s graničnim i čak normalnim parametrima testova tolerancije na glukozu. Autori nisu postigli normalizaciju metabolizma ugljikohidrata i lipida, a ovo je najvažniji uvjet pod kojim antidijabetička terapija može biti uspješna i imati blagotvoran učinak na evoluciju dijabetičke angiopatije. Učinak različitih terapijskih režima na stanje kardiovaskularnog sustava može se uporediti samo onda kada svaki od njih svakom pacijentu pruža pouzdanu i stabilnu nadoknadu za dijabetes. Formirajući usporedjene skupine bolesnika, autori su zanemarili razlike u predispoziciji muškaraca i žena za IHD, nisu uzeli u obzir prisustvo faktora rizika, propisani inzulin u istoj dozi, itd.
U radovima domaćih autora pokazano je da odsustvo nadoknade dijabetesa nije presudno za napredovanje vaskularne patologije, bez obzira na terapiju za snižavanje šećera koju pacijent prima.Ako se osigura kompenzacija metaboličkih poremećaja, tada se ne mogu utvrditi razlike u učestalosti dijabetičke angiopatije terapijom sulfanilamidom i liječenjem inzulinom. Nema razloga da govorimo o napredovanju koronarne srčane bolesti kao komplikaciji sulfanilamidotherapije šećerne bolesti.
Među trenutno korištenim lijekovima za snižavanje šećera iz serije sulfonilureje, izdvajaju se I i II generacije. Sulfanilamidi prve generacije počeli su se upotrebljavati od 1955. godine, njihove efektivne doze izračunavaju se u decigramima. To su tolbutamid, karbamid, hlorpropamid. Pripravci generacije P sintetizovani su kasnije; koriste se od 1966. Efikasniji su i manje toksični. Glibenklamid, glurenorm, predian propisuju se u dozama od nekoliko miligrama ili desetina miligrama (Tabela 9).
Butamid - 1 ”l- (para-metilbenzensulfonil) -M'-n-butilurea je lek koji ima najmanje hipoglikemijsku aktivnost, ali i najmanju toksičnost među sulfonamidima I generacije. U potpunosti
Tabela 9. Farmakoterapijske karakteristike najčešće korištenih sulfa lijekova s početkom djelovanja nakon 1/2 do 1 sata
Maksimalna akcija, h
Trajanje akcije, h
Maksimalna dnevna doza
Uslovi pune manifestacije efekta
Doza održavanja, g
Butamid, diabetod, do
lipol, orabet, orinaza,
Oberben, Rastinon, guste-
izoral, inventar, izoral,
piskani, vrištati, talenton
lišen antibakterijskog djelovanja. Zbog njegove brze apsorpcije počinje pokazivati hipoglikemijski učinak 1 sat nakon primjene, a najveći učinak primjećuje se između 5. i 7. sata, kod nekih bolesnika - između 4. i 8. sata. Trajanje djelovanja - ne više od 12 sati, proizvodi se u SSSR-u u tabletama od 0,5 i 0,25 g (u pakovanju od 50 tableta).
Postoje dvije sheme za uporabu butamida V. G. Baranov (1977) preporučuje da se imenuje 2 puta dnevno 1 sat prije jela s razmakom od 10-12 sati (ujutro i navečer). Početna pojedinačna doza je standardna - 1 g (dnevno 2 g). Povećanje doze ne pojačava učinak lijeka, ali povećava rizik od nuspojava. Obično se učinak otkriva smanjenjem glikemije i glukozurije već u prvoj sedmici liječenja, ali moguće je konačno procijeniti njegov učinak na snižavanje šećera tek nakon 2-3 tjedna. Pod uvjetom da se normoglikemija i aglukozurija postignu nakon ovog perioda, večernja doza se smanjuje na 0,5 g, a nakon još 2-3 tjedna doza se prepolovljava, a jutarnja. Ako je potrebno (pojava hipoglikemijskih stanja), doza održavanja može biti čak i manja (0,5 g ujutro i 0,25 g navečer ili 0,25 g 2 puta dnevno).
Većina dijabetologa smatra da je racionalno započeti liječenje butamidom sa 0,5 g 2-3 puta dnevno odmah nakon jela. Ako je ova doza nedovoljna, može se povećati za nekoliko dana, dovodeći je do 2,0–2,5 g / dan, pa čak i do 3 g / dan. Nakon 10-14 dana, doza se postepeno smanjuje, a doza održavanja može varirati od 0,25 g do 1 g, ponekad i do 1,5 g.
Kada se pacijent s NIDDM prebaci s inzulinske terapije na terapiju sulfanilamidom, pretpostavlja se da je potpuna zamjena inzulina butamidom izvediva ako njegova doza kod pojedinaca s tjelesnom težinom blizu idealne ne prelazi 20-30 PIECES-a Za nadomještanje 10 PIECES-a inzulina potrebno je otprilike 0,5-1 g butamid. Bolje je lijek mijenjati postepeno. Butamid se propisuje na osnovu prethodne doze inzulina i, samo osiguravajući njegovu efikasnost, doza inzulina smanjuje se za 6-10 IU dnevno.
Ciklamid - N- (na / ”a-metilbenzensulfonil) - Nl-cikloheksilurea. Lijek po farmakodinamičkim i farmakokinetičkim karakteristikama blizak je butamidu, ali djeluje nešto aktivnije. Koristi se u dozama koje ne prelaze 1,5 g / dan. Režimi liječenja su isti kao i kod butamida. Proizvodi se u SSSR-u u tabletama od 0,25 g, u pakovanju od 20 tableta.
Hlociklamid - 1 ' l/ g— h nakon primjene, najviše 2-4 sata. Trajanje djelovanja je u prosjeku oko 24 sata, ponekad i duže (s čime je povezana mogućnost kumulacije i razvoja hipoglikemijskih stanja), ponekad manje (hiperglikemija se javlja noću i ujutro sljedećeg dana).
Lijek se uzima 1 put dnevno, prije doručka, rjeđe
nakon doručka. Početna doza 0,25 ili 0,5 g, ovisno o nivou glikemije.Za kratko vrijeme doza se može povećati na 0,75 g, ali tada se dijeli na 2 doze - na doručku i na ručku. Maksimalni učinak ponekad se nađe 2-3 tjedna nakon početka liječenja, tada se doza smanjuje na održavajuću (sa 0,125 g na 0,5 g).
Ako se izlučivanje klorpropamida iz tijela ubrza, odnosno ako do kraja dana njegov učinak na snižavanje šećera primjetno oslabi, tada se jutarnji unos lijeka kombinira s večernjim unosom butamida ili bucarbana. S velikom osjetljivošću na hlorpropamid, kad nadoknađujuća doza ne prelazi 0,25 g, možete pokušati preći na uzimanje manje aktivnih lijekova 1. generacije. Općenito, klorpropamid se najbolje koristi za primarnu ili sekundarnu otpornost na butamid, ciklamid i bukarban.
Klorpropamid se, poput gore spomenutih sredstava, može koristiti u kombinaciji sa inzulinskim preparatima i biguanidima. Zamjenom inzulinske terapije s klorpropamidom pretpostavlja se da je približno 0,25 g klorpropamida ekvivalentno 20 jedinica inzulina.
Klorpropamid je u SSSR-u dostupan u tabletama od 0,25 g, u pakovanju od 20 tableta.
Maninil-1 ^ -SH2- (5-kloro-2-metoksibenzamido) etil fenilsulfonil> -M'-cikloheksilurea. Lijek je II generacije. Jedna od indikacija za njegovu upotrebu je primarna i sekundarna rezistencija na lijekove 1. generacije.
Počinje djelovati 1 sat nakon primjene, maksimalan učinak je između 4. i 8. sata. Smatra se da je mannilol svakodnevni lijek, zapravo, naizgled, trajanje njegovog djelovanja na snižavanje šećera je nešto manje od -18-20 sati, a prema idejama pojedinih autora ne prelazi 12 sati.
Maninil se uzima ujutro, odmah nakon doručka, počevši od 1/2 do 1 tablete dnevno. Uz nedovoljan učinak, doza se povećava dodavanjem 1 svakih 5-7 dana/2 tablete. Maksimalna doza je 3 tablete (15 mg / dan). Dnevna doza, ako nije veća od 10 mg, može se uzeti u 1 ili 2 (ujutro i navečer) doze. Ako je 15 mg, onda se uvijek uzima djelimično (za doručak i večeru ili ručak).
Ako monoterapija mannilom ne daje kompenzaciju, ponekad se kombinira s biguanidima ili inzulinskim pripravcima:
Maninil se proizvodi u GDR-u u tabletama od 0,005 g, u pakovanju od 120 tableta.
Predian - 1-metil-4-fenilsulfonil (3) perhidropentan (c) pirolil-21-urea. Lijek je nedavno ušao u kliničku praksu. Kombinuje učinak snižavanja šećera derivata sulfoniluree II generacije sa aktivnim učinkom na hemostazu. Predian smanjuje sposobnost trombocita za agregaciju, smanjujući na taj način hemostazu trombocita i težinu hronične intravaskularne mikrohemokoagulacije. Potonje pridaje veliku važnost kako poremećaju mikrocirkulacije dijabetesa, tako i genezi dijabetičke angiopatije. Uz to, postoje dokazi da predian aktivira fibrinolizu. Smatra se da sam lijek vrši hipoglikemijski učinak, a vazoprotektivni učinak povezan je s jednim od njegovih metabolita.
Predian počinje djelovati 1 sat nakon primjene, maksimalan učinak primjećuje se između 4. i 8. sata, trajanje djelovanja nešto je manje od 20 sati.Angio-zaštitni učinak pojavljuje se nakon 3 mjeseca liječenja, a još jasnije nakon 6-12 mjeseci.
Tretman predianom započinje uzimanjem U2 tableta tokom doručka. Doza se postepeno povećava na 2-3, najviše 4 tablete. Dnevna doza se dijeli na 2, rjeđe na 3 doze (na primjer, 2 tablete za doručak, 1 tableta za večeru).
Daljnje povećanje doze ne pojačava efekat snižavanja šećera.
Kako je sposobnost predijana da istovremeno ima hipoglikemijski i angioprotektivni učinak jedinstvena, njegovo mesto u lečenju dijabetesa među drugim derivatima sulfoniluree još uvek nije jasno određeno.
Lijek je dostupan u SFRJ (nazvan dia-mikron - u Francuskoj) u tabletama od 80 mg, 60 tableta u pakovanju.
Glurenorm - 1-cikloheksil-3-para-2- (3,4-dihidro-7-metoksi-4,4-dimetil-1,3-diokso-2 (lH) -izokinolil) etil! fenil sulfonil urea. Lijek II sulfonilureje generacije II, koji se razlikuje od ostalih preparata sulfanilamida po tome što se samo 5% njegovih metabolita izlučuje iz tijela bubrezima. Većina njih (95%) izlučuje jetru u žuč i eliminira se kroz crijeva, što čini glurenorm lijekom izbora.
sa dijabetičkom lezijom ili pratećom bubrežnom bolešću.
Učinak smanjenja šećera započinje za 1 sat, dostiže maksimum u 2-3 sata nakon uzimanja lijeka i traje oko 10 sati. Preporučuje se uzimanje glurenorm na početku obroka 1-3 puta dnevno. Započnite liječenje s 1/2 tablete ujutro, ako je potrebno, postepeno povećavajte dozu dodajući 1/2 tablete. Uobičajena dnevna doza je 11 / 2-2 tableta i ne smije prelaziti 90 mt.
Dopušteno je kratkotrajno davanje 4 tablete glurenorma.
Dostupno u SFRJ u tabletama od 30 mg, u pakovanju od 30 tableta.
Minidiab je N-4-2- (5-MeTHunnipa3iffl-2-Kap6oKCHaMnao) etilbenzensulfonil-g4'-cikloheksilurea. Lijek je II generacije, brzo se i potpuno apsorbuje u crijevima. Pojava efekta snižavanja šećera u 1/2 - 1 h nakon primjene, maksimalno djelovanje - nakon 4-8 sati, trajanje djelovanja - 24 sata
Neki autori preporučuju početak liječenja minidiabom u 1/2 tablete ujutro, nakon čega slijedi postepeno povećavanje doze. Drugi propisuju početnu dozu ovisno o početnoj glikemiji (2,5-10 mg / dan). Maksimalna dnevna doza do 4 tablete, podržavajuća - 2,5-15 mg. Učinak lijeka očituje se u roku od 2 sedmice. Prema hipoglikemijskom efektu, minidiab je uporediv sa glibenklamidom.
Proizvodi se u Italiji u tabletama od 0,005 g, u pakovanju od 50 tableta.
Slučajevi dijabetesa koji je prvenstveno otporan na sulfamilamide koji snižavaju šećer, kao i mogućnost razvoja sekundarne neosjetljivosti na njih, ukazuju na to da dugotrajno i efikasno liječenje sulfonilureama moguće je samo pod strogim pridržavanjem sljedećih uvjeta.
1. Terapija sulfanilamidom može se koristiti samo uz strogo računovodstvo indikacija i kontraindikacija za njega. To se ne odnosi samo na provjeru tipa dijabetesa i procjenu njegovog kliničkog tijeka, već i na temeljito proučavanje pratećih bolesti, funkcionalnog stanja bubrega i jetre itd.
2. Propišite pacijentu sulfanilamide što je prije moguće, čim se liječnik uvjeri u neučinkovitost dijetalne terapije. Dugo postojeće
hiperglikemija ispravljena prehranom smanjuje šanse za uspjeh terapije sulfonamidom.
3. Pacijenti sa šećernom bolešću ponekad vjeruju da terapija sulfanilamidom eliminira potrebu strogog pridržavanja dijeta, misleći da se negativni utjecaj prehrambenih pogrešaka na metabolizam ugljikohidrata može lako ukloniti dodatnom tabletom lijeka Uy-1. Ovo je potpuno neistinito: s haotičnom prehranom, nadoknada dijabetesa s derivatima sulfoniluree ne može biti stabilna i stalna.
4. Maksimalni učinak sulfanilamida na snižavanje šećera može se odgoditi, stoga konačna odluka o osjetljivosti ili otpornosti pacijenta na određeni lijek treba donijeti najkasnije 2 tjedna nakon početka njegove primjene. Odbijanje daljnjeg liječenja, zasnovano na preuranjenom zaključku o njegovoj neučinkovitosti (što se često dešava u praksi), neracionalno je.
5. Svi pacijenti trebaju postići punu nadoknadu za dijabetes. Ni u kojem slučaju ne treba biti zadovoljan subkompenzacijom poremećaja metabolizma, što se često radi u ambulantnoj praksi. Ako monoterapija bilo kojim preparatom sulfonilureje ne daje potpunu kompenzaciju, tada treba odmah testirati druge s intenzivnijim hipoglikemijskim učinkom.
Manjak dejstva ovih lekova indikacija je za prelazak na kombinovani režim lekova (sulfonamidi i bigvanidi, sulfonamidi i inzulin), inzulin.
Isti postupak se preporučuje za razvoj rezistencije na sekundarni sulfonamid, iako takvi pacijenti, zbog nespremnosti prelaska na terapiju inzulinom, često nastavljaju uzimati lijek koji godinama postaje neefikasan. Dugo zadržavajući se u stanju dekompenzacije (čak i ako je hiperglikemija relativno niska), oni to plaćaju brzim napredovanjem dijabetičke angiopatije. Treba napomenuti da pravovremeni prijelaz pacijenta na injekcije inzulina u nekim slučajevima omogućava vam da vratite osjetljivost na sulfonamide.
Ako se pouzdana nadoknada dijabetesa može postići upotrebom doza inzulina koja ne prelazi 30-40 jedinica, tada putem 3—4 mjeseci možete pokušati vratiti na terapiju sulfonamidom.
Hipoglikemijski učinak derivata gvanidina bio je poznat i prije otkrića inzulina Watanabe, 1918. Međutim, pokušaji njihove upotrebe za liječenje šećerne bolesti bili su neefikasni zbog velike toksičnosti korištenih lijekova iz serije diguanida (sintalin A i B). Tek od 1957., kada su prvi put sintetirani fenetil bigvanid, tada dimetil biguanid i butil biguanid, započelo je uvođenje ove grupe lijekova u kliničku praksu.
Mehanizam djelovanja biguanida potpuno je nejasan. Utvrđeno je da biguanidi, poput derivata sulfoniluree, imaju hipoglikemijski učinak samo u prisustvu endogenog ili egzogenog inzulina u tijelu. Međutim, za razliku od sulfonamida, beta-ćelijski aparat gušterače nije tačka primjene njihovog djelovanja: oni ne utječu na lučenje i oslobađanje inzulina.
Biguanidi potenciraju djelovanje inzulina, povećavajući propusnost membrana mišićnih stanica za glukozu, olakšavajući njegov transport u ćeliju, ovisno o prisutnosti inzulina. Zbog inhibicije apsorpcije glukoze od strane biguanida u probavnom traktu, kao i zbog stimulacije lipolize, smanjuje se potreba za prekomjernom proizvodnjom inzulina od strane gušterače. Kao rezultat toga, početna hiperinzulinemija gojaznog bolesnika s NIDDM se smanjuje. S druge strane, smanjenje aktivnosti sinteze inzulina i oslobađanja inzulina ćelija otočnih stanica povećava vezanje inzulina na receptore, mada se broj receptora povećava znatno manje nego kod sulfanilamidotherapije M. I. Balabolkin i dr., 1983. Prema drugim istraživačima, biguanidi povećati količinu inzulinskih receptora u perifernim tkivima, bez značajnog mijenjanja razine insulinemije Trischitta i sur., 1983. Kao što su pokazali Lord et al. (1983), pod utjecajem metformina, povećava se samo broj receptora s niskim afinitetom za inzulin.
Biguanidi inhibiraju oksidaciju glukoze, potičući anaerobnu glikolizu, što dovodi do nakupljanja viška piruvične, a posebno mliječne kiseline u tkivima i u krvi. Istovremeno se glukoneogeneza u jetri i mišićima inhibira, štoviše prema nekim podacima,
Brojni fenetilbigvanidin inhibira proizvodnju glukoze uglavnom iz alanina i glutaminske kiseline, te dimetilbigvanidnih derivata iz laktata i piruvata. Biguanidi promiču glikogenizaciju jetre, smanjuju glikogenolizu i sprečavaju masnu infiltraciju hepatocita.
Izvjestan značaj u realizaciji hipoglikemijskog učinka biguanida igra njihova sposobnost inhibiranja apsorpcije glukoze, kao i aminokiselina i masnih kiselina u crijevu.
Učinak biguanida na metabolizam masti vrlo je različit od djelovanja inzulina na njega. Oni inhibiraju lipogenezu, što se očituje padom sinteze esterificiranih masnih kiselina, holesterola, triglicerida i beta-lipoproteina.Smatra se da je antilipidogeni efekat biguanida kombiniran sa direktnim lipolitičkim efektom. Važno je da uz to biguanidi imaju anoreksigenska svojstva.
Kombinacija antilipidogenih i lipolitičkih efekata sa suzbijanjem apsorpcije glukoze i masnih kiselina u crevima, sa smanjenjem hiperinzulinemije u pretilih dijabetičara, kao i smanjenjem njihovog apetita, je vrlo korisna. Biguanidi pomažu u smanjenju tjelesne težine, vraćanju osjetljivosti perifernih tkiva na inzulin.
Biguanidi djeluju anabolično na metabolizam proteina, potičući transport aminokiselina u ćeliju i sintezu proteina iz njih pod utjecajem inzulina.
Od ostalih blagotvornih efekata biguanidoterapije valja napomenuti aktivaciju fibrinolize koja je u kombinaciji s normalizirajućim učinkom na poremećaje metabolizma dijabetesa osobito važna kod osoba koje imaju aterosklerozu i koronarnu bolest srca.
Zanimljivo je da biguanidi pokazuju sposobnost snižavanja šećera samo kod bolesnika s dijabetesom, a kod zdravih ljudi smanjuju glikemiju samo uz dugotrajno gladovanje.
Indikacije za biguanidoterapiju. Biguanidi se koriste za liječenje NIDDM, kao monoterapija i u kombinaciji sa sulfonamidima i inzulinskim preparatima.
Kako slijedi iz predstavljenih mehanizama djelovanja biguanida, na njihov učinak na snižavanje šećera logično je izračunati s NIDDM sa očuvanom funkcijom gušterače koja proizvodi inzulin, posebno kad je dijabetes kombiniran s pretilošću. Direktna indikacija za monoterapiju
biguanides je umjereni NIDDM kod pretilih (s tjelesnom težinom od 120% idealnim ili više) bez sklonosti ketoacidozi. Biguanidi su propisani i za blagi dijabetes melitus, posebno ako dijetalna terapija ne eliminira hiperlipidemiju. Neki autori koriste biguanide sa oslabljenom tolerancijom na glukozu (latentni dijabetes, prema staroj terminologiji) kod odraslih i djece smatrajući da je na ovaj način moguće spriječiti razvoj očiglednog dijabetesa Vasyukova EA, Kasatkina EP, 1975, Baranov V. G. 1977. Međutim, sa stajališta drugih istraživača A. Efimov i sur., 1983., liječenje biguanidima u tom pogledu nema nikakve uvjerljive prednosti u odnosu na dijetsku terapiju. Mi dijelimo ovo mišljenje.
Sljedeća indikacija za uporabu biguanida je primarna ili razvoj sekundarne otpornosti na sulfonamid, kao i netolerancija na preparate sulfonilureje.
U kombinaciji sa sulfanilamidima i inzulinskim preparatima, biguanidi se primjenjuju češće nego u obliku monoterapije. Sulfanilamidi se dodaju biguanidima (ili obrnuto) u bolesnika s NIDDM-om, ako monoterapija lijekovima jedne ili druge skupine ne daje kompenzaciju ili su potrebne vrlo visoke doze. Kombinirana terapija u takvim slučajevima omogućava ograničiti na manje doze koje ne uzrokuju nuspojave. Za kombinaciju biguanida, sulfanilamida i inzulina kod dijabetesa koji nije ovisan o insulinu, vidjeti str. 160
Apsolutno Biguanides kontraindicirano s ketoacidozom, komom i pretkomatoznim stanjima dijabetičkog porijekla, trudnoćom i dojenjem, akutnim infekcijama i pogoršanjem hroničnih zaraznih i upalnih bolesti, akutnih hirurških bolesti.
S povećanjem jetre mogu se propisati biguanidi ako je to manifestacija dijabetičke hepatostatoze. S distrofičnim i infektivno-alergijskim bolestima jetre mogući su toksični učinci biguanida na jetreni parenhim, što se očituje u kršenju izlučujuće funkcije žuči-rubin (ponekad do vidljive žutice), promjenama u funkcionalnim žuticama, promjenama u funkcionalnim žuticama, promjenama u funkcionalnoj žutici). uporni hepatitis koriste se s oprezom, a kod hroničnog aktivnog hepatitisa ih je bolje ne propisivati
Izravni toksični efekti na bubrege i hematopoetsku funkciju koštane srži, za razliku od derivata
Biguanid sulfonilureje ne.Međutim, kod bolesti bubrega koje vode smanjenju glomerularne filtracije, a posebno do zadržavanja dušičnih toksina i teške anemije, one su kontraindicirane u vezi s opasnošću od laktacidemije (vidjeti dolje). Prijetnja razvoju laktične acidoze povezana je sa zabranom upotrebe biguanida u brojnim drugim patološkim stanjima - bolestima kardiovaskularnog sustava, što dovodi do zatajenja sistemske cirkulacije ili hipoksije organa (infarkt miokarda, angina pektoris, teški poremećaji cirkulacije u žilama donjih ekstremiteta s isprekidanim sindromom klaudikacije i trofičnim stanjem promene kože), respiratorne bolesti sa akutnim ili hroničnim respiratornim zatajenjem. Iz istih razloga se ne preporučuje davanje biguanida pacijentima starijim od 60 godina, ljudima koji rade teške fizičke radove, piju alkohol. Poznati su brojni lijekovi, čija upotreba, kada se liječi biguanidima, pogoršava sklonost laktacidozi. To su salicilati, antihistaminici, barbiturati, fruktoza, teturami.
Neželjeni efekti i komplikacije. Najčešća nuspojava biguanida je dispepsija koja obično počinje metalnim ukusom u ustima, drhtanjem, bolovima. u stomaku. Može napredovati, što dovodi do opetovanog povraćanja, proliva, astenije pacijenta. Gastrointestinalna dispepsija nastaje nakon prekida lijeka, nakon čega je obično moguće nastaviti liječenje nižom dozom ili podjelom dnevne doze na 2-3 doze.
Biguanidi nisu izrazito alergični lijek, ali moguće su i kožne reakcije. Hipoglikemija liječenja biguanidima izuzetno je rijetka, u pravilu, kada se kombiniraju sa sulfonamidima ili inzulinskim preparatima.
Kada monoterapija biguanidima kod pretilih bolesnika s NIDDM, koji istovremeno primaju dijetu niske energetske vrijednosti, može se javiti ketoacidoza, obično bez značajne hiperglikemije. Vjeruje se da je riječ o takozvanoj ketozi gladovanja, koja je povezana s intenzivnom lipolizom i nedostatkom ugljenih hidrata u hrani. U tom slučaju, porast hrane koja sadrži ugljikohidrate u prehrani eliminira acetonuriju. Ako se ketoacidoza otkrije kod pacijenta koji prima bigvanid istovremeno sa inzulinom, onda je to znak nedovoljne doze inzulina. Otkazom biguanida i povećanjem doza frakcijski primjenjenim
jednostavnog inzulina, potrebno je postići uporno nadoknađivanje poremećaja metabolizma i potpuno uklanjanje ketoze.
Rijetke komplikacije dugotrajne biguanidoterapije uključuju bi-anemiju s nedostatkom folnog folkorisa uslijed poremećene crijevne apsorpcije vitamina Bi2 i folne kiseline
Najstrašnija i najopasnija komplikacija upotrebe biguanida jeste nakupljanje viška mliječne kiseline u krvi i tkivima i razvoj laktacidoze, što je prvi opisao Walker, Lintin 1959. Ova okolnost ograničava upotrebu biguanida, što prisiljava mnoge istraživače da sve više i više sužavaju svoje indikacije u svrhu.
Klinička slika laktacidoze nema patognomonične simptome, rana je dijagnoza teška i zahtijeva laboratorijsku verifikaciju-proučavanje sadržaja mliječne kiseline u krvi koja je, nažalost, dostupna samo rijetkim medicinskim ustanovama. U težim slučajevima, ovo stanje može rezultirati laktacidemičnom komom (vidi poglavlje 7) sa smrtnošću od 50%.
Dijabetička dekompenzacija prati porast serumskog laktata. Prema podacima G. G. Baranov i E. G. Gasparyan (1984), koncentracija mliječne kiseline statistički značajno prelazi normu čak i kod razine šećera u krvi iznad 8,25 mmol / l, s porastom glikemije, laktacidemije još više raste. Obnavljanjem nadoknade metabolizma ugljikohidrata normalizira se sadržaj laktata, no GF Limanskaya i sur.(1985.) kod polovine bolesnika sa zadovoljavajućom glikemijom i glukozurijom pronađeni su povećani sadržaji laktata. Stimulacija anaerobne glikolize biguanidima u slučaju nedostatka inzulina pogoršava rizik od prekomernog nakupljanja mlečne kiseline. To je najkarakterističnije za fenformin, ali u manjoj meri butilbiguanid, a posebno dimetilbiguanid. Biguanidi su posebno opasni za pacijente kod kojih se dijabetes kombinira s drugim patološkim stanjima koja doprinose povećanju obrazovanja ili odloženoj upotrebi laktata
Zbog opasnosti od prekomjernog nakupljanja mliječne kiseline, G. Baranov i E. G. Gasparyan (1984) ograničavaju indikacije za monoterapiju bigvanidom samo na slučajeve blage i latentne dijabetesa, pa čak i s umjerenim dijabetesom, smatra se potrebnim kombinirati biguanide sa lijekovima sulfonilureje. Štaviše, prijavite se-
s dekompenziranom dijabetesom smatraju se opravdanima samo kad je glikemija na glavi niža od 8,25 mmol / L. Ako prelazi ovaj nivo, onda je poželjno postići kompenzaciju drugačijim režimom lijekova i tek tada se može zamijeniti biguanidima ili dodati biguanide ili sulfa
nilamidi ili inzulin.
Preparati Biguanida. Trenutno se koriste biguanidi iz dvije grupe, različiti po kemijskoj strukturi (Tabela 10). Lijek fenetilbiguanida treće grupe (sinonimi fenformina, dibotina), korišten prije, kako se pokazalo, ima najveću sposobnost stimuliranja stvaranja laktata među biguanidima. Poslednjih godina povučen je iz upotrebe.
Glibutid (1-butil Biguanid hidroklorid). Početak djelovanja lijeka 1 / 2-1 sata nakon primjene, trajanje efektivnog hipoglikemijskog učinka je 6-8 sati.Dnevna doza podijeljena je u 2 ili 3 doze. Da biste izbjegli nuspojave, započnite liječenje s 1 tabletom ujutro ili 2 tablete nakon doručka i večere. Glibutid treba uzimati na kraju obroka ili nakon obroka, ispirati vodom, bez peckanja tabletama. Neki autori ga propisuju 30-40 minuta prije jela kako bi pojačali anoreksigeni efekat. Pod kontrolom glikemije i glukozurije, doza glibutida se povećava za 1 tabletu svaka 3-4 dana. Maksimalna doza za kratko vrijeme je 5-6 tableta. Učinkovitost lijeka može se pouzdano procijeniti 10-14 dana nakon početka njegove primjene. Doza održavanja ne smije biti veća od 2-3 tablete. Ako se pokaže da nije dovoljan za kompenzaciju dijabetesa, tada biste trebali prebaciti na drugi režim lijekova (zamjena biguanida sulfanilamidima ili kombinacijom oba). Uz kombinaciju inzulina s adebitom, njegova doza je 1-2 tablete.
Drugi režim liječenja uključuje imenovanje 2-3 tablete od samog početka. Ako je moguće, doza se naknadno smanjuje.
Glibutid se proizvodi u SSSR-u, njegov analogni adebit proizvodi se u Mađarskoj u tabletama od 0,05 g, 50 tableta u pakovanju.
Buformin retard (sinonim za silubin retard) je preparat 1-butilbigvanid hidroklorida produljenog delovanja. Početak djelovanja nakon 2-3 sata, trajanje 14-16 sati, u vezi s kojim je lijek propisan 1 tabletu 1-2 'puta dnevno. Trajanje efekta snižavanja šećera osigurava se sporom apsorpcijom lijeka
u crevima. Biguanidi sa produljenim oslobađanjem manje vjerojatnije će izazvati dispepsiju i pacijenti ih bolje podnose nego lijekovi kratkog djelovanja.
Lijek je dostupan u GDR-u u tabletama od 0,17 g, u pakovanju od 50 tableta.
Glyph Ormin - 1,1-dimetil Biguanid hidroklorid. Početak djelovanja kroz Ug-1 h nakon primjene, trajanje 6-8 sati. Liječenje započinje jednom dozom 1-2 tablete ujutro tokom ili neposredno nakon obroka. U budućnosti se doza postepeno povećava na 2-3 tablete 2-3 puta dnevno. Potpuni hipoglikemijski efekat očituje se za 10-14 dana. Doza za održavanje 1-2 tablete 2-3 puta dnevno.
Proizvodi se u SSSR-u u tabletama od 0,25 g, u pakovanju od 50 tableta.
Dformin retard - 1,1-dimetilbiguanid hidroklorid. Kao i kod produljenih lijekova butilbigua-nida, hipoglikemijski učinak počinje nakon 2-3 sata i traje 14-16 sati nakon primjene. Započnite liječenje s 1 tabletom ujutro, uzimanu sa ili nakon jela. Ako je potrebno, povećajte dozu za 1 tabletu svaka 3—4 dana. Maksimalna doza propisana za kratko vrijeme, 3-4 tablete. Doza održavanja - 1 tableta (ujutro) ili 2 za doručak i večeru. Učinkovitost lijeka procjenjuje se nakon 10-14 dana liječenja.
Uz kombinaciju diformin retarda s inzulinskim preparatima, njegova dnevna doza je 1-2 tablete. Ako pacijent primi 40 PIECES inzulina ili manje, tada se njegova doza počinje smanjivati od prvog dana za 2–4 PIECES svakog drugog dana. Uz dnevnu dozu inzulina veću od 40 PIECES, uz imenovanje diformin retarda, njegova se doza odmah smanjuje za 1 / 3-1 / 2, da bi se potom, ako je moguće, i dalje smanjila za 2-4 PIECES svakog drugog dana Perelygin-A. et al., 1984.
Proizvodi se u Finskoj u tabletama od 0,5 g, 100 tableta u pakovanju.
Terapija inzulina propisana je za strogo definirane indikacije. U nekim slučajevima govorimo o privremenom prelasku na liječenje inzulinskim pripravcima, nakon čega slijedi povratak na prethodni režim, u drugim - propisuje se trajna monoterapija inzulinom ili kombinacija lijekova
insulin s oralnim hipoglikemijskim sredstvima. Uz terapiju inzulinom, sve preporuke i ograničenja prehrane u vezi s pacijentima s NIDDM ostaju relevantni.
Indikacije. Apsolutna i hitna indikacija za imenovanje inzulina, kao i kod IDDM-a, je dijabetička ketoacidoza, razvoj ketoacidemijske, hiper-rozmolarne i hiperlaktacidemijske prekoma i koma. Insulin se propisuje svim trudnicama sa dijabetesom, čak i ako su njihove potrebe za insulinom vrlo male, kao i tokom čitavog perioda dojenja.
Treba se okrenuti liječenju inzulinom kad su oralni hipoglikemijski lijekovi kontraindicirani za pacijenta: s alergijama na njih, teškim oštećenjima jetre i bubrega, citopeničnim stanjima. Terapija inzulinom je i izbor izbora za teške vaskularne komplikacije dijabetesa: retinopatija III. Stadija, nefroangiopatija s oštećenom funkcijom bubrega, teška periferna neuropatija, aterosklerotska okluzija arterija donjih udova sa trofičnim promjenama kože i prijetnja gangrene.
Privremeni prijelaz na liječenje inzulinom preporučljiv je za akutne febrilne bolesti (influenca, akutna pneumonija, toksikoza izazvana hranom itd.), Pogoršanje hronične žarišne infekcije (pijelonefritis, holecistitis itd.), Ako je potrebno i hiruršku intervenciju (vidjeti dolje). Ponekad je potrebno privremeno propisati inzulin u vezi s akutnim neinfektivnim bolestima (infarkt miokarda, akutna cerebrovaskularna nesreća) ako uzrokuju dekompenzaciju dijabetesa.
Terapija inzulinom indicirana je za bolesnike s primarnom rezistencijom na sulfonamide, koji čine 15-20% osoba s tek dijagnosticiranim NIDDM Boden, 1985., ako zamjena sulfonilureje biguanidima nije učinkovita. Prije nego što donesete presudu o primarnoj neosjetljivosti na derivate sulfonilureje, potrebno je osigurati da se pacijenti pridržavaju prehrambenih preporuka, kao i u nedostatku bilo kojeg razloga koji podržava dekompenzaciju dijabetesa (latentni pijelonefritis, hronični suppurativni otitis, sinusitis i dr.).
Kao što je gore spomenuto, kod pacijenata koji su uspješno liječeni određeno vrijeme preparatima sulfonilureje, razvija se sekundarna rezistencija na njih.
U liječenju ovih bolesnika, kako smanjuje osjetljivost na sulfanilamide, potrebno je dosljedno zamjenjivati lijekove koji imaju nižu aktivnost smanjenja šećera aktivnijima, kombinacijom sulfanilamida s biguanidima. Ako najveće dopuštene doze sulfonamida (ili njihova kombinacija s biguanidima) tijekom racionalne terapije dijetama bez infekcije i drugih stresnih utjecaja prestanu davati potpunu kompenzaciju za dijabetes, tada se pacijentu propisuje insulin.U ovoj situaciji, bilo bi pogrešno uvijek ukinuti oralne lijekove, posebno u osoba s prekomjernom težinom koja trebaju velike doze inzulina sa svim slijedećim posljedicama. Kod nekih pacijenata minimalnoj dozi inzulina neophodnoj za postizanje kompenzacije dijabetesa treba dodati prethodni režim lijeka. Kao što su pokazala posebna istraživanja, u takvim je slučajevima bazna razina inzulina i C-peptida u krvi normalna, ali je rezervni kapacitet beta ćelija otočnog pankreasnog aparata smanjen. Ovi pacijenti se nazivaju "podvrsta koja zahtijeva insulin" NIDDM Balabolkin M. I., 1986.
Ne može se reći da je sekundarna rezistencija na sulfanilam naizgled heterogena. U nekim se slučajevima temelji na povećanju nedostatka inzulina. U ovih bolesnika dolazi do progresivnog smanjenja sadržaja C-peptida u krvi, određuju se antitijela na površinske antigene otoka i citoplazmu, bolest poprima neke karakteristike karakteristične za IDDM. U takvim slučajevima, ako liječnik primijeti potpuni gubitak djelovanja sulfonamida na smanjenje šećera, trebao bi ih zamijeniti pripravcima inzulina. Moderni autori Rendell, 1983., Hsieh i sur., 1984., preporučuju da se prilikom zamjene oralne hipoglikemijske terapije inzulinom koncentrišu na sadržaj C-peptida u krvi, ako je moguće. Načini terapije insulinom su isti kao i za IDDM.
LIJEČENJE DIJABETSKIH ANGIOPATIJA
Glavna stvar u liječenju i prevenciji dijabetičkih angiopatija je stabilna kompenzacija dijabetesa melitusa bez obzira na njegov klinički tip. Pretpostavlja, prije svega, odgovarajuću prehranu, eventualno individualiziranu. Razuman izbor inzulinskih pripravaka od suštinskog je značaja za IDDM.
insulin kratkog delovanja. U slučajevima NIDDM-a, kada je nemoguće postići kompenzaciju prehranom i vježbanjem, preporučuje se upotreba oralnih lijekova za snižavanje šećera druge generacije. Primjena biguanida trebala bi imati strože indikacije zbog mogućnosti laktacidoze.
U dispanzernom promatranju od velike je važnosti dobro organizirani trening pacijenata u samokontroli. Prije svega, ovo je obuka pacijenata s racionalnom dijetoterapijom, uzimajući u obzir troškove energije i liječenje inzulinom i oralnim hipoglikemijskim lijekovima. Možete da koristite merače uravnotežene ishrane, naročito, izračunavač energetske vrednosti i hemijskog sastava hrane V. I. Vorobyov kalkulator „Racija“, baziran na linearnom principu. Koncept racionalne prehrane trebao bi biti ne samo bolesni, već i članovi njegove porodice. Kod kuće pacijent koristi indikatorske trake za određivanje glukoze (glukotest) u urinu i krvi. Pacijent mora jasno slijediti sve propise liječnika, biti u mogućnosti precizno dozirati i primjenjivati inzulin te biti dobro svjestan vremenskog ograničenja njegovog maksimalnog učinka kako bi se spriječila hipoglikemija kao važan faktor rizika za dijabetičke angiopatije.
Od velike važnosti je normalizacija tjelesne težine koja pridonosi kompenzaciji šećerne bolesti i time prevenciji dijabetičkih angiopatija.
Dokazana je uloga arterijske hipertenzije kao faktora rizika za dijabetičke angiopatije, pa je stoga kontrola krvnog tlaka jedan od bitnih uvjeta za liječenje i prevenciju dijabetičkih angiopatija.
Bolesnici s dijabetesom ne bi smjeli pušiti, jer pušenje doprinosi razvoju i napredovanju angiopatija. S njima bi trebalo obavljati određeni posao u ovom pravcu.
Trudnoća može izazvati progresiju retinopatije i angionefropatije. Žene sa dijabetesom trebaju biti oprezne od trudnoće.
Važan faktor u prevenciji dijabetičkog stopala je trajna higijena kože.Trebalo bi uključivati svakodnevno pranje stopala toplom vodom i neutralnim sapunom, a zatim ih brisanje, posebno na pregibima kože i u noktima. Pacijentima je zabranjeno hodati bosi. Važno je spriječiti povrede, čak i najmanje, nositi udobne meke cipele: neprihvatljivo je koristiti tinkturu joda, koncentrirane otopine kalijevog permanganata, keratolitičke maltere bez posebne dozvole liječnika. Nokte možete podrezati samo nakon pranja, izbjegavajući posjekotine i ozljede, spriječiti opekotine i smrzavanja, ne upotrebljavajte vruće grijače, ne koristite oštre predmete za čišćenje subungualnih prostora, provodite pravovremene tretmane uraslih noktiju, upalnih i drugih oštećenja kože stopala,
u slučaju povreda, odmah se obratite lekaru, nemojte se baviti samo-lečenjem žilica i žitnica.
Bitno u prevenciji dijabetičke angiopatije je liječenje zaraznih bolesti i pratećih bolesti koje doprinose dekompenzaciji dijabetesa.
U procesu praćenja pacijenata potrebno je pratiti pokazatelje agregacije trombocita i crvenih krvnih zrnaca koji su u direktnoj vezi sa razvojem dijabetičke angiopatije.
U liječenju dijabetičkih angiopatija upotreba angioprotektora (etamsilat, dikinon, dobesilate, doksijum, trental, divascan, parmidin, prodektin), anabolički steroidi (nerobol, retabolil, metandrostenolon, silabolil), hipoholesterolemik (klofiboboterolni lijekovi (klofiboboterolinik) nikotinska kiselina (nikokos, sukladnost, teonikol), vitamini (askorutin, vitamini grupe B, retinol), kao i ljekovito bilje (kamilski trn - lagohilus, eleutherococcus, lišće borovnice, kopriva).
Liječenje ovim lijekovima, kako pokazuje iskustvo IEEiHG-a Akademije medicinskih nauka SSSR-a, prilično je djelotvorno protiv mnogih kliničkih manifestacija dijabetičke angiopatije. Međutim, treba ga provoditi prvenstveno u uvjetima kompenzacije dijabetesa. Njihova upotreba omogućava nam postizanje ne samo poboljšanja slike oftalmoskopskog fundusa (smanjenje edema, krvarenja,
eksudati), ali i povećanjem oštrine vida Mazowieckiy A. G., 1983, 1984. Međutim, primjena ovih lijekova treba biti dugotrajna, tečna i pažljivo kontrolirana. Ako je neproliferativna dijabetička retinopatija popraćena edemom mrežnice ili jakim i brzo progresivnim eksudatom, tada možemo razmišljati o indikacijama za fotokoagulaciju.
Uz proliferativnu i preproliferativnu retinopatiju fotokoagulacija se koristi šire i prema nekim istraživačima je gotovo jedina učinkovita metoda liječenja. Indikacije za lasersku fotokoagulaciju (obično se koristi argonski ili ksenonski laser): 1) umjerena ili jaka neovaskularizacija na disku vida, 2) umjerena ili jaka neovaskularizacija u ostalim dijelovima mrežnice povezana s preretinalnim krvarenjima ili staklastim krvarenjima, 3) umjerena vaskularizacija disk optičkog nerva sa staklastim krvarenjima ili preretinalnim hemoragijama. Međutim, laserska fotokoagulacija se može izvesti i kada je potrebno odgoditi napredovanje dijabetičke retinopatije, obično u fazi predproliferativne retinopatije. Međutim, u nekim slučajevima njegova primjena je preporučljiva i u ranijim fazama. Nužni uvjet za lasersku fotokoagulaciju je fluorescentna angiografija, koja omogućava utvrđivanje vaskularnih poremećaja u mrežnici, njihovu lokalizaciju i ozbiljnost. Fluorescentna angiografija mrežnice uspostavlja ranu vaskularizaciju mrežnice i time određuje indikacije za lasersku fotokoagulaciju.
Od laserskih tehnika posljednjih se godina češće koristi panretinalna fotokoagulacija Esperance iz 1978. godine, kao i lokalna ili žarišna fotokoagulacija.Obje vrste korištenih lasera uzrokuju opekline na nivou mrežnice pigmenta mrežnice i uništavanje mrežnjače i dijela koroidne membrane na svom području. Isprva mjesto opeklina izgleda kao bijela točka, nakon nekoliko tjedana postaje pigmentirano. U većini slučajeva dolazi do obrnutog razvoja krvnih žila i poboljšanja opskrbe mrežnice. Nuspojave fotokoagulacije prilikom primjene panretinalne tehnike su smanjenje vidnog polja i sekundarno smanjenje noćnog vida kao rezultat uništenja perifernih fotoreceptora. Ovi efekti su manje izraženi kada se koristi argonski laser.
Kod staklastih krvarenja i odvajanja mrežnice posljednjih se godina koristi vitrektomija koja se sastoji u uklanjanju staklastog tijela i njegovoj zamjeni izotoničnom otopinom natrijevog klorida. Indikacije za vitrektomiju su zamućivanje staklastog tijela kao rezultat krvarenja na oba oka, zamagljivanje staklastog tijela kao rezultat krvarenja na jednom oku s oštrim padom oštrine vida u drugom, odvajanje mrežnice koji uključuje makularno područje mrežnice, učestala opetovana krvarenja u staklastom tijelu. Iskustvo takvih operacija pokazuje mogućnost povećanja oštrine vida, ali potrebno je proučiti dugoročne rezultate.
Liječenje dijabetičke angionefropatije također se temelji prije svega na kompenzaciji za dijabetes. Važno je održavati trajnu kompenzaciju u svim fazama dijabetičke nefropatije. Nefrotski stadij ima karakteristike povezane sa povećanom osjetljivošću na inzulin. Dolazi do pada glukoze u krvi, smanjuje se potreba za inzulinom. To je zbog smanjenja razaranja inzulina u bubrezima, smanjenja procesa stvaranja glukoze u jetri. Prvi put je takvo poboljšanje metabolizma ugljikohidrata opisao Zubrod (fenomen Zubrod-Dan). Istovremeno, tijekom liječenja pacijenata koji imaju dijabetes s fenomenom Zubrod-Dan, inzulin se ne bi trebao potpuno povući. U takvim slučajevima inzulin se propisuje u frakcijama, obično lijekom kratkog djelovanja.
Važna komponenta liječenja dijabetičke nefropatije je dijeta. Ranije bi bilo uobičajeno ograničiti sadržaj proteina u prehrani pacijenata sa dijabetičkom nefropatijom uz zadržavanje dovoljne energetske vrijednosti hrane. Stoga su američki dijabetolozi smatrali da je potrebno smanjiti njegov sadržaj na 30-50 g / dan. Istovremeno, preporučeno je ograničenje unošenja tečnosti na 1200-1500 ml / dan. Ograničenje proteina temelji se na činjenici da konverzija 1 g proteina povećava sadržaj uree u krvi za 0,3 g. Minimalna razina proteina na kojoj odrasla osoba može održavati bazalnu razinu metabolizma uree i njena koncentracija u krvi ostaje blizu normalne 0,3 g / (kg-dan), to odgovara 21 g za osobu s tjelesnom težinom od 70 kg. Međutim, gubitak proteina uz stalnu proteinuriju dovodi do hipoalbuminemije i manjka proteina, a pronalazi se i izraženija anemija. U vezi s tim, mora se uzeti u obzir ograničenje proteina
pažljivo. Ograničenje proteina nije obavezno ako urea u krvi nije viša od 25 mmol / L (150 mg%). Takođe treba napomenuti da sa proteinom natrijum hlorid ulazi u pacijentovo tijelo. Zbog činjenice da u prehrani pacijenta u pre-nefrotskim i nefrotskim fazama dijabetičke nefropatije ne bi trebalo biti više od 2 g natrijum-hlorida dnevno, ograničenje proteina u određenoj mjeri znači i ograničenje soli. Liječenje edema provodi se ne samo ograničavanjem soli i bjelančevina, već i upotrebom diuretika (furosemid, pripravci etakrilne kiseline, brinaldix). Velike doze diuretika rijetko se koriste, samo uz otporni edem. Izlučivanje natrijuma u urinu može poslužiti kao pokazatelj efikasnosti saluretika i moguće korekcije njihove doze.Furosemid se obično propisuje u dozi od 40 mg 2-3 puta dnevno do 500 mg 2 puta dnevno sa rezistentnim edemom pod kontrolom izlučivanja natrija u urinu. Često morate mijenjati lijekove. Uporedo sa diureticima koriste se infuzije i decokcije ljekovitog bilja (borovnica, plodovi borovice, poljski hren, ortosifon, lišće borovnice). Korisno je koristiti i lijek lespinefril, dobiven iz stabljika i listova mahunarke biljke kapilare lespedesa i proizveden u obliku alkoholne otopine ili liofiliziranog ekstrakta za injekcije. Daje diuretski učinak, a uz to, smanjuje azotemiju.
Liječenje arterijske hipertenzije provodi se korištenjem modernih vrlo aktivnih antihipertenzivnih lijekova. Liječenje hipertenzije je indicirano za dijastolički krvni tlak iznad 95 mm Hg. Čl. a sistolni iznad 160 mm Hg. Čl.
Takođe je preporučljivo koristiti angioprotektore (trental, prodektici, diknon, doksijum). U nekim slučajevima poboljšavaju kreatinin i preostali azot, smanjuju proteinuriju. Pacijenti s dijabetičkom nefropatijom, posebno u pre-nefrotskim i nefrotskim fazama, često razviju srčani zastoj, pa je neophodna primjena srčanih glikozida.
U slučaju anemije indicirani su pripravci gvožđa, transfuzija krvi ili crvenih krvnih zrnaca. U svim je slučajevima korisno propisati vitamine.
Liječenje dijabetičke nefropatije treba biti sveobuhvatno i zahtijeva dobro razumijevanje pacijentovog stanja od strane liječnika.
Primjena oralnih hipoglikemijskih lijekova (osim glurenorma, koji se izlučuju kroz crijeva
nick) kontraindiciran je zbog mogućnosti njihove kumulacije i razvoja teške hipoglikemije.
U slučajevima neuspjeha liječenja i povećanog zatajenja bubrega, pacijenti se podvrgavaju peritonealnoj dijalizi. Transplantacija bubrega za pacijente sa dijabetičkom nefropatijom povezana je sa značajnim poteškoćama. Prosječni životni vijek pacijenata s presađenim bubregom varira, prema brojnim stranim klinikama, od 6 do 30 mjeseci. Ipak, razvoj dijaliza i transplantacijskih metoda se nastavlja i daje nadu u uspjeh.
O simptomima
Što se tiče uspješnijeg razumijevanja bilo koje bolesti, jasno je prepoznavanje svih njenih simptoma. To omogućava ne samo u ranoj fazi zaustaviti bilo kakvu bolest, naročito dijabetes melitus, već i bolje razumjeti njegovu prirodu. Dakle, koji su glavni simptomi dijabetesa tipa 1, koji se razlikuje ovisno o inzulinu i hoće li avokado pomoći?
Ovi znakovi su sljedeći:
- osjećaj suvoće u ustima i žeđi,
- značajna poliurija i smanjenje telesnog indeksa,
- slabost i smanjena sposobnost za rad,
- povećan apetit
- svrab na koži i u perineumu u kome avokado neće štedjeti.
Neki se žale i na simptome poput pioderme i furunculoze. Često se opažaju glavobolje, poremećaji spavanja, visok stupanj razdražljivosti, bol u predelu srca i teladi. Zbog smanjenja imuniteta i sposobnosti da se odupiru infekcijama, ova vrsta dijabetičara često razvija tuberkulozu, upalne bolesti bubrega i povezane putove. Govorimo o pijelitisu i pijelonefritisu. Ovo stanje karakterizira činjenica da se povećava omjer glukoze u krvi, a u urinu, naprotiv, glukozurija.
Do trenutka kada je dijabetes, koji zavisi od insulina, identifikovan, mnoge beta ćelije pankreasa se ne mogu vratiti.
Ovo su simptomi prezentirane bolesti, koji ukazuju da se dijabetes tipa 1 već razvio.
Uzroci i značajke dijabetesa melitusa ovisnog o insulinu
Za liječenje zglobova naši čitaoci su uspješno koristili DiabeNot. Uvidjevši popularnost ovog proizvoda, odlučili smo ga ponuditi vašoj pažnji.
Iako se pripravci inzulina ponekad propisuju pacijentima koji imaju dijabetes tipa 2, liječnici tradicionalno nazivaju dijabetes tipa 1 ovisni o inzulinu, jer ova bolest u tijelu prestaje proizvoditi vlastiti inzulin. U gušterači ljudi kojima je dijagnosticiran dijabetes melitus ovisan o insulinu, praktički ne preostaju stanice za proizvodnju ovog hormona proteina.
Dijagnoza šećerne bolesti tipa 2 znači da gušterača proizvodi inzulin, ali ili je manja nego što je potrebno ili tjelesnim ćelijama nedostaje normalna količina hormona. Metabolizmu dijabetesa tipa 2 često pomaže samo prehrana i pravilno odabrana tjelesna aktivnost, a inzulin tim pacijentima nije potreban. Stoga se vjeruje da je dijabetes tipa 2 neinzulinski ovisan dijabetes melitus. Ako vam mora propisati inzulin, kažu da je dijabetes 2 postao inzulinsko ovisan. Ali to se ne događa kod svih pacijenata.
Šećerna bolest tipa 1 razvija se brzo, obično u ranom djetinjstvu ili adolescentima, pa mu je drugi naziv „maloljetni“. U potpunosti ga možete izliječiti samo presađivanjem gušterače pacijentu, ali nakon takvih operacija ljudi moraju cijeli život uzimati lijekove kako bi se suzbio imunitet kako se ne bi suzala. Davanje inzulina injekcijom ima mnogo manji učinak na zdravlje, a uz pravilnu inzulinsku terapiju dijabetičari s dijabetesom tipa 1 mogu voditi isti način života kao i zdravi ljudi.
Artropatija kao komplikacija
Artropatija kod dijabetesa javlja se u tijelu pacijenta s vrlo teškim oblicima osnovne patologije, vrlo često se manifestacija komplikacije javlja u mladoj dobi od 25-30 godina. U nedostatku sistematskog liječenja dijabetesa, dijabetička artropatija može se razviti u tijelu pacijenta samo 5-8 godina nakon manifestacije osnovne patologije.
Uz poremećen metabolizam ugljikohidrata, koji je pratitelj dijabetesa, započinje disfunkcija mnogih sustava u tijelu, uključujući kosti i neuromuskularne mišiće. Patologija kostiju počinje se razvijati na osnovu acidoze i procesa pojačavanja proizvodnje kalcijevih soli iz ljudskog tijela.
S obzirom na činjenicu da se artropatija javlja kao komplikacija vrlo teških oblika dijabetesa, cjelokupno liječenje komplikacije treba strogo kontrolirati endokrinolog. Terapeutski postupci nužno uključuju i insulinsku terapiju i upotrebu protivupalnih lekova.
O razlozima
Ništa manje zanimljivo i važno je pitanje šta točno izaziva razvoj kod dijabetičara oblik bolesti sa inzulinskom ovisnošću. Prije svega treba napomenuti genetsku predispoziciju. Ovo je faktor primarnog reda, koji je u mnogočemu zaista ključan. Također, na nastanak ove vrste bolesti utječu brojni faktori okoliša.
Upravo oni presudno utječu na činjenicu da se kod onih ljudi koji imaju čak i najudaljeniju genetsku predispoziciju ovisnost o hormonu u potpunosti očituje. Osim toga, određeni simptomi ukazuju na to da zarazni i virusni problemi mogu biti provocirajući faktor.
Vjerovatnoća nastanka dijabetesa tipa 1 kod djece, kada se ova bolest utvrdi kod nekoga drugog od člana porodice primarnog stepena srodstva, samo je pet do 10%. Prisutnost dijabetes melitusa neovisnog o inzulinu kod roditelja još više omogućava otkrivanje šećerne bolesti ovisne o inzulinu kod djece.
Stoga je sigurno reći da je virus koji može zaraziti beta stanicu u mnogim slučajevima provocirajući faktor u okolini. Takve infekcije mogu pokrenuti nastanak bolesti na sljedeća dva načina:
- nastaje kao rezultat aktivnog uništavanja i upale otočića u pankreasu,
- kao rezultat slabljenja imunoloških odgovora općenito.
Dakle, neophodno je obratiti pažnju na sve simptome koji nastaju kako bi se što brže izborio sa ovom vrstom bolesti.
S sporim tijekom bolesti, pojava specifičnih antitijela na stanice otočnog tipa tijekom razdoblja kada omjer glukoze u krvi još uvijek nije iznad naznačene norme treba smatrati najranijim simptomom promjena.
Nakon toga započinje sljedeća faza, u kojoj bi jedini pomak u metabolizmu trebalo smatrati značajnim padom tolerancije na šećer, ali omjer glukoze u krvi na prazan želudac i dalje ostaje optimalan.
Na sljedećem - trećem stupnju - teška hiperglikemija formira se na prazan stomak, ali ketoza se i dalje ne primjećuje.
Sa medicinskog stanovišta, ove manifestacije su dokaz dijabetes melitusa koji nije ovisan o insulinu. Nakon prolaska određenog vremena u stresnim situacijama, može doći do ovisnosti o hormonu inzulinu i specifičnoj ketoacidozi. U većine bolesnika sa šećernom bolešću bez ovisnosti o inzulinu i pretilosti, zapravo se može formirati neželjeni autoimuni stadij bolesti. Istovremeno, antitela dožive kršenje sekrecije i pre nego što je beta ćelija fizički oštećena. U vrijeme kada je bolest već vidljiva, znatna količina ćelija koje proizvode inzulin već je u uništenom stanju.
Tako se mogu razlikovati barem tri stadija, što upućuje na to da se formira ovisnost o inzulinu. Važno je uzeti u obzir da se u mnogim situacijama to događa na različite načine, pa je stoga nemoguće prepoznati stopostotnu ovisnost o bilo kojim faktorima i manifestacijama.
O terapiji inzulinom
Jedinom i najefikasnijom metodom liječenja u ovom slučaju treba smatrati terapiju inzulinom, koja također ima svoja posebna pravila. Prije svega, morate jasno odrediti potrebu po danu u omjeru kalorija. To se vrši na temelju tjelesne težine, unutar koje se izračunava potrebni omjer ugljikohidrata, masti i bjelančevina. Izrađuje se specifična prehrana, uzimajući u obzir sistem ekvivalenta u okviru hrane i ishrane za odrasle, uz smanjenje omjera kalorija od same količine.
Uloga prehrane u liječenju bolesnika ovisi o vrsti bolesti.
Dakle, onima koji imaju dijabetes i primaju inzulin, potrebno je raspodijeliti kalorije kako bi se spriječila hipoglikemija.
Hormon je potreban svima koji su iskusili dijabetes tipa 1, ali čak i uz uvođenje standardnog inzulina, bit će problematično održavati omjer glukoze u krvi tokom dana.
Razvijeni su sledeći režimi terapije insulinom:
- standardna
- brojne injekcije ispod kože,
- kontinuirana infuzija inzulina pod kožom.
Postoji i nekoliko različitih vrsta inzulina, koje variraju u stupnju trajanja: brza izloženost, prosječno trajanje izloženosti, koje traje čak i duže. Važno je da se prije duže aktivnosti u fizičkom planu doziranje hormona smanji.
U ovom trenutku, kao što pokazuje praksa, velika većina dijabetičara je u mogućnosti da neovisno kontroliše svoje stanje u pogledu inzulina. Ubrizgavaju se sami, popravljajući stanje. Tako, specijalista učestvuje samo u imenovanju i periodičnom praćenju nivoa hormona. Međutim, u nekim slučajevima, kada osoba to ne može sama, potrebna je dodatna podrška.
Zavisnost od dijabetesa o inzulinu - prva vrsta bolesti - više je nego ozbiljan problem za koji je potrebno najbrže i najkvalitetnije rješenje. S tim u vezi, trebali biste se sjetiti svih simptoma koji provociraju ovaj fenomen i zapamtiti da može biti raznih faktora koji će biti katalizator nastanka i razvoja hormonske ovisnosti.
Kako ne propustiti simptome dijabetesa
Kada se dijabetes tipa 1 prvi put pojavi kod djeteta ili adolescenata, simptomi bolesti se ne shvataju lako ozbiljno. Na primjer, u ljetnoj vrućini, svi roditelji ne obraćaju pažnju na to da je beba neprestano žedna. Povećani umor i oštećenje vida, posebno u školskog uzrasta do drugog razreda i srednjoškolaca, često se pripisuju povećanom opterećenju, a gubitak kilograma hormonalnom prilagođavanju, prekomjernom radu itd.
Ako alarmantni simptomi pojave dijabetesa tipa 1 prođu nezapaženo, kod nekih ljudi iznenadni znak bolesti je ketoacidoza. U početku podseća na trovanje: postoji mučnina, povraćanje, ponekad i bol u trbuhu. Ali za razliku od trovanja hranom, kod ketoacidoze teže spava ili zbunjuje svijest. Njegov glavni simptom je dah acetona. Ketoacidoza se može javiti i kod dijabetesa tipa 2, ali pacijenti i njihova rodbina znaju kako se to događa. Sa prvom manifestacijom dijabetesa tipa 1 može biti neočekivano, a to je mnogo opasnije.
Značenje i principi terapije insulinom
Principi terapije insulinom su vrlo jednostavni. U zdrave osobe, gušterača nakon obroka daje potreban dio inzulina u krv, ćelije apsorbiraju glukozu iz krvi, pa se njezin nivo smanjuje. Kod ljudi s dijabetesom tipa 1 i dijabetesa tipa 2, ovaj mehanizam je slomljen, iako iz različitih razloga, pa ga mora simulirati ručno. Da biste odabrali potrebnu dozu hormona, morate znati koliko ugljikohidrata dobivamo s raznim proizvodima i koliko inzulina je potrebno za njihovu obradu.
Kalorični sadržaj hrane nije povezan s time koliko ugljikohidrata ima u njemu, stoga kalorije treba računati samo ako dijabetes tipa 1 ili 2 prati višak kilograma. Za razliku od onih koji imaju dijabetes melitus tipa 2 koji nije ovisan o insulinu, dijabetes nije uvijek potreban kod dijabetesa tipa 1.
Kontrolom nivoa šećera u krvi i odabirom prave doze inzulina dijabetičar može jesti kao zdravi ljudi. Ipak, trebao bi znati da ne postoji jedinstveni ispravni režim inzulina za sve kojima je dijagnosticirana dijabetes. Razina glukoze kod različitih ljudi varira ovisno o doba dana i doba godine, o fizičkoj aktivnosti osobe, može se mijenjati s povećanjem temperature, na primjer, prehladom.
Zato bi svaki pacijent s dijabetesom tipa 1 trebao biti u mogućnosti samostalno odrediti nivo šećera u krvi i izračunati dozu inzulina. Dnevnik za samo promatranje potreban je i osobama sa dijabetesom tipa 2 koji ne ubrizgavaju inzulin. Što je duže vrijeme promatranja, pacijentu je lakše uzeti u obzir sve značajke njegove bolesti. Dnevnik im pomaže da kontroliraju svoju prehranu, način života, a ne propustiti trenutak kada dijabetes koji nije ovisan o inzulinu može postati dijabetes tipa 2 ovisan o inzulinu.
Koji je insulin bolji?
Kod dijabetesa tipa 1 i dijabetesa tipa 2 koriste se tri vrste hormona gušterače: ljudski, goveđi i svinjski (vrlo je blizu ljudskog). Nemoguće je reći koji je „bolji“ i koji je pogodan za određenog pacijenta. Učinkovitost inzulinske terapije često ne ovisi o podrijetlu hormona, već o njegovoj pravilnoj dozi. Propisan je samo humani insulin:
- djeca kojima je prvi put dijagnosticiran dijabetes tipa 1,
- trudna
- ljudi imuni na svinjske i goveđe pankreasne hormone,
- one sa komplikovanim dijabetes melitusom.
Prema trajanju djelovanja insulina su „kratka“, srednja i dugačka.Kratke (Humalog, Actropid, Iletin P Homorap, Insulrap itd.) Počinju djelovati 15-30 minuta nakon injekcije, a njihov učinak završava nakon 4-6 sati, ovisno o dozi. Injekcija se radi svaki put prije obroka, a dodatno ako se šećer u krvi povisi iznad normalne. Obično ljudi koji imaju dijagnozu dijabetesa tipa 1 uvijek imaju dozator za dodatne injekcije.

Srednje delujući inzulini (Semilong, Semilent MS i NM) „uključuju se“ nakon sat i po do dva sata, a vrhunac njihovog dejstva javlja se nakon 4-5 sati. Prikladno ih se koristi, na primjer, onima koji doručkuju ne kod kuće, nego na poslu, ali uopće ne bi željeli dati injekciju. Na primjer, ako napravite injekciju kod kuće u osam sati ujutro, tada morate doručkovati najkasnije do podneva.
Ali imajte na umu da, ako ne jedete na vrijeme, vaš šećer u krvi će se naglo smanjiti, a ako u doručku ima više ugljikohidrata nego inače, porast će vam i morat ćete „nabacivati“ kratki inzulin. Stoga se hormon srednjeg djelovanja preporučuje samo onima koji mogu jesti kod kuće istovremeno i znaju koji će proizvodi biti.
Hormon gušterače dugog djelovanja (Iletin PN, Protofan, Monotard MS i NM, Lente, Humulin N, Homofan, itd.) Počinju djelovati nakon 3-4 sata, neko vrijeme njihova razina u krvi ostaje konstantna, ukupno trajanje djelovanja je 14-16 sati . Kod dijabetesa tipa 1, ti se inzulini najčešće ubrizgavaju dva puta dnevno tako da ćelije mogu apsorbirati glukozu, koju jetra proizvodi bez obzira na hranu.
Kada i gde rade injekcije insulina
Dijabetes tipa 1 ovisan o insulinu nadoknađuje se različitim kombinacijama kombinacija inzulina s različitim trajanjem djelovanja. Svrha svih ovih shema je oponašati funkcioniranje zdravog gušterače što je točnije moguće. Stoga ovise o okolnostima pacijentovog života i režimu njegova dana, o popratnim bolestima, starosti i još mnogo toga. Najčešća prehrambena shema je sljedeća: ujutro ubrizgavaju „kratki“ i „dugi“ hormon gušterače, prije večere - samo „kratak“, a prije odlaska u krevet - samo „dugačak“. Shema može biti različita: na primjer, ujutro i navečer je „duga“, prije svakog obroka tokom dana - „kratka“.
Bilo koji inzulin kod dijabetesa 1 i dijabetesa 2 daje se u nekoliko područja na tijelu. Zabiju ga u kožu trbuha, ispod lopatice, u kožu na spoljnoj strani bedara, u zadnjici, na ramenu. Za injekciju u trbuh koristi se gotovo cijela njegova površina. Injekcije se ne rade samo u predjelu duž srednje linije trbuha (širina netaknute pruge kože je 3-4 centimetra). Potrebno je prorezati, naizmjence desne i lijeve strane trbuha, razmak između mjesta ubrizgavanja je oko 4 centimetra.
Gdje uzeti injekciju ovisi o vrsti inzulina i razini šećera u krvi, jer se apsorbira iz različitih točaka ubrizgavanja različitim brzinama. Dakle, „kratko“ je poželjno zabiti u želudac, jer odavde dolazi u krv vrlo brzo, a „dugo“ - u bedro ili rame, odakle se apsorbuje mnogo sporije. Ako na mesto ubrizgavanja stavite toplu podlogu za grejanje, „sporo“ se brže upija. Trajanje hormona se neće promijeniti.
Inzulinska pumpa pomaže olakšati život onima koji žive s dijagnozom dijabetes melitusa tipa 1 ili šećerne bolesti tipa 2. Sastoji se od elektroničke jedinice, rezervoara sa inzulinom, epruvete i igle pričvršćene pod kožu. Odrasli pacijenti ga mogu sami programirati, za djecu doktor programira pumpu. Pumpa stalno isporučuje inzulin krvi, simulirajući normalno funkcionisanje gušterače.
Kako naučiti živjeti sa dijabetesom
Dijabetes, posebno dijabetes tipa 1, često se naziva ne bolešću, već načinom života. Ljudima koji dobiju dijabetes 2 u odrasloj ili staroj dobi može biti teško promijeniti svoje navike, svakodnevnu rutinu ili se odreći određene hrane. Ali oni koji su bili bolesni od detinjstva i koristili su za neprestano merenje šećera u krvi, broje XE i obraćaju pažnju na "manje" alarmantne simptome mogu živeti gotovo isto kao i ljudi koji nemaju dijabetes.
Praćenjem razine šećera u krvi i bilježenjem rezultata svaka osoba će moći utvrditi kada je taj pokazatelj veći i kada je niži, te o tome što ovisi o njemu.Na primjer, kod nekih žena, pored jutarnjih i sezonskih kolebanja, ono se razlikuje ovisno o danima mjesečnog ciklusa, kod drugih može „skakati“ s produljenim stresom, prekomjernim radom, nedostatkom sna itd. Svaka osoba s dijagnozom šećerne bolesti tipa 1 zna za značajke svog tijela i vremenom uspijeva povećati ili smanjiti dozu inzulina.
Jedan od načina regulacije nivoa glukoze u krvi je dozirana fizička aktivnost. Štedljivo fizičko obrazovanje pomaže smanjenju doza inzulina u prvom tipu, a za one koji su razvili dijabetes melitus tipa 2, mogu duže bez injekcija i ponekad otkazati propisanu inzulinsku terapiju.
Vježba za dijabetes
Dijabetes melitus jedna je od "najstarijih" bolesti poznatih ljudima, ali umjetni inzulin se pojavio prije oko 80 godina. Dijeta i vježbanje pomogli su ljudima da smanje šećer u krvi kod dijabetesa tipa 1 i dijabetesa tipa 2 u vrijeme prije inzulina. Kad opterećujemo mišiće, počinju trošiti energiju. Ali tijelo ga dobija iz glukoze! Za vrijeme rada mišići apsorbiraju 50-70 puta više glukoze nego u mirovanju, pa razina šećera u krvi opada bez lijekova. Neki ljudi zahvaljujući fizičkom vaspitanju smanjuju svoju dnevnu potrebu za inzulinom za 20-30%.
Dijabetes tipa 2 podložniji je fizičkim naporima. U prekomjerne težine, što se često događa kod pacijenata s dijabetesom tipa 1 i dijabetesa tipa 2, razina šećera u krvi i krvnog tlaka će se normalizirati nakon 40-45 minuta vježbanja. Osim činjenice da fizički odgoj dozira pomaže suzdržavanju od dijabetesa, vježbanjem hrani srce i pluća krvlju i kisikom i trenira plovila.
Trening ne bi trebao biti previše naporan, a kakvo opterećenje vam je dozvoljeno provjeriti sa svojim liječnikom. Nježni trening može se provesti čak i za one koji imaju komplicirani dijabetes melitus tipa 2 ili teški dijabetes melitus tipa 1. Dovoljno je raditi oko sat vremena dnevno, a da li će to biti sat vremena treninga, dva polusatna ili četiri fizička odmora od 15 minuta, ovisi o vašem režimu, načinu života i mogućnostima.
Možete pronaći vrijeme za sebe čak i ako ste veoma zaposlena osoba. Svi mogu raditi gimnastiku ujutro 10 minuta, barem pola puta do posla, šetati, silaziti stepenicama bez lifta, a s vremena na vrijeme ostaviti radni stol da se savijati i čučati. Uveče, ali ne prije spavanja, poželjno je baviti se duže - 20-25 minuta.
Dijabetes i profesija
Šećerna bolest tipa 1 ili neočekivani dijabetes 2 ponekad mladima ne dopuštaju odabir jedne ili druge profesije, dok odrasli i stariji čine da promijene svoj životni stil. Ne podcjenjujte dijabetes. Ali "stavljanje kraja" punog životnog i profesionalnog uratka većini ljudi s ovom bolešću također nije potrebno!
S dijabetesom tipa 1 i kompliciranim dijabetesom tipa 2, ne možete odabrati profesije koje zahtijevaju maksimalnu koncentraciju pažnje, oštru promjenu mentalnog i fizičkog stresa. Ovo nije samo profesija vozača, pilota, hirurga, već i rad na transportnoj traci. Bolest koju ste navikli kontrolirati može iznenada izazvati nagli skok šećera u krvi i gubitak svijesti. Još jedno pravilo za dijabetičare: oni bi trebali uvijek imati mogućnost ubrizgavanja inzulina, uzimati tablete, dobro jesti na vrijeme, tako da dijabetes ne prepoznaje prekovremeni rad i rad u smjeni, čak i ako trebate izlaziti tokom dana, a ne u noćnu smjenu.
Poslovna putovanja su također kontraindicirana: promjena vremenske zone zahtijeva "korekciju" uobičajenih doza inzulina (dan se produžava od istoka ka zapadu). A s blagim oblikom dijabetesa, ne možete raditi pod zemljom i u „vrućoj“ radionici. A ako je dijabetes melitus tipa 1 ili dijabetes tipa 2 ovisan o insulinu, možete raditi samo kod kuće.
Metode i sredstva za liječenje patologije tipa I
Uz nedostatak inzulina u tijelu kod pacijenata s prvom vrstom dijabetesa, potrebno ga je primjenjivati za život u obliku intramuskularnih injekcija. Međutim, unatoč nadoknadi rezervi ovog hormona, stanični metabolizam i dalje ostaje narušen, pa bi pacijentov način života s ovom patologijom trebao biti promijenjen do kraja života.
U današnjem svijetu visoke tehnologije briga o pacijentima s dijabetesom postaje sve lakša. Na primjer, od 2016. godine leća s Googleovim senzorima pomaže pacijentima u mjerenju glukoze u mliječnoj tekućini. U ovom slučaju u slučaju maksimalne prihvatljive razine na takvom sočivu svjetluju posebne LED žarulje, koje obavještavaju pacijenta o vremenu za sljedeću injekciju inzulina. Ili da bi švicarski naučnici automatski ubrizgali nedostajući inzulin u krv izumili pumpu, čija funkcionalnost značajno pojednostavljuje život dijabetičarima.
Glavna metoda liječenja šećerne bolesti tipa 1 je nadomjesna terapija inzulinom. Najboljim se smatraju režimi liječenja koji nadoknađuju metabolizam ugljikohidrata i istovremeno poboljšavaju kvalitetu života pacijenta. Glavni cilj terapije inzulinom za patologiju tipa 1 je njegova usklađenost s učincima endogenog humanog inzulina. Najbolji režimi liječenja su oni koji u potpunosti oponašaju fiziološku sekreciju ovog hormona u ljudskom tijelu beta ćelijama gušterače. Da bi se postigao sličan učinak, upotrebljavaju se genetski proizvedeni pripravci humanog inzulina u obliku kombinacije dugotrajnih i kratkotrajnih lijekova.
Intenzivna terapija inzulinom u kombinaciji sa modernim inovativnim metodama primjene lijekova omogućava pacijentima tijekom cijelog dana da jasno znaju kada tijelo treba davati jedan ili drugi lijek za zamjenu inzulina i u kojem obliku (kratko ili dugotrajno). Obično je ujutro potrebno unošenje produženog inzulina u organizam, a nakon svakog obroka, analogno fiziološkim procesima, doza hormona se nadopunjava s lijekovima.
Značajke liječenja patologije tipa II
Najvažniji faktori u liječenju dijabetesa tipa 2 su dijeta i vježbanje. Međutim, trajanje efekta prevladavanja hiperglikemije posljedica je isključivo kombinacije ovih faktora i lijekova. Početne faze dijabetesa tipa 2 uključuju uporabu lijekova metformina, koji su odobreni u gotovo svim zemljama svijeta za liječenje dijabetesa. Nadalje, s napretkom bolesti, liječnici često propisuju lijekove sulfonilureju, čiji je ključni mehanizam djelovanja aktiviranje izlučivanja inzulina. Pripravci sulfonilureje mogu se vezati za receptore koji se nalaze na površini beta ćelija pankreasa. Liječenje takvim lijekovima započinje malim dozama i postepeno ih povećava 1 put tjedno uz terapijske potrebe. Uz izraženu toksičnost glukoze kod pacijenata, takvi im se lijekovi odmah propisuju u najvećoj dozi, a kad se bolest nadoknadi, doza se postepeno smanjuje.
Sljedeća skupina lijekova koja su propisana pacijentima koji imaju progresiju šećerne bolesti tipa 2 su glitazoni ili tiazolidindioni koji mogu smanjiti otpornost na inzulin povećavanjem broja transportera glukoze i povećanjem sposobnosti tkiva da iskoriste glukozu, kao i smanjenjem količine masnih kiselina, triglicerida u krvi i inhibicijom rada jetre. reprodukcija glukoze Lijekovi tiazolidindiona blagotvorno djeluju na opće stanje pacijenata sa dijabetesom tipa 2.
Takođe, pored gore navedenih grupa lekova, u lečenju ove bolesti stručnjaci koriste i takve grupe lekova kao što su:
- Klinike
- inhibitori alfa glukozidaze
- incretinomimetici
- inhibitori dipeptidil peptidaze-IV.
Hipoglikemijski agensi ne pomažu uvijek u rješavanju problema održavanja razine glikemije u pravim okvirima. Dokazala se najbolja kombinirana terapija dijabetesa drugog tipa u kojoj oralni hipoglikemijski lijekovi u kombinaciji sa lijekovima koji zamjenjuju inzulin, kada se koriste u prvih 6 godina bolesti, sprječavaju stvaranje ozbiljnih komplikacija. Najveća kontrola hipoglikemije može se primetiti u slučaju prelaska na terapiju inzulinom sa stabilizacijom beta ćelija.
Prema medicinskim opažanjima, s neučinkovitošću hipoglikemijskih agenasa kod druge vrste dijabetesa treba započeti odmah s terapijom inzulinom. Dakle, moguće je neutralizirati većinu nuspojava uzrokovanih visokim dozama lijekova za snižavanje šećera, te smanjiti glukozu u krvi.
Zbog smanjenja aktivnosti beta-ćelija tijekom monoterapije dijabetes melitusa tipa 2, prije ili kasnije svi pacijenti koji pate od bolesti prelaze na kombinirano liječenje. Kombinovani režimi liječenja koji koriste metformin i sulfonilureju ili exenatide i sulfonilureju smatraju se najučinkovitijim. Međutim, danas je najbolja kombinacija prepoznata kao spoj metformina i inzulina. U tom slučaju minimalne doze lijekova sprečavaju pojavu nuspojava, što je takođe plus kombiniranog liječenja.
Značajke terapije u trudnoći
U svijetu svakodnevno ima sve više i više trudnica s gestacijskim dijabetesom. Gestacijski dijabetes melitus je patološko stanje netolerancije na glukozu, uslijed kojeg raste razina šećera u krvi, što se prvi put javlja kod žene u razdoblju gestacije. Obično ovo stanje odlazi sam po sebi nakon porođaja. Za liječenje tijekom manifestacije simptoma preporučuje se promjena životnog stila, pridržavanje dijeta i više vremena posvetiti potrebnoj fizičkoj aktivnosti. Nekim trudnicama se prepisuju oralni antidijabetički lekovi, posebno glibenklamid i metformin, koji su alternativa i odobreni su za upotrebu tokom trudnoće zajedno s insulinom za kontrolu nivoa glukoze.
Za vrijeme trudnoće s dijabetesom, potrebno je naučiti samostalno kontrolirati glikemiju kako bi se blagovremeno ispravila. U većini slučajeva dijeta je sasvim dovoljna. Principi dijetalne terapije u ovom slučaju znače prekid dnevne prehrane u hranu koja sadrži 35-40% ugljikohidrata, 35-40% masti i 20-25% proteina. U slučaju prekomjerne težine, kalorijska vrijednost hrane ne smije prijeći granicu od 25 kilokalorija po kilogramu tjelesne mase, a s normalnom težinom trebala bi biti unutar 30-35 kilokalorija po kilogramu. U tom slučaju, smanjenje kalorijskog sadržaja trebalo bi da se odvija glatko, bez oštrih trzaja.
Slatkiši (lako probavljivi ugljikohidrati) nisu dopušteni na meniju trudnica za gestacijski dijabetes, konzumirane masti se smanjuju, a količina vlakana i proteina povećava se na jedan i pol grama po kilogramu tjelesne težine.
U nedostatku pozitivne dinamike u nivou glikemije tokom terapije dijetama, pacijentima se propisuje terapija inzulinom do one mjere koju dežurni ljekar stalno prepričava i prilagođava.
Kako sniziti šećer kod kuće
Postoji nekoliko pravila za snižavanje glukoze u krvi kod kuće. Nužno je kupiti uvozni glukometar, provjeriti ga na točnost i stalno mjeriti šećer kako biste utvrdili kako se ponaša tokom dana. Od kojeg doba dana je nivo glukoze u krvi pacijenta najviši, zavise lečenje, ishrana i prihvatljiva fizička aktivnost.
Važno je zapamtiti da što je niža razina ugljikohidrata u konzumiranoj hrani, to će dijeta učinkovitije regulirati razinu šećera. Stoga, čak i ako liječnik propiše uravnoteženu prehranu, možete smanjiti količinu ugljikohidrata čak i u njoj. To neće pogoršati tijek dijabetesa i pomoći će bržem vraćanju odgovarajuće razine glukoze. Cilj kućne kontrole šećera u krvi je postizanje konstantne razine ovog pokazatelja u rasponu od 4,0-5,5 mmol po litri. U nedostatku efikasnosti u ovom pitanju dijeta, povezan je metformin u obliku Glucofagea ili Siofor za pacijente s prekomjernom težinom. S mršavicom takvi lijekovi neće djelovati, ne mogu se konzumirati.
Važno je prilagoditi inzulin proizveden u tijelu, povećati fizičku aktivnost. Najefikasnije za dijabetes su jogging, hodanje, plivanje. Trening snage može imati koristi u ukupnom zdravlju, ali neće imati utjecaja na dijabetes.
Injekcije inzulina su životni vijek za one bolesnike s dijabetesom koji su već isprobali sve lijekove, ali nisu donijeli odgovarajući učinak. Ako slijedite dijetu, kompetentnu fizičku aktivnost i upotrebu metformina, doziranje inzulina u pravilu je potrebno na najmanjoj minimalnoj razini.
Da li je moguće potpuno oporaviti
Bilo koji dijabetičar uvijek se pita je li moguće u potpunosti riješiti nastale patologije. Međutim, liječnici su neumoljivi - dijabetes melitus tipa 2 je hronična patologija koja ostaje u tijelu kroz cijeli život i može se pogoršati ili ući u remisiju. Da biste stalno održavali kompenzaciju bolesti, trebali biste se pridržavati svih preporuka liječnika i uzimati potrebne lijekove. Ako samo prestanete koristiti lijekove, patologija može početi brzo napredovati, uzrokujući mnoge komplikacije paralelno. Stoga biste trebali biti oprezni ako neka klinika alternativne medicine nudi potpuni lijek za dijabetes po sljedećim metodama:
- čišćenje tjelesnih toksina,
- vibracije nezamislivih uređaja,
- biljna medicina bez upotrebe farmakoloških lijekova i injekcija inzulina,
- energetski efekti na podsvijest,
- nošenje medaljona i posebne odjeće.
Važno je razumjeti da se rana faza patologije drugog tipa zaista lako nadoknađuje kompetentnom prehranom i fizičkim aktivnostima, ali to ne znači da je pacijent potpuno izliječen. U kasnijim fazama bolesti obustava lijekova je jednostavno smrtonosna, jer i sama bolest i brojne opasne komplikacije mogu napredovati. Dakle, fitoterapija i sport zaista mogu postati lakši, ali samo ako ih koristite kao dodatak terapiji inzulinom i kao glavni tretman.
Primarni dijabetes melitus 1 ili 2 vrste ne može se izliječiti, ali pomoću različitih metoda sasvim je moguće pacijentu osloboditi simptome bolesti, održavati metabolizam u njegovom tijelu duže vrijeme, spriječiti pojavu komplikacija i poboljšati kvalitetu života pacijenta. U ovom je slučaju samo-lijek strogo zabranjen. Ako se počnete pravodobno pregledavati i liječiti, pitanje oslobađanja od dijabetesa prestat će brinuti pacijenta, jer njegov život s ovom bolešću neće biti težak ni u kojem smislu.
Posljedice ne liječenja
Ako se dijabetes ne liječi, mogu se očekivati teške patologije u vlastitom zdravlju, uprkos činjenici da sam dijabetes ne predstavlja izravnu prijetnju ljudskom životu. Neliječena patologija uzrokuje puno ozbiljnih komplikacija koje mogu utjecati na apsolutno sve sisteme i organe u tijelu. Zanemarivanje terapijskih metoda može dovesti do invaliditeta, pa čak i smrti.Zbog toga se dijabetes popularno naziva "tihi ubojica" - bolest se praktično ne može manifestirati i ne uznemiriti osobu ni na koji način, ali izaziva progresiju komplikacija nespojivih sa životom.
2007. godine naučnici su proveli studiju koja je pokazala kako dijabetes utječe na život i zdravlje ljudi u skladu s spolom. Pokazalo se da je za žene ta patologija mnogo opasnija. Smanjenje očekivanog trajanja života u muškaraca s dijabetesom je u prosjeku 7 godina, dok kod žena taj broj prelazi 8 godina. Razvoj kardiovaskularnih patologija uslijed dijabetesa kod muškaraca javlja se češće 2-3 puta, a kod žena 6 puta češće. Štaviše, kardiovaskularna bolest je uzrok smrti mnogih dijabetičara.
Šećerna bolest i depresivni sindrom usko su povezani u mladoj dobi. Ova dva stanja u kompleksu često tjeraju mlade na nesmotrene radnje, stoga će biti vrlo dobro redovno primati psihološke savjete prilikom prepoznavanja rane patologije.
Općenito, u nedostatku potrebne terapije dijabetesa, bolest se lako može pogoršati, izazvati komplikacije, izazvati invalidnost pa čak i smrt.
Pohađajući ljekar
Ljekar ili porodični ljekar (opći ljekar) može dijagnosticirati dijabetes kod pacijenta ili pretpostaviti prisustvo ove patologije. Pri najmanjem znaku bolesti, pacijentu se dodjeljuju odgovarajući testovi, pa se prema njihovim rezultatima pacijent upućuje na savjetovanje kod endokrinologa. Ako se dijabetes potvrdi, tada se pacijent u endokrinologiji stalno bilježi.
Endokrinolog je taj koji može naći optimalno rješenje za određenog pacijenta kako bi odabrao i prilagodio razinu hormona i šećera u krvi. Specijalist provodi studije koje otkrivaju prisutnost problema u funkcionalnosti endokrinog sustava, dijagnosticira patologije, odabire liječenje i uklanja negativne simptome. Najčešće se odabiru sredstva za podešavanje hormonske ravnoteže u tijelu, vraćanje metabolizma, uklanjanje endokrinog faktora koji izaziva neplodnost i drugi. Prema rezultatima studija postavlja se tačna dijagnoza, bira se dijeta i određeni lijekovi.
Sanatorijumi za pacijente sa dijabetesom
Danas se pacijenti s dijabetesom efikasno liječe i obnavljaju u specijaliziranim specijaliziranim ustanovama koje su dizajnirane za rješavanje problema probavnog sustava. Međutim, dijabetičari često trebaju spa tretman drugih patologija povezanih s dijabetesom. Stoga, na osnovu većine ruskih sanatorija, postoji posebna „škola za upravljanje dijabetesom“ koja uči pacijente bilo koje specijalizovane zdravstvene ustanove da samostalno prate njihovo stanje u trenutku oporavka, da biraju dijetalna jela i fizičke aktivnosti, s obzirom na istoriju dijabetesa.
Najpopularnija za dijabetičare su ruska letovališta Altaj, Krasnodarski teritorij, Essentuki, Pjatigorsk, Goryachiy Klyuch, Železnovodsk, Kislovodsk i drugi.
Glavni ljekoviti faktori letovališta Belokurikha na Altajskom teritoriju su ljekovito blato, mineralne vode i ljekovita klima. Ovde se pacijentima nudi terapija dušikovim silicijum-hidrokarbonat-sulfat natrijum-blago-radonskim termalnim vodama sa silicijumskom kiselinom u sastavu. Ovdje se sugerira da pacijenti koriste nisko mineraliziranu sulfat-klorid magnezijum-kalcijum-natrijum vode za stol iz Berezovskog ležišta, na kojem je altajski teritorij bogat, kao tretman za piće.
U najboljem balneološkom odmaralištu Rusije u Anapi (teritorij Krasnodar) pronađene su mnoge korisne mineralne vode koje se koriste i za unutarnju i za vanjsku upotrebu.Na cijelom Kubanu nema toliko ležišta mineralne vode za vanjsku upotrebu. Ali najdragocjenije su vode domaće upotrebe, čije je ležište direktno u gradu Anapi. Ovde se pacijenti mogu lečiti sa dve vrste vode - mineralizovanom sa malo azota (3,2-4,9 grama po litri) hidrokarbonat-hlorid-sulfatom i natrijum sulfat-hidrokarbonat-hloridom, neutralnom alkalnom sastavom. Takođe, mineralna voda semigorskih izvora visokog sadržaja gasa svakodnevno se dostavlja u odmarališta Anapa. Riječ je o metanoznoj vodi azot-ugljičnog dioksida, natrijevom hloridu-hidrokarbonatnom jodu koja sadrži slabu alkalnu pH od 7,6 i mineralizacijskoj razini 10-11 grama po litri.
Goryachiy Klyuch je jedino letovalište u Rusiji gdje možete susresti kombinaciju mineralnih voda iz Essentukija i kupki hidrogen sulfida, za koje se ovdje koristi hidrogen sulfidni klorid-bikarbonat kalcijeva-natrijska termalna mineralna voda vrućih izvora s temperaturom do 60 stepeni. Niže temperature takvih voda koriste se za piće za liječenje različitih patologija gastrointestinalnog trakta.
U letovalištu Železnovodsk terapija se provodi bez analoga u svetu „Slavjanovskaja“ i „Smirnovskaja“, koji su veoma korisni za probavni sistem u celini, za patologije bubrega, mokraćnih puteva i androloške bolesti. Oni liječe dijabetičare koji pate od pratećih bolesti organa gastrointestinalnog trakta, mišićno-koštanog tkiva, ENT organa, ginekoloških bolesti.
Resorta letovališta Essentuki su mineralne vode slano-alkalne prirode - poznate svim Essentuki №17 i Essentuki №4. Na osnovu sanatorijuma Kalinin, gdje se dijabetes uspješno liječi već 10 godina, danas funkcioniše Centar za rehabilitaciju bolesnika sa šećernom bolešću prirodnim faktorima. Ovdje bolesnike vode i nadgledaju profesori endokrinologije, doktori nauka iz oblasti endokrinologije. Ovdje se dijabetes liječi u gotovo svim sanatorijumima koji funkcionišu.
Kislovodsk je poznato odmaralište nargana.
Svi oni imaju sličnosti i koriste se za balneoterapiju. Najefikasniji za dijabetes su Dolomit narzan, koji poboljšava metaboličke procese, pojačava mokrenje i eliminaciju otpadnih toksina, kao i Sulfat narzan koji povećava lučenje želuca, poboljšava probavu i choleretic rad jetre, smanjuje nadimanje i poboljšava rad crijeva. U odmaralištu Kislovodsk liječe se dijabetičari s istodobnim patologijama mišićno-koštanog sustava, krvožilnog i probavnog sustava.
Više od 40 imena Pyatigorsk izvora ujedinjuje praktički sve poznate vrste mineralnih voda svijeta. Ovdje je prikazano liječenje bolesnika sa šećernom bolešću, čija povijest je komplicirana jetrenim, želudačnim, crevnim patologijama, oboljenjima perifernog nervnog sistema, vaskularnim patologijama donjih ekstremiteta, mišićno-koštanim bolestima, kožnim patologijama, endokrinim sistemom, profesionalnim bolestima i drugim.
Lijekovi gušterače za povećanje volumena inzulina
Lista tableta za dijabetes tipa 2 lista 1
| Maninil | Diabeton | Glurenorm | Amaril |
| Djelovanje: kao odgovor na lijek, pankreas oslobađa maksimalni dio inzulina potreban za apsorpciju glukoze koja je unesena hranom | Ima blaži učinak od Maninila. Štiti krvne žile, aktivan je u prvoj fazi lučenja hormona | Stimulira stvaranje inzulina, hipoglikemijski efekti razvijaju se sat vremena nakon jela. Propisan je za liječenje dijabetesa tipa 2 u starijih osoba. Može se propisati za bolest bubrega | Učinkovit lijek za dijabetes najnovije generacije.Ima produžen efekat. Smanjuje rizik od hipoglikemije. |
| Nuspojava: može izazvati alergijsku reakciju | Ima mnogo nuspojava: hipoglikemiju, glavobolju, smanjeno trajanje pažnje, odloženu reakciju, depresiju, gubitak samokontrole | Nuspojave: leukopenija, trombocitopenija, glavobolja, vrtoglavica, pospanost, umor, kardiovaskularni zastoj | Nuspojave: hipoglikemijska reakcija |
| Kontraindiciran u trudnoći, deci, dijabetesu tipa 1, zatajenju jetre | Kontraindiciran je u dojenju, bolesti jetre i bubrega | Kontraindiciran u prvoj vrsti bolesti | Kontraindiciran u prvoj vrsti bolesti |
Lijekovi za povećanje inzulina
Pripreme za liječenje šećerne bolesti tipa 2 ne utječu na sam gušteraču, već djeluje na pojačano djelovanje inzulina, smanjuje apsorpciju glukoze, masti iz crijeva i osigurava dobru apsorpciju šećera u ćelijama. Lijekovi protiv dijabetesa sprečavaju hipoglikemiju, sadrže metformin.
| Siofor | Metformin (glukofag) |
| Tablete za dijabetes melitus 2 regulišu i snižavaju razinu šećera u krvi, a dizajnirane su za regulaciju razine šećera u krvi. Doprinese gubljenju kilograma, bori se protiv pretilosti | Djelotvorne tablete za snižavanje šećera propisuju se pretilim pacijentima, odraslima i djeci, u kombinaciji sa inzulinom |
| Kontraindikacije: Lijek dijabetesa tipa Siofor nije propisan bolesnicima sa sindromom dijabetičkog stopala, hipoglikemijom, trudnoćom, hroničnim alkoholizmom i individualnom netolerancijom | Glavne kontraindikacije za dijabetes: zatajenje bubrega i jetre, dijabetička koma, ketoacidoza, teške infekcije, preosjetljivost, zatajenje srca, srčani udar |
| Nuspojave: na početku liječenja dijabetesa tipa 2 osjeća se metalni okus u ustima, gubitak apetita, bol u trbuhu, mučnina, povraćanje | Nuspojave: vrlo često dolazi do kršenja probavne aktivnosti, koje može proći spontano |
Lijekovi koji utječu na apsorpciju glukoze
Lijekovi za snižavanje šećera za dijabetes tipa 2 reguliraju proces apsorpcije glukoze, smanjuju razinu glukoze koja nastaje prilikom raspada hrane. Lijekovi za dijabetes tipa 2 imaju nuspojave: tableti u tabletama uzrokuju razvoj holecistitisa, disbioze, upalnih procesa u želucu i crijevima.
Lista tableta za dijabetes tipa 2 lista 3
| Acarbose | Glucobay |
| Ima hipoglikemijski efekat, efikasan je u lečenju dijabetesa tipa 2 | Smanjuje šećer nakon obroka. Tablete za snižavanje šećera propisuju se kao dodatno sredstvo, istovremeno kao i dijeta |
| 1. Kontraindikacije: ciroza, ketoacidoza, trudnoća, dojenje, patologija probavnog trakta, patologija bubrega | Kontraindikacije: crevna oboljenja, trudnoća, dojenje |
| Nuspojave: proliv, nadimanje | Nuspojave: nadimanje, bolovi u trbuhu |

Za liječenje zglobova naši čitaoci su uspješno koristili DiabeNot. Uvidjevši popularnost ovog proizvoda, odlučili smo ga ponuditi vašoj pažnji.
Kombinovani lijekovi
Lista tableta protiv dijabetesa tipa 2: Amari, Glibomet, Yanumet. Kombinovane tablete smanjuju otpornost na inzulin, potiču stvaranje inzulina.
| Amaril | Glibomet | Janumet |
| Stimuliše izlučivanje inzulina iz beta ćelija gušterače. Povećava osjetljivost masnog tkiva i masnog tkiva na djelovanje inzulina | Dodijelite neefikasnu dijetsku terapiju i liječenje hipoglikemijskim lijekovima | Pomaže u kontroli hipoglikemije kod dijabetesa tipa 2 (tako da šećer ne raste). Lijek protiv dijabetesa pojačava efekte prehrane, vježbanja |

Dijabetes melitus u starosti
Koje su tablete propisane za dijabetes tipa 2 u starijih? Kod dijabetesa tipa 2, tako da se šećer ne podiže, propisani su lijekovi koji sadrže metformin.
- bolest je opterećena raznim patologijama nakupljenim u ovom dobu,
- financijski problemi penzionera ne dopuštaju im da se u potpunosti liječe,
- simptome dijabetesa tipa 2 maskiraju druge patologije,
- pacijent često sazna da je razvio bolest kad već prolazi.
Važno: Da ne biste propustili početak bolesti, potrebno je, počevši od 45-55 godina, periodično davati krv za šećer. Dijabetes tipa 2 opasan je za zdravlje s nizom komplikacija - kardiovaskularnim patologijama, patologijom bubrega, jetre, sljepoćom, amputacijom udova.
Da li su tablete za dijabetes korisne?
Ljekarnici u šali kažu da dijabetičari mogu jesti bilo što, glavna stvar je uzeti dobre tablete za dijabetes 2. Ali morate se sjetiti da neće, čak ni najbolji lijek za dijabetes tipa 2 neće vam donijeti olakšanje ako ne slijedite dijetu . Ako cijelo vrijeme jedete zabranjenu, bezvrijednu hranu, možete isušiti gušteraču - nijedan popis lijekova neće vam pomoći, morat ćete piti ne samo tablete, nego i ubrizgati inzulin.
Mnogi savremeni lijekovi za dijabetes imaju mnogo nuspojava i kontraindikacija, povećavaju smrtnost pa morate pažljivo odabrati lijekove za dijabetes. Najbolji lijek je Metformin. Ljudi kažu da još nema efikasnijeg, efikasnijeg leka.
Forsiga: Za i protiv
Forsiga je najnoviji lijek protiv dijabetesa. Lijek potiče izlučivanje glukoze mokraćom. Smatra se da liječenje tabletama Forsig ima više kontraindikacija nego indikacija - može izazvati infekciju mokraćnih putova, nakon čega se može razviti zatajenje bubrega.
Na Internetu možete pronaći pohvalne kritike o nekim lijekovima protiv dijabetesa, koji obećavaju brzo izlječenje. Ne vjerujte takvim izjavama. Sada nema takvih lijekova koji bi mogli izliječiti patologiju gušterače. Stoga se više vjerujte službenoj medicini.
Biljni proizvod koji smanjuje šećer
Koje lijekove propisuje ljekar iz prirodnih sastojaka biljnog porijekla? Liječnik može preporučiti da pacijenti u početnim fazama bolesti nemaju lijekove za dijabetes, već biološke suplemente. Kod dijabetesa tipa 2, da se spriječi porast šećera, preporučuje se uzimanje insulina. Insulin potiče lučenje inzulina, normalizira metaboličke procese. Stabilna, dugotrajna upotreba lijeka poboljšava pacijentovo stanje, smanjuje šećer u krvi.

Zaključak
Dijeta, tjelesna aktivnost i lijekovi protiv dijabetesa tri su stuba održavanja zdravlja, sprečavanja komplikacija i dugog, ispunjenog života. Da bi se postigao terapeutski učinak i sprečile komplikacije, lijekove treba propisati samo endokrinolog. Lijekovi na recept.
Lijekovi za dijabetes: Pregled lijekova protiv dijabetesa
Lijekovi su u trećoj fazi liječenja dijabetesa tipa 2. Prve dvije faze znače dijetu s malo ugljikohidrata i tjelesnu aktivnost. Kad se više ne nose, koriste se tablete.
Ali dešava se da tablete nisu efikasne, u tom slučaju pacijentu su propisane injekcije insulina. Razgovarajmo detaljnije o tome koji je popis lijekova koji se danas mogu pružiti dijabetičarima.
Grupe lijekova protiv dijabetesa
Prema njihovom djelovanju lijekovi za dijabetes dijele se u dvije grupe:
- Lijekovi koji povećavaju osjetljivost ćelija na hormon inzulin.
- Ljekovite tvari koje stimulišu gušteraču na povećanje količine proizvodnje inzulina.
 Od sredine 2000-ih na tržište su pušteni novi lijekovi za dijabetes, koji uključuju lijekove s različitim učincima, pa ih je nekako još nemoguće kombinirati. Iako se radi o dvije grupe lijekova s inkretinskim djelovanjem, ali zasigurno će se s vremenom pojaviti i drugi.
Od sredine 2000-ih na tržište su pušteni novi lijekovi za dijabetes, koji uključuju lijekove s različitim učincima, pa ih je nekako još nemoguće kombinirati. Iako se radi o dvije grupe lijekova s inkretinskim djelovanjem, ali zasigurno će se s vremenom pojaviti i drugi.
Postoje tablete poput akarboze (glukobaja), blokiraju apsorpciju glukoze u probavnom traktu, ali često uzrokuju probavne smetnje. Ali ako pacijent slijedi dijetu s niskim udjelom ugljikohidrata, tada potreba za ovim lijekom uglavnom nestaje.
Ako se pacijent ne može nositi s napadima gladi i ne može se pridržavati dijeta sa niskim udjelom ugljikohidrata, trebao bi uzimati lijekove za dijabetes, s kojima možete kontrolirati apetit. Od glukobaje se ne primjećuje poseban učinak, stoga njegova daljnja rasprava nema smisla. Ispod je lista tableta.
Tablete protiv dijabetesa
Ove tablete za dijabetes danas su najpopularnije, one stimuliraju gušteraču beta stanicama.
Kao i prethodni lijek, on stimulira gušteraču beta beta ćelijama, ali je inferiorniji od prvog po snazi. Međutim, dijabeton potiče prirodno povećanje inzulina u krvi.
Ovaj dijabetički lijek koriste pacijenti sa bubrežnim komplikacijama ili drugim popratnim bolestima.
Lijek pripada novoj generaciji lijekova. Njegov efekat povezan je sa stimulacijom oslobađanja hormona inzulina iz beta ćelija žlijezde. Amaryl se često koristi u kombinaciji sa inzulinom.
Za šta se terapija insulinom?
Dijabetes melitus tipa 1 i 2 odnosi se na metaboličke bolesti, pa djelovanje lijekova, prije svega, treba biti usmjereno na dovođenje u normalu metaboličkih procesa u tijelu.
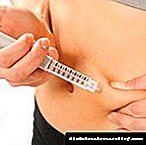 Zbog činjenice da je uzrok dijabetesa tipa 1 smrt beta ćelija koje proizvode inzulin, ovaj hormon se mora primijeniti izvana. Dotok inzulina u organizam može se osigurati injekcijom ili upotrebom inzulinske pumpe. Sa dijabetesom ovisnim o inzulinu, nažalost, ne postoji alternativa liječenju inzulinom.
Zbog činjenice da je uzrok dijabetesa tipa 1 smrt beta ćelija koje proizvode inzulin, ovaj hormon se mora primijeniti izvana. Dotok inzulina u organizam može se osigurati injekcijom ili upotrebom inzulinske pumpe. Sa dijabetesom ovisnim o inzulinu, nažalost, ne postoji alternativa liječenju inzulinom.
Za liječenje dijabetesa tipa 2, ljekari propisuju razne lijekove koji pomažu u snižavanju šećera u krvi. U ovoj skupini dijabetičara nije potrebno uzimati inzulin.
Lijekovi za dijabetes tipa 2
Lijekovi za dijabetes tipa 2 mogu se podijeliti u nekoliko kategorija. Iako je odmah potrebno rezervisati da ne postoji apsolutni lijek za dijabetes. Na mnogo načina, uspjeh liječenja dijabetesa ovisi o:
- iz pacijentove spremnosti da se uporno bori protiv bolesti,
- iz životnog stila pacijenta
Ako fizička aktivnost i prehrana nisu dali pozitivne rezultate, specijalist će propisati lijekove za dijabetes, koji su podijeljeni u nekoliko klasa. Liječnik može propisati bilo koji lijek ili kombinaciju lijekova koji pripadaju različitim klasama.
U ranim fazama dijabetesa, inhibitori a-glukozidaze su vrlo efikasni, pomažu u smanjenju apsorpcije crevne glukoze. Derivati sulfonilureje propisuju se po pravilu kada postaje potrebno za stimuliranje izlučivanja inzulina beta ćelijama.
Ali ovi lijekovi imaju niz kontraindikacija, koji uključuju:
- abdominalna hirurgija
- dijabetes melitus gušterače ili dijabetes tipa 1,
- trudnoća i dojenje,
- povrede
- zarazne bolesti
- sve vrste alergijskih manifestacija.
Ako je pacijentova krv dovoljno bogata inzulinom, endokrinolog može propisati pacijentu da uzima lijekove grupe biguanida. Ovi lijekovi za dijabetes ne potiču proizvodnju inzulina, ali pojačavaju njegov učinak na periferna tkiva.
Biguanidi smanjuju proizvodnju glukoze u jetri, njegovu apsorpciju u crijevima, inhibiraju apetit. Ali prilikom njihovog imenovanja potrebno je uzeti u obzir niz različitih kontraindikacija:
- hipoksije
- oštećena bubrežna funkcija,
- akutne dijabetičke komplikacije itd.
Upotreba dodataka prehrani za dijabetes tipa 2
 Uzimanje tableta koje snižavaju šećer u krvi kod dijabetesa neizbježno je. Stoga će se pacijent morati pomiriti sa činjenicom da svakodnevna uporaba lijekova neminovno kvari želudac, jetru i krv.
Uzimanje tableta koje snižavaju šećer u krvi kod dijabetesa neizbježno je. Stoga će se pacijent morati pomiriti sa činjenicom da svakodnevna uporaba lijekova neminovno kvari želudac, jetru i krv.
Ali još uvijek postoji mogućnost prilagodbe doze antidijabetičke hemije, ako povjerite funkciju smanjivanja šećera prirodnim sredstvima. To se, naravno, odnosi na dijabetes tipa 2 koji nije ovisan o insulinu. Ovdje je potrebno koristiti, na primjer, krug mjerila glukoze u krvi.
U mnogim slučajevima liječnik može dopuniti terapiju dijetom uzimanjem dodataka prehrani (dijetetskih dodataka) koji pomažu u smanjenju razine glukoze u krvi. Oni koji smatraju da su dodaci prehrani lijek za dijabetes griješili.
Kao što je već spomenuto, još uvijek ne postoji sto posto lijek za ovu bolest. Ipak, dodaci prehrani imaju samo prirodne komponente, koje u složenom liječenju dijabetesa tipa 2 imaju vrlo opipljiv učinak.
Na primjer, "Insulat" je dodatak prehrani koji:
- Smanjuje koncentraciju glukoze u krvi smanjenjem njene crijevne apsorpcije.
- Poboljšava metaboličke procese.
- Stimuliše lučenje gušterače.
- Pomaže u smanjenju težine i normalizaciji metaboličkih procesa.
Suplementi se mogu propisati kao pojedinačni lijek za prevenciju dijabetesa tipa 2, a mogu biti sastavni dio u kompleksu terapijskih postupaka. Uz produženu upotrebu lijeka "Insulate" kod pacijenata dolazi do stabilnog smanjenja glikemijskog indeksa.
Uz strogo pridržavanje režima prehrambenih dodataka i prehrane, povećava se vjerojatnost da će se razina šećera u krvi približiti nedijabetičkim pokazateljima.
Optimalni nivo šećera
| Na prazan stomak | 5,0-6,0 mmol / L |
| 2 sata nakon jela | 7,5-8,0 mmol / L |
| Prije odlaska u krevet | 6,0-7,0 mmol / L |
Potreba za injekcijama insulina
Obično, ako iskustvo dijabetesa prelazi 5-10 godina, dijeta i uzimanje lijekova već nisu dovoljni. Već postoji trajna ili privremena inzulinska terapija. Ali lekar može propisati insulin mnogo ranije ako druge metode ne mogu da koriguju porast nivoa glukoze u krvi.
Inzulin kao liječenje dijabetesa tipa 2, ranije je smatran kao krajnje sredstvo. Danas se ljekari pridržavaju suprotnog stanovišta.
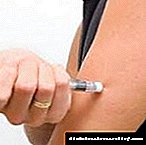 Prije toga je većina pacijenata koji su bili svjesni dijeta koji su uzimali lijekove za dijabetes duže vrijeme imala visoki glikemijski indeks, što je predstavljalo ozbiljnu opasnost za život, a u vrijeme primjene inzulina, pacijenti su već imali ozbiljne dijabetičke komplikacije.
Prije toga je većina pacijenata koji su bili svjesni dijeta koji su uzimali lijekove za dijabetes duže vrijeme imala visoki glikemijski indeks, što je predstavljalo ozbiljnu opasnost za život, a u vrijeme primjene inzulina, pacijenti su već imali ozbiljne dijabetičke komplikacije.
Moderna praksa za liječenje dijabetesa pokazala je da je inzulin jedan od lijekova koji pomažu u smanjenju šećera. Njegova razlika od tableta je samo u načinu primjene (injekcije) i visokoj cijeni.
Među pacijentima koji imaju dijabetes tipa 2, 30-40% pacijenata treba terapiju inzulinom. Kada i u kojim količinama započeti terapiju inzulinom, može odrediti samo endokrinolog, jer sve ovisi o ličnosti tijela.
Mogu li u potpunosti živjeti s dijabetesom?
Danas dijabetičar ima sve šanse da spriječi razvoj različitih komplikacija i održi visoku kvalitetu života. Pacijentima su na raspolaganju lijekovi sintetskog i biljnog porijekla, pripravci inzulina, sredstva za samokontrolu i različite metode primjene.
Pored toga, otvorene su i „škole dijabetesa“ koje podučavaju ljude koji imaju dijabetes i njihove porodice. Rad je usmjeren na to da pacijent što više upozna o svojoj bolesti i da je sposoban samostalno se nositi s tim, čuvajući radosti običnog života.
Glavni problem koji ograničava načine smanjenja šećera je vjerojatnost hipoglikemije. Zbog toga se za neke pacijente preporučuje održavanje glikemije na višem nivou, do 11 mmol / l tokom dana.Ova mjera opreza pomoći će u sprečavanju pada viška šećera.
U većini slučajeva strah od hipoglikemije je pretjeran i nerazuman, no razina šećera koja bi ga trebala spriječiti često se popela na 10-15 mmol / l tokom dana, što je izuzetno opasno.

 Hormon počinje djelovati 10-15 minuta nakon injekcije, maksimalni učinak osjeća se nakon sat vremena. Kako bi smanjili bol, injekciju je najbolje raditi u nabora kože blizu strana.
Hormon počinje djelovati 10-15 minuta nakon injekcije, maksimalni učinak osjeća se nakon sat vremena. Kako bi smanjili bol, injekciju je najbolje raditi u nabora kože blizu strana.