Što se inzulin pravi za dijabetičare: moderna proizvodnja i metode dobivanja
Za liječenje zglobova naši čitaoci su uspješno koristili DiabeNot. Uvidjevši popularnost ovog proizvoda, odlučili smo ga ponuditi vašoj pažnji.
Prema WHO, dijabetes tipa 1 je bolest 347 miliona ljudi koji naseljavaju našu planetu. Prekomjerna težina, loša prehrana, smanjena fizička aktivnost - svi ti faktori doprinose širenju bolesti za liječenje kojih će i odrasli i djeca morati slijediti stroge mjere liječenja.
- Dijabetes tipa 1: šta je to?
- Simptomi dijabetesa tipa 1
- Dijabetes tipa 1 kod djece
- Trudnoća dijabetes tipa 1
- Liječenje dijabetesa tipa 1
- Liječenje dijabetesa tipa 1 bez inzulina
- Dijabetesna bolest tipa 1 - sedmični meni
- Vitamini za dijabetičare tipa 1
- Recepti za dijabetičare tipa 1
- Da li se dijabetes tipa 1 može zauvijek izliječiti?
- Koliko dijabetičara tipa 1 živi?
- Video: Sve o dijabetesu tipa 1

Dijabetes tipa 1: šta je to?
Maloljetnički ili maloljetnički - tako se zove dijabetes tipa 1. Bolest pogađa ljude čija starost ne prelazi 35 godina. Kod ove vrste dijabetesa beta ćelije prolaze uništavanje i potpuno zaustavljaju izlučivanje inzulina, koji je odgovoran za raspad glukoze. Kao rezultat toga, tijelo ne prima potrebnu količinu energije, a glukoza u svom čistom obliku izlučuje se mokraćom.
Prva vrsta dijabetesa, prema klasifikaciji WHO, naziva se inzulinom ovisnom, odnosno osoba ne može živjeti bez ubrizgavanja inzulina.
Dijabetes prve vrste karakteriziraju tri faze razvoja bolesti:
Pretjerani šećer u krvi dovodi do oštećenja očnih posuda, s umjerenim i teškim fazama bolesti moguć je gubitak oštrine vida, slučajevi potpune sljepoće nisu rijetki.
Oštećenja krvnih žila bubrega doprinose razvoju zatajenja bubrega. Kršenja živčanog, krvožilnog sistema izazivaju osjećaj ukočenosti u udovima. U teškim fazama bolesti postoji visok rizik od indikacija za amputaciju udova. Pacijenti imaju porast kolesterola, što doprinosi pojavi kardiovaskularnih bolesti. Kod muškaraca se ne isključuje razvoj impotencije.
Pankreatitis, encefalopatija, dermopatija, nefropatija mogu biti povezani sa bolestima povezanim sa dijabetesom.
Simptomi dijabetesa tipa 1
Glavni simptomi dijabetesa tipa 1 su:
- stalna slabost
- hronični umor
- razdražljivost
- suha usta
- stalna žeđ
- učestalo mokrenje,
- mučnina, povraćanje je moguće,
- svrbež kože
- poremećaj sna
- za žene pojava vaginalnih infekcija, svrab i pukotine u vagini,
- pojačano znojenje
- nagli porast apetita, ali pacijent istovremeno brzo gubi na težini, sve do znakova anoreksije.
Koji su još simptomi kod djece i odraslih - pročitajte ovdje.

Uzroci dijabetesa tipa 1 detaljno su opisani u našem sljedećem članku.
Dijabetes tipa 1 kod djece
Dosta često se bolest javlja kod djece. Razlog za to je sljedeći:
- genetska predispozicija (ako jedan ili oba roditelja imaju takvu dijagnozu),
- zarazne bolesti
- neuhranjenost
- agresivno okruženje
- stres
- oslabljen imuni sistem.
Kod djece s nedostatkom vitamina D, koja su prethodno prebačena na dodatnu prehranu kravljim ili kozjim mlijekom, žitaricama od žitarica, rizik od razvoja dijabetesa prilično je visok. Voda s visokim udjelom nitrata također može pokrenuti bolest.

Simptomatologija bolesti je identična onoj kod odraslih. Kod vrlo male djece može se pojaviti pelenski osip. Djevojke imaju česte slučajeve stresa. Postoji rizik od ketoacidoze, koju karakteriziraju mučnina, povraćanje, slabost, letargija.
Dijete može mirisati na aceton, disanje postaje isprekidano, na izdisaju se čuju zvukovi.
Članak - Dijabetes tipa 1 kod djece: uzroci, liječenje, simptomi, prevencija, govorit će o značajkama dijabetesa kod beba.
Trudnoća dijabetes tipa 1
Žene sa dijabetesom mnogo teže preživljavaju trudnoću: ionako se česti nagon za mokrenjem pojačava, hormonska se pozadina neprestano mijenja, zbog čega su pojačano znojenje, razdražljivost, živčani poremećaji i brzi umor.
Tokom trudnoće dijabetičari doživljavaju kolebanje nivoa glukoze u krvi. Ako je žena uspjela postići normoglikemiju prije začeća, tada trudnoća neće biti opterećena naglim promjenama razine glukoze (od visoke do niske).
U ovom slučaju trudnoća teče na sledeći način:
- U prvom tromjesečju obično se smanjuje potreba za inzulinom. U slučaju toksikoze praćene povraćanjem, nakon konsultacije s liječnikom, treba povećati količinu konzumirane ugljikohidratne hrane.
- U drugom tromjesečju pacijent će trebati nešto veću dozu inzulina koja se izračunava pojedinačno. Dnevno, doza može biti 100 ili više jedinica.
- Tokom trećeg tromjesečja - opet pad potreba za inzulinom.
Liječnici preporučuju ženama s dijabetesom da planiraju trudnoću unaprijed kako bi se tijelo što bolje pripremilo za gestaciju, porođaj i hranjenje. Preporučljivo je započeti s pripremom godinu ili šest mjeseci prije začeća, pod obaveznim nadzorom medicinskih stručnjaka.
Liječenje dijabetesa tipa 1
Liječenje dijabetesa tipa 1 nisu samo injekcije inzulina. Ovo je složen, integrirani sistem koji kombinira farmakoterapiju, prehranu i fizički trening.
Terapija inzulinom je najčešća metoda liječenja dijabetesa, ali nauka ne miruje, razvija se i sada postoji niz alternativnih metoda liječenja dijabetesa tipa 1. Tako je, na primjer, uspješna metoda koja se koristi ne samo u stranim klinikama, već i u domaćim tretmanima matičnim ćelijama.
Opcije liječenja dijabetesa tipa 1:
- Vakcinacija Ispitivanja lijeka još nisu završena, ali postoje pozitivni rezultati. Specijalnim vakcinom aktiviraju se slabe T-stanice koje doprinose obnovi beta ćelija gušterače zahvaćene napadima grupe T-ćelija. Vakcina je indicirana u ranim fazama bolesti, ali još nije lansirana u serijsku proizvodnju. Istraživači razvijaju cjepivo za prevenciju dijabetesa, nažalost, za sada nema ozbiljnih pomaka.
- Metoda ekstrakorporaalne hemokorekcije jedna je od najnovijih, ali vrlo uspješnih, sa smanjenjem osjetljivosti na pripravke od inzulina, encefalopatiju i niz drugih bolesti. Temeljena je metoda autogemije: pacijentova krv prolazi kroz aparat u kojem postoje posebni filtri, zatim obogaćena vitaminima, mineralima i lijekovima, a opet, u pročišćenom obliku ulazi u krvne žile pacijenta.
- Transplantacija organa. Ako je naznačeno, pacijentu se presađuju beta ćelije, dio gušterače ili cijeli organ. Transplantacija gušterače bila je dugotrajna operacija, ali sama transplantacija Lagerhansovih otočića i stanica još nije dobila široku upotrebu, ali već daje obećavajuće rezultate.
Dijabetesna bolest tipa 1 - sedmični meni
Prilikom prelaska na medicinsku ishranu, preporučuje se jelovnik sastaviti odmah tokom jedne sedmice:
- Obroci bi trebali biti strogo na satu.
- Zdrobljena hrana, 5-6 obroka dnevno.
- Dozvoljeno je jesti češće, ali porcije su normalizirane, male.
- Obavezno u meniju ima vlakana.
- Ne možete smanjiti kalorije bez svjedočenja ljekara.
- Potrebna je dovoljna količina tekućine - oko 2 litre dnevno.
Pogledajte primjer menija ovdje: http://diabet.biz/pitanie/osnovy/menyu-dlya-diabetikov.html.

Za pacijente sa dijabetesom prikazana je tablica liječenja broj 9. Primer uzorka za sedmicu:
- Jutro 200 g kuhane kaše bilo koje vrste (osim kaše i riže), kriška hljeba, 40 g sira 17% -tne čvrste hrane, čaj ili kafa.
- Snack. Par keksa ili peciva, čaša čaja bez šećera i jabuka (1 kom).
- Dan. 100 g salata od svježeg povrća, zdjela borsch, 1 parna kotleta i nekoliko kašika pirjanog kupusa, kriška hljeba.
- Snack. 50-70 g sira bez masnoće, ista količina voćne mliječi kuhane s zaslađivačem, 200 ml juhe od šipka.
- Večer. Komad kuhanog mesa i 100 g povrća salate.
- Snack. Čaša kefira s najmanjim procentom sadržaja masti.
- Jutro Kaša od heljde (oko 200 g), pileća prsa u pari (ista količina u volumenu), čaj.
- Snack. Oko 150 g skute, 200 ml jogurta za piće.
- Dan. Juha od povrća (kupus, šargarepa, šparoge, celer), paprika (oko 150 g), pečeno povrće (200 g), kupus i salata od mrkve (100 g).
- Večer. Skutina sa sirom s mrkvom (200 g), voćna salata (ista po količini), kompot od voća.
- Snack. 200 ml kefira ili jogurta.
- Jutro Tost od raženog hleba s mekim sirom minimalnog sadržaja masti, salata od krastavaca i paradajza, jabuka (1 kom).
- Snack. Sufle od sira, čaj sa limunom.
- Dan. Zdjela riblje čorbe, riže s povrćem (kukuruz + šparogi pasulj) oko 200 g, pečena jabuka.
- Snack. 200 ml soka od marelice.
- Večer. Zobena kaša s bobicama, suhim uzorkom voća.
- Jutro Kuhana riba 50 g, 2 kriške crnog hljeba, salata od mrkve i jabuke (70 g), 20 g sira s niskim udjelom masti, kafa bez šećera (možete dodati mlijeko).
- Snack. Grejpfrut (1 kom.), 200 ml pirjanog slatko-kiselog voća bez šećera.
- Dan. Zdjela riblje i povrtne supe, 150 g kuhane piletine, salata od salata (100 g), nekoliko kriški raženog hljeba, 200 ml limunade bez dodatka šećera.
- Snack. Voćna salata (150 g), 200 ml mineralne vode.
- Večer. 2 mesne pite s dodatkom kupusa, kavijar tikvice (70 g), 2 kriške hljebnog brašna, čaj.
- Snack. 200 ml fermentiranog pečenog mlijeka.
- Doručak. Skuva bez masnoće (150 g) i 200 ml bifidoyogurta.
- Snack. Kruti krušni sir 17% i čaj bez šećera.
- Dan. Kuvani krompir i salata od povrća, kuhana piletina (100 g), 100 g bobica.
- Snack. Mala kriška pečene bundeve, 10 g sušenih sjemenki maka, 200 ml suhe voćne kaše.
- Večer. Mesna kotleta na pari, tanjir od povrća sa salatom.
- Snack. 200 ml kefira bez masti.

- Jutro Zobeno brašno u mlijeku (150 g), 2 kriške smeđeg hljeba, salata od šargarepe i jabuke (70 g), skuti nemasni sir (150 g), kafa s mlijekom bez šećera.
- Snack. Narandža (1 kom.), 200 ml kompota bez šećera.
- Dan. Zdjela riblje i povrtne supe, 150 g kuhane piletine, salata od salata (100 g), nekoliko kriški raženog hljeba, 200 ml limunade bez dodatka šećera.
- Snack. Jabuka (1 kom.).
- Večer. Mesne okruglice od niskog mesa (110 g), ragu s povrćem (150 g), šnicle od kupusa (200 g), čaj bez šećera.
- Snack. 200 ml prirodnog jogurta.
- Jutro Knedle lijene kiselom pavlakom sa minimalnim procentom masnoće, kafom.
- Snack. 2 ražena hleba, posuda sa svežim bobicama.
- Dan. Tanjir juhe s heljdom, pilećim dojkama i pečenim povrćem (po 100 g), sokom od brusnice.
- Večer. Zobena kaša (150 g) i 2 kobasice, salata od celera i jabuka, 200 ml soka od rajčice.
Prilikom sastavljanja tjednog menija, glavno je dogovoriti se o dozi i vremenu ubrizgavanja inzulina.
Vitamini za dijabetičare tipa 1
Vitamini za pacijente sa dijabetesom - ovo je neophodna podrška organizmu, pomažu osiromašenom imunološkom sistemu.
Vitamini za dijabetes prve vrste:
- Tokoferol ili vitamin E - pomaže u obnavljanju bubrežne infiltracije, antioksidans je, poboljšava krvotok mrežnice.
- Vitamin C ili askorbinska kiselina. Pomaže u jačanju imuniteta, jača krvne žile, usporava proces stvaranja katarakte.
- Retinol ili vitamin A - pospješuje rast ćelija, poboljšava vid, potiče imunološki sistem, antioksidans.
- Vitamini grupe B pomoći će pacijentu u održavanju nervnog sistema, ublažiti razdražljivost. Prikazani: B 1 (tiamin), B 6 (piridoksin), B 12 (kobalamin).
- Biotin ili vitamin H - pomaže u smanjenju razine glukoze, pruža kontrolu nad mnogim energetskim procesima.
- Lipoična kiselina. Nazivaju se vitaminima sličnim tvarima. Pomaže normalizaciji metabolizma ugljikohidrata, masti.

U sljedećem ćemo članku biti detaljnije o vitaminima za dijabetičare.
Recepti za dijabetičare tipa 1
Postoji puno recepata za dijabetičare. Ali postoje proizvodi koji su vrlo korisni, ali kako i što kuhati od njih malo ljudi zna. Na primjer - zemljana kruška ili jeruzalemski artičoka. Za dijabetičare to nije samo usjev korijena, već jednostavno skladište, jer sadrži inulin - topljivi polisaharid. Jeruzalemska artičoka se kuha, pare, peče. Od nje prave kafu, sok i sirup, koji mogu konzumirati dijabetičari.
Tepsija od zemljane kruške
- nekoliko gomolja zemljane kruške,
- 2 žlice. l biljno ulje
- 0,5 šoljica obranog mlijeka
- 2 kom pileća jaja
- 1-2 kašike žlice. l decoy
- Temeljito operite gomolje ogulite, naribajte velikom mrežicom, a zatim lagano pirjajte u biljnom ulju.
- Umutite 2 jaja, dodajte pola čaše toplog mleka i 1-2 kašike. l decoy.
- Sol, začini po ukusu.
- Stavite pripremljeni jeruzalemski artičoke u kalup, prelijte smjesom od jaja-mlijeka i stavite peći u rernu prethodno zagrijanu na 180 stepeni 25-30 minuta.

Salata od kruške od kruške
- 1 kom gomolja srednje veličine
- 1 slatka i kisela jabuka,
- 100 g kiselog kupusa s mrkvom,
- 100 g stabljike celera
- zelje, sol, začini po ukusu,
- 2 žlice. l suncokretovo ili laneno ulje.
- Jeruzalemsku artičoku, jabuku naribajte na krupnoj rerni.
- Sitno nasjeckajte celer.
- Pomiješajte sve sastojke, dodajte sitno sjeckano bilje, dodajte sol, začine, začinite uljem.

Sunčane palačinke
- velika mrkva - 1 kom.,
- kaša od bundeve - 100-150 g,
- Gomolji artičokea - 2-3 kom.,
- pileće jaje - 1 kom,
- luk mala glava - 1 kom,
- brašno - 2-3 kašike. l (više moguće)
- sol po ukusu
- ulje za prženje.
- Mrkvu naribajte, mrkvu, jeruzalem artičoku, bundevu, luk na sitnoj ili velikoj (kako najviše volite) žličici, pomešajte.
- Lagano istucite smešu, dodajte sol, jaje, prosijano brašno.
- Zamesite testo, kao kod običnih palačinki.
- Pržite u tavi.

Da li se dijabetes tipa 1 može zauvijek izliječiti?
Do danas nije zabilježen potpuni lijek za dijabetes tipa 1. Stvar je u tome što u svijetu još uvijek ne postoje efikasni načini za zaustavljanje autoimunih procesa. Najperspektivniji razvoj koji će pomoći pacijentu da se oporavi je stvaranje umjetnog gušterače, lijekova koji blokiraju autoimune procese i tehnika implantacije Lagerhansovih otočića i beta ćelija.
Od čega se proizvodi inzulin

Inzulin je glavni lijek za liječenje dijabetesa tipa 1. Ponekad se koristi i za stabilizaciju pacijenta i poboljšanje njegove dobrobiti kod druge vrste bolesti.
Ova supstanca po svojoj prirodi je hormon koji je sposoban utjecati na metabolizam ugljikohidrata u malim dozama. Pankreas normalno proizvodi dovoljno inzulina koji pomaže u održavanju fiziološke razine šećera u krvi.
Ali s ozbiljnim endokrinim poremećajima, jedina šansa za pomoć pacijentu često su injekcije inzulina.
Nažalost, nemoguće ga je uzimati oralno (u obliku tableta), jer se on potpuno uništava u probavnom traktu i gubi svoju biološku vrijednost.
Pripravci dobiveni od sirovina životinjskog porijekla
Dobivanje ovog hormona iz gušterače svinja i goveda stara je tehnologija koja se danas rijetko koristi.
To je zbog niskog kvaliteta primljenog lijeka, njegove sklonosti izazivanju alergijskih reakcija i nedovoljnog stepena pročišćavanja.
Činjenica je da se, pošto je hormon proteinska supstanca, sastoji od određenog niza aminokiselina.
Početkom i sredinom 20. stoljeća, kada slični lijekovi nisu postojali, čak je i takav inzulin bio proboj u medicini i omogućio je liječenje dijabetičara na novi nivo. Hormoni dobiveni ovom metodom smanjili su šećer u krvi, međutim oni su često izazivali nuspojave i alergije.
Razlike u sastavu aminokiselina i nečistoća u lijeku utjecale su na stanje pacijenata, posebno kod ranjivijih kategorija bolesnika (djece i starijih osoba).
Još jedan razlog loše tolerancije takvog inzulina je prisustvo njegovog neaktivnog prekursora u lijeku (proinsulin), kojeg se nije bilo moguće riješiti u ovoj varijaciji lijeka.
Danas postoje napredni svinjski inzulini koji su lišeni tih nedostataka. Dobivaju se iz gušterače svinje, ali nakon toga podvrgavaju se dodatnoj obradi i pročišćavanju. Višekomponentne su i sadrže pomoćne tvari.
Modificirani svinjski inzulin praktično se ne razlikuje od ljudskog hormona, tako da se još uvijek koristi u praksi
Takve lijekove pacijenti tolerišu puno bolje i praktički ne uzrokuju neželjene reakcije, ne inhibiraju imunološki sustav i efikasno smanjuju šećer u krvi. Goveđi inzulin danas se ne koristi u medicini, jer zbog svoje strane strukture negativno utječe na imuni i ostale sisteme ljudskog tijela.
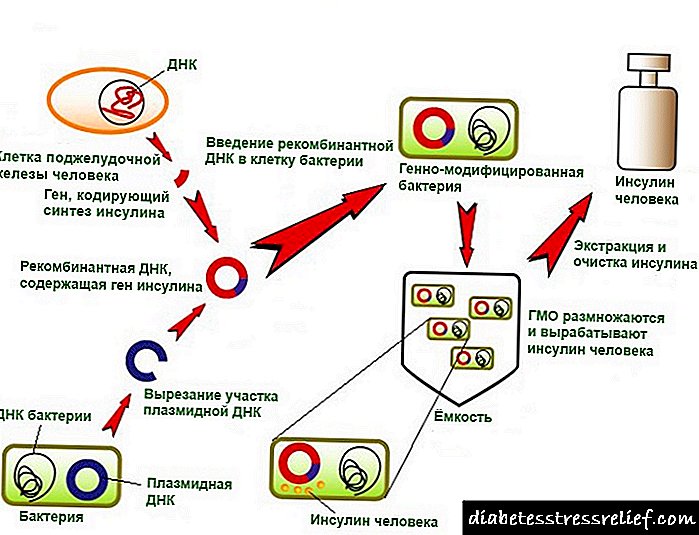
Genetski inzulin inzulin
Ljudski inzulin, koji se koristi za dijabetičare, u industrijskoj se mjeri dobiva na dva načina:
- koristeći enzimski tretman svinjskog inzulina,
- primjenom genetski modificiranih sojeva Escherichia coli ili kvasca.
S fizikalno-hemijskom promjenom, molekuli svinjskog inzulina pod djelovanjem posebnih enzima postaju identični ljudskom inzulinu.
Aminokiselinski sastav rezultirajućeg pripravka ne razlikuje se od sastava prirodnog hormona koji se proizvodi u ljudskom tijelu.
Tijekom procesa proizvodnje lijek se podvrgava visokom pročišćavanju, stoga ne izaziva alergijske reakcije ili druge nepoželjne manifestacije.
Ali najčešće se inzulin dobija pomoću modificiranih (genetski modificiranih) mikroorganizama. Korištenjem biotehnoloških metoda, bakterije ili kvasci modificiraju se na takav način da sami mogu proizvesti inzulin.
Postoje dvije metode za takvu proizvodnju inzulina. Prvi od njih temelji se na korištenju dva različita soja (vrste) jednog mikroorganizma.
Svaki od njih sintetizira samo jedan lanac molekule hormona DNA (postoje ih samo dva, a spiralno su upleteni zajedno).
Tada se ti lanci povezuju, a u rezultirajućem rješenju je već moguće odvojiti aktivne oblike inzulina od onih koji nemaju biološki značaj.
Drugi način dobivanja lijeka pomoću Escherichia coli ili kvasca temelji se na činjenici da mikrob prvo proizvodi neaktivni inzulin (to jest, njegov prethodnik je proinsulin). Tada se pomoću enzimskog liječenja ovaj oblik aktivira i koristi u medicini.
Osoblje koje ima pristup određenim proizvodnim pogonima uvijek treba biti obučeno u sterilno zaštitno odijelo kojim se eliminira kontakt lijeka s ljudskim biološkim tekućinama.
Svi su ti procesi obično automatizirani, zraka i sve površine u kontaktu s ampulama i bočicama su sterilne, a linije s opremom hermetički su zatvorene.
Biotehnološke metode omogućavaju naučnicima da razmišljaju o alternativnim rješenjima za dijabetes.
Na primjer, do danas se provode predklinička ispitivanja proizvodnje umjetnih beta ćelija gušterače, koja se mogu dobiti metodama genetskog inženjeringa.
Možda će ih u budućnosti koristiti za poboljšanje funkcionisanja ovog organa kod bolesne osobe.
Proizvodnja savremenih inzulinskih pripravaka je složen tehnološki proces koji uključuje automatizaciju i minimalnu ljudsku intervenciju
Dodatne komponente
Proizvodnja inzulina bez pomoćnih sastojaka u modernom svijetu gotovo je nemoguće zamisliti, jer oni mogu poboljšati njegova kemijska svojstva, produžiti vrijeme djelovanja i postići visoki stupanj čistoće.
Svi dodatni sastojci se prema svojim svojstvima mogu podijeliti u sljedeće klase:
- sredstva za produženje (tvari koje se koriste da osiguraju duže trajanje djelovanja lijeka),
- komponente za dezinfekciju
- stabilizatori, zbog kojih se u otopini lijeka održava optimalna kiselost.
Dodaci za produženje
Postoje inzulini dugog djelovanja čija biološka aktivnost traje 8 do 42 sata (ovisno o skupini lijeka). Taj se učinak postiže dodatkom posebnih tvari - produživača otopini za ubrizgavanje. U ovu svrhu se najčešće koristi jedno od sledećih jedinjenja:
Proteini koji produžuju djelovanje lijeka podvrgavaju se detaljnom pročišćavanju i nisko su alergeni (na primjer, protamin). Cink soli takođe ne utiču negativno na aktivnost inzulina niti na dobrobit ljudi.
Antimikrobni sastojci
Dezinficijensi u sastavu inzulina potrebni su kako se mikrobna flora ne razmnožava tokom skladištenja i upotrebe u njoj. Ove tvari su konzervansi i osiguravaju očuvanje biološke aktivnosti lijeka.
Uz to, ako pacijent primjenjuje hormon iz jedne bočice samo u sebe, lijek može trajati nekoliko dana.
Zbog visokokvalitetnih antibakterijskih komponenti neće imati potrebu bacati neiskorišteni lijek zbog teorijske mogućnosti reprodukcije u otopini mikroba.
Sledeće tvari se mogu koristiti kao dezinficijensi u proizvodnji inzulina:
Ako otopina sadrži cinkove ione, oni djeluju i kao dodatni konzervans zbog svojih antimikrobnih svojstava
Za proizvodnju svake vrste inzulina pogodne su određene komponente za dezinfekciju. Njihova interakcija s hormonom mora se istražiti u fazi predkliničkih ispitivanja, jer konzervans ne smije poremetiti biološku aktivnost inzulina ili na drugi način negativno utjecati na njegova svojstva.
Upotreba konzervansa u većini slučajeva omogućava davanje hormona ispod kože bez prethodnog tretmana alkoholom ili drugim antisepticima (proizvođač to obično navodi u uputama).
To pojednostavljuje primjenu lijeka i smanjuje broj pripremnih manipulacija prije same injekcije.
Ali ova preporuka djeluje samo ako se otopina primjenjuje pomoću pojedinačne inzulinske šprice s tankom iglom.
Stabilizatori
Stabilizatori su potrebni tako da se pH rastvora održava na zadanom nivou. Očuvanje lijeka, njegovo djelovanje i stabilnost hemijskih svojstava ovise o razini kiselosti. U proizvodnji hormona ubrizgavanja za pacijente s dijabetesom u ovu se svrhu obično koriste fosfati.
Za inzulin sa cinkom nisu uvijek potrebni stabilizatori rastvora, jer ioni metala pomažu u održavanju potrebne ravnoteže.
Ako se ipak koriste, tada se umjesto fosfata koriste drugi kemijski spojevi, jer kombinacija tih tvari dovodi do taloženja i nepodobnosti lijeka.
Važno svojstvo koje je pokazano svim stabilizatorima je sigurnost i nemogućnost ulaska u bilo kakve reakcije na inzulin.
Nadležni endokrinolog treba se baviti odabirom lijekova za ubrizgavanje dijabetesa za svakog pojedinog pacijenta.
Zadatak inzulina nije samo da održava normalnu razinu šećera u krvi, već i da ne nanosi štetu drugim organima i sistemima. Lijek treba biti hemijski neutralan, slabo alergen i po mogućnosti dostupan.
Također je prikladno ako se odabrani inzulin može miješati sa ostalim njegovim verzijama prema trajanju djelovanja.
Od čega se proizvodi insulin?

Inzulin je glavni lijek za liječenje dijabetesa tipa 1. Ponekad se koristi i za stabilizaciju pacijenta i poboljšanje njegove dobrobiti kod druge vrste bolesti. Ova supstanca po svojoj prirodi je hormon koji je sposoban utjecati na metabolizam ugljikohidrata u malim dozama.
Pankreas normalno proizvodi dovoljno inzulina koji pomaže u održavanju fiziološke razine šećera u krvi. Ali s ozbiljnim endokrinim poremećajima, jedina šansa za pomoć pacijentu često su injekcije inzulina.
Nažalost, nemoguće ga je uzimati oralno (u obliku tableta), jer se on potpuno uništava u probavnom traktu i gubi svoju biološku vrijednost.
Kako doći do inzulina: proizvodnja i porijeklo

Inzulin je vitalni lijek, revolucionirao je živote mnogih ljudi koji imaju dijabetes.
U čitavoj istoriji medicine i farmacije 20. veka možda se može razlikovati samo jedna grupa lekova istog značaja - to su antibiotici. Oni su, poput inzulina, ušli u medicinu vrlo brzo i pomogli su da se spasu mnogi ljudski životi.
Dan dijabetesa obilježava se svake godine na inicijativu Svjetske zdravstvene organizacije, počevši od 1991. godine na rođendan kanadskog fiziologa F. Buntinga, koji je otkrio hormon inzulin kod J. J. Macleoda. Pogledajmo kako se stvara ovaj hormon.
Kakva je razlika između inzulinskih preparata jedan od drugog
- Stepen pročišćavanja.
- Izvor primanja je svinjski, goveđi, humani inzulin.
- Dodatne komponente uključene u otopinu lijeka su konzervansi, produžitelji djelovanja i drugi.
- Koncentracija.
- pH rastvora.
Inzulin je hormon koji stvaraju posebne ćelije u gušterači.
To je dvolančani protein, koji uključuje 51 aminokiselinu.
U svijetu se godišnje potroši oko 6 milijardi jedinica inzulina (1 jedinica je 42 mikrograma tvari). Proizvodnja inzulina je visokotehnološka i provodi se samo industrijskim metodama.
Izvori inzulina
Trenutno su, ovisno o izvoru proizvodnje, izolirani svinjski inzulin i pripravci humanog inzulina.
Svinjski inzulin sada ima vrlo visok stupanj pročišćenja, ima dobar hipoglikemijski učinak i na njega praktično nema alergijskih reakcija.
Pripravci humanog inzulina u potpunosti su u kemijskoj strukturi s ljudskim hormonom. Obično se proizvode biosintezom koristeći tehnologije genetskog inženjeringa.
Veliki proizvođači koriste takve načine proizvodnje koji garantuju da njihovi proizvodi zadovoljavaju sve standarde kvalitete. Nisu utvrđene značajne razlike u djelovanju humanog i svinjskog monokomponentnog inzulina (tj. Visoko pročišćenog); u odnosu na imunološki sustav, prema mnogim istraživanjima, razlika je minimalna.
Pomoćne komponente koje se koriste u proizvodnji inzulina
U bočici s lijekom se nalazi otopina koja sadrži ne samo hormon inzulin, nego i druge spojeve. Svaki od njih igra specifičnu ulogu:
- produženje delovanja leka,
- dezinfekcija rastvora
- prisustvo svojstava pufera rastvora i održavanje neutralnog pH (acidobazna ravnoteža).
Proširenje inzulina
Da bi se stvorio inzulin produženog dejstva, otopini konvencionalnog insulina dodaje se jedno od dva jedinjenja, cink ili protamin. Ovisno o tome, sve insuline možemo podijeliti u dvije grupe:
- protaminski insulini - protafan, insuman bazalni, NPH, humulin N,
- cink-insulini - suspenzije mono-traka, traka, humulin-cink, suspenzije od insulina-cinka.
Protamin je protein, ali nuspojave u obliku alergije na njega su veoma rijetke.
Za stvaranje neutralnog okruženja otopine dodaje se fosfatni pufer. Treba imati na umu da je strogo zabranjeno kombiniranje inzulina koji sadrži fosfate sa suspenzijom inzulin-cink (ICS), jer se u ovom slučaju taloži cink fosfat, a djelovanje cink-inzulina se skraćuje na najnepredvidiviji način.
Komponente za dezinfekciju
Neki od spojeva koji se, prema farmakološkim i tehnološkim kriterijima, trebaju uvesti u pripravak, imaju dezinfekcijsko djelovanje. Tu spadaju krezol i fenol (oba imaju specifičan miris), kao i metil parabenzoat (metil paraben), koji nema mirisa.
Uvođenje bilo kojeg od ovih konzervansa izaziva specifičan miris nekih inzulinskih pripravaka. Svi konzervansi u količini u kojoj se nalaze u pripravcima s inzulinom nemaju negativan učinak.
Protaminski insulini obično uključuju krezol ili fenol. Fenol se ne može dodati u ICS rješenja jer mijenja fizička svojstva čestica hormona. Ovi lijekovi uključuju metil paraben. Takođe, ioni cinka u otopini imaju antimikrobni učinak.
Zahvaljujući ovoj višestepenoj antibakterijskoj zaštiti, konzervansi se koriste za sprečavanje razvoja mogućih komplikacija koje bi mogle prouzrokovati bakterijskom kontaminacijom kada se igla više puta ubaci u bočicu sa otopinom.
Zbog prisustva takvog mehanizma zaštite, pacijent može koristiti istu štrcaljku za potkožne injekcije lijeka 5 do 7 dana (pod uvjetom da samo on koristi štrcaljku).
Štoviše, konzervansi omogućuju da se ne koristi alkohol za liječenje kože prije injekcije, ali opet samo ako pacijent sam napravi injekciju špricom sa tankom iglom (inzulinom).
Kalibracija šprice za inzulin
U prvim inzulinskim preparatima samo je jedna jedinica hormona bila sadržana u jednom ml rastvora. Kasnije je koncentracija povećana. Većina preparata inzulina u bocama koje se koriste u Rusiji sadrže 40 jedinica u 1 ml otopine. Bočice su obično označene simbolom U-40 ili 40 jedinica / ml.
Inzulinske šprice za široku upotrebu namijenjene su upravo takvom inzulinu i one se kalibriraju prema sljedećem principu: kada se šprica napuni otopinom od 0,5 ml, osoba dobije 20 jedinica, 0,35 ml odgovara 10 jedinica i tako dalje.
Svaka oznaka na štrcaljki jednaka je određenoj zapremini, a pacijent već zna koliko jedinica sadrži u ovom volumenu. Dakle, umjeravanje šprica je stupanj s volumenom lijeka, izračunato na upotrebu inzulina U-40. 4 jedinice inzulina sadržane su u 0,1 ml, 6 jedinica - u 0,15 ml lijeka i tako dalje do 40 jedinica, što odgovara 1 ml otopine.
Neki mlinovi koriste inzulin, od kojih 1 ml sadrži 100 jedinica (U-100). Za takve lijekove proizvode se posebne inzulinske šprice, koje su slične onima koje smo gore razmatrali, ali imaju primijenjenu drugačiju kalibraciju.
U obzir se uzima ta posebna koncentracija (2,5 puta veća od standardne). U tom slučaju, doza inzulina za pacijenta, naravno, ostaje ista jer zadovoljava potrebe tijela za specifičnom količinom inzulina.
To jest, ako je pacijent prethodno koristio lijek U-40 i ubrizgavao 40 jedinica hormona dnevno, tada bi trebao primiti istih 40 jedinica kad ubrizgava inzulin U-100, ali ubrizgava ga u količini 2,5 puta manjoj. Odnosno, istih 40 jedinica bit će sadržano u 0,4 ml otopine.
Nažalost, ne znaju svi ljekari a pogotovo oni koji imaju dijabetes. Prve poteškoće počele su kada su neki od pacijenata prešli na upotrebu injektora inzulina (olovke za špriceve), koji koriste olovke (posebne patrone) koje sadrže inzulin U-40.
Ako u špricu napunite, primjerice, otopinu s oznakom U-100, do 20 jedinica (tj. 0,5 ml), tada će ovaj volumen sadržavati čak 50 jedinica lijeka.
Svaki put kada napuni štrcaljke U-100 običnim štrcaljkama i pregledava odsječene jedinice, osoba će dobiti dozu 2,5 puta veću od one prikazane na nivou ove oznake. Ako ni liječnik ni pacijent na vrijeme ne primijete ovu pogrešku, vjerojatnost za razvoj teške hipoglikemije je velika zbog stalnog predoziranja lijeka, što se u praksi često događa.
S druge strane, ponekad se nalaze inzulinske šprice kalibrirane posebno za lijek U-100. Ako se takva štrcaljka pogrešno napuni uobičajenom otopinom mnogih U-40, tada će doza inzulina u štrcaljki biti 2,5 puta manja od one koja je napisana blizu odgovarajuće oznake na štrcaljki.
Kao rezultat toga, na prvi je pogled moguće neobjašnjivo povećanje glukoze u krvi. Zapravo, naravno, sve je sasvim logično - za svaku koncentraciju lijeka potrebno je upotrijebiti prikladnu štrcaljku.
U nekim zemljama, na primjer, Švicarska, pomno je razmišljen plan, prema kojem je napravljen kompetentan prijelaz na pripravke s inzulinom s oznakom U-100. Ali to zahtijeva bliski kontakt svih zainteresiranih strana: ljekara mnogih specijalnosti, pacijenata, medicinskih sestara sa bilo kojeg odjela, ljekarnika, proizvođača, vlasti.
U našoj zemlji vrlo je teško prebaciti sve pacijente na uporabu inzulina U-100, jer će, najvjerovatnije, to dovesti do povećanja broja pogrešaka u određivanju doze.
Kombinovana upotreba kratkog i produženog inzulina
U modernoj medicini liječenje dijabetesa, posebno prvog tipa, obično se događa kombinacijom dvije vrste inzulina - kratkog i produženog djelovanja.
Pacijentima bi bilo mnogo povoljnije kada bi se lijekovi različitog trajanja djelovanja mogli kombinirati u jednoj špricu i primjenjivati istovremeno kako bi se izbjeglo dvostruko probijanje kože.
Mnogi doktori ne znaju šta određuje sposobnost miješanja različitih inzulina. Osnova toga je kemijska i galenska (određena sastavom) kompatibilnost produženih i kratko djelujućih inzulina.
Vrlo je važno da se prilikom miješanja dvije vrste lijekova brzi početak djelovanja kratkog inzulina ne proteže ili nestane.
Dokazano je da se lijek kratkog djelovanja može kombinirati u jednoj injekciji s protamin-inzulinom, dok početak inzulina kratkog djelovanja ne kasni, jer se topljivi inzulin ne veže na protamin.
U ovom slučaju, proizvođač lijeka nije bitan. Na primjer, inzulin actrapid se može kombinirati s humulinom H ili protafanom. Štaviše, smeše ovih preparata se mogu čuvati.
Što se tiče preparata cink-inzulin, odavno je utvrđeno da suspenzija inzulin-cink (kristalna) ne može biti kombinovana s kratkim inzulinom, jer se veže za suvišne ione cinka i pretvara se u produženi inzulin, ponekad djelomično.
Neki pacijenti prvo primjenjuju lijek kratkog djelovanja, zatim, bez uklanjanja igle ispod kože, malo promijene smjer i kroz njega se ubrizgava cink-inzulin.
Prema ovoj metodi primjene, provedeno je dosta znanstvenih istraživanja, pa se ne može isključiti da se u nekim slučajevima ovom metodom ubrizgavanja može stvoriti kompleks cinko-inzulina i lijeka kratkog djelovanja ispod kože, što dovodi do poremećaja apsorpcije potonjeg.
Stoga je bolje davati kratki inzulin potpuno odvojeno od cinkovog inzulina, napraviti dvije odvojene injekcije u područja kože koja su udaljena najmanje jedan cm jedan od drugog. To nije prikladno, a da ne spominjemo standardnu dozu.
Kombinovani inzulin
Sada farmaceutska industrija proizvodi kombinirane pripravke koji sadrže inzulin kratkog djelovanja zajedno s protamin-inzulinom u strogo definiranom omjeru postotaka. Ovi lijekovi uključuju:
Najefikasnije kombinacije su one u kojima je odnos kratkog i produženog inzulina 30:70 ili 25:75. Taj je omjer uvijek naveden u uputama za uporabu svakog određenog lijeka.
Ovakvi lijekovi su najprikladniji za ljude koji prate stalnu dijetu, uz redovne fizičke aktivnosti. Na primjer, često ih koriste stariji pacijenti s dijabetesom tipa 2.
Kombinirani inzulini nisu prikladni za primjenu takozvane "fleksibilne" terapije inzulinom kada je nužno stalno mijenjati dozu inzulina kratkog djelovanja.
Na primjer, to treba učiniti pri promjeni količine ugljikohidrata u hrani, smanjenju ili povećanju tjelesne aktivnosti itd. U ovom slučaju doza baznog inzulina (produžena) je praktično nepromijenjena.
Dijabetes melitus je treća najraširenija na planeti. Zaostaje samo za kardiovaskularnim bolestima i onkologijom. Prema različitim izvorima, broj oboljelih od dijabetesa u svijetu iznosi od 120 do 180 miliona ljudi (otprilike 3% svih stanovnika Zemlje). Prema nekim prognozama, broj pacijenata će se udvostručiti u broj svakih 15 godina.
Za provođenje učinkovite terapije inzulinom dovoljno je imati samo jedan lijek, inzulin kratkog djelovanja i jedan produženi inzulin, koji se mogu kombinirati jedni s drugima. Također u nekim slučajevima (uglavnom za starije pacijente) postoji potreba za lijekom kombinirane akcije.
Trenutne preporuke određuju sljedeće kriterije prema kojima birati pripravke inzulina:
- Visok stepen pročišćavanja.
- Mogućnost miješanja sa drugim vrstama inzulina.
- Neutralni pH
- Pripravci iz kategorije produženog inzulina trebali bi trajati od 12 do 18 sati, tako da ih je dovoljno unijeti 2 puta dnevno.
Sorte
Savremeni preparati insulina razlikuju se na sledeće načine:
- Izvor porijekla
- Trajanje akcije
- pH rastvora (kiseli ili neutralni)
- Prisutnost konzervansa (fenola, krezola, fenol-krezola, metil parabena),
- Koncentracija inzulina je 40, 80, 100, 200, 500 IU / ml.
Ovi znakovi utječu na kvalitetu lijeka, njegovu cijenu i stepen utjecaja na organizam.
Ovisno o izvoru, pripravci inzulina dijele se u dvije glavne grupe:
Životinje. Oni se dobijaju iz gušterače goveda i svinja. Mogu biti nesigurni, jer često izazivaju ozbiljne alergijske reakcije.
Ovo se posebno odnosi na goveđi inzulin, koji sadrži tri aminokiseline koje nisu karakteristične za čovjeka. Svinjski inzulin je sigurniji jer se razlikuje samo jednom aminokiselinom.
Zbog toga se češće koristi u liječenju dijabetesa.
Ljudski Dvije su vrste: slične ljudskom ili polusintetičkom, dobivene iz svinjskog inzulina enzimskom transformacijom i ljudskom ili rekombinantnom DNK, koje stvaraju bakterije E. coli zahvaljujući postignućima genetskog inženjeringa. Ovi pripravci inzulina potpuno su identični hormonima koje izlučuje ljudski pankreas.
Danas se inzulin, i ljudski i životinjski, naširoko koristi u liječenju dijabetesa. Savremena proizvodnja životinjskog inzulina uključuje najviši stepen pročišćavanja lijeka.
To pomaže da se riješite takvih nepoželjnih nečistoća kao što su proinsulin, glukagon, somatostatin, proteini, polipeptidi, koji mogu izazvati ozbiljne nuspojave.
Najbolji lijek životinjskog porijekla smatra se modernim monopskim inzulinom, odnosno proizvedenim oslobađanjem "vrha" inzulina.
Trajanje akcije
Proizvodnja inzulina odvija se prema različitoj tehnologiji koja omogućava dobivanje lijekova različitog trajanja djelovanja, i to:
- ultra kratka akcija
- kratka akcija
- dugotrajno djelovanje
- srednje trajanje akcije
- dugo gluma
- kombinirano djelovanje.
Ultra kratki inzulin. Ovi pripravci inzulina razlikuju se po tome što počinju djelovati odmah nakon injekcije i dostižu svoj vrhunac nakon 60-90 minuta. Njihovo ukupno trajanje djelovanja nije više od 3-4 sata.
Postoje dvije glavne vrste inzulina ultra kratkog djelovanja - Lizpro i Aspart. Proizvodnja Lizpro inzulina vrši se preuređivanjem dva aminokiselinska ostatka u molekuli hormona, odnosno lizina i prolina.
Zahvaljujući ovoj modifikaciji molekula, moguće je izbjeći stvaranje heksamera i ubrzati njegovu razgradnju u monomere, što znači poboljšati apsorpciju inzulina. To vam omogućava da dobijete preparat insulina koji ulazi u pacijentovu krv tri puta brže od prirodnog ljudskog insulina.
Još jedan ultra kratko djelujući inzulin je Aspart. Metode za proizvodnju Aspart inzulina su u mnogo čemu slične proizvodnji Lizpro-a, samo što je u ovom slučaju prolin zamijenjen negativno nabijenom aspartanskom kiselinom.
Kao i Lizpro, Aspart se brzo raspada na monomere i zbog toga se gotovo trenutno apsorbira u krv. Svi ultrazvučno učinkoviti pripravci inzulina mogu se davati neposredno prije ili neposredno nakon obroka.
Kratko djelujući uvrede. Ovi inzulini su puferirane otopine sa neutralnim pH (6,6 do 8,0). Preporučuje se primjena kao inzulin subkutano, ali ako je potrebno, dozvoljene su intramuskularne injekcije ili kapaljke.
Ovi preparati s inzulinom počinju djelovati u roku od 20 minuta nakon gutanja. Njihov učinak traje relativno kratko - ne više od 6 sati, a dostiže svoj maksimum nakon 2 sata.
Insulini kratkog djelovanja uglavnom se proizvode za liječenje bolesnika sa šećernom bolešću u bolnici. Učinkovito pomažu pacijentima koji imaju dijabetičku komu i komu. Uz to, omogućuju vam da najpreciznije odredite potrebnu dozu inzulina za pacijenta.
Insulini srednjeg trajanja. Ovi lijekovi se rastvaraju mnogo gore od inzulina kratkog djelovanja. Zbog toga oni ulaze u krv sporije, što značajno povećava njihov hipoglikemijski efekat.
Dobivanje inzulina srednjeg trajanja djelovanja postiže se unošenjem u njihov sastav posebnog produživača - cinka ili protamina (izofan, protafan, bazal).
Takvi pripravci inzulina dostupni su u obliku suspenzija, s određenim brojem kristala cinka ili protamina (najčešće protamin Hagedorn i izofan). Produžeci značajno povećavaju vrijeme apsorpcije lijeka iz potkožnog tkiva, što značajno povećava vrijeme ulaska inzulina u krv.
Dugo delujuće insuline. Riječ je o najmodernijem inzulinu, čija je priprema omogućena zahvaljujući razvoju DNA rekombinantne tehnologije. Prvi pripravak inzulina dugog djelovanja bio je Glargin, koji je tačan analog hormona koji proizvodi ljudski pankreas.
Da bi se postigao, provodi se složena modifikacija molekule inzulina koja uključuje zamjenu asparagina glicinom i naknadno dodavanje dva ostatka arginina.
Glargin je dostupan u obliku bistre otopine sa karakterističnim kiselim pH 4. Taj pH omogućava da heksameri inzulina budu stabilniji i na taj način osiguraju produženu i predvidljivu apsorpciju lijeka u pacijentovu krv. Međutim, zbog kiselog pH ne preporučuje se kombiniranje Glargina sa inzulinom kratkog djelovanja, koji obično imaju neutralan pH.
Većina inzulinskih preparata ima takozvani „vrhunac delovanja“, nakon čega se dostiže najveća koncentracija inzulina u pacijentovoj krvi. Međutim, glavna karakteristika Glargina je da on nema jasan vrhunac akcije.
Samo jedna injekcija lijeka dnevno dovoljna je da pacijentu pruži pouzdanu bezvičnu glikemijsku kontrolu u naredna 24 sata. To je zbog činjenice da se Glargin apsorbira iz potkožnog tkiva istom brzinom tokom čitavog razdoblja djelovanja.
Pripravci inzulina dugog djelovanja proizvode se u različitim oblicima i mogu pružiti pacijentu hipoglikemijski učinak i do 36 sati zaredom. Ovo pomaže značajno smanjiti broj ubrizgavanja inzulina dnevno i na taj način značajno pojednostaviti život pacijenata sa šećernom bolešću.
Važno je napomenuti da se Glargin preporučuje za upotrebu samo za potkožne i intramuskularne injekcije. Ovaj lijek nije pogodan za liječenje komatoze ili prekomatoznih stanja kod pacijenata sa šećernom bolešću.
Kombinovani lijekovi. Ovi lijekovi su dostupni u obliku suspenzije, koji sadrži neutralnu otopinu inzulina kratkog djelovanja i srednje djelotvorne inzuline s izofanom.
Takvi lijekovi omogućavaju pacijentu da ubrizgava inzulin različitog trajanja djelovanja u svoje tijelo sa samo jednom injekcijom, što znači izbjegavanje dodatnih injekcija.
Do danas se inzulin, dobijen upotrebom i pankreasa životinja, ali i modernim metodama genetskog inženjeringa, naširoko koristi za stvaranje velikog broja lijekova.
Najpoželjnija za svakodnevnu terapiju inzulinom su visoko pročišćeni DNK rekombinantni humani inzulini, koji odlikuju najmanju antigenost i zato praktično ne izazivaju alergijske reakcije. Uz to, lijekovi na bazi analoga ljudskog inzulina imaju visoku kvalitetu i sigurnost.
Preparati za inzulin prodaju se u staklenim bocama različitog kapaciteta, hermetički zatvorenim gumenim čepovima i obloženim aluminijom. Pored toga, mogu se nabaviti u posebnim injekcionim štrcaljkama, kao i olovkama za štrcaljke koje su posebno pogodne za decu.
U osnovi se razvijaju novi oblici inzulinskih preparata koji će se unositi u tijelo intranazalnom metodom, odnosno kroz nazalnu sluznicu.
Utvrđeno je da se kombiniranjem inzulina s deterdžentom može stvoriti aerosolni pripravak koji bi postigao potrebnu koncentraciju u pacijentovoj krvi jednako brzo kao i intravenska injekcija. Pored toga, stvaraju se najnoviji oralni pripravci inzulina koji se mogu uzimati usta.
Do danas, ove vrste inzulina su još uvek u fazi izrade ili su podvrgnute potrebnim kliničkim testovima. Međutim, jasno je da će se u bliskoj budućnosti pojaviti pripravci inzulina koji neće trebati davati špricevima.
Najnoviji inzulinski proizvodi bit će dostupni u obliku sprejeva koji će se jednostavno trebati prskati na sluznicu nosa ili usta kako bi se u potpunosti zadovoljila potreba tijela za inzulinom.
Navedite svoj šećer ili odaberite spol za preporuke. Pretraga nije pronađena. Prikaz. Pretraživanje. Nije pronađen. Prikazuje. Pretraživanje. Nije pronađen.
Koliko dijabetičara tipa 1 živi?
Ne postoji tačna definicija koliko dijabetičara s prvom vrstom živi. Glavno je ne obeshrabriti se, slijediti liječenje, dijetu i voditi aktivan fizički stil života.
Armen Dzhigarkhanyan, Mikhail Boyarsky, Sylvester Stallone - imaju dijabetes tipa 1. A poznata i oštroumna veličanstvena glumica Faina Ranevskaya rekla je da "85 s dijabetesom nije šećer." Sve je u vašim rukama.
Video: Sve o dijabetesu tipa 1
Video daje detaljne informacije o dijabetesu tipa 1: neki simptomi (žeđ itd.), Komplikacije ove bolesti i metode liječenja:
Za liječenje zglobova naši čitaoci su uspješno koristili DiabeNot. Uvidjevši popularnost ovog proizvoda, odlučili smo ga ponuditi vašoj pažnji.
Svaka dijagnoza koju nije moguće izliječiti zvuči zastrašujuće, poput rečenice. Ali s dijabetesom možete živjeti pun život, raditi, stvarati, rađati i odgajati djecu. Da, morate svakodnevno ubrizgati inzulin, ograničiti se na slatku, škrobnu hranu. Živjeti ili postojati zavisi od tebe.
Razlike između različitih vrsta inzulina
Inzulin je vitalni lijek. Osobe sa dijabetesom ne mogu bez ovog lijeka. Farmakološki raspon lijekova za dijabetičare je relativno širok.
Lijekovi se međusobno razlikuju u mnogim aspektima:
- Stepen pročišćavanja
- Izvor (proizvodnja inzulina uključuje upotrebu ljudskih resursa i životinja),
- Prisutnost pomoćnih komponenti,
- Koncentracija aktivnih supstanci
- PH rešenja
- Potencijalna prilika za kombiniranje više lijekova odjednom. Posebno je problematično kombinirati inzulin kratkog i dugog djelovanja u nekim terapijskim režimima.

U svijetu svake godine vodeće farmaceutske kompanije proizvode ogromnu količinu "umjetnog" hormona. Proizvođači inzulina u Rusiji takođe su doprinijeli razvoju ove industrije.
Izvori hormona
Ne zna svaka osoba što se inzulin pravi za dijabetičare, a porijeklo ovog najcjenjenijeg lijeka je zaista zanimljivo.
Savremena tehnologija proizvodnje inzulina koristi dva izvora:
- Životinje. Lijek se dobija liječenjem gušterače goveda (rjeđe), kao i svinja. Goveđi inzulin sadrži čak tri "ekstra" aminokiseline, koje su po svojoj biološkoj strukturi strane i porijekla ljudima. To može uzrokovati razvoj trajnih alergijskih reakcija. Svinjski inzulin se može razlikovati od ljudskog hormona samo jednom aminokiselinom, što ga čini mnogo sigurnijim. Ovisno o tome kako se proizvodi inzulin, koliko se temeljito čisti biološki proizvod, ovisit će stupanj percepcije lijeka u ljudskom tijelu
- Ljudski analozi. Proizvodi u ovoj kategoriji proizvode se upotrebom sofisticirane tehnologije. Napredne farmaceutske kompanije uspostavile su proizvodnju ljudskog inzulina od strane bakterija u medicinske svrhe. Enzimske tehnike transformacije se široko koriste za dobivanje polusintetskih hormonskih proizvoda. Druga tehnologija uključuje upotrebu inovativnih tehnika u području genetskog inženjeringa za dobivanje jedinstvenih DNA rekombinantnih kompozicija s inzulinom.
Kako ste dobili inzulin: prvi pokušaji farmaceuta
Lijekovi dobiveni iz životinjskih izvora smatraju se lijekovima proizvedenim starom tehnologijom. Lijekovi se smatraju relativno lošim kvalitetom zbog nedovoljnog stupnja pročišćavanja krajnjeg proizvoda. Početkom 20-ih godina prošlog stoljeća, inzulin, čak i uzrokujući ozbiljnu alergiju, postao je pravo "farmakološko čudo" koje je spasilo život ljudima koji su ovisni o insulinu.
Lijekovi prvih izdanja takođe su se jako tolerirali zbog prisutnosti proinsulina u sastavu. Injekcije hormona posebno su slabo podnosile djeca i stariji ljudi. Vremenom, ta nečistoća (proinsulin) eliminirana je temeljitijim čišćenjem sastava. Goveđi inzulin bio je potpuno napušten, jer je gotovo uvijek izazivao nuspojave.
Od čega se sastoji inzulin: važne nijanse
U modernim terapijskim režimima za pacijente koriste se obje vrste inzulina: i životinjskog i ljudskog porijekla. Najnovija dostignuća omogućavaju nam proizvodnju proizvoda najvišeg stepena pročišćavanja.
Prije toga, inzulin bi mogao sadržavati niz neželjenih nečistoća:
- Proinsulin
- Glucagon
- Somatostatin,
- Frakcije proteina,
- Polipeptidna jedinjenja.
Ranije su takvi "dodaci" mogli izazvati ozbiljne komplikacije, posebno kod pacijenata koji su prisiljeni uzimati velike doze lijeka.
Napredni lijekovi ne sadrže neželjene nečistoće. Ako uzmemo u obzir inzulin životinjskog porijekla, najbolji je monopski proizvod koji nastaje stvaranjem "vrha" hormonske supstance.
Trajanje farmakološkog efekta
Proizvodnja hormonskih lijekova uspostavlja se u više smjerova odjednom. Ovisno o načinu na koji se proizvodi inzulin, trajat će njegovo djelovanje.
Razlikuju se sledeće vrste lekova:
- Sa ultra kratkim efektom
- Kratka akcija
- Produljeno djelovanje
- Srednje trajanje
- Dugo glume
- Kombinovani tip.
Ultra kratki preparati
Tipični predstavnici grupe: Lizpro i Aspart. U prvom utjelovljenju, inzulin se proizvodi metodom preuređenja aminokiselinskih ostataka u hormonu (govorimo o lizinu i prolinu). Stoga se tijekom proizvodnje rizik od heksamera svodi na minimum. Zbog činjenice da se takav inzulin brže raspada na monomere, proces apsorpcije lijeka nije popraćen komplikacijama i nuspojavama.
Aspart se proizvodi na sličan način. Jedina razlika je ta što je prolin aminokiseline zamijenjen aspartanskom kiselinom. Lijek se u ljudskom tijelu razgrađuje u brojne jednostavne molekule, trenutno se apsorbira u krv.
Lijekovi kratkog djelovanja
Insulini kratkog djelovanja predstavljeni su međuspremnicima. Namijenjeni su posebno za potkožne injekcije. U nekim je slučajevima dozvoljen drugačiji format davanja, ali samo liječnik može donijeti takve odluke.
Lijek počinje "djelovati" nakon 15 - 25 minuta. Maksimalna koncentracija neke tvari u tijelu opaža se 2 do 2,5 sata nakon injekcije.
Općenito, lijek djeluje na pacijentovo tijelo oko 6 sati. Ova vrsta inzulina koristi se za liječenje dijabetičara u bolničkim uslovima. Omogućuju vam da brzo uklonite osobu iz stanja akutne hiperglikemije, dijabetičkog prekoma ili kome.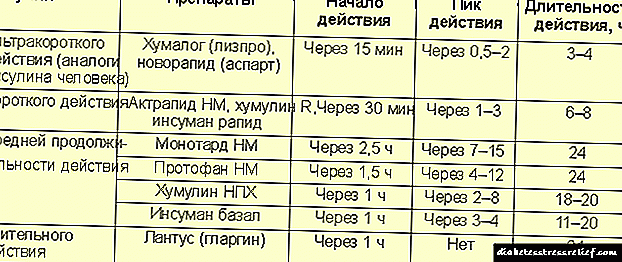
Inzulin srednjeg trajanja
Lijekovi polako ulaze u krvotok. Inzulin se dobija po standardnoj šemi, ali u završnoj fazi proizvodnje, sastav se poboljšava. Da bi povećali svoje hipoglikemijsko dejstvo, posebne sastojke za produženje se pomešaju sa sastavom - cink ili protamin. Najčešće je inzulin predstavljen u obliku suspenzija.
Inzulin dugog djelovanja
Insulini dugog djelovanja najsavremeniji su farmakološki proizvodi do sada. Najpopularniji lijek je Glargin. Proizvođač nikada nije krio od čega se pravi ljudski inzulin za dijabetičare. Pomoću DNK rekombinantne tehnologije moguće je stvoriti tačan analog hormona koji sintetizira gušteraču zdrave osobe.
Kako bi se dobio konačni proizvod, provodi se izuzetno složena modifikacija molekule hormona. Zamijenite asparagin glicinom, dodajući ostatke arginina. Lijek se ne koristi za liječenje komatoze ili prekomatoznih stanja. Propisuje se samo supkutano.
Uloga pomoćnih sastojaka
Nemoguće je zamisliti proizvodnju bilo kojeg farmakološkog proizvoda, posebno inzulina, bez upotrebe posebnih aditiva.
Prema njihovim klasama, svi suplementi za lijekove koji sadrže inzulin mogu se podijeliti u sljedeće kategorije:
- Tvari koje određuju produženje lijekova,
- Komponente za dezinfekciju
- Kiselinski stabilizatori.
Produžeci
U svrhu ekstenzora, vrijeme izlaganja pacijentu nadopunjuje se produženjem pripravka otopinom inzulina.
Najčešće se koriste:
- Protafan
- Insuman Bazal,
- NPH,
- Humulin
- Tape
- Mono-tard,
- Humulin-cink.
Antimikrobne komponente
Antimikrobne komponente produžuju rok trajanja lijekova. Prisutnost dezinfekcijskih komponenti sprječava rast mikroba. Ove tvari su po svojoj biohemijskoj prirodi konzervansi koji ne utječu na aktivnost samog lijeka.
Najpopularniji antimikrobni dodaci koji se koriste u proizvodnji inzulina:
- Metacresol
- Fenol
- Parabeni

Za svaki pojedini lijek koristite svoje posebne aditive. Njihova međusobna interakcija obavezna je detaljno proučavana u pretkliničkoj fazi. Glavni zahtjev je da konzervans ne smije narušavati biološku aktivnost lijeka.
Visokokvalitetno i vješto odabrano dezinfekcijsko sredstvo omogućava vam da ne samo da održavate sterilnost sastava kroz duži period, već čak i radite intradermalne ili potkožne injekcije bez prethodne dezinfekcije dermalnog tkiva. Ovo je izuzetno važno u ekstremnim situacijama kada nema vremena za obradu mjesta ubrizgavanja.
Što je kalibracija insulinske šprice
U prvim pripravcima s inzulinom u 1 ml otopine je bila samo 1 JEDINICA. Tek s vremenom koncentracija se povećavala. Bočice s oznakama za označavanje - U-40 ili 40 jedinica / ml uobičajene su na području Ruske Federacije. To znači da je u 1 ml otopine koncentrirano 40 komada.
Moderne šprice nadopunjene su jasnom, dobro osmišljenom kalibracijom koja će vam omogućiti da unesete potrebnu dozu, izbjegavajući rizik od neočekivanog predoziranja. Sve nijanse u vezi s upotrebom špriceva s kalibracijom objašnjava dežurni liječnik, prvi put odabirom lijeka za dijabetičara ili u vrijeme korekcije starog režima liječenja.