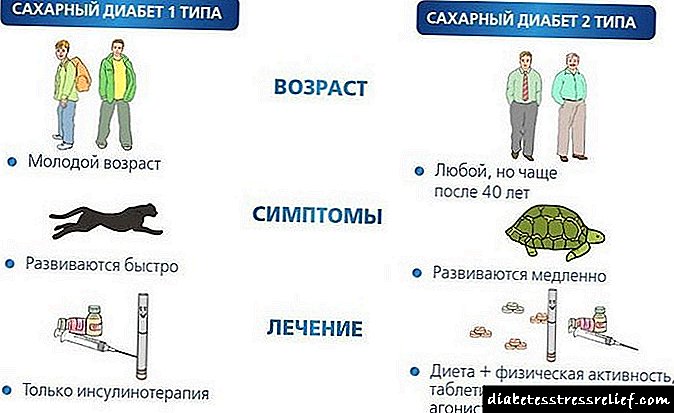
Gestacijski dijabetes u trudnoći
Jedan od uvjeta za uspješno liječenje GDM-a je dijetska terapija.
Najčešće, žene s GDM imaju višak kilograma (indeks tjelesne mase - BMI - više od 24 kg / m2, ali manji od 30 kg / m2) ili gojaznost (BMI više od 30 kg / m2), što povećava otpornost na inzulin. Međutim, trudnoća nije vrijeme za mršavljenje, jer majčino tijelo opskrbljuje fetus potrebnim tvarima za njegov rast i razvoj. Stoga biste trebali smanjiti kalorični sadržaj hrane, ali ne i njegovu hranjivu vrijednost. Ograničenje u jelovniku nekih namirnica pomoći će održavanju razine šećera u krvi unutar normalnih granica, neće značajno dobiti na težini i dobiti sve potrebne vitamine i minerale s hranom.
Pridržavajte se sljedećih prehrambenih pravila
Izbacite hranu bogatu lako probavljivim ugljikohidratima. Tu spadaju i slastičarne koje sadrže značajne količine šećera, kao i peciva i nešto voća.
Ovi se proizvodi brzo apsorbiraju iz crijeva, što dovodi do velikog porasta šećera u krvi nakon njihove upotrebe, a sadrže mnogo kilokalorija i malo hranjivih sastojaka. Pored izjednačavanja njihovog visokog glikemijskog dejstva, potrebne su značajne količine inzulina za snižavanje nivoa šećera u krvi na normalu.
Takvi proizvodi uključuju: slatkiše, konzerve, šećer, med, džemovi, žele, kolačiće, kolače, peciva, slatka bezalkoholna pića, čokoladu, voćne sokove i pića, grožđe, dinje, trešnje, trešnje, banane, persimmons, smokve.
Isključite instant hranu. Oni uključuju proizvode koji su prošli preliminarnu industrijsku obradu, što olakšava njihovu kulinarsku pripremu, ali povećava glikemijski indeks (učinak na šećer u krvi) u usporedbi s njihovim prirodnim kolegama.
Takvi proizvodi uključuju: rezanci osušeni smrznuti, pire od smrznutog mesa, instant žitarice, juhe „za 5 minuta“.
Birajte namirnice koje sadrže mnogo vlakana. Vlakna (ili dijetalna vlakna) potiču crijeva i usporavaju apsorpciju viška šećera i masti u krv. Uz to, hrana bogata vlaknima sadrži veliku količinu vitamina i minerala koja vam i vašoj bebi treba toliko.
Hrana sa visokim vlaknima uključuje:
· Integralni hleb i integralne žitarice,
· Svježe i smrznuto povrće, zelje,
Tjestenina od durum pšenice
· Svježe voće, osim navedenog (isključujući njihov prijem kod doručka).
Pokušajte jesti manje hrane koja sadrži "vidljive" i "skrivene" masti. Masnoća je najkaloričniji prehrambeni proizvod, doprinosi značajnom povećanju težine, što pogoršava inzulinsku rezistenciju. GDM i pretilost neovisno pridonose prekomjernom porastu ploda. Stoga:
· Izuzeti kobasice, kobasice, kobasice, dimljeno meso i ribu, slaninu, svinjetinu, janjetinu. Kupite nemasno meso: piletina, govedina, ćuretina, riba.
· Uklonite svu vidljivu masnoću: kožu peradi, masnoću iz mesa
· Odaberite „nježni“ kulinarski tretman: pecite, kuhajte, napravite roštilj, kuhajte na pari.
· Za kuvanje koristite malu količinu biljnog ulja.
· Jedite mliječne proizvode sa niskim udjelom masti, poput dijetnog sira, jogurta Vitalinea.
· Ne jesti masti poput maslaca, margarina, kisele pavlake, majoneza, orašastih plodova, semenki, vrhnja, krem sira, preliva za salatu.
Namirnice koje se mogu jesti bez ograničenja uključuju: tikvice, krastavce, paradajz, gljive, tikvice, bilje, celer, rotkvice, zelena salata, kupus, zeleni grah.
Ove namirnice imaju malo kalorija, malo su ugljenih hidrata. Mogu se jesti uz osnovne obroke i kada osjetite glad. Bolje je jesti ove namirnice sirove (salate), kao i kuhane na pari ili prokuhane.
Promenite svoj plan ishrane!
Jedite često, ali u malim porcijama.
Jedenje male količine hrane svaka 3 sata izbjegava značajno povećanje šećera u krvi nakon jela. Obično se preporučuju tri glavna obroka - doručak, ručak i večera, te tri dodatna obroka - ručak, popodnevna užina i ručak. Grickalice smanjuju glad i izbjegavaju prejedanje uz glavne obroke. Masnoća koja se nalazi u proteinskim namirnicama doprinosi sitosti bolje od hrane s visokim udjelom ugljikohidrata. Ovo sprečava glad. Učestalo gutanje male količine hrane ublažava simptome poput mučnine i palpitacija, koji najčešće uzrokuju nelagodu kod žena tokom trudnoće.
Dakle, evo nekoliko pravila planiranja ishrane:
1) Smanjite broj obroka 5-6 puta dnevno: doručak, ručak, ručak, popodnevna užina, večera, druga večera
2) Svaki obrok treba da sadrži hranu bogatu proteinima - goveđe meso s niskim udjelom masti, perad, ribu, nemasni sir, bijeli sir (Adyghe, suluguni, feta sir), jaja.
3) Dodatni obroci ne bi trebalo da sadrže više od 24 grama ugljenih hidrata.
Poznato je da je ujutro otpornost na inzulin u trudničkom tijelu najizraženija. Stoga su ujutro kod žena s GDM-om nivo šećera u krvi obično viši nego tijekom dana. Stoga doručak treba biti mali i s malo ugljikohidrata. Unos voća i sokova (bilo kojeg, čak i svježe stisnutog) u doručak treba isključiti, jer oni značajno povećavaju šećer u krvi. Ako unos mlijeka za doručak dovodi do značajnog povećanja šećera u krvi, onda ga treba ograničiti ili isključiti. Muesli, različite vrste žitarica također trebaju biti isključene. Poželjno je ujutro jesti hranu bogatu proteinima (jaja, skuta), žitarice od integralnih žitarica, hljeb od integralnog brašna ili mekinje.
Dakle, pridržavajte se sljedećih pravila doručka:
1) Jedite ne više od 12-24 g ugljenih hidrata.
2) Izbacite voće i sokove.
3) Ne zaboravite na proteinsku hranu.
Gojazna trudnica može smanjiti dnevni unos kalorija na 1800 kalorija eliminacijom masti, lako probavljivih ugljikohidrata. U tom se slučaju ketonska tijela mogu pojaviti u urinu - proizvodi povećane razgradnje ćelijske masti. Možda ste previše smanjili količinu ugljenih hidrata na svom jelovniku zbog straha od veće razine šećera. Ovo nije u redu. Količina ugljikohidrata u svakodnevnoj prehrani treba biti 55-60%, jer su oni glavni izvor energije. Ako smanjite unos ugljenih hidrata, onda ćelijski proteini i masti počinju da se razgrađuju kako bi ćeliji dali energiju. Razgradnjom ćelijskih masti nastaju ketonska tijela u krvi i urinu. Pojava ketonskih tela ne sme se dozvoliti, jer oni slobodno prodiru u placentu i kasnije mogu negativno uticati na intelektualni razvoj deteta. Zbog toga je u slučaju pojave ketonskih tijela u urinu potrebno povećati količinu nezamenljivih ugljikohidrata - voća, povrća, žitarica, ali kontrolirati razinu šećera u krvi.
Endokrinolog će vam pomoći izračunati dnevnu potrebu za kilokalorijama i rasporediti je na ugljikohidrate, proteine i masti.
Ako je dijetska terapija neučinkovita, kada šećer u krvi ostane povišen ili se ketonska tijela u urinu konstantno otkrivaju protiv normoglikemije, potrebno je propisati hipoglikemijsku terapiju, na koju se primjenjuje samo terapija inzulinom tijekom trudnoće. Tablete za snižavanje šećera tokom trudnoće kontraindicirane su, jer prodiru u placentu plodu i mogu štetno uticati na njegov razvoj.
Terapija inzulinom
Ako na pozadini prehrane tijekom 1. tjedna nije moguće postići željene rezultate - šećer u krvi na vrijeme Ј 5,2 mmol / l, 1 sat nakon jela Ј 7,8 mmol / l, i 2 sata nakon jela Ј 6,7 mmol / l, tada je trudnica sa GDM-om propisana terapija inzulinom kako bi se spriječio razvoj dijabetičke fetepatije (DF).
Imenovanje inzulina u GDM-u također je moguće na pozadini normalne razine šećera u krvi, ako se tijekom ultrazvuka fetusa otkriju znakovi DF-a (opseg trbuha premašuje opseg glave, dolazi do oticanja mekih tkiva ploda, puno vode).
Taktika terapije insulinom
Pripravci inzulina daju se samo injekcijom, jer je inzulin protein, a ako se uzima oralno, on se u potpunosti uništava enzimima gastrointestinalnog trakta.
Normalan ritam izlučivanja inzulina tokom dana kod zdrave osobe je sljedeći:
a) kontinuirano oslobađanje inzulina tokom dana,
b) oštro oslobađanje inzulina u krvotok kao odgovor na obrok.
Inzulin ulazi u krv u pravoj količini kako bi se održala razina šećera u krvi unutar normalnih granica. Da bismo simulirali normalno lučenje inzulina pomoću gušterače tokom dana, potrebno je kombinirati nekoliko različitih vrsta inzulina: kratko djelovanje "na hranu" i dugotrajno djelovanje za stalno održavanje razine inzulina u krvi između obroka i noću.
Pankreas proizvodi samo inzulin kratkog delovanja. Izlučivanje se odvija kontinuirano, a vrijeme aktivnosti nekoliko minuta. Ako pacijent sa šećernom bolešću koristi samo inzulin koji ima kratko djelovanje, morat će davati injekcije svaka 2 sata da bi održao normalnu razinu šećera u krvi. Stoga se radi simulacije konstantne proizvodnje inzulina tokom dana dodaju posebne tvari kratkom inzulinu, što produžava njegov učinak. Takve tvari nazivaju se produžitelji. Djelovanje produživača je to što se molekuli inzulina talože na njihove molekule, a njegova apsorpcija u krv je mnogo sporija od one kratkog inzulina. Ove supstance rastvoru produženog inzulina daju „zamućen“ izgled, što po izgledu razlikuje kratki inzulin od već izolovanog. Inzulin sa produženim oslobađanjem mora se miješati najmanje 20 puta prije injekcije dok se ne dobije homogena suspenzija, jer u protivnom možete ubrizgati samo kratki inzulin u špricu, što će dovesti do hipoglikemije.
Dezinfekcijskim sredstvima se dodaju i inzulinski pripravci. Stoga, u skladu s pravilima osobne higijene i upotrebom jednokratnih hipodermijskih šprica za injekcije inzulina, kožu prije injekcije nema potrebe brisati alkoholom. Alkohol izaziva uništavanje inzulina i ima štavljenje ili nadražujuće djelovanje na koži.
Da biste pravilno odabrali i prilagodili dozu inzulina, potrebno je mjeriti šećer u krvi 7-8 puta dnevno: na prazan stomak, prije jela, 1-2 sata nakon obroka, prije spavanja i u 15:00.
Da biste postigli ciljanu razinu šećera na brzinu od 7,8 mmol / L ili 2 sata nakon jela> 6,7 mmol / L, unatoč pažljivoj prehrani, 30-40 minuta prije obroka propisano je inzulin kratko djelovanje. Ovaj inzulin počinje djelovati 30 minuta nakon supkutane primjene, dostiže vrhunac aktivnosti nakon 2-3 sata i djeluje 5-7 sati, snižavajući šećer u krvi nakon jela. Kratki inzulin koristi se i za smanjenje hiperglikemije tokom dana (na primjer, ako je šećer u krvi nakon jela viši od 6,7 mmol / L).
Ako je razina šećera u krvi nakon doručka u granicama normale, a prije ručka prelazi 5,8 mmol / l, tada se ujutro (obično u 8-900) propisuje injekcija produženog inzulina.
Fizičke vježbe.
Svakodnevne fizičke vježbe pomoći će vam da se osjećate dobro tokom trudnoće, održavate mišićni tonus i brzo vratite oblik i težinu nakon porođaja. Osim toga, vježbe poboljšavaju djelovanje inzulina, pomažu da ne dobije višak kilograma. Sve to održava normalan šećer u krvi. Bavite se aktivnostima koje su vam uobičajene i koje vam se sviđaju. To može biti hodanje, vodene vježbe, gimnastika kod kuće.
Prilikom izvođenja vježbi izbjegavajte nepotreban stres trbušnih mišića - podizanje nogu u sjedeći položaj, podizanje torza u skloniv položaj.
Izbjegavajte fizičke aktivnosti koje mogu rezultirati padom (biciklizam, skijanje, klizanje, rolanje, jahanje)
Nemojte se iscrpljivati. Trudnoća nije vrijeme za zapise. Prestanite, zadržite dah, ako vam je loše, postoje bolovi u leđima ili u donjem dijelu trbuha.
Ako vam je propisan insulin, budite svjesni opasnosti od hipoglikemije tijekom vježbanja. I inzulin i vježbanje smanjuju šećer u krvi. Obavezno provjerite nivo šećera prije i poslije vježbanja. Ako ste počeli vježbati sat vremena nakon jela, nakon nastave možete pojesti jabuku ili sendvič. Ako je nakon posljednjeg obroka prošlo više od 2 sata, tada je poželjno zalogaj prije vježbi. Obavezno ponesite sa sobom šećer ili sok u slučaju hipoglikemije.
Znakovi hipoglikemije
Vaša osećanja: glavobolja, vrtoglavica, glad, slabljenje vida, anksioznost, palpitacije, znojenje, drhtanje, nemir, loše raspoloženje, loše spavanje, zbunjenost.
Drugi mogu primijetiti: blijedost, pospanost, oštećenje govora, anksioznost, agresivnost, oslabljena koncentracija i pažnja.
Šta je opasno: gubitak svijesti (koma), povišen krvni pritisak, aritmija, oslabljeno funkcionalno stanje fetusa.
Algoritam djelovanja za znakove hipoglikemije:
Zaustavite bilo koju fizičku aktivnost. Odredite nivo šećera - da li je zaista nizak.
Odmah uzmite lako probavljive ugljikohidrate u količini od 24 g ugljikohidrata (200 ml soka, gazirano bezalkoholno piće ili 4 komada šećera (može se otopiti u vodi) ili 2 žlice meda).
Nakon toga morate jesti teško probavljive ugljikohidrate u količini od 12 g ugljikohidrata (komad hljeba, čaša kefira, jabuka).
Nikada se ne nadajte da će vam šećer u krvi porasti na sebi!
Teška hipoglikemija:
Teška hipoglikemija je hipoglikemija, praćena gubitkom svijesti. Kod teške hipoglikemije, ostali bi trebali pozvati hitnu pomoć.
Pogledajte takođe:
Kalendar trudnoće nedeljama, reći će vam o razvoju ploda, kako dolazi do oplodnje, kada su položeni glavni organi, kada se otkucaji srca i pokreti pojavljuju, kako raste i šta možete osećati. Naučit ćete kako se vaš osjećaj i blagostanje mogu promijeniti, dobiti ćete preporuke kako se nositi s novim problemima.
Kreirajte svoj kalendar trudnoće. Možete ga staviti u svoj potpis na forumu ili konferenciji, kao i staviti ga na svoju ličnu stranicu ili svoju web stranicu.
Osnovne informacije
Gestacijski dijabetes razvijen tokom trudnoće - karakterizira ga hiperglikemija (povišena glukoza u krvi). U nekim slučajevima ovo kršenje metabolizma ugljikohidrata može prethoditi trudnoći i može se otkriti (dijagnosticirati) samo prvi put tokom razvoja ove trudnoće.
U majčinom tijelu tokom trudnoće dolazi do fizioloških (prirodnih) metaboličkih promjena koje su usmjerene na normalan razvoj fetusa - posebno konstantan unos hranjivih sastojaka kroz placentu.
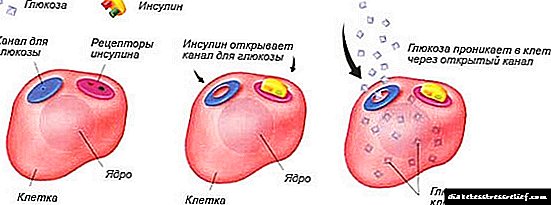
Glavni izvor energije za razvoj fetusa i funkcionisanje ćelija u njegovom tijelu je glukoza koja slobodno (kroz olakšanu difuziju) prodire u placentu, fetus ga ne može samostalno sintetizirati. Ulogu provodioca glukoze u ćeliji igra hormon „inzulin“, koji se stvara u β-ćelijama gušterače. Inzulin također pridonosi "skladištenju" glukoze u jetri fetusa.
Aminokiseline - glavni građevni materijal za sintezu proteina u plodu, neophodne su za rast i podelu ćelija - dolaze na energetski zavisan način, tj.aktivnim prijenosom preko placente.
Da bi se održala energetska ravnoteža, u majčinom tijelu se formira zaštitni mehanizam ("fenomen brzog gladovanja"), koji podrazumijeva trenutno restrukturiranje metabolizma - prevladavajući raspad (lipolizu) masnog tkiva, umjesto raspada ugljikohidrata s najmanjim ograničenjem unosa glukoze na plod - ketonska tijela povećavaju se u krvi (proizvodi metabolizam masti toksičan za plod) koji takođe slobodno prelazi preko placente.
Od prvih dana fiziološke trudnoće, sve žene doživljavaju smanjenje glukoze u krvi natašte zbog ubrzanog izlučivanja mokraćom, smanjenja sinteze glukoze u jetri i konzumiranja glukoze fetoplacentalnog kompleksa.
Normalno, tokom trudnoće glukoza u krvi natašte ne prelazi 3,3-5,1 mmol / L. Razina glukoze u krvi 1 sat nakon obroka u trudnica viša je nego kod trudnica, ali ne prelazi 6,6 mmol / L, što je povezano sa padom motoričke aktivnosti gastrointestinalnog trakta i produljenom apsorpcijom ugljikohidrata iz hrane.
Općenito, kod zdravih trudnica fluktuacije glukoze u krvi javljaju se u vrlo uskim granicama: na prazan stomak prosječno 4,1 ± 0,6 mmol / L, nakon jela - 6,1 ± 0,7 mmol / L.
U drugoj polovici trudnoće (počevši od 16. do 20. tjedna), plodna potreba za hranjivim tvarima ostaje vrlo bitna zbog pozadine još bržih stopa rasta. Vodeća uloga u promjenama metabolizma žena u ovom periodu trudnoće igra posteljicu. Kako se posteljica sazrijeva, dolazi do aktivne sinteze hormona fetoplacentnog kompleksa koji održavaju trudnoću (prije svega placentni laktogen, progesteron).
Sa povećanjem trajanja trudnoće zbog njegovog normalnog razvoja u majčinom tijelu, povećava se proizvodnja takvih hormona kao što su estrogeni, progesteron, prolaktin, kortizol - smanjuju osjetljivost stanica na inzulin. Svi ti faktori na pozadini smanjenja fizičke aktivnosti trudnice, debljanja, smanjenja termogeneze i smanjenog izlučivanja inzulina bubrezima dovode do razvoja fiziološke otpornosti na inzulin (slaba osjetljivost tkiva na vlastiti (endogeni) inzulin) - biološki adaptivni mehanizam za stvaranje energetskih rezervi u obliku masnog tkiva u tijelo majke, u slučaju gladi, kako bi osigurala fetus hranom.
Zdrava žena ima kompenzacijsko povećanje izlučivanja inzulina pomoću gušterače za oko tri puta (masa beta ćelija povećava se za 10-15%) da bi se prevladala takva fiziološka otpornost na inzulin i održale normalne razine glukoze u krvi za trudnoću. Tako će u krvi bilo koje trudnice doći do povišene razine inzulina, što je apsolutna norma tokom trudnoće!
Međutim, ako trudnica ima nasljednu predispoziciju za dijabetes, pretilost (BMI veći od 30 kg / m2) itd. postojeća sekrecija inzulina ne dopušta da se nadvlada fiziološka otpornost na inzulin koja se razvija u drugoj polovini trudnoće - glukoza ne može prodrijeti u stanice, što dovodi do povećanja šećera u krvi i razvoja gestacijskog dijabetesa. Krvotokom se glukoza odmah i nesmetano odvija kroz placentu do ploda doprinoseći tome stvaranju vlastitog inzulina. Fetalni inzulin, koji ima efekat „nalik na rast“, dovodi do stimulacije rasta njegovih unutrašnjih organa na pozadini usporavanja njihovog funkcionalnog razvoja, a cjelokupan protok glukoze iz majke u plod putem njegovog inzulina taloži se u potkožnom skladištu u obliku masti.
Kao rezultat toga, hronična hiperglikemija majke šteti razvoju fetusa i dovodi do stvaranja takozvane dijabetičke fetepatije - bolesti fetusa koje se javljaju od 12. tjedna fetusa do početka porođaja: velika težina fetusa, neravnoteža tijela - veliki trbuh, širok pojas ramena i mali udovi , prenatalni razvoj - ultrazvukom, povećanje veličine fetusa u odnosu na gestacijsku dob, oticanje tkiva i potkožnog masnog tkiva ploda, hronična fetalna hipoksija (poremećen protok krvi) i u posteljici kao rezultat dugotrajne kompenzirane hiperglikemije u trudnica), odgođenog stvaranja plućnog tkiva, traume kod porođaja.
Zdravstveni problemi sa gestacijskim dijabetesom
Dakle, pri rođenju djece s feopatologijom dolazi do kršenja njihove prilagodbe na izvannatalni život, što se očituje nezrelošću novorođenčeta čak i dugogodišnjom trudnoćom i njegovom velikom veličinom: makrosomija (težina bebe veća od 4000 g), respiratorni distres do asfiksije (gušenja), organomegalije (povećana slezina, jetra, srce, gušterača), srčana patologija (primarno oštećenje srčanog mišića), pretilost, žutica, poremećaji u sistemu zgrušavanja krvi, sadržaj crvenih krvnih zrnaca (crvenih krvnih zrnaca) u krvi ovi, kao i poremećaji metabolizma (niske vrednosti glukoze, kalcijuma, kalijuma, magnezijuma u krvi).
Djeca rođena majkama s nekompenziranim gestacijskim dijabetes melitusom vjerojatnije su da će doživjeti neurološke bolesti (cerebralnu paralizu, epilepsiju), pubertet i naknadno povećani rizik od razvoja pretilosti, metaboličkih poremećaja (naročito metabolizma ugljikohidrata), kardiovaskularnih bolesti.
Na dijelu trudnice sa gestacijskim dijabetes melitusom, polihidramnijima, ranom toksikozom, infekcijama mokraćnih putova, kasnom toksikozom (patološko stanje koje se očituje kao edem, povišen krvni pritisak i proteinurija (protein u urinu), razvija se u drugom i trećem tromjesečju sve do preeklampsije - oštećena cerebralna cirkulacija, što može dovesti do cerebralnog edema, povišenog intrakranijalnog pritiska, funkcionalnih poremećaja nervnog sistema), prijevremeno rođenje, spontana proizvodnja češće se opažaju Lan prekid trudnoće, poroda carskim rezom, abnormalne rada, rođenje traume.
Poremećaji metabolizma ugljikohidrata mogu se razviti kod svake trudnice, uzimajući u obzir one hormonalne i metaboličke promjene koje se uzastopno dešavaju u različitim fazama trudnoće. Ali najveći rizik od gestacijskog dijabetesa kod žena s prekomjernom tjelesnom težinom / pretilosti i starijih od 25 godina, prisutnost dijabetesa u njihovoj užoj obitelji, s poremećajima metabolizma ugljikohidrata utvrđenim prije ove trudnoće (poremećena tolerancija glukoze, oslabljena glukoza na glavi, gestacijski dijabetes u prethodna trudnoća), glukozurija tokom trudnoće (pojava glukoze u urinu).
Gestacijski dijabetes melitus, koji se prvi put razvio tokom trudnoće, često nema kliničke manifestacije povezane s hiperglikemijom (suha usta, žeđ, pojačano lučenje urina dnevno, svrbež itd.) I zahtijeva aktivno otkrivanje (skrining) tokom trudnoće !
Neophodne analize
Obavezno je za sve trudnice da testiraju glukozu u krvnoj plazmi vena u laboratorijskim uslovima (ne mogu se testirati prenosnim sredstvima samokontrole glukoze - glukometri!) - u pozadini normalne prehrane i fizičke aktivnosti - kada se prvi put obrate antenatalnoj klinici ili perinatalnom centru (što je moguće ranije!), ali najkasnije 24 tjedna trudnoće. Treba imati na umu da je tijekom trudnoće glukoza u krvi natašte niža, a nakon jela viša nego izvan trudnoće!
Trudnicama čija vrijednost glukoze u krvi prema preporukama WHO ispunjava kriterije za dijagnozu dijabetesa ili oslabljene tolerancije na glukozu dijagnosticira se gestacijski dijabetes. Ako rezultati ispitivanja odgovaraju normalnim pokazateljima za vrijeme trudnoće, tada je oralni test tolerancije na glukozu - PHTT ("stres test" sa 75 g glukoze) obvezan u razdoblju od 24 do 28 tjedana trudnoće kako bi se aktivno identificirali mogući poremećaji metabolizma ugljikohidrata. Širom svijeta PHTT sa 75 g glukoze najsigurniji je i jedini dijagnostički test za otkrivanje poremećaja metabolizma ugljikohidrata tijekom trudnoće!
| Vrijeme studija | Venska glukoza u plazmi | ||||||||
|---|---|---|---|---|---|---|---|---|---|
| Na prazan stomak | > 7,0 mmol / L (> 126mg / dl) | > 5.1 92 U bilo koje doba dana u prisustvu simptoma hiperglikemije (suha usta, žeđ, povećana količina izlučenog urina dnevno, svrbež itd.) | > 11,1 mmol / L | - | - | ||||
| Glikovani hemoglobin (HbA1C) | > 6,5% | - | - | ||||||
| PGTT sa 75 g bezvodne glukoze p / w 1 sat nakon jela | - | > 10 mmol / l (> 180 mg / dl) | PGTT sa 75 g bezvodne glukoze p / w 2 sata nakon jela | - | > 8,5 mmol / L (> 153 mg / dl) | Dijagnoza | dijabetes tipa 1 ili 2 tokom trudnoće | Gestacijski dijabetes | Fiziološki nivo glukoze u krvi tokom trudnoće |
Nakon što se postavi dijagnoza gestacijskog dijabetesa, svim ženama je potrebno stalno nadgledanje od strane endokrinologa u suradnji s akušer-ginekologom. Trudnice bi trebale biti osposobljene za principe dobre prehrane, samokontrole i ponašanja u uvjetima novog patološkog stanja za njih (tj. Pravodobne isporuke testova i posjeta specijalistima - najmanje jednom u 2 tjedna).
Prehrana trudnice treba biti dovoljno visokokalorična i uravnotežena za glavne sastojke hrane kako bi fetusu u razvoju mogao pružiti sve potrebne hranjive tvari. Štoviše, u žena s gestacijskim dijabetes melitusom, uzimajući u obzir osobitosti tijeka patološkog stanja, prehranu treba prilagoditi. Glavni principi dijetalne terapije uključuju osiguranje stabilne normoglikemije (održavanje vrijednosti glukoze u krvi prikladne za fiziološku trudnoću) i sprečavanje ketonemije (pojava produkta raspada masti - „gladnih“ ketona - u urinu), što je gore spomenuto u tekstu.
Povećanje glukoze u krvi nakon jela (iznad 6,7 mmol / L) povezano je s povećanom učestalošću makrosomije fetusa. Stoga bi trudnica trebala izbaciti lako probavljive ugljikohidrate iz hrane (što dovodi do brzog nekontroliranog porasta glukoze u krvi) i dati prednost teško probavljivim ugljikohidratima s visokim sadržajem prehrambenih vlakana u prehrani - ugljikohidrati zaštićeni dijetalnim vlaknima (na primjer, mnogo povrća, mahunarki) imaju nisku glikemijsku vrijednost indeks. Glikemijski indeks (GI) faktor je brzine apsorpcije ugljikohidrata.
Dijeta kod gestacijskog dijabetesa
| Lako probavljivi ugljikohidrati | Tvrdi ugljeni hidrati |
|---|---|
| Šećer, med, džem, sokovi, slatkiši, kolači, peciva, itd., Slatko voće i povrće s malo vlakana |
brzo se apsorbuje iz creva i povećava nivo glukoze u krvi unutar 10-30 minuta nakon primene
digestivni enzimi razgrađuju se u crijevima dugo vremena do glukoze, koja se postepeno apsorbira u krv, a da ne uzrokuje nagli porast šećera u krvi
| Tvrdi ugljeni hidrati | Nizak glikemijski indeks proizvoda |
|---|---|
| Povrće | Bilo koji kupus (bijeli kupus, brokula, cvjetača, briselski klice, list, kohlrabi), salate, zelje (luk, kopar, peršun, kilantro, pekmez, kiselo metvica), patlidžan, tikvice, biber, rotkvica, rotkvica, krastavci, paradajz, artičoka , šparoge, grah, por, luk, luk, špinat, gljive |
| Voće i bobice | Grejpfrut, limun, vapno, kivi, narandža, chokeberry, lingonberry, borovnica, borovnica, kupina, feijoa, ribizla, jagoda, jagoda, malina, ogrozda, brusnica, trešnja. |
| Izdanja žitarica (žitarica), brašno i tjestenine | Heljda, ječam, kruh od grubog brašna, italijanska tjestenina od čvrste pšenice |
| Mlijeko i mliječni proizvodi | Sir, nemasni sir |
Hrana koja sadrži ugljikohidrate s velikom količinom prehrambenih vlakana ne bi smjela iznositi više od 45% dnevnog unosa kalorija, trebala bi ih biti ravnomjerno raspoređena tokom dana (3 glavna obroka i 2-3 užine) s minimalnim sadržajem ugljikohidrata u doručku, jer kontrainzularni efekat povećanog nivoa majčinskih hormona i kompleksa feto-placente ujutro povećava inzulinsku otpornost tkiva. Svakodnevne šetnje nakon jela u drugoj polovini trudnoće pomažu normalizaciji razine glukoze u krvi.
Trudnice redovno trebaju pratiti ketonska tijela u mokraći (ili krvi) kako bi otkrile neadekvatni unos ugljikohidrata iz hrane, mehanizam "brzog posta" s pretežom razgradnjom masti može se odmah pokrenuti (vidi gore komentare). Ako se ketonska tijela pojave u urinu (krvi), tada je potrebno dodatno jesti
12-15 g ugljenih hidrata i
Trudnice s gestacijskim dijabetes melitusom trebale bi provoditi redovno samopregled - mjerenje glikemije pomoću alata za samonadzor (mjerač glukoze u krvi) - na prazan želudac i 1 sat nakon svakog glavnog obroka, bilježenja mjerenja u osobni dnevnik samokontrole. Također bi dnevnik trebao detaljno odražavati: prehrambene osobine (količinu pojedene hrane) pri svakom obroku, razinu ketona u mokraći (prema testnim mokraćnim trakama za ketone), težinu i vrijednosti krvnog tlaka izmjerene jednom tjedno, količinu potrošene i izlučene tekućine.
Ako na pozadini dijetalne terapije nije moguće postići ciljane vrijednosti glukoze u krvi u roku od 1-2 tjedna, tada je trudnici propisana inzulinska terapija (tablete hipoglikemijskih lijekova su kontraindicirane tijekom trudnoće!). Za terapiju se koriste pripravci inzulina koji su prošli sve faze kliničkih ispitivanja i koji su odobreni za upotrebu u trudnoći. Inzulin ne prelazi preko placente i ne utječe na fetus, ali višak glukoze u majčinoj krvi odmah prelazi na plod i doprinosi razvoju gore spomenutih patoloških stanja (perinatalni gubici, dijabetička fetoppatija, novorođenčad, novorođenčad).
Gestacijski dijabetes melitus u trudnoći nije indikacija za carski rez ili rano porođaj (do 38. tjedna trudnoće). Ako je trudnoća protekla na pozadini nadoknade metabolizma ugljikohidrata (održavanju vrijednosti glukoze u krvi koja odgovara onim za fiziološku trudnoću) i slijedite sve upute liječnika, tada je prognoza za majku i nerođeno dijete povoljna i ne razlikuje se od one za fiziološku cjelovitu trudnoću!
U trudnica sa gestacijskim dijabetes melitusom nakon porođaja i pražnjenja posteljice (placente) hormoni se vraćaju u normalnu razinu, pa se time vraća osjetljivost stanica na inzulin što dovodi do normalizacije stanja metabolizma ugljikohidrata. Međutim, žene s gestacijskim dijabetesom imaju visoki rizik za razvoj dijabetesa u kasnijem životu.
Stoga se za sve žene s poremećajem metabolizma ugljikohidrata razvio tijekom trudnoće, oralni test tolerancije na glukozu („stres test“ sa 75 g glukoze) provodi se 6-8 tjedana nakon porođaja ili nakon završetka laktacije kako bi se stanje klasificiralo i aktivno identificirali poremećaji ugljikohidrata dijeljenje.
Svim ženama koje su imale gestacijski dijabetes melitus savjetuje se da promijene svoj način života (prehrana i fizička aktivnost) kako bi održale normalnu tjelesnu težinu, obavezni redovni (jednom svake 3 godine) test glukoze u krvi.
Djeca rođena majkama s gestacijskim dijabetesom tijekom trudnoće trebaju biti pod nadzorom odgovarajućih stručnjaka (endokrinolog, liječnik opće prakse, nutricionista ako je potrebno) kako bi se spriječio razvoj pretilosti i / ili poremećaja metabolizma ugljikohidrata (narušena tolerancija glukoze).