Dijabetes tipa 2: dijeta i liječenje
| Heading | Medicina |
| Pogled | istorija bolesti |
| Jezik | Ruski |
| Datum dodavanja | 12.12.2017 |
| Veličina datoteke | 27.4 K |

Podnošenje vašeg dobrog rada u bazu znanja je jednostavno. Koristite donji obrazac
Studenti, diplomirani studenti, mladi naučnici koji u svom radu i radu koriste bazu znanja biće vam vrlo zahvalni.
Objavljeno http://www.allbest.ru/
„Državni univerzitet u Mordoviji. N.P. Ogaryova »
Odeljenje ambulantne terapije sa tečajem javnog zdravlja i zdravstvene zaštite
Na temu: „Šećerna bolest tipa 2, oblik koji zahtijeva inzulin, stadijum dekompenzacije“
Izvrsio: student 418 "a" grupa
Provjereno: kandidat medicinskih znanosti, vanredni profesor E. Yamashkina
Puno ime pacijent: Besschetnov S.A.
Datum rođenja: 20.09.1968
Profesija i mesto rada: PJSC SPZ, električar, invalid 3 gr.
Mjesto stanovanja: Saransk
Datum primitka: 14.03.2017 u 9.38 sati
Ko je režirao: SOP prema planu
Preliminarna dijagnoza: Dijabetes tipa 2.
Primarno: Šećerna bolest tipa 2, oblik koji zahtijeva inzulin, stadijum dekompenzacije. šećerna bolest šećera od glikogenske sintetaze ovisne o insulinu
Komplikacije: Distalna dijabetička simetrična polineuropatija, senzimotorni oblik, dijabetička retinopatija.
Pridruženi: Hipertenzija II viši rizik IV, gojaznost I stariji, glikovani cilj
Liječenje šećerne bolesti tipa 2, liječenje
Zapravo, ne postoje dovoljno učinkovite metode koje povećavaju apsorpciju glukoze ćelijama, stoga je glavni naglasak u liječenju na smanjenju koncentracije šećera u krvi. Uz to, napori trebaju biti usmjereni na smanjenje pacijentove prekomjerne težine, vraćanje u normalu, jer obilje masnog tkiva igra važnu ulogu u patogenezi dijabetesa.
Glavni faktor koji utječe na vjerojatnost komplikacija kod dijabetesa tipa 2 je poremećaj metabolizma lipida. Prekomjerni kolesterol koji se razlikuje od norme može dovesti do razvoja angiopatije.
| Rizik od dijabetesa kod angiopatije | niska | prosečan | visok |
| Ukupni holesterol, mmol / l | 6,0 | ||
| LDL, mmol / l | 4,0 | ||
| Trigliceridi, mmol / L | 2,2 |
Metode liječenja
Šećerna bolest tipa 2 je bolest koja zahtijeva dugu i upornu terapiju. U stvari, sve korištene metode su podijeljene u tri grupe:
- uzimanje lijekova
- dijeta
- promjena načina života
Učinkovito liječenje dijabetesa tipa 2 uključuje borbu ne samo s dijabetesom već i sa popratnim bolestima, kao što su:
Dijabetes tipa 2 liječi se ambulantno i kod kuće. Samo pacijenti s hiperglikemijskom i hiperosmolarnom komom, ketoacidozom, teškim oblicima neuropatija i angiopatijama i moždanim udarom podliježu hospitalizaciji.
Lijekovi za dijabetes
U stvari, svi lijekovi su podijeljeni u dvije glavne grupe - one koje utječu na proizvodnju inzulina i one koje ne.
Glavni lijek druge grupe je metformin iz klase biguanida. Ovaj lijek se najčešće propisuje kod dijabetesa tipa 2. Bez utjecaja na stanice gušterače, održava glukozu u krvi na normalnoj razini. Lijek ne prijeti kritično niskom smanjenju nivoa glukoze. Metformin takođe sagoreva masti i smanjuje apetit, što dovodi do smanjenja viška kilograma pacijenta. Međutim, predoziranje lijekom može biti opasno, jer može doći do ozbiljnog patološkog stanja s velikom stopom smrtnosti - laktacidoza.
Tipični predstavnici druge grupe lijekova koji utječu na proizvodnju inzulina su derivati sulfoniluree. Oni direktno stimulišu beta ćelije gušterače, kao rezultat toga u povećanim količinama proizvode inzulin. Međutim, predoziranje ovih lijekova prijeti pacijentu s hipoklikemijskom krizom. Derivati sulfanilureje obično se uzimaju zajedno sa metforminom.
Postoje i druge vrste lijekova. Klasa lekova koji povećavaju proizvodnju inzulina ovisno o koncentraciji glukoze uključuje inkretinske mimetike (GLP-1 agoniste) i inhibitore DPP-4. Riječ je o novim lijekovima, a do sada su dosta skupi. Inhibiraju sintezu hormona koji povećava šećer glukagon, pojačavaju rad inkreta - gastrointestinalnih hormona koji povećavaju proizvodnju inzulina.
Postoji i lijek koji sprečava apsorpciju glukoze u probavnom traktu - akarbozu. Ovaj lek ne utiče na proizvodnju inzulina. Acarbose se često propisuje kao preventivna mjera za sprečavanje dijabetesa.
Postoje i lijekovi koji povećavaju izlučivanje glukoze u urinu, te lijekovi koji povećavaju osjetljivost stanica na glukozu.
Medicinski insulin se retko koristi u lečenju dijabetesa tipa 2. Najčešće se koristi za neefikasnost drugih lekova, u dekompenziranom obliku dijabetesa, kada je pankreas iscrpljen i ne može proizvesti dovoljno inzulina.
Dijabetes tipa 2 takođe je često praćen pratećim bolestima:
- angiopatije
- depresije
- neuropatije
- hipertenzija
- poremećaji metabolizma lipida.
Ako se pronađu slične bolesti, tada se propisuju lijekovi za njihovu terapiju.
Vrste lijekova za liječenje dijabetesa tipa 2
| Tip | mehanizam delovanja | primjere |
| Sulfonilureje | stimulacija izlučivanja inzulina | glibenklamid, hlorpropamid, tolazamid |
| Glinidi | stimulacija izlučivanja inzulina | repaglinid, nateglinid |
| Biguanides | smanjena proizvodnja glukoze u jetri i otpornost tkiva na glukozu | metformin |
| Glitazoni | smanjena proizvodnja glukoze u jetri i otpornost tkiva na glukozu | pioglitazon |
| Inhibitori alfa glukozidaze | usporavanje apsorpcije crevne glukoze | akarboza, miglitol |
| Agonisti receptora za peptidne recepte poput glukana | stimulacija lučenja inzulina ovisna o glukozi i smanjena sekrecija glukagona | exenatid, liraglutid, lixisenatide |
| Gliptini (inhibitori dipeptidil peptidaze-4) | stimulacija lučenja inzulina ovisna o glukozi i smanjena sekrecija glukagona | sitagliptin, vildagliptin, saksagliptin |
| Inzulin | povećano iskorištavanje glukoze | Inzulin |
Suština prehrambenih promjena dijabetesa je regulacija hranjivih sastojaka koji ulaze u probavni trakt. Potrebnu prehranu bi trebao odrediti endokrinolog pojedinačno za svakog pacijenta, uzimajući u obzir težinu dijabetesa, pridružene bolesti, starost, način života itd.
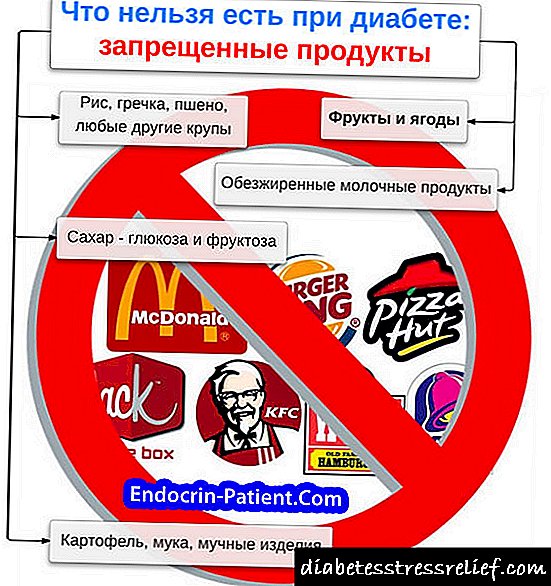
Postoji nekoliko vrsta dijeta koje se koriste za dijabetes koji nije ovisan o inzulinu (tablica br. 9, dijeta sa niskim udjelom ugljikohidrata i sl.). Svi su se pokazali dobro i razlikuju se međusobno samo u nekim detaljima. Oni se konvergiraju u osnovnom principu - norme unosa ugljikohidrata u bolesti trebaju biti strogo ograničene. Prije svega, to se odnosi na proizvode koji sadrže “brze” ugljikohidrate, odnosno ugljene hidrate koji se vrlo brzo apsorbiraju iz gastrointestinalnog trakta. Brzi ugljikohidrati nalaze se u rafiniranom šećeru, konzervi, poslasticama, čokoladi, sladoledu, dezertima i pecivima. Osim smanjenja količine ugljikohidrata, potrebno je težiti smanjenju tjelesne težine, jer je povećana težina faktor koji pogoršava tijek bolesti.
Ostali pravci
Preporučuje se povećati unos vode kako bi se nadoknađivao gubitak tekućine s čestim mokrenjem, koje su često povezane s dijabetes melitusom. Uz ovo, potrebno je potpuno odustati od slatkih napitaka - kola, limunade, kvasa, sokova i čaja sa šećerom. U stvari možete piti samo pića bez šećera - mineralnu i običnu vodu, nezaslađeni čaj i kafu. Moram imati na umu da upotreba alkohola može biti i štetna - zbog činjenice da alkohol narušava metabolizam glukoze.
Hrana treba biti redovna - barem 3 puta dnevno, a najbolje - 5-6 puta dnevno. Ne treba sjediti za stolom za ručkom odmah nakon vježbanja.
Kako pratiti koncentraciju glukoze u krvi
Suština liječenja dijabetesa je samopregled pacijenta. Kod dijabetesa tipa 2 nivo šećera bi trebao biti u granicama normale, ili blizu njega. Zbog toga pacijent mora sam kontrolirati razinu šećera kako bi izbjegao kritična povećanja. Da biste to učinili, preporučljivo je voditi dnevnik u koji će se bilježiti vrijednosti koncentracije glukoze u krvi. Mjerenja glukoze možete obaviti posebnim prijenosnim mjeračima glukoze u krvi opremljenim test trakama. Postupak mjerenja poželjno je provoditi svaki dan. Najbolje vrijeme za mjerenje je rano jutro. Prije postupka zabranjeno je uzimati bilo koju hranu. Ako je moguće, postupak se može ponoviti nekoliko puta dnevno i utvrditi nivo šećera ne samo ujutro na prazan stomak, već i nakon jela, prije spavanja itd. Znajući raspored za promjene glukoze u krvi, pacijent će moći brzo prilagoditi svoju prehranu i način života kako bi pokazatelj glukoze bio u normalnom stanju.
Međutim, prisutnost glukometra ne oslobađa pacijenta potrebu da redovno provjerava nivo šećera u krvi u ambulanti, jer vrijednosti dobivene u laboratoriji imaju veću točnost.
Nije tako teško kontrolirati razinu šećera pri konzumiranju hrane - uostalom, većina proizvoda kupljenih u trgovini nabraja njihovu energetsku vrijednost i količinu ugljikohidrata sadržanih u njima. Postoje dijabetički analozi konvencionalne hrane u kojima su ugljikohidrati zamijenjeni niskokaloričnim zaslađivačima (sorbitol, ksilitol, aspartam).
Post šećera u krvi
| Pozornica | nivo glukoze, mmol / l |
| Status norma | 3,3-5,5 |
| Poremećena tolerancija na glukozu | 5,6-6,0 |
| Početni stadijum dijabetesa | 6,1-8,0 |
| Dijabetes, srednja faza | 8,1-14,0 |
| Dijabetes, teška faza | >14,1 |
Voće i povrće
Mogu li se voće i bobice koristiti za dijabetes tipa II? Prednost treba dati povrću, koje sadrži veliku količinu probavljivih, ali korisnih za probavu, vlakana i manje šećera. Međutim, mnogo povrća, poput krompira, repe i mrkve, sadrži veliku količinu škroba, pa njihova upotreba mora biti ograničena. Voće se može konzumirati umjereno, a samo one koje ne sadrže vrlo veliku količinu ugljikohidrata. Među voćem je banana rekordna po sadržaju ugljikohidrata, a slijede je grožđe i dinja. Ne preporučuje ih se konzumiranje, jer mogu povećati razinu šećera.
Fizičke vježbe
Pomoćna metoda terapije je vježba. Prilikom izvođenja fizičkih vježbi umjerenog intenziteta tijelo sagorijeva veliku količinu glukoze. Metabolizam se vraća u normalu, kardiovaskularni sistem jača. Vježba je potrebna svaki dan. Međutim, vježbe ne bi trebale biti oslabljujuće, jer se može postići samo suprotan učinak. S jakim umorom, apetit se povećava, a obilna hrana može negirati sve pozitivne efekte fizičke aktivnosti. Umor izaziva stres i oslobađanje hormona nadbubrežne žlijezde, što povećava glukozu u krvi. Zbog toga se preporučuje odabrati vrstu tjelesne aktivnosti koja bi odgovarala atletskoj formi pacijenta - jednostavne vježbe, vježbe sa bučicama ili hodanje, jogging, plivanje, vožnja biciklom.
Troškovi energije za razne aktivnosti
| Vrsta aktivnosti | troškovi, kcal / h | hrana koja sadrži sličnu količinu energije |
| Lezim dole | 80 | jabuka, 20 g orašastih plodova |
| Sjedeći | 100 | jabuka, 20 g orašastih plodova |
| Odmori se | 140 | čaša mleka |
| Kućni poslovi | 180 | čaša mleka |
| Sporo hodanje, lagan rad na ličnom planu | 220 | 120 g sladoleda |
| Vožnja biciklom | 250 | 100 g bijelog hljeba |
| Brzo hodanje, sporo plivanje, spor ples, veslanje | 300 | 150 g smeđeg hleba |
| Odbojka, badminton, stolni tenis | 350 | 90 g kolačića ili sira |
U teškim slučajevima, kada dijabetes melitus tipa 2 dostigne fazu dekompenzacije, obično je već nemoguće vratiti bolest i vratiti vrijednosti glukoze u normalu zbog iscrpljivanja resursa pankreasa i organizma u cjelini. Stoga je dijabetes tipa 2 u ovoj situaciji neizlječiva bolest. Međutim, pravilno lečenje dijabetesa tipa 2 može produžiti život pacijenta za mnogo godina. U početnoj fazi šećerne bolesti tipa 2 moguće je kontrolirati koncentraciju glukoze u krvi i održavati je u prihvatljivim granicama samo promjenom prehrane i načina života, povećanjem tjelesne aktivnosti. Kao rezultat toga, pacijent može živjeti više decenija i ne suočiti se s bilo kakvim komplikacijama dijabetesa.
Uzroci i mehanizam razvoja dijabetesa drugog tipa
 Genetski faktori kod pojave dijabetesa tipa 2 neosporna su činjenica, a oni su značajniji nego za prvu vrstu bolesti. Utvrđeno je da se kršenje otpornosti na glukozu prenosi nasljeđivanjem, što ne mora nužno transformirati u dijabetes.
Genetski faktori kod pojave dijabetesa tipa 2 neosporna su činjenica, a oni su značajniji nego za prvu vrstu bolesti. Utvrđeno je da se kršenje otpornosti na glukozu prenosi nasljeđivanjem, što ne mora nužno transformirati u dijabetes.
Nedavna istraživanja pokazala su da je osnovni mehanizam razvoja ove varijante dijabetesa stjecanje ćelija tkiva koje mogu apsorbirati glukozu samo u prisustvu inzulina, razvoj otpornosti na inzulin. Kasnije se povećava glukoza u krvi, kao posljedica takvog kršenja.
Svi ostali uzroci dijabetesa koji određuju sudbinu pacijenta vanjski su i mogu se mijenjati, odnosno na njih se može utjecati na način da se spriječi razvoj bolesti. Glavni faktori koji predisponiraju nastanak drugog tipa uključuju:
- Trbušni tip pretilosti.
- Nedostatak vježbe.
- Ateroskleroza
- Trudnoća
- Stresne reakcije.
- Starost nakon 45 godina.
Gubitak kilograma kod bolesnika s pretilošću dovest će do obnavljanja normalnih koncentracija glukoze i inzulina nakon jela. A ako se vrate prehrambene navike, a pacijent ponovno prejeda, tada se opetovano otkriva hiperglikemija i hiperinsulinemija koja postiže reakciju na uzimanje hrane s inzulinom.
Povišena razina inzulina spada u rane znakove dijabetesa i gojaznosti, kad još uvijek nema vidljivih poremećaja metabolizma ugljikohidrata. Hiperinsulinemija u takvim slučajevima predstavlja kompenzacijski mehanizam za rezistenciju tkiva na inzulin. Tijelo pokušava prevladati inzulinsku rezistenciju povećanom proizvodnjom hormona.
Ako pretilost postoji duže vrijeme kod osoba genetski predisponiranih za oslabljeni metabolizam ugljikohidrata, tada s vremenom lučenje beta-stanica smanjuje. Razvija se manifestni dijabetes s tipičnim simptomima.
Odnosno, proizvodnja inzulina kod dijabetesa tipa 2 ne može trajati dovoljno dugo i u njegovom odsustvu potrebna je terapija inzulinom.
Melanitus koji konzumira inzulin može se nadoknaditi samo inzulinom, ili se propisuje zajedno sa lijekovima za snižavanje šećera za kombiniranu terapiju.
Indikacije za terapiju insulinom kod druge vrste dijabetesa
 Pravodobna upotreba inzulinskih pripravaka za dijabetes melitus tipa 2 pomaže u obnavljanju tri glavna poremećaja: nadoknađivanju nedostatka vlastitog inzulina, smanjenju stvaranja inzulina u jetri i vraćanju oštećene osjetljivosti tkiva na njega.
Pravodobna upotreba inzulinskih pripravaka za dijabetes melitus tipa 2 pomaže u obnavljanju tri glavna poremećaja: nadoknađivanju nedostatka vlastitog inzulina, smanjenju stvaranja inzulina u jetri i vraćanju oštećene osjetljivosti tkiva na njega.
Postoje stalne i privremene indikacije za imenovanje inzulina.Kontinuiranu primjenu treba započeti odmah s ketoacidozom, gubitkom težine, znakovima dehidracije i glukozurije.
Takav tijek dijabetesa javlja se u odrasloj dobi s sporo progresivnim autoimunim dijabetesom, u kojem postoji potreba za inzulinom ubrzo nakon dijagnoze dijabetesa. U tom se slučaju otkrivaju znakovi uništavanja stanica pankreasa antitijelima, kao i kod prve vrste bolesti. Obično
Uz kontraindikacije za imenovanje tableta, može se propisati insulin. Ti razlozi uključuju:
- Nedostatak rada bubrega ili jetre.
- Trudnoća
- Teški stepen dijabetičke angiopatije.
- Periferna polineuropatija s jakim bolovima.
- Dijabetičko stopalo sa trofičnim poremećajima.
- Manjak inzulina u obliku ketoacidoze.
Otprilike trećina pacijenata nema reakciju na uzimanje tableta za snižavanje šećera ili je ta reakcija minimalna. Ako se nadoknada ne može postići za tri mjeseca, pacijenti se prebacuju na inzulin. Primarna rezistencija na lijekove nastaje u pravilu u kasnoj dijagnozi šećerne bolesti kada se smanjuje unutarnja sekrecija inzulina.
Mali dio pacijenata stječe sekundarnu rezistenciju kada se primijeti povećana razina glukoze na pozadini dijetalne terapije i maksimalnih doza lijekova. To se primjećuje kod pacijenata s visokom glikemijom u vrijeme postavljanja dijagnoze i njezina tendencija porasta.
Tipično su ti pacijenti bolesni već oko 15 godina, što im gušterača ne može odgovoriti na stimulaciju tabletama. Ako glukoza u krvi premašuje 13 mmol / l, tada ne može biti druge mogućnosti liječenja, osim imenovanja inzulina.
Ali ako pacijent ima pretilost, tada imenovanje inzulina ne daje uvijek željene efekte. Stoga, s glikemijom ne većom od 11 mmol / l možete odbiti terapiju inzulinom, jer s prekomjernom težinom znakovi dekompenzacije ostaju isti kao i uzimanje tableta.
Privremena inzulinska terapija se provodi u uvjetima koja su reverzibilna. Tu spadaju:
- Infarkt miokarda.
- Zarazne bolesti sa visokom tjelesnom temperaturom.
- Stresne reakcije.
- Teške popratne bolesti.
- Uz imenovanje kortikosteroida.
- U hirurškim operacijama.
- Uz dijabetičku ketoacidozu i značajno mršavljenje.
- Da biste vratili osjetljivost na tablete i ispraznili gušteraču.
Značajke imenovanja inzulina kod druge vrste dijabetesa
 Šećerna bolest tipa 2 odnosi se na bolest koju karakterizira progresija simptoma. I kako tečaj napreduje, prethodne doze lijekova prestaju biti učinkovite. To povećava rizik od komplikacija. Stoga svi dijabetolozi prepoznaju potrebu za režimom intenzivnog liječenja.
Šećerna bolest tipa 2 odnosi se na bolest koju karakterizira progresija simptoma. I kako tečaj napreduje, prethodne doze lijekova prestaju biti učinkovite. To povećava rizik od komplikacija. Stoga svi dijabetolozi prepoznaju potrebu za režimom intenzivnog liječenja.
Krajnja mjera kompenzacije dijabetesa je smanjenje glikoziranog hemoglobina. Bez obzira da li se postiže takvo smanjenje - inzulinom ili tabletama, to vodi smanjenju rizika od katarakte, nefropatije, retinopatije, srčanog udara i drugih vaskularnih patologija.
Stoga je, u nedostatku rezultata dijetoterapije i aktivnog tjelesnog napora, kao i normalizacije tjelesne težine, potrebno što prije koristiti intenzivnu terapiju lijekovima.
Smernica za odabir njegove metode može biti smanjenje glikoziranog hemoglobina. Ako su dovoljne samo tablete, tada se pacijent odabire za mono- ili kombiniranu terapiju lijekovima različitih grupa oralnih lijekova koji smanjuju šećer ili se kombinira kombinacija tableta i inzulina.
Značajke kombinirane terapije (inzulin i tablete) šećerne bolesti tipa 2 su:
- Za liječenje su potrebne 2 puta manje doze inzulina.
- Uticaj na različite smjerove: sinteza glukoze u jetri, apsorpcija ugljikohidrata, izlučivanje inzulina i osjetljivost tkiva na njega.
- Poboljšava se brzina glikiranog hemoglobina.
- Manje česte komplikacije dijabetesa.
- Rizik od ateroskleroze je smanjen.
- Nema debljanja kod pretilih pacijenata.
Insulin se propisuje uglavnom 1 put dnevno. Započnite s minimalnim dozama inzulina srednjeg trajanja. Lijek se primjenjuje prije doručka ili noću, glavna stvar je promatrati isto vrijeme za injekcije. Često se koristi insulinska terapija s kombiniranim inzulinama.
Ako je potrebno davati više od 40 IU inzulina, tablete se ukidaju i pacijent u potpunosti prelazi na inzulinsku terapiju. Ako je glikemija manja od 10 mmol / l, a potrebno je oko 30 jedinica inzulina, tada je propisana terapija tabletama i ukidanje inzulina.
 U liječenju bolesnika s prekomjernom težinom preporučuje se primjena inzulina kombinirati s lijekovima iz grupe biguanida, koja uključuje Metformin. Druga alternativa bi bila akarboza (Glucobai) koja ometa apsorpciju glukoze iz crijeva.
U liječenju bolesnika s prekomjernom težinom preporučuje se primjena inzulina kombinirati s lijekovima iz grupe biguanida, koja uključuje Metformin. Druga alternativa bi bila akarboza (Glucobai) koja ometa apsorpciju glukoze iz crijeva.
Dobri rezultati su dobijeni i kombiniranjem inzulina i kratkodjelujućeg stimulatora sekrecije inzulina, NovoNorma. Ovom kombinacijom NovoNorm djeluje kao regulator porasta glikemije nakon jela i propisuje se uz glavne obroke.
Preporučuje se primjena inzulina dugog djelovanja prije spavanja. Smanjuje unos glukoze u jetri i reguliše glukozu u krvi naglo oponašajući fiziološku bazalnu sekreciju inzulina.
Ne postoje posebni inzulini za zamjensku terapiju za dijabetes melitus, ali provodi se razvoj lijekova koji mogu smanjiti glikemiju nakon jela i ne izazivati hipoglikemiju između obroka. Upotreba takvih inzulina je takođe važna za sprečavanje debljanja, kao i negativne efekte na metabolizam lipida. Video u ovom članku objasnit će patogenezu dijabetesa.
Dijabetes - šta je opasnost?

Ljudi često čuju za dijabetes, ali malo ih i zamisli o čemu se radi. Treba napomenuti da je pojam dijabetesa kolektivna slika. U ovom terminu kombiniraće se nekoliko bolesti endokrinog sistema. Uzroci njihove pojave poprilično su brojni, no u pravilu su endokrini poremećaji kamen temeljac bolesti, a posebno nedostatka inzulina. Drugi faktor može biti nemogućnost apsorpcije glukoze u jetri i tjelesnim tkivima. U isto vrijeme raste njegova razina u tijelu što je, s druge strane, uzrok mnogih metaboličkih poremećaja.
Dijabetes - njegove vrste
Savremena medicina razlikuje dve vrste ove bolesti. Gradacija se javlja ovisno o nedostatku inzulina - relativnom ili apsolutnom - opisuje povijest bolesti. Šećerna bolest tipa 2, u pravilu, nije povezana s insuficijencijom hormona inzulina, čija je proizvodnja gušterača. Obično je uzrok njegovog razvoja smanjenje osjetljivosti organa i tkiva na ovaj hormon. Dijabetes ovisan o insulinu - prvi tip - direktno je povezan s nedostatkom inzulina u tijelu. Manjak ovog hormona dovodi do toga da glukoza koja uđe u organizam ne prerađuje, ili se javlja u nedovoljnim količinama, dok njegova razina u krvi stalno raste, a da bi spasili život, takvi su pacijenti primorani primati dodatne doze inzulina.
Istorija bolesti - dijabetes tipa 2
Ovaj dijabetes se također naziva i ne-inzulinski ovisnim. Prema statistikama, ima više pacijenata koji pate od ove konkretne vrste bolesti od prve. S godinama se rizik od pojave ove bolesti značajno povećava. Vrlo često se njegov razvoj događa neprimetno, a pacijent već duže vrijeme ne zna za ovu patologiju, povijest bolesti ne odražava podatke koji omogućavaju sumnju na to. Tada se dijabetes melitus tipa 2 otkriva kao "slučajni nalaz" tokom rutinskog pregleda. Glavni pokazatelj koji vam omogućuje sumnju na prisutnost ove patologije je krvni test u kojem je povećana glukoza. Zauzvrat, kada se napravi anamneza, dijabetes melitus tipa 2 dijeli se na:
- nastaju kod pacijenata s normalnom težinom,
- otkrivaju se u bolesnika s prekomjernom težinom.
Uzroci dijabetesa

Čak i u procesu obuke mladi liječnici izrađuju edukativnu povijest bolesti dijabetesa tipa 2 u kojoj može biti uzrokovano nekoliko razloga. Najčešća od njih su:
- konzumiranje rafiniranih ugljikohidrata (šećer, čokolada, tijesto, krompir) u velikim količinama i nedostatak biljnih vlakana u prehrani,
- nasljednost - u slučaju slične patologije kod roditelja, rizik od dijabetesa prelazi 40%,
- gojaznost, posebno kod visceralnog tipa (masne naslage su locirane uglavnom u trbuhu),
- hipertenzija
- nedostatak vježbanja.
Šta se događa? Patogeneza
Istorija bolesti opisuje dijabetes tipa 2 kao brojne metaboličke poremećaje. Ona se temelji na inzulinskoj rezistenciji - nesposobnosti tkiva da normalno percipiraju inzulin, s jedne strane, i kršenju proizvodnje ovog hormona u ćelijama gušterače - s druge. Normalno, s povećanjem glukoze koja nastaje odmah nakon jela, gušterača počinje marljivo proizvoditi inzulin. Kod ljudi koji imaju dijabetes tipa 2, to se ne događa, a inzulin se počinje proizvoditi tek kada razina koncentracije glukoze već dosegne visoke brojke. Međutim, i pored prisutnosti inzulina, ne dolazi do smanjenja razine šećera u ovom slučaju do željene razine. Konstantna povećana koncentracija inzulina dovodi do toga da stanice gube sposobnost reagiranja na to i sada, čak i ako se hormon uspije povezati s staničnim receptorom, nema reakcije. Nasuprot tim promjenama, stanice jetre počinju aktivno sintetizirati glukozu, povećavajući tako njezinu koncentraciju u krvi. Sve to ne prolazi bez posljedica. Vremenom, pod utjecajem velike koncentracije glukoze, razvija se toksičnost glukoze koja negativno utječe na stanice gušterače, koje proizvode inzulin, i, kao rezultat, razvija se njegov nedostatak. Tako se pogoršava medicinska anamneza. Dijabetes melitus tipa 2 zahtijeva inzulin mijenja oblik kada još nije potrebna primjena inzulina. Stanje pacijenta se pogoršava.
U klasičnoj klinici za dijabetes uobičajeno je razlikovati dvije grupe znakova bolesti - primarni i sekundarni. Glavni su:
- poliurija - oslobađa se puno urina (glukoza, ulazeći u nju, značajno povećava osmotski pritisak),
- žeđ (polidipepsija) - karakteristična je stalna, neizreciva potreba za pićem,
- glad (polidifagija) - zbog nemogućnosti ćelija da apsorbiraju glukozu pomoću inzulina, tijelo doživljava stalnu potrebu za energijom,
- nagli gubitak težine - javlja se na pozadini povećanog apetita.
Svi su ovi simptomi karakterističniji za dijabetes prve vrste. Drugi tip općenito može biti asimptomatski ili uzrokovati sekundarne simptome:
- svrbež kože i sluznice - često nakon pregleda pacijenta i sumnje na dijabetes melitus tipa 2 (anamneza), žena može primijetiti nepodnošljiv svrab u genitalijama,
- opća slabost i glavobolje,
- upalne lezije kože koje je teško lečiti,
- smanjen vid.
U pravilu, većina jednostavno ne obraća pažnju na takve simptome, a bolest se može otkriti samo u fazi komplikacija.
Djeca i dijabetes

Nažalost, dijabetes je sada prepoznata kao druga najčešće hronična bolest. Upravo to misli službena pedijatrija. Dijabetes melitus (tip 2) .Dječja anamneza često svrstava najopasnije bolesti u kategoriju. To je zbog činjenice da se njegov tijek razlikuje od bolesti odrasle osobe u bržem razvoju i često prelazi u više zloćudnih. Međutim, u ovom slučaju sve ovisi o sposobnosti roditelja da prilagode djetetovu prehranu i prate pravovremeni unos lijekova. Pored toga, vrlo je važno na vrijeme prepoznati bolest. Ako dijete ima sljedeće simptome, potrebna je hitna konsultacija s endokrinologom:
- dijete je neprestano žedno
- odlazi na toalet mnogo češće (u školi ili vrtiću prinuđen je da par puta odlazi iz nastave),
- tjelesna težina opada
- opaža se hronični umor.
Dijagnostika
Dijagnosticirajte dijabetes na osnovu ispitivanja urina i krvi. Kod zdrave jedinke glukoza nije otkrivena u urinu, a njena razina u krvi ne prelazi 5,5. Za pouzdane rezultate uzima se krv iz prsta ili iz vene (zadnji obrok treba uzimati najmanje 8 sati prije postupka), ne smijete piti slatki čaj, kafu ili sok prije poroda. Treba napomenuti da se dijabetes melitus dijagnosticira stopama većim od 7. Ako se pokazatelji kreću od 4 do 7, tada se bilježi kršenje tolerancije na glukozu.
Još jedan test za otkrivanje ove bolesti i razjašnjenje sumnjivih vrijednosti je test tolerancije na glukozu (GTT). Omogućuje vam dobivanje podataka o nivou glukoze na glavi, kao i dva sata nakon što je uzeo otopinu glukoze. Normalno, nakon glukoze njegova koncentracija ne smije biti veća od 7,8. Ovaj test se ne obavlja kada je glukoza viša od 6,1 prije testa, ako pacijent ima povijest akutnih bolesti, hirurške intervencije, infarkt miokarda, povrede, kao i kad uzima lijekove koji povećavaju glukozu. Svi ovi podaci odražavaju medicinsku istoriju.
Šećerna bolest tipa 2, subkompenzacija
Kao i svaka bolest, i dijabetes je sklon nakupljanju i pojačavanju simptoma. U njenom toku razlikuju se tri stadija. Faza kompenzacije postavlja se kada se pacijentovi pokazatelji približe normi. Ako se mjere ne poduzmu na vrijeme ili ne donesu očekivani rezultat, tada bolest prelazi u stadij subkompenzacije. U ovom slučaju pacijentovo stanje, naravno, nije najbolje, ali nije i kritično. Na dan kad pacijent izgubi s urinom ne više od pedeset grama glukoze, a njegova razina u krvi je oko 13,8, u urinu nema acetona. Razvoj hiperglikemijske kome u ovoj fazi je takođe nemoguć. Međusobno stanje između nadoknade i dekompenzacije odnosi se na fazu subkompenzacije, dok je za kompenzacijski nivo nivo glukoze od 7,5, postotak gliciranog hemoglobina 6,5%, a glukoza na post manja od 6,1. Stupanj dekompenzacije postavlja se ako pokazatelji prelaze sljedeće granice:
- razina glukoze je veća od 9,
- glikovani hemoglobin - više od 9%,
- glukoza na post - više od 7.
Promjene ovih pokazatelja i efikasnost propisanog liječenja pomažu u praćenju anamneze. Šećerna bolest tipa 2, čiji teški tijek je teško reagirati na terapiju ili provocirati drugim faktorima, prelazi u fazu dekompenzacije.
Čimbenici koji uzrokuju dekompenzaciju

Naravno, svaki je organizam individualan, a faktori koji otežavaju tok bolesti mogu biti različiti, ali to se najčešće nalaze:
- prejedanje, kršenje prehrane,
- greška u odabiru lijeka, njegove doze ili odbijanja liječenja,
- samo-lijek ili korištenje umjesto propisanih pripravaka dodataka prehrani,
- odbijanje prelaska na terapiju inzulinom,
- dehidracijske infekcije
- stresne situacije.
Svi ovi faktori, pojedinačno ili u cjelini, značajno utječu na stanje metaboličkih procesa, pa kao rezultat toga dolazi do povećanja razine glukoze, što bilježi i povijest bolesti.Šećerna bolest tipa 2, čija se faza dekompenzacije pogoršava pojavom različitih komplikacija iz organa i sistema tijela, postaje prijeteća i ako se ne liječi pravilno može predstavljati prijetnju pacijentovom životu. U ovom slučaju komplikacije se mogu razviti i vremenski kasne i doslovno za nekoliko sati.
Faza dekompenzacije
Kako se koncentracija glukoze povećava, a njena korekcija zahtijeva ozbiljnije mjere, anamneza se pogoršava. Dijabetes melitus (tip 2), čiju dekompenzaciju karakteriše visoki rizik od komplikacija, zahtijeva vrlo pažljiv stav. To je zbog činjenice da je vrlo teško prilagoditi razinu glukoze i uz pomoć prehrane i upotrebe lijekova. Kao rezultat toga, potrebno je pažljivo i stalno nadzirati pacijentovo stanje, jer se u nedostatku terapijskog efekta prilikom upotrebe lijekova patološke promjene na raznim organima dešavaju vrlo brzo. Zbog toga je ovim pacijentima potreban medicinski nadzor, a vrlo često hitna pomoć.
Ovdje je od velike važnosti sposobnost neovisnog praćenja njihovog stanja. Srećom, moderna medicina ima dovoljan izbor alata za to. Različiti testovi i uređaji koji određuju razinu glukoze omogućavaju pacijentu s dijabetesom da samostalno dijagnosticira njegovo stanje i, ovisno o rezultatima, izvrši korekciju.

Inzulin u liječenju dijabetesa
Kako bolest napreduje, razvija se i iscrpljivanje onih ćelija pankreasa koje su uključene u proizvodnju inzulina. Ovaj postupak zahtijeva trenutno imenovanje hormonske terapije. Kao što pokazuju moderne studije, ponekad samo to omogućava održavanje nivoa glukoze na pravom nivou. Ipak, ne biste trebali pretpostaviti da je imenovanje inzulina doživotno. Često šećerna bolest tipa 2, o inzulinu ovisna, čija je anamneza, čini se, osuđena na cjeloživotno davanje inzulina, uz određene napore pacijenta, može preći u kategoriju kada nije potrebna redovita primjena ovog hormona. U vezi s tim, dijabetes melitus odnosi se na one patologije gdje je za postizanje terapijskog učinka vrlo važno kontrola i napori pacijenta. Dakle, stupanj nadoknade bolesti ovisit će o njegovoj disciplini u pogledu prehrane, samokontrole razine šećera i pravovremene primjene lijekova. Međutim, u nekim slučajevima primjena inzulina je obavezna mjera. To se dešava:
- tokom trudnoće
- u slučaju moždanog udara ili srčanog udara,
- tokom hirurških intervencija,
- sa zaraznim bolestima purulentno-septičke prirode,
- s povećanom laboratorijskom dijagnozom.
Drugi važan razlog obaveznog propisivanja inzulina može biti očigledan nedostatak ovog hormona, što potvrđuje povijest bolesti. Diabetes mellitus tipa 2, čiji je dekompenzacijski karakter karakteriziran izraženim progresivnim gubitkom težine i sve većom ketoacidozom, živopisan je primjer toga.
Treba napomenuti da je medicina danas uvelike proširila područje primjene inzulinske terapije, a službeno je potvrđeno da djelotvornost primjene monoterapije oralnim lijekovima traje manje od 6 godina. Tada morate propisati nekoliko lijekova. Prema posljednjim trendovima u liječenju dijabetesa, primjena inzulina u takvim slučajevima smatra se efikasnijom.
Akutne komplikacije

Akutne komplikacije faze dekompenzacije su stanja u kojima postoji stvarna prijetnja pacijentovom životu. Obično su posledica značajnog povećanja nivoa glukoze i pridruženih poremećaja metabolizma. Kad se takvo stanje pojavi, važna je pravovremena pomoć i budući da ne samo liječnici nego i medicinske sestre trebaju znati znakove ovih stanja, sestrinska povijest bolesti šećerne bolesti tipa 2 i njezine komplikacije opisane su na sljedeći način.
- Hiperglikemijska koma (hiperosmolarna i ketoacidotska) - njihov znak je postepeni razvoj. Čimbenici koji ih izazivaju su nedovoljna doza ili promašeni unos inzulina, kršenje prehrane (prekomjerna potrošnja ugljikohidrata), fizička aktivnost u pozadini hiperglikemije, nedostatak kontrole razine glukoze, alkohola ili određenih lijekova. Klinički se manifestuju povećavanjem žeđi i poliurije nekoliko dana (porastom količine urina), izraženim dehidracijom. Snižen je krvni pritisak, tahikardija. Ako se stanje pogorša, moguće su konvulzije ili depresija svijesti. Koža je suha, moguće je grebanje, miris acetona tokom izdisaja. U tom slučaju žrtva treba hitnu hospitalizaciju i medicinsku njegu.
- Hipoglikemijska koma - nastaje kao rezultat naglog pada glukoze u krvi (manje od 3 mmol / l), uslijed čega mozak doživljava oštar nedostatak hranjivih sastojaka. Ovo stanje se može izazvati predoziranjem inzulinom, preskakanjem jednog od obroka ili nepravilno odabranom dijetom, uzimanjem alkohola ili droga. Klinički se napad brzo razvija. Karakterističan je hladan znoj na čelu, slabost, drhtanje ruku, glavobolja, utrnulost usana. Pacijent je agresivan, slabo koordinira svoje pokrete, palpitacije, dvostruki vid, zbunjenost. U kasnijim fazama gubitak svijesti, konvulzije. U prehospitalnoj fazi takvim se pacijentima može dati slatko piće ili nešto pojesti, ugrijati i prevesti u medicinsku ustanovu za naknadnu njegu.
Kasne komplikacije
Slične komplikacije razvijaju se kod dekompenziranog dijabetesa nakon višegodišnje bolesti. Njihova opasnost leži u činjenici da postepeno i neprimjetno pogoršavaju stanje pacijenta. Pored toga, često čak i kompetentna terapija dijabetesa ne može garantirati da se prije ili kasnije neće pojaviti.
- Retinopatiju karakteriše oštećenje mrežnice. Nažalost, i pored svih dostignuća moderne medicine, pojava retinopatije kod pacijenata sa dijabetesom tipa 2, koja traje više od 20 godina, kreće se do 100%. Ova patologija uzrokuje krvarenja u fundusu i na kraju dovode do potpunog gubitka vida.
- Angiopatije - su kršenje vaskularne propustljivosti, što postaje uzrok tromboze i ateroskleroze. Može se razviti za kratko vrijeme (oko godinu dana), za razliku od drugih kasnih komplikacija, koje često pogoršavaju povijest bolesti.
- Dijabetes melitus tipa 2, dijabetička polineuropatija kod kojih je takođe česta komplikacija, registruju ga u 90% slučajeva. Klinički se to izražava na lezijama živaca koji kontroliraju i mišiće i unutrašnje organe. Polineuropatija se može očitovati pojačanom osjetljivošću, iznenadnim oštrim (pucanjem) bolovima, peckanjem. Takođe, manifestacije neuropatije mogu biti ukočenost, smanjena osetljivost, što dovodi do brojnih povreda. Sa strane unutrašnjih organa može doći do proliva, urinarne inkontinencije, glavobolje, vrtoglavice, smetnji u radu srca.
- Dijabetičko stopalo - karakterizira pojava trofičnih čira, apscesa, nekrotičnih područja na stopalima i, posebno, na nogama bolesnika s dijabetesom. Zato se pacijentima koji pate od ove patologije preporučuje posebna pažnja izboru cipela.

Tužno je, ali moderna medicina nije u stanju da konačno pobijedi dijabetes. Međutim, možda će biti u mogućnosti pravovremeno ispraviti odstupanja uzrokovana povećanom koncentracijom glukoze u ljudskom tijelu, to jest dijabetes melitusu tipa 2. Istorija bolesti, prognoza ove bolesti na mnogo načina, ako ne i u svemu, ovisit će o stavu pacijenta prema njemu. Pažljivim nadzorom njegovog dijela razine šećera i drugim pokazateljima, potrebnom korekcijom lijekova, prehranom i preporukama ljekara, može se izbjeći razvoj komplikacija dugi niz godina.
Gangrena donjih ekstremiteta kod dijabetesa
Za liječenje zglobova naši čitaoci su uspješno koristili DiabeNot. Uvidjevši popularnost ovog proizvoda, odlučili smo ga ponuditi vašoj pažnji.
Jedna od najozbiljnijih komplikacija šećerne bolesti (DM) smatra se gangrenom. Patologija povezana s razvojem takozvanog "sindroma dijabetičkog stopala" u pravilu se dijagnosticira kod dijabetičara koji imaju iskustvo više od 5-10 godina. Šta tačno dovodi do razvoja gangrene i kako spriječiti njenu pojavu?
- Gangrena i njeni uzroci
- Komplikacije dijabetesa: dijabetičko stopalo i gangrena (video)
- Kako prepoznati gangrenu: glavni znakovi patologije
- Dijagnoza gangrene
- Gangrena donjih ekstremiteta
- Metode liječenja
- Tretman gangrene bez amputacije (video)
- Kako spriječiti razvoj gangrene: preventivne mjere
Gangrena i njeni uzroci
Gangrena je nekroza pojedinih tkiva ljudskog tijela. Opasnost od ove komplikacije leži u činjenici da kad se dogodi, kadaverski toksične komponente koje truju cijelo tijelo ulaze u pacijentov krvožilni sustav. Njihov ulazak u krvotok izaziva mnoge probleme s najvažnijim organima i njihovim sustavima. Prije svega, bubrezi, jetra, srčani mišić, pluća pate.
Rizik od razvoja gangrene povećava se s vremenom ako visok nivo šećera u krvi postoji duže vreme ili ako u njemu postoje stalni „skokovi“. U 90% slučajeva dijagnosticira se komplicirana komplikacija kod dijabetičara koji ne obraćaju dužnu pažnju na svoje zdravlje, ne slijede preporuke liječnika i krše dijetalnu prehranu.

Fatalni ishod - čest rezultat dijabetesa u nedostatku adekvatnog liječenja gangrene.
Glavni uzroci gangrene kod dijabetesa
- Ateroskleroza Glavni "krivac" začepljenja krvnih žila, nedostatka kisika i hranjivih sastojaka u ćelijama, njihove postepene smrti. Upravo ta bolest kvari proces protoka krvi, dovodi do takve komplikacije kao što je ishemijska gangrena.
- Rane zbog sindroma dijabetičkog stopala. Kao rezultat oštećenja kože na njenoj površini mogu se oblikovati dugi nezdravljivi čiri. Kako se infekcija pridruži, povećavaju se njihove veličine, pacijent počinje razvijati zaraznu gangrenu (vidi također - kako liječiti rane kod dijabetesa).
- Polineuropatija. Nastaje kada dolazi do kršenja procesa proizvodnje glukoze u tijelu i dovodi do oštećenja mikrovaskulature stanica živčanog sustava, njihovog prevremenog starenja.
- Lezije vaskularnog sistema. Na pozadini povišene razine glukoze u krvi pate i velika i mala žila, razvija se mikro ili makroangiopatija. Promjene vaskularne propustljivosti i propusnosti dovode do smrti ćelija i tjelesnih tkiva.
- Smanjen imunitet. Na pozadini slabljenja zaštitnih funkcija tijela dolazi do češćih lezija infekcijama (bakterija, virusa, gljivica itd.), Koje provociraju razvoj zaražene gangrene.
- Pogrešan način života. Štetne navike, prejedanje, pretilost, uska stezanja cipela česti su krivci preranog i brzog razvoja dijabetičkih komplikacija (vidi također - kako odabrati cipele za dijabetičare).
Najčešće se gangrena kod dijabetesa pojavljuje zbog ne samo jednog, već zbog nekoliko korijenskih uzroka od kojih svaki jača jedni druge, što otežava proces liječenja.
Kako prepoznati gangrenu: glavni znakovi patologije
"Prva zvona" (početni znakovi). U početku su sve trofične promjene na koži gotovo neprimjetno golim okom i odvijaju se bez izraženih simptoma. Prvi znakovi komplikacije poput gangrene mogu biti sljedeći simptomi:
- trnce i ukočenost u nogama,
- peckanje ili smrzavanje
- umor nogu, čak i pri kratkom fizičkom naporu ili hodanju (pacijenta najčešće muče teški mišići),
- razvoj deformiteta stopala.
Ljekari nazivaju stanje koje prethodi kritičnoj ishemiji gangrene. Karakterizira ga formiranje prvih trofičnih čireva na koži i pojava neekstenzivnih žarišta nekroze. U ovoj fazi osoba već počinje trpiti jake bolove u donjim ekstremitetima, koji postaju nepodnošljivi tokom boravka u vodoravnom položaju.
Kritična ishemija je stanje koje nikad ne nestaje sam od sebe. Čak i uzimanje lijekova nije u stanju poboljšati stanje. Da biste ga eliminirali, potrebna je hitna obnova normalne cirkulacije krvi u nogama, inače će prognoza za pacijenta biti vrlo nepovoljna - amputacija u sljedećoj godini.
Kasni simptomi gangrene. S vremenom se simptomi povećavaju, a to možete primijetiti već golim okom: temperatura i boja kože donjih ekstremiteta mijenjaju se. Noge postaju hladne, a koža postaje crvenkasta ili plavkasta. Neki se pacijenti žale na oticanje i pojavu velikih stomaka.
Kasni simptomi gangrene uključuju:
- još veće zamračenje kože (do burgundske ili čak crne boje),
- djelomični ili potpuni nedostatak opskrbe krvlju (može se odrediti prisustvom ili odsustvom pulsacije krvi u regiji perifernih arterija),
- opće neispravnost, slabost, simptomi intoksikacije, groznica i drugi znakovi širenja infekcije u organizmu,
- gnojni odjeljci (u slučaju razvoja vlažne gangrene),
- grozan miris iz dugih zarastalih rana.
Suva i mokra gangrena
Postoje dvije glavne vrste komplikacija poput gangrene. Dakle, može biti:
Suva. Komplikacija nastaje na pozadini postepenog sporog sužavanja vaskularne propusnosti. U većini slučajeva razvoj suve gangrene događa se u roku od nekoliko godina. Za to vrijeme tijelo dijabetičara pronalazi načine za rješavanje komplikacija bolesti i prilagođava se bolesti.
U 90% slučajeva suva gangrena pogađa prste donjih ekstremiteta. Smrt tkiva nastaje bez vezanosti infekcije treće strane.
Glavni simptom suhe gangrene je jak bol u nogama koji ima tendenciju izblijedjivanja. Kada pregledate noge možete primijetiti razliku između pogođenih područja kože i zdravih tkiva. Neugodan miris sa nogu ne dolazi. U tom slučaju dijabetičar ne osjeća oštro pogoršanje ukupnog zdravlja, jer komplikacija prolazi bez infekcije i opće intoksikacije cijelog organizma.
Najčešće, suha gangrena ne predstavlja opasnost za život pacijenta. Amputacija ekstremiteta provodi se samo u slučaju visokog rizika od infekcije i prelaska suhe gangrene u mokru.
Mokro. Teška komplikacija koja predstavlja stvarnu prijetnju ne samo zdravlju, već i životu dijabetičara. Vlažna gangrena ima izraženu simptomatologiju koju je nemoguće zanemariti ili ne brkati sa nečim drugim. Svako oštećenje tkiva nastaje zajedno sa infekcijom. Kao rezultat toga, područje zahvaćenog područja postaje sve opsežnije, ud dobija plavkast ton. U prilično kratkom vremenu započinje proces raspadanja koji se za nekoliko dana širi na obližnja, prethodno zdrava tkiva.
Karakterističan simptom vlažne gangrene je punjenje potkožnog prostora hidrogen sulfidom. Kao rezultat, kada kliknete na zahvaćeno područje kože, možete čuti karakterističan zvuk koji se zove krepitacija.Također iz vlažne gangrene uvijek se javlja neugodan neugodan miris. Pacijent se „osuši“ pred našim očima: opće stanje osobe sa mokrom gangrenom pogoršava se ne danju, nego satom uslijed trovanja tijela kadaveričnim supstancama.
U 98% slučajeva jedina šansa da se spasi život čovekom mokrom gangrenom je amputacija zaraženih udova.

Kako spriječiti razvoj gangrene: preventivne mjere
Da biste izbjegli takve ozbiljne komplikacije kao što je gangrena, važno je na vrijeme poduzeti adekvatne mjere. Šta treba učiniti?
- Stabilizirajte šećer u krvi (postignite smanjenje ovog pokazatelja na normalne vrijednosti i pokušajte ga održati na istoj razini duže vrijeme).
- Redovito posjećujte bolnicu radi pregleda kod ljekara (u nekim slučajevima prve znakove početne gangrene, nevidljive za pacijenta, može utvrditi samo specijalista).
- Omogućite svakodnevnu i temeljnu njegu stopala (temeljito pranje antibakterijskim sapunom, jednostavna samo-masaža, svakodnevne hidratantne kreme na koži stopala).
- Bavite se gimnastikom kako biste poboljšali i obnovili cirkulaciju krvi u nogama.
- Izvodite svakodnevnu masažu stopala (čim počnete osjećati umor u nogama, trebate skinuti cipele i intenzivno masirati udove 5-10 minuta u smjeru od stopala do bedara).
- Kad god je to moguće, dajte nogama povišen položaj (kako biste maksimalno rasteretili udove i poboljšali dotok krvi u tkiva).
Iz prethodnog se može zaključiti da je gangrena, i suva i vlažna, ozbiljna i opasna komplikacija dijabetesa, pojavom na pozadini sindroma dijabetičkog stopala. Ako se pravodobno uključite u prevenciju ove patologije i slijedite preporuke liječnika, onda u većini slučajeva možete izbjeći napredovanje komplikacija i amputacija u budućnosti.
Dijabetes melitus tipa 2 koji zahtijeva inzulin: liječenje teškog oblika bolesti
- Dugotrajno stabilizuje nivo šećera
- Obnavlja proizvodnju inzulina pankreasa
Dijabetes melitus kombinira dva različita mehanizma razvoja bolesti, čija manifestacija je neprestano povećanje razine šećera u krvi. Kod šećerne bolesti prvog tipa razvija se apsolutni nedostatak inzulina zbog uništavanja stanica u gušterači, što zahtijeva imenovanje inzulinske terapije od samog početka bolesti.
Šećerna bolest tipa 2 povezana je s razvojem otpornosti tkivnih receptora na inzulin. U tom se slučaju pojava bolesti odvija normalnom ili čak pojačanom sekrecijom inzulina, pa se ova opcija naziva šećerna bolest neovisna o insulinu.
Budući da visoka glukoza u krvi i dalje potiče oslobađanje inzulina od strane beta ćelija, s vremenom se rezerve gušterače postepeno iscrpljuju, a dijabetes melitus tipa 2 prerasta u inzulinski zahtjevan.
Da li je korisno kod dijabetesa tipa 1 i 2 provoditi dane posta
- O prednostima posta
- O stopi gladovanja
- O nijansama
Mnogi su sigurni da je post jedan od najboljih načina čišćenja organizma. Međutim, može li se računati o liječenju šećerne bolesti prve ili druge vrste? Koliko će blagotvorno biti za tijelo svakog od dijabetičara? O ovome i puno više kasnije u tekstu.
O prednostima posta
Mnogi istraživači uvjereni su da gladovanje ili smanjenje broja unosa hrane dnevno, posebno suhog voća, ili smanjuje ozbiljnost bolesti ili potpuno liječi dijabetes. Poznato je da inzulin ulazi u krvotok nakon što ga hrana unese u organizam. S tim u vezi, bolesnicima sa šećernom bolešću prvog i drugog tipa kontraindicirana je česta konzumacija hrane i supa, koja takođe povećavaju omjer inzulina u krvi.
Oni koji prakticiraju liječenje dijabetesa glađu ukazuju na sličnost komponenata ne samo krvi već i urina kod svakog dijabetičara i onih koji gladuju. Razlog koji dovodi do sličnih promjena fizioloških parametara ostaje isti:
- u području jetre smanjuju se rezerve mnogih tvari, uključujući glikogen, nadoknađen rajčicom,
- tijelo pokreće mobilizaciju svih unutrašnjih resursa,
- skladištene masne kiseline se preradjuju u ugljene hidrate,
- ketoni i specifičan „aceton“ miris nastaju ne samo iz urina, već i iz sline.
Da bi se to izbjeglo, razvijeno je posebno terapijsko čišćenje tijela, a to je gladovanje, odbacivanje pomela sa dijabetesom bilo koje vrste.
O stopi gladovanja
Stručnjaci širom svijeta sigurni su da liječenje dijabetesa na post nije samo prihvatljivo, već čak i vrlo korisno. Istovremeno, kratko ozdravljujuće gladovanje sa predstavljenom bolešću (to je od dana do tri) može dati samo neznatan efekt, poput mandarina.
Svatko tko zaista želi pobijediti svoju bolest prvog ili drugog tipa jednostavno je dužan praktikovati veliki izbor gladovanja: od prosječnog trajanja do produženog perioda. Istovremeno se mora imati na umu da bi upotreba vode, a ne bilo koje druge tečnosti, trebala biti više nego dovoljna - do tri litre svakih 24 sata. Samo u ovom slučaju, terapijsko svojstvo koje dobiva post i razvijeni dijabetes bit će potpuno.
Ako osoba gladuje prvi put, taj postupak bi trebala provesti u bolničkom okruženju.
Ovo mora biti posebna klinika, jer je kontrola dijetetičara vrlo važna, posebno kada je riječ o dijabetesu tipa 2.
Prije početka liječenja, tačno će biti dva ili tri dana:
- jesti isključivo preporučenu biljnu hranu
- konzumirati najmanje 30 i ne više od 50 g maslinovog ulja dnevno.
Ali prije nego što uđete u postupak liječenja glađu, potrebno je napraviti poseban klistir za čišćenje. To će pomoći da tretman koji prati post i razvoj dijabetesa bude cjelovitiji i, istovremeno, lak.
Nakon što dođe do hipoglikemijske krize (najčešće se to dogodi četiri do šest dana nakon što je započela glad), loš miris acetona iz usne šupljine nestaje. To znači da se omjer ketona u ljudskoj krvi počeo smanjivati. Omjer glukoze u ovom slučaju je potpuno stabiliziran i ostaje optimalan tokom cijelog procesa posta.
U ovoj fazi svi metabolički procesi u tijelu dijabetičara dolaze u normalno stanje, a stupanj opterećenja na području gušterače i jetre značajno je smanjen. Svi simptomi bilo koje vrste dijabetes melitusa takođe nestaju.
Važna tačka je ulazak u glad. Najispravnije bi bilo započeti s unosom određene hranjive tekućine:
- sok od povrća, koji se razrjeđuje vodom,
- prirodni sok od povrća,
- sirutka mlečnog porekla,
- dekocija povrća.
U prvih nekoliko dana iz jelovnika trebali biste potpuno isključiti takvu komponentu poput soli, kao i one namirnice koje su bogate proteinima. Bit će koristan za bilo koju vrstu dijabetesa. Povrće i voćne salate, juhe s niskim udjelom masti, orasi omogućit će održavanje učinka koji je postignut kao rezultat apsolutnog posta. Oni mogu poslužiti kao idealno sredstvo u prevenciji takvih problema sa nogama kao dijabetičko stopalo i mnogih drugih. Na kraju krajeva, njihovo liječenje je jednostavno neophodno.
Mnogi doktori inzistiraju na tome da dok odlazite od dijabetesa (i ako je moguće u budućnosti) jede hranu ne više od dva puta dnevno. Što je manji broj obroka, to će manje biti otpuštanja hormona inzulina u krv.
Istovremeno, omjer hormona koji dolazi u krv u isto vrijeme od broja obroka ne postaje veći, nego, naprotiv, manji.
Dakle, liječenje koje uključuje gladovanje kod dijabetesa nije samo jedan od načina prevencije. To može biti idealno sredstvo za spas dijabetesa bilo koje vrste, unutar kojeg treba uzeti u obzir sve nijanse i norme.