Priroda oštećenja jetre kod šećerne bolesti tipa 2 Tekst znanstvenog članka sa specijalnosti - Medicina i zdravlje
 Odnos dijabetes melitusa → bolesti jetre je prilično blizak. Dijabetes je nezavisni faktor rizika za hepatitis C, kao i faktor rizika za hepatocelularni karcinom. Jetra kod dijabetesa tipa 2 može patiti od masne degeneracije, koja se može pretvoriti u tešku steatofibrozu. Bolesni ljudi rizikuju razvoj bolesti poput ciroze. Neki lijekovi koji se koriste za liječenje dijabetesa mogu uzrokovati oštećenje jetre, poput hepatotoksičnosti. Svaki liječnik koji liječi osobu s dijabetesom trebao bi uzeti u obzir prisutnost ozbiljne bolesti jetre kao dio sveobuhvatnog pregleda.
Odnos dijabetes melitusa → bolesti jetre je prilično blizak. Dijabetes je nezavisni faktor rizika za hepatitis C, kao i faktor rizika za hepatocelularni karcinom. Jetra kod dijabetesa tipa 2 može patiti od masne degeneracije, koja se može pretvoriti u tešku steatofibrozu. Bolesni ljudi rizikuju razvoj bolesti poput ciroze. Neki lijekovi koji se koriste za liječenje dijabetesa mogu uzrokovati oštećenje jetre, poput hepatotoksičnosti. Svaki liječnik koji liječi osobu s dijabetesom trebao bi uzeti u obzir prisutnost ozbiljne bolesti jetre kao dio sveobuhvatnog pregleda.
Osobe koje pate od ove bolesti imaju značajno veću prevalenciju oslabljene tolerancije na glukozu nego u općoj populaciji. Prisutnost dijabetesa kod pacijenata sa cirozom je faktor rizika u smislu prognoze.
 Prema zapadnim zemljama, hepatitis C je jedan od glavnih uzroka oštećenja jetre kod dijabetesa. Antitijela na virus hepatitisa C prisutna su u općoj populaciji (prema različitim istraživanjima) u 0,8-1,5% ljudi, kod ljudi koji imaju dijabetes, međutim, ta količina iznosi oko 4-8%. Kod ljudi koji imaju kronični oblik ove bolesti jetre, dijabetes se javlja u više od 20%, dijabetes se razvija kod ljudi nakon transplantacije ovog organa zbog kroničnog hepatitisa C u gotovo 2/3 slučajeva. Kod osoba koje su podvrgnute transplantaciji iz drugih glavnih razloga, taj broj je manji od 1/10 ljudi.
Prema zapadnim zemljama, hepatitis C je jedan od glavnih uzroka oštećenja jetre kod dijabetesa. Antitijela na virus hepatitisa C prisutna su u općoj populaciji (prema različitim istraživanjima) u 0,8-1,5% ljudi, kod ljudi koji imaju dijabetes, međutim, ta količina iznosi oko 4-8%. Kod ljudi koji imaju kronični oblik ove bolesti jetre, dijabetes se javlja u više od 20%, dijabetes se razvija kod ljudi nakon transplantacije ovog organa zbog kroničnog hepatitisa C u gotovo 2/3 slučajeva. Kod osoba koje su podvrgnute transplantaciji iz drugih glavnih razloga, taj broj je manji od 1/10 ljudi.
Prema najnovijim dostupnim podacima danas, hepatitis C može se shvatiti kao neovisan prognostički faktor „jetre“ u odnosu na razvoj dijabetesa.
Analiza uzoraka smrti pokazuje da se genom virusa hepatitisa C može dokazati i u ćelijama pankreasa. Koliko su ovi rezultati možda uzročno povezani sa pojavom dijabetesa trenutno je nemoguće reći.
Hepatocelularni karcinom
Odnos ovog raka i ciroze poznat je već duže vrijeme. Epidemiološke analize pokazuju da dijabetes takođe značajno povećava relativni rizik za razvoj jetrene onkologije (relativni rizik od nastanka ove onkologije kod osoba sa dijabetesom je 2,8-3,0%). Prisutnost dijabetesa značajno pogoršava prognozu kod pacijenata nakon resekcije zbog karcinoma. Činjenica da postoje etiopatogenetske veze, koje su povezane sa ostalim vrstama oštećenja jetre kod pacijenata s dijabetesom i rakom, još nije detaljno analizirana.
Toksično oštećenje
 Nema sumnje da će stanice jetre opterećene potrebama patološki izmijenjenog metabolizma u bolesnika sa šećernom bolešću biti teže da se nose s toksičnim učincima, jer ovaj organ mora imati smanjenu funkcionalnu rezervu (drugim riječima, njegovo funkcioniranje je narušeno). Kliničko iskustvo pokazuje da na stanice može utjecati velika većina lijekova. Isto je i s lijekovima koji se koriste za liječenje dijabetesa.
Nema sumnje da će stanice jetre opterećene potrebama patološki izmijenjenog metabolizma u bolesnika sa šećernom bolešću biti teže da se nose s toksičnim učincima, jer ovaj organ mora imati smanjenu funkcionalnu rezervu (drugim riječima, njegovo funkcioniranje je narušeno). Kliničko iskustvo pokazuje da na stanice može utjecati velika većina lijekova. Isto je i s lijekovima koji se koriste za liječenje dijabetesa.
Glitazoni - ovo je možda najpoznatiji lijek koji uključuje liječenje jetre. Međutim, Troglitazon je uklonjen s tržišta nakon smrti nekoliko desetaka ljudi od akutnog zatajenja jetre. Danas se vodi rasprava o tome je li ova komplikacija posljedica skupine strukturno povezanih kemikalija i unošenje novih derivata neće biti opterećeno sličnim nuspojavama na jetru kod dijabetesa.
Pioglitazon i Rosiglitazon imaju različite molekularne strukture bočnih lanaca, naznačeno je da to minimizira rizik od hepatotoksičnosti, iako je oštećenje jetre uslijed upotrebe tih tvari sporadično opisano. Osnovni učinak - poboljšanje osjetljivosti na inzulin - trebao bi, naprotiv, pozitivno djelovati na stanice jetre, jer je praćen, zajedno s drugim promjenama, i smanjenjem koncentracije slobodnih masnih kiselina u plazmi i, posljedično, smanjenjem opterećenja na metaboličke stanice.
Sulfonilureje - intrahepatička kolestaza (čak i sa smrtnim ishodom, glibenklamid) može biti relativno tipična manifestacija, granulomatozni hepatitis (glibenklamid) i oblik akutnog hepatitisa (gliklazid) neobična su manifestacija oštećenja ovog važnog organa.
Biguanidi - u smislu potencijalnog oštećenja jetre, kako je navedeno, trenutno su predstavnici ove grupe najsigurniji. Značaj odnosa prema lezijama leži u činjenici da kod ljudi sa smanjenom funkcionalnom rezervom parenhim za bolesti ovog organa može nastati usled primene Metformina na razvoj smrtne laktacidoze.
Inzulin - više kao znatiželja može se spomenuti jedna poruka koja opisuje razvoj akutnog oštećenja jetre uslijed primjene inzulina. Suprotno tome, vrlo je vjerovatno da je kod teškog bubrežnog parenhima uslijed nedostatka liječenja dijabetesa ili njegovog nedostatka inzulin lijek prvog izbora. Nakon kompenzacije dolazi do normalizacije duboko poremećenih metaboličkih puteva s naknadnim poboljšanjem oštećenih stanica.
U zaključku
Veza metaboličkih poremećaja, u našem slučaju dijabetesa i bolesti jetre, prilično je gusta. Na temelju modernih saznanja možemo reći da je u mnogim slučajevima povezanost takvih bolesti i dijabetesa uzrokovana etiopatogenetikom. Iako je najčešći oblik oštećenja ovog organa kod dijabetičara jednostavna steatoza, koja barem djelomično reagira na složene intervencije većih metaboličkih poremećaja, nisu neuobičajene za prijetnju agresivnim oblikom bolesti (steatohepatitis) koji zahtjeva posebnu njegu i kontrolu.
Postojeće informacije o povezanosti jetrenih bolesti i dijabetesa nisu u potpunosti cjelovite, sveobuhvatne i objašnjavaju sve. S gledišta dijabetologije, ne postoje radovi koji su objavljeni u autoritativnim časopisima gastroenterologije, potpuno bez grešaka s metodološkog stanovišta.
Tekst znanstvenog rada o prirodi oštećenja jetre kod šećerne bolesti tipa 2
ne mogu da nađem ono što ti treba? Isprobajte uslugu odabira literature.
smanjenje učestalosti ciroze kod dijabetesa čini se malo vjerovatnim, iako je s autopsijom ciroza jetre 2 puta veća nego u populaciji. U većini slučajeva hiperglikemija zabilježena tokom života može biti sekundarna neprepoznaloj cirozi.
U Republici Saha V.I. Gagarin i L.L. Mashinsky (1996) pri ispitivanju 325 bolesnika s dijabetesom sa simptomima lezija jetre i žučnih kanala otkrivenih u njima: kronični holecistitis u 47,7% slučajeva, hronični hepatitis (uglavnom virusne etiologije) u 33,6%, dijabetička hepatopatija u 16 , 1%, parazitskih bolesti jetre (alveokokoza) i hepatoma - u 2,6%. U ovom su slučaju lezije jetre i žučnih kanala otkrivene kod 216 bolesnika s dijabetesom tipa 2 u 66,5% slučajeva, a s dijabetesom 1 u 33,5% (109).
Uz dijabetes koji nije ovisan o inzulinu često se stvaraju kamenac u žuči. Prema istraživačima, to je vjerovatno posljedica promjena u sastavu žuči za vrijeme pretilosti, a ne za direktno djelovanje dijabetesa.
U bolesnika s dijabetesom prevalencija markera kontaktnog hepatitisa u krvi značajno je veća nego kod zdrave populacije davatelja i iznosila je 7,9% i 4,2% za 100 ispitanih na hepatitis B i C, odnosno (0,37-0,72% u zdravoj populaciji).
U djece sa šećernom bolešću otkriveni su serološki markeri virusa hepatitisa B u 45% slučajeva, a s hroničnim hepatitisom - u 14,5%. V.N. Grančica (1982), pri ispitivanju 271 pacijenta s dijabetesom, otkrila je značajno veći broj (59,7%) kliničkih znakova hroničnog hepatitisa. Utvrđeno je da se dijabetes melitus kombinira s autoimunim kroničnim hepatitisom i uz prisustvo antigena glavnog kompleksa histokompatibilnosti NL-B8 i BNC, koji se često nalaze kod obje bolesti.
Klinička slika, prema istraživačima DG, često je oskudna i karakterizirana je u 4,175% slučajeva, bez obzira na stupanj kompenzacije za dijabetes, sljedećim simptomima: povećana jetra, bol ili osjećaj težine u desnom hipohondriju, dispeptični poremećaji, ponekad subicteričnost sklera i svrbež kože. Odvojeni klinički simptomi koji ukazuju na patologiju jetre - hepatomegalija, bol u hipohondriju, subikteričnost sklere, eritem na dlanu, dispeptički simptomi ili njihove kombinacije otkriveni su u 76,9% među djecom već s dekompenzacijom DM-a. Yosho 1953. Oooh ne mogu naći ono što trebaš? Isprobajte uslugu odabira literature.
Uz to, masna infiltracija sklona je dekompenzaciji procesa pod utjecajem nespecifičnih štetnih tvari. Često se prvi put manifestuje u obliku zatajenja jetre tokom infekcija, intoksikacija, teških povreda itd. Masna infiltracija kod dijabetesa utiče na klinički tok bolesti jer dovodi do različitih kršenja jetre, uključujući apsorpciju i antitoksičnost.
Funkcionalno stanje jetre kod dijabetesa mijenja se ovisno o težini II tijeka
trajanje bolesti, starost, spol, tjelesna težina bolesnika 5,7,12,33, posebno uz dodatak virusnog hepatitisa i druge geneze hroničnog oštećenja jetre. Karakteristično za oštećenje jetre kod dijabetesa je dugo latentni klinički kurs s niskim simptomima sa značajnim morfofunkcijskim promjenama. Stoga nije uvijek moguće otkriti funkcionalne poremećaje jetre pomoću uobičajenih laboratorijsko-laboratorijskih metoda, čak i u slučaju dekompenziranog dijabetesa.
Brojni autori vjeruju da pokazatelji rada jetre direktno ovise o razini glukoze u krvi i inzulinu u krvi, međutim, treperiti hemoglobin nije određen u tim radovima.
Kršenja enzimske funkcije jetre otkrivena su kod mnogih bolesnika s dijabetesom, ali svi istraživači ističu dvosmislenost i poteškoće laboratorijske dijagnoze 5,7,15. Karakterizira ih povećana aktivnost transamnaza, aldolaze, fruktoza-2,6-dnofosfataldolaze. Promjene u razini enzima anaerobne glikolize i ciklusa trikarboksilne kiseline, otkriveno je kršenje reakcija oksidoreduktaze, što ukazuje na smanjenje enzimskih procesa katabolizma glukoze u jetri. To se događa zbog funkcionalnih i strukturnih lezija jetre, razvoja citolize i kolestaze, iritacije retikuloendotelnih ćelija i nestabilnosti hepatocita.
V.N. Ispitivanjem 271 osobe s dijabetesom, grančica je utvrdila da promjena indeksa pigmenta, proteina, intersticijskog i enzimskog metabolizma ovisi o kliničkom obliku dijabetesa i dobi oboljelih. U bolesnika s teškim dijabetes melitusom u dobi od 4559, promjena ovih pokazatelja bila je izraženija nego u umjereno-teškoj formi i mladoj dobi. Nije utvrđena ovisnost promjena ovih vrsta metabolizma o trajanju bolesti i stanju metabolizma ugljikohidrata.
L.I. Borisovska je, nakon praćenja 6-8 godina, kod 200 pacijenata s dijabetesom u dobi od 16 do 75 godina na početku ispitivanja otkrilo funkcionalne poremećaje jetre u 78,5% slučajeva, a na kraju - u 94,5%. Štaviše, oni su izravno ovisili ne samo o težini tečaja, stupnju kompenzacije već i o trajanju tijeka dijabetesa. Međutim, u ovom radu stepen kompenzacije određen je samo glikemijskim pokazateljima, što se trenutno smatra nedovoljnim.
S. Sherlock i J. Dooley izražavaju ideju da kod kompenziranog dijabetesa promjene u indeksima rada jetre obično izostaju, te ako se otkriju takve nepravilnosti, njihov uzrok obično nije povezan s dijabetesom. Ali istovremeno, napominje se da se u 80% slučajeva dijabetesa popraćenog masnom jetrom otkrivaju promjene barem jednog od biokemijskih parametara seruma: aktivnost transamnnaza, alkalne fosfataze i GGTP. Sa ketoacidozom
moguće gnerperglobulnemnije i neznatno povećanje nivoa bilirubina u serumu.
S.V. Turnna je prilikom ispitivanja na 124 pacijenta s dijabetesom pokazao da se na dijelu općeprihvaćenih laboratorijskih ispitivanja kojima se ocjenjuje funkcionalno stanje jetre, promjene mogu otkriti samo u 15-18,6% slučajeva. To s jedne strane potvrđuje odsutnost grubih kršenja funkcionalnog stanja jetre, s druge strane ukazuje na nizak sadržaj informacija ovih testova u dijagnostici ranog oštećenja jetre kod dijabetesa. Na klinici je, radi procjene stanja organa, važno procijeniti funkcije klnnko-bohnnmnsky sindroma.
V.L. Dumbrava je kod bolesnika sa šećernom bolešću registrirala prisustvo sindroma citolize, kolestaze, zatajenja jetrenih stanica, upale i patološkog imuniteta.
Oznake sindroma citolize hepatocelularne nekroze jesu aktivnost aminotransferaza, LDH i njegovih nzoforma, aldolaza, glutamndegndrogenaza, sorbntdegndrogenaza, ornn-karbamantil transferaza u krvnom serumu. Većina autora zabilježila je porast razine transamnaza, aldolaze, LDH 4-5 u usporedbi s kontrolnim skupinama, ali u ovom slučaju nije naznačeno u kojoj vrsti dijabetes melitusa i stupnju njegove kompenzacije su otkrivene ove promjene 5,7,33.
U one bolesnice kod kojih su zabilježeni asteno-vegetativni, dispeptički sindromi, sklera, vaskularne zvijezde, dlanovi na jetri, krvarenja na koži i punktatna krvarenja, venska ekspanzija na prednjoj površini trbuha i značajno povećanje jetre, zabilježeno je povećanje aktivnosti amnotransferaze od 1,2-3 8 puta. U slučaju oskudnih kliničkih simptoma, promjena aktivnosti amnotransferaze bila je neznatna.
Sh.Sh. Shamakhmudova je otkrila povećanu aktivnost LDH u serumu kod pacijenata s dekompenziranim dijabetesom, u usporedbi s kontrolom, a nivo aktivnosti ovisio je o težini bolesti. Najveći porast zabilježen je kod težih oblika dijabetesa (416,8 + 11,5 jedinica umjesto 284,8 + 10,6 u kontroli).
Jetra igra vodeću ulogu u sintezi i metabolizmu proteina. U jetri dolazi do sinteze i razgradnje proteina, reaminiranja i deaminacije aminokiselina, stvaranja uree, glutation, kreatnnna, specifične razmjene određenih aminokiselina. 95-100% albumina i 85% globulina sintetiše se u jetri. Kod dijabetes melitusa otkrivene su promjene u spektru proteina surutke, karakterizirane razvojem gnpoalbumnemnn i gnperglobulnemnn. Povećanje broja globulina prati dneptnechnemia, koja se pogoršava pojavom atipičnih proteina u regiji beta-1-n alfa-2-globuln. Dolazi do povećanja sadržaja proteina u globularnim i makromolekularnim frakcijama, povećanju nivoa imunoglobulina i povećanju proteina koji imaju svojstva euglo-
lnnov. Brojni istraživači također ukazuju na smanjenje nivoa albumina, povećanje globulina, smanjenje koeficijenta albumin-globuln od 5,29. Izraženi porast globulina smatra se manifestacijom reakcije kupferskih ćelija i reakcije vena-ciljeva u perportalnim mezenhimskim stanicama koje uzrokuju povećanu proizvodnju globulina, uslijed mogućeg utjecaja upalnog procesa u mezenhimu jetre, nedovoljno izloženih produkata žučnih kiselina prisutnih u krvi na njima. V.N. Grudnjak se nalazi kod pacijenata s dijabetesom s 2 puta povišenim indeksima timola, ali autor navodi da je više od polovice imalo kliničke znakove kroničnog hepatitisa. Slične promjene, ali samo u 8% slučajeva, otkrila je RB Sultanalneva i dr. Povećanje rezultata timoloških testova nastaje usled oslabljene funkcije jetre koja reguliše postojanost koloidnog sastava proteina u serumu.
Aktivnost holnesteraze smanjila se za dijabetes dva puta u usporedbi s parametrima zdrave kontrolne skupine.
Ako postoji poremećaj u struji stvaranja žuči, tada je registriran sindrom kolestaze, čiji je klinički znak svrab na koži, posljednji ne mora uvijek biti prisutan. Oznake kolestaze uključuju promjene u aktivnosti alkalne fosfataze, 5-nukleotindaze. lei-cinnamnopeptindaze, GGTP 25.35. U bolesnika sa šećernom bolešću nađeno je dovoljno veliko otkrivanje pozitivnih rezultata pri određivanju aktivnosti GGTP-a. Porast aktivnosti alkalne fosfataze i GGTP-a kod pacijenata s dijabetesom može biti povezan i sa kolestatskom reakcijom oštećene jetre i sa smanjenom sposobnošću jetrenih stanica da kataboliziraju sve frakcije alkalne fosfataze. I.J. Perry je sugerisao da je povišeni serumski GGT faktor rizika za dijabetes i može biti marker zatajenja jetre.
Prema S.V. Jedan od faktora koji određuje razvoj promjena u funkcionalnom stanju jetre je aktiviranje procesa transoksidacije lipoproteina koji potiču razvoj citolize, sindroma kolestaze i oslabljenih toksičnih spojeva.
Registrirane poremećaje apsorpcije II ekskretornih funkcija jetre kod bolesnika sa šećernom bolešću kod provođenja hepatografije u 52% slučajeva kombinirane su s promjenama biokemijskih parametara: gnpoalbumnumnee, gneperglobulnumnem.
porast sadržaja vezanog bilirubina, indikatora, izlučujućih enzima, kao i oslabljena intrahepatička hemodinamika. Smanjeni protok jetre pogoršava postojeća kršenja hepato-bnlnarnog sistema.
Bilarubin koji se odražava
Kod dijabetesa tipa 2 poremećaji metabolizma ugljikohidrata kombiniraju se s izraženim promjenama metabolizma lipida. Uloga jetre u metabolizmu lipida je velika. Hepatociti hvataju lipide iz krvotoka i metaboliziraju ih. U njemu nastaju i oksidiraju trigliceridi, sintetiraju se fosfolipidi, holesterol, esteri holesterola, masne kiseline, lipoproteini, oko 30-50% LDL se katabolizira, a oko 10% HDL1 5,26. U bolesnika sa dijabetesom koji nije ovisan o inzulinu nađeno je značajno povećanje kolesterola od 29,37, kao i triglicerida, kolesterola-VLDL i masnih kiselina. Poremećaji metabolizma masnoće i lipida najizraženiji su kod teškog dijabetesa, metaboličke dekompenzacije, povećanja trajanja bolesti, kod bolesnika starijih dobnih skupina, sa pratećim bolestima jetre i žučnih kanala, prisutnosti ateroskleroze, koronarne bolesti srca.
Postoji i direktno određena veza između funkcije jetre i stanja fizikalno-hemijskih svojstava krvi: viskoznost, specifična
težina, hematokrit, acidobazna ravnoteža, aktivnost gnaluronidaze u serumu. Pod utjecajem liječenja bolesnika sa šećernom bolešću, uzimajući u obzir narušeno funkcionalno stanje jetre, fizička i kemijska svojstva krvi i funkcije jetre (protein-bilin koji formira, enzimski) istovremeno se normaliziraju, dok u liječenju bez uzimanja u obzir oštećene funkcije jetre postoji samo tendencija poboljšanja.
Testovi na antioksidanse i galaktozu, povećanje amonijaka i fenola karakterišu funkciju neutralizacije jetre. Upravo u jetri se nalaze glavni enzimski sustavi koji provode biotransformacijske transformacije i neutralizaciju ksenobiotika 16, 27. U hepatocitima je najzastupljeniji skup enzimskih sustava koji oksidiraju različite ksenobiotike, tj. tvari tuđe za ljude 16,25,27,30. Brzina biotransformacije određena je koncentracijom središnjeg kroma P-450 - natprosječne porodice
enzimi koji sadrže heme. Trenutno je poznato više od 300 njegovih izoforma koje su sposobne katalizirati najmanje 60 vrsta enzimskih reakcija sa stotinama hiljada hemijskih struktura od 17,43. Najpoznatija funkcija cito-
Hrom P-450 je pretvaranje mikrosomalnom oksidacijom masnih topivih (lipofilnih) tvari u više polarnih (u vodi topivih) metabolita koji se mogu brzo izlučiti iz tijela. Enzimi P-450 CH lokalizirani u mitohondrijama igraju važnu ulogu u oksidativnom, peroksidativnom i reduktivnom metabolizmu mnogih endogenih hemikalija, uključujući steroide, žučne kiseline, masne kiseline, prostaglandine, leukotriene, biogene amine 17.27, 43. U pravilu se tijekom mikrosomske oksidacije supstrati CX-P450 pretvaraju u manje aktivne oblike, a u mitohondrijskim supstratima stječu važnu biološku aktivnost (aktivniji mineral i glukokortikoidi, progestini i spolni hormoni).
Utvrđeno je da kod dijabetesa i kroničnih injekcija etanola (pretpostavlja se da je to transportni oblik acetaldehida) dolazi do povećanja razine jednog i istog posebnog oblika CH P-450 SUR2E1 u jetri i izoliranih hepatocita. Taj se oblik naziva "dijabetičar (alkohol). Otkriveni su eksperimentalni supstrati, inhibitori i induktori PX-450 SUR2E1 CH. Kod dijabetesa, indukcijski faktor P-450 SUR2E1 CH u jetri sam po sebi nije povećana razina glukoze u krvi, nego pad razine inzulina. Proces indukcije je adaptivna reakcija tijela usmjerena na smanjenje (oksidacijom) sadržaja ketonskih tijela. Jačina indukcije korelira s težinom bolesti, a posebno, s takvim pokazateljem kao što je intenzitet glikozilacije hemoglobina. Važno je da su opisane promjene u metaboličkoj brzini bile, prema riječima autora, reverzibilne u liječenju dijabetesa inzulinom. Pokazano je da sistem P-450 CH različito reagira na muške i ženske štakore koji imaju dijabetes. Primećen je značajan porast sadržaja CUR2E1 i drugih izoforma u jetri muškaraca i normalizovan je unošenjem inzulina.
Posljednjih godina razvijene su metode koje omogućavaju prosuđivanje funkcionalnog stanja monooksigenaza u tijelu farmakokinetikom indikatorskih tvari, posebice kinetikom antipirina (AP) i njegovih metabolita u urinu, slini i krvi. AP je spoj serije pirazolona (1-fenil-2,3-dimetilpirazolon-5). Osnova upotrebe AP-a kao pokazatelja aktivnosti CH-a P-450 ovisnog monooksigenaznog sustava je njegova prevladavajuća metabolizacija u ovom enzimskom sustavu, visoka bioraspoloživost (97-100%), beznačajno vezivanje za proteine u krvi (do 10%), jednolika raspodjela toga jedinjenja i njegovi metaboliti u organima, tkivima, tečnim medijima, kao i mala toksičnost. Promjene farmakokinetičkih parametara - smanjenje klirensa i povećanje poluživota eliminacije AP - ukazuju na suzbijanje aktivnosti biotrans-formatsnog sistema u parenhimu
razhennyakh jetra. LIT test prepoznat je kao optimalni kriterij za procjenu antitoksične funkcije jetre u kliničkom okruženju. Mnogi su istraživači primijetili visoku povezanost između indeksa lijeka i strukturnog integriteta jetrenog tkiva, sadržaja PX-450 u jetri i histoloških znakova masne hepatoze u bolesnika s IDDM. Dakle, E.V. Hanina i sur., Prilikom ispitivanja 19 pacijenata s IDDM-om, 13 je otkrilo značajnu promjenu u biotransformacijskom sustavu hepatocita. U 9 osoba smanjen je T | / 2 LI i iznosio je 27,4 + 5,1 sat. Promjena brzine povlačenja lijekova kombinirana je s izraženijim poremećajima metabolizma ugljikohidrata i lipida. Kod 4 pacijenta eliminacija LP je ubrzana, T | / 2 je bio 3,95 + 0,04 sata. U ovoj grupi je zabilježena povijest zloupotrebe alkohola.
L.I. Geller i M.V. Gryaznov 1982. godine, kada je pregledao 77 pacijenata, otkrio je smanjenje klirensa lijeka: kod pacijenata sa juvenilnim dijabetesom do
26,1 + 1,5 ml / min, a u odrasloj dobi do 24,1 + + 1,0 ml / min (zdravih 36,8 + 1,4). Utvrđen je utjecaj pretilosti i težine bolesti na metaboličku aktivnost hepatocita. Isti su ispitivani 1987. godine pri ispitivanju 79 pacijenata i nisu otkrili značajne razlike u nivou klirensa lijeka u krvnom serumu kod pacijenata s dijabetesom tipa 1 i 2: 26,1 + 1,5 (i = 23) i
24,1 + 1,5 (L = 56) ml / min, respektivno. Međutim, kod pacijenata sa IDDM-om, u slučajevima teškog oblika bolesti, klirens LI bio je značajno niži (21,9+ +2,3 ml / min s gf = 11) nego kod prosječne težine dijabetesa (29,2 + 1,8 ml / min sa i = 12, p ne mogu pronaći ono što vam treba? Pokušajte uslugu odabira literature.
biohemijski sindromi oštećenja jetre kod dijabetesa upravo su tipa 2, čija se prevalenca trenutno uspoređuje s epidemijom.
Istovremeno, postoji niz različitih faktora koji stvaraju uvjete za vrlo česte lezije jednog od najvažnijih organa - jetre kod dijabetesa tipa 2: oštećenje njezinog glavnog patološkog procesa, česta kombinacija dijabetesa s drugim hepatobilijarnom patologijom, cjeloživotno korištenje oralnih hipoglikemijskih i drugih tableta, osnovni metabolizam koja se javlja po pravilu u jetri. Ograničeni broj radova bio je posvećen proučavanju rada jetre tijekom liječenja modernim lijekovima za snižavanje šećera, a treba napomenuti da biotransformacijske vrijednosti i druge funkcije jetre nisu proučavane prije liječenja. Poskmu postavlja najvažnije pitanje u ovom aspektu - uloga biotransformacijskog sistema ksenobiotika u jetri kod dijabetesa ostaje nedovoljno proučena. U literaturi postoje potpuno oprečni podaci o metabolizmu istih lijekova kod pacijenata s dijabetesom. Ostaje otvoreno pitanje - koja je uloga kršenja mono-sigenaznog sistema jetre u razvoju dijabetesa i njegovih komplikacija? Da li ovim promjenama prethodi dijabetes u enzimskom monooksigeniranom sistemu jetre ili je posljedica kronične hiperglikemije i sastavni dio razvijenog metaboličkog sindroma?
Potrebne su daljnje studije kako bi se razjasnila funkcija biotransformacije i uloga ovih promjena u razvoju dijabetičke hepatopatije. Potrebno je razviti nove metode rane dijagnoze dijabetičke hepatopatije u kliničkim okruženjima.
Općenito je poznato da poboljšanje kvalitete nadoknade za dijabetes i uporaba suvremenih oblika doziranja daju pozitivne rezultate: očuvanje života pacijenata, smanjenje učestalosti i težine dijabetičkih komplikacija, smanjenje broja i trajanja hospitalizacije, osiguranje normalne kvalitete života pacijenata u društvu. Sve to čini nužnim provođenjem sveobuhvatnog istraživanja funkcija jetre kod dijabetesa tipa 2, uzimajući u obzir trenutna saznanja o bolesti.
U MELITUSU DIJABETE 2. TIPA
D.E. Nimaeva, T.P. Sizikh (Državni medicinski univerzitet Irkutsk)
Prikazan je pregled literature o stanju jetre kod šećerne bolesti drugog tipa.
1. Ametov A.C. Patogeneza dijabetesa koji nije ovisan o insulinu // Diabetografija. - 1995. - Izdanje 1. 2. izdanje -
2. Ametov A. S. Topchiashvili V., Vinitskaya N. Uticaj terapije za snižavanje šećera na aterogeničnost lipidnog spektra u bolesnika sa NIDDM // Dijabetografija. - 1995. - Vol. 1. - S. 15-19.
3. Balabolkin M.I. Dijabetes melitus. - M .. dušo ..
4. Balabolkin M.I. Dijabetologija - M., Med., 2000. -672 str.
5. Bondar P.N. Musienko L.P. Dijabetička hepatopatija i holecitopatija // Problemi endokrinologije. - 1987.-№ 1, - S.78-84.
6. Borisenko G.V. Funkcionalno stanje jetre i miokarda kod pacijenata sa šećernom bolešću. Auto Ref. diss . Cand. dušo nauke. - Harkov. 1972. -13 str.
7. Borisov LI. Klnnko-morfološke promjene u jetri kod dijabetes melitusa. Sažetak. diss . Cand. dušo nauke. - M., 1981. - 24 str.
8. Gagarin V. I. Mašinski A.A. Lezije hepatobilijarnog sustava u bolesnika sa šećernom bolešću // Stvarni problemi endokrinologije. Sažeci sa 3. ruskog kongresa endokrinologa. -M „1996.-S.42
9. Geller L. P. Gryaznova M.V. Antitoksična funkcija jetre i učinak zixorina na nju u bolesnika sa šećernom bolešću // Problemi endokrinologije. - 1987. - Br. 4. - S.9-10.
10. Geller L.P., Gladkikh L.N., Gryaznova M.V. Liječenje masne hepatoze kod pacijenata sa šećernom bolešću // Problemi endokrinologije. - 1993. - br. 5. - S.20-21.
P.Dreval A.V., Misnikova I.V. Zaychikova O.S. Mikronizirani manin kao lijek prvog izbora s neučinkovitošću dijetalne terapije za NIDDM // Dijabetes melitus. - 1999. - Br. 2. - S. 35-36.
12. Dumbrava V.A. Dinamika aktivnosti inzulina i funkcionalno stanje jetre kod dijabetes melitusa. Sažetak. diss . Cand. dušo nauke. -Kišinev, 1971. - 29 str.
13. Efimov A. S. Tkach S.N. Shcherbak A.V., Lapko L.I. Poraz gastrointestinalnog trakta u šećernoj bolesti // Problemi endokrinologije. -1985. -№4. 80-84.
14. Efimov A.S. Dijabetička angiopatija - M., Med. 1989, - 288 str.
15. Kamerdina L.A. Stanje jetre kod dijabetes melitusa i sindroma dijabetes melitusa kod nekih lezija jetre. Sažetak. diss . Cand. dušo nauke. - Ivanovo. 1980. - 28 str.
16. Kiselev IV. Funkcionalno stanje jetre kod pacijenata sa akutnom leukemijom. Sažetak. diss . Cand. dušo nauke. - Irkutsk. 1998. - 30 str.
17. Kovalev I. E. Rumyantseva E. I. Cytochrome P-450 sistem i dijabetes melitus // Problemi endokrinologije. - 2000. - T. 46, br. 2. - S. 16-22.
18. Kravets EB. Biryulina EA. Mironova Z.G. Funkcionalno stanje hepatobilijarnog sistema u djece sa šećernom bolešću ovisnom o insulinu // Problemi endokrinologije. - 1995. - Br. 4. - S. 15-17.
19. Nanle A.P. Kliničke i epidemiološke karakteristike virusnog hepatitisa B i C kod pacijenata sa istodobnom endokrinom patologijom (dijabetes melitus). Sažetak. diss . Cand. dušo nauke. - Sankt Peterburg. 1998.-23 str.
20. Ovcharenko L I. Fizičko-hemijska svojstva krvi i funkcionalno stanje jetre kod dijabetes melitusa. Sažetak. diss . Cand. dušo nauke. - Harkov. 1974. - 13 str.
21.Pachulia L. S. Kaladze L. V. Chirgadze L. P. Abashidze T.O. Neka pitanja proučavanja stanja hepatobilijarnog sistema u bolesnika sa šećernom bolešću // Moderni problemi gastroenterologije i hepatologije. Materijali naučnog zasjedanja 20-21.10.1988. M3 Istraživački institut za GSSR eksperimentalne i kliničke terapije. - Tbilisi. 1988. - S. 283.
25. Pirikhalava T.G. Stanje jetre kod djece s dijabetesom. Sažetak. diss . Cand. dušo nauke. - M .. 1986. - 22 str.
26. Podymova S.D. Bolest jetre. - M .. dušo .. 1998. -704 str.
27. Sizykh T.P. Patogeneza aspirinske bronhijalne astme // Sib.med. časopis. - 2002. - Br. 2. - S.5-7
28. Sokolova G. A. Bubnova L.N., Ivanov L. V. Beregovsky I.B. Nersesyan S.A. Pokazatelji imunološkog i monooksigenaznog sistema u bolesnika sa šećerom
dijabetes i mikoza stopala i ruku // Bilten dermatologije i venereologije. - 1997. - Br. 1. - S.38-40.
29. Sultanaliev R. B. Galets E.B. Stanje jetre kod šećerne bolesti // Pitanja gastroenterologije i hepatologije. - Frunze, 1990. - S. 91-95.
30. Turkina S.V. Stanje antioksidacijskog sustava kod dijabetičkog oštećenja jetre. Sažetak. diss . Cand. dušo nauke. - Volgograd. 1999. - 32 str.
ZHKhazanov A.P. Funkcionalni testovi u dijagnostici bolesti jetre. - M .: Dušo .. 1968.
32. Hanina E. V. Gorshtein E. S. Michurina S.P. Upotreba antipirinskog testa u procjeni funkcionalnog stanja jetre kod pacijenata s dijabetesom melitusom ovisnim o inzulinu // Problemi endokrinologije. - 1990. - T.36. Broj 3 - S. 14-15.
33. Hvorostinka V. N. Stepanov EP, Voloshina R. I. Radioizotopska studija funkcionalnog stanja jetre kod bolesnika sa šećernom bolešću "// Medicinska praksa. - 1982. - Br. 1 1, - P.83-86.
34. Shamakhmudova SHLI. Serumski LDH i njegovi izoenzimi u šećernoj bolesti // Medicinski časopis Uzbekistana. - 1980. - br. 5. - S. 54-57.
35. Sherlock LLL Dooley J. Bolesti jetre i žučnih puteva. - M .: Gestar Med .. 1999 .-- 859 str.
36. Shulga O.S. Stanje hepatobilijarnog sustava u bolesnika sa šećernom bolešću // Pitanja teorijske i kliničke medicine. - Tomsk. 1984. - Izd. 10.-S. 161-162.
37. Bell G.L. Predavanje Lilly. Molekularni delec u šećernoj bolesti // Dijabetes. - 1990.-N.40. -P. 413-422.
38. Consoli F. Uloga jetre u patofiziologiji NIDDM // Diabetes Care. - 1992. mar. - Svezak 5. N.3. -P. 430-41.
39. Cotrozzi G „Castini-Ragg V .. Relli P .. Buzzelli G. // Uloga jetre u regulaciji metabolizma glukoze kod dijabetesa i hroničnih bolesti jetre. - Ann-Ital-Med Int. - 1997. april-jun. - Svezak 12, N.2. - P.84-91.
40. Klebovich L. Rautio A., Salonpaa P. .. Arvela P. et al. Acetilacija afetilacije na antipirin, kumarin i glipizid izmjerena kofeinskim testom // Biomed-Pharma-cother. - 1995. - Vol. 49. N.5. - P.225-227.
41. Malstrum R. .. Packard C. J., Caslake M. .. Bedford D. i sur. // Defektna regulacija metabolizma triglicerida inzulinom u jetri kod NIDDM // Diabetologia. -1997 apr. - Svezak 40, N.4. - P.454-462.
42. Matzke G.R .. Frye R.F .. Early J. J., Straka R.J. Procjena utjecaja šećerne bolesti na metabolizam antipurina i aktivnost CYPIA2 i CYP2D6 // Farmakoterapija. - 2000. feb. Vol.20. N.2. -PJ 82-190.
43. Nelson D R .. Kamataki T .. Waxman D.J. et al. // DNK i ćelija. Biol. - 1993. - Vol. 12. N.I. - P. 1-51.
44. Owen M.R .. Doran E., Halestrap A.P. // Biochem.1. -2000 15. juna - vol. 348. - Pt3. - P.607-614.
45. Pentikainen P.J .. Neuvonen P.J .. Penttila A. // Eur. J. Clin. Pharmacol - 1979.-N16. - P. 195-202.
46. Perry I.J .. Wannamethee S.G .. Shaper A.G. Prospektivna studija serumske gama-glutamiltransferaze i rizika od NIDDM // Diabetes Care. - 1998. maj. -Vol 21. N.5.-P.732-737.
47. Ruggere M.D., Patel J.C. // Dijabetes. - 1983. -Vol. 32.-Suppl. I.-P.25a.
48. Selam J.L. Farmakokinetika hipoglikemijskih sulfonamida: Ozidia, novi koncept // Dijabetes-Metab. -1997 Nov. -N.23, Dodatak 4. - P.39-43.
49. Toda A., Shimeno H .. Nagamatsu A .. Shigematsu H. // Xenobiotica. - 1987. - Vol.17. - P. 1975-1983.
Šta je ciroza jetre
Ciroza jetre je progresivno restrukturiranje normalne strukture nekog organa. Ćelije jetre postepeno se degeneriraju i zamjenjuju ih masnim. Njene funkcije su ozbiljno narušene.Nakon toga nastaju jetreni zastoj i jetrena koma.
Pacijent sa sumnjom na cirozu ima takve pritužbe:
- umor,
- poremećaj sna,
- smanjen apetit
- nadimanje
- bojenje kože i proteinskog omotača očiju žutom bojom,
- promjene boje izmeta,
- bolovi u trbuhu
- oticanje nogu,
- povećanje trbuha zbog nakupljanja tečnosti u njemu,
- česte bakterijske infekcije
- tupa bol u jetri
- dispepsija (belching, mučnina, povraćanje, tutnjava),
- svrbež kože i pojava vaskularnih "zvijezda" na njoj.
Ako se ciroza već formirala, onda je, nažalost, nepovratna. Ali liječenje uzroka ciroze omogućava vam da održavate jetru u uravnoteženom stanju.
Sorte proizvoda i njihov sastav
Hranu bogatu gvožđem moraju redovito konzumirati svi, bez izuzetka.
Gvožđe pomaže normalizaciji nivoa hemoglobina u ljudskom tijelu.
Bakar zauzvrat upalni proces i podržava mnoge vitalne mehanizme.
Sastav prehrambenog proizvoda uključuje brojne komponente koje će imati blagotvoran učinak na ljudski organizam:
- elementi u tragovima gvožđe i bakar.
- vitamini
- aminokiseline
- makronutrijenti koji blagotvorno utiču na rad jetre i bubrega, mozga, kože, održavaju oštrinu vida.
Do danas možete pronaći takve vrste jetre:
Pileća jetra zaslužuje posebnu pažnju jer ima prilično nisku razinu kalorija, što omogućava svima koji imaju dijagnozu dijabetesa da je uključe u ishranu. Ova vrsta proizvoda ima prilično nizak glikemijski indeks, što je posebno važno za održavanje i normalizaciju tjelesne težine, kao i s visokim šećerom u krvi.
Goveđa jetra je takođe ništa manje zdrav proizvod, kao ni samo meso (govedina). Takva jetra je lider u sadržaju gvožđa, a zadržava hranjive sastojke tokom termičke obrade. Goveđa jetra kod dijabetesa tipa 2 može se redovno upotrebljavati kao jedna od glavnih namirnica. Glikemijski indeks proizvoda u prženom obliku je 50 jedinica.

Sorta svinjskog mesa manje je korisna za dijabetičare pa bi se njegova upotreba trebala pojaviti umjereno i tek nakon pravilne termičke obrade.
Dozvoljena je upotreba jetre bakalara kod dijabetesa tipa 2. Ovaj prehrambeni proizvod spada u grupu otpadnih sastojaka i ima pozitivan učinak na ljudski organizam. Jedenje jetre bakalara može značajno povećati rezerve vitamina A, poboljšati stanje i snagu zuba.
Uz to, ima blagotvoran uticaj na rad mozga i bubrega. Takođe, sastav ovog proizvoda uključuje takve esencijalne materije kao što su vitamini C, D, E i folna kiselina, omega-3 kiseline. Jednako je važna činjenica da jetra bakalara ima malu količinu masti, što omogućava da se uvrsti u jelovnik niskokaloričnog dijabetičara.
Glikemijski indeks proizvoda je 0 jedinica, pa ga možete konzumirati svakodnevno bez brige o povećanju šećera u krvi.
Sve što se tiče goveđe jetre kod dijabetesa zaslužuje posebnu pažnju. Kao što znate, govedina je sama po sebi korisna sorta mesa.
Naročito je cijenjen zbog bogatijeg omjera željeza. Najčešće se koristi ne samo za kuhanje vrućih predmeta, već i za salate.
Kad se čak i najbrže prži, ispada da je dosta mekano i nježno i da nakon pilinga savršeno upije masti, na primjer, biljno ili maslinovo ulje.
Želio bih skrenuti pažnju na jedan od recepata za njegovu pripremu. Prema receptu, goveđa jetra se kuha u slanoj vodi i isječe na trakice. Dalje je potrebno:
- u drugoj tavi pržite luk, dodajte tamo jetru i pržite je dok se ne stvori kora. Vrlo je važno ne pretjerano sušiti predstavljeni proizvod, jer može postati puno manje koristan,
- a zatim sipajte bijeli hljeb prethodno zgnječen blenderom ili mljeven,
- ne treba zaboraviti na začine i upotrebu bilja, a kako bi proizvod bio mekši toplo se preporučuje upotreba male količine vode.
Dobiveno jelo potrebno je pirjati tri do pet minuta. Upravo je u ovom slučaju jetra kod dijabetesa najkorisnija, a da biste se uvjerili u to, prvo se možete posavjetovati s dijabetologom ili nutricionistom.
Simptomi patologije
Efekte na jetru kod dijabetesa karakterišu simptomi poput:
- letargija
- poremećaj spavanja
- smanjen apetit
- natečenost trbuha
- žućkastu boju kože i bijelu membranu očnih jabučica,
- promjene boje izmeta,
- bol u trbuhu
- natečeno stanje nogu,
- proširenje trbuha zbog nagomilane tečnosti,
- bol u jetri.
Dijagnostika
Pravodobna dijagnoza jetrenih bolesti omogućava vam da odmah započnete s potrebnim liječenjem i umanjite rizik od razvoja ozbiljnih bolesti u budućnosti. Svi pacijenti koji imaju dijabetes moraju najmanje jednom u šest mjeseci podvrgnuti ultrazvučnom pretraživanju jetre, žučnog mjehura i žučnih puteva.
Iz laboratorijskih studija u pogledu procjene funkcionalne aktivnosti ovog organa, takvi biohemijski krvni testovi su informativnog karaktera:
- aktivnost enzima AST i ALT (aspartat aminotransferaza i alanin aminotransferaza),
- nivo bilirubina (direktan i indirektan),
- ukupni nivo proteina
- koncentracija albumina
- koncentracija alkalne fosfataze (ALP) i gama-glutamiltransferaze (GGT).

Uz rezultate ovih analiza (koje se još nazivaju i "jetreni testovi") i zaključenje ultrazvuka, pacijent treba posjetiti liječnika, a ako odstupi od norme, ne liječi se medikamentom. Nakon uspostavljanja točne dijagnoze i potpune dijagnoze, specijalista može preporučiti potreban tretman, uzimajući u obzir karakteristike tijeka dijabetesa.
Budući da jetra često pati zbog unosa velikog broja agresivnih lijekova, za njezino liječenje koristi se samo minimalna količina lijeka, što doista nije moguće izostaviti. Po pravilu to uključuje:
- osnovna terapija lijekovima usmjerena na ispravljanje metabolizma ugljikohidrata (inzulina ili tableta),
- hepatoprotektori (lijekovi za zaštitu jetre i normalizaciju njene funkcionalne aktivnosti),
- ursodeoksiholna kiselina (poboljšava odliv žuči i neutralizira upalu),
- vitaminski i mineralni kompleksi
- laktuloza (za redovno čišćenje organizma na prirodan način).
Osnova liječenja bez lijekova je dijeta. Uz bolesti jetre, pacijent se može pridržavati principa prehrane koji se preporučuju svim dijabetičarima.
Nježna hrana i odgovarajući unos vode pomažu normalizaciji metaboličkih procesa, a pravilan kemijski sastav posuđa može smanjiti razinu glukoze. Iz pacijentovog menija potpuno su isključeni šećer i proizvodi koji ga sadrže, bijeli hljeb i proizvodi od brašna, slatkiši, masno meso i riba, dimljeno meso i kiseli krastavci.
Takođe je bolje da se suzdržite od kiselog povrća jer, uprkos niskom kalorijskom sadržaju i niskom sadržaju ugljenih hidrata, mogu da iritiraju gušteraču i pogoršavaju stanje jetre.
Neki lijekovi za liječenje dijabetesa imaju hepatotoksičnost. Ovo je negativno svojstvo, što dovodi do poremećaja jetre i bolnih strukturnih promjena u njoj.
Zato je prilikom odabira stalnog lijeka važno da endokrinolog uzme u obzir sve nijanse i informira pacijenta o mogućim nuspojavama i alarmantnim simptomima. Konstantno praćenje šećera i redovita isporuka biohemijskog testa krvi omogućuju vam da pravovremeno otkrijete početak problema u jetri i prilagodite liječenje.
Liječenje tegobe
Da bi se spriječio razvoj bolesti jetre, kao i dijabetesa ili ako je došlo do manifestacije ovih bolesti, tada da bi se kompenziralo stanje, potrebno je provesti skup mjera usmjerenih na poboljšanje stanja organizma.
Prvi korak je kontaktiranje stručnjaka. U ovom slučaju to može biti gastroenterolog, endokrinolog, hepatolog.
Obavit će kompletan pregled pacijenta, što će odrediti smjer u liječenju u određenom slučaju.
Ako pacijent pati od dijabetesa tipa 1, potrebno je propisati dijetalnu terapiju, ukoliko je neučinkovita, potrebno je započeti zamjensku terapiju. Za to se koriste lijekovi za zamjenu inzulina u obliku tableta ili u obliku injekcija.
Razvoj šećerne bolesti tipa 2 obično se primjećuje kod ljudi s prekomjernom težinom.
U ovom slučaju najefikasnija će biti promjena životnog stila, sporta, usmjerenog na smanjenje tjelesne težine, kao i dijetalna terapija.
Bez obzira na vrstu dijabetesa, liječenje jetre je obavezno. Na njega utječe faza u kojoj se otkriva oštećenje jetre.
U početnim fazama bolesti jetre pravovremena korekcija nivoa šećera u krvi je prilično efikasna. Efikasno se nosi s normalizacijom rada i jetre.
Da bi se zaštitile stanice jetre, potrebno je uzimati hepatoprotektivne lijekove. Dobro obnavljaju pogođene ćelije jetre. Među njima - Essentiale, Hepatofalk, Hepamerz itd. Sa steatozom se uzima Ursosan.
Masna dijabetička hepatoza ozbiljna je komplikacija šećerne bolesti koja uništava detoksikacijski organ - jetru. Uz ovu bolest, višak masnoće se nakuplja u hepatocitima - ćelijama jetre.
Normalni su hepatociti enzimi koji uništavaju otrovne tvari. Kapljice masti, koje se nakupljaju u ćelijama jetre, narušavaju integritet njihovih membrane, a zatim sadržaj hepatocita, uključujući enzime odgovorne za neutralizaciju otrova, ulazi u krv.
Jaje ili piletina: dijabetes melitus ili masna hepatoza
Kao što bolest šećera može uzrokovati masnu hepatozu, tako i masne bolesti koje utječu na jetru mogu dovesti do dijabetesa. U prvom slučaju masna hepatoza naziva se dijabetičkom.
Dakle, kod bolesnika s teškim dijabetes melitusom koji ima hormonsku neravnotežu - nedostatak inzulina i višak glukagona, usporava se raspad glukoze, producira više masti. Posljedica ovih procesa je masna hepatoza jetre.
Moderna medicina koristi nesporne činjenice koje dokazuju da je bolest masne jetre jedan od najozbiljnijih faktora rizika za nastanak dijabetesa tipa 2.
Simptomi i dijagnoza
Samo-dijagnosticiranje dijabetičke masne hepatoze gotovo je nemoguće. Doista, zbog nedostatka živčanih završetaka, jetra ne boli. Stoga su simptomi ove komplikacije zajednički kod većine bolesti: letargija, slabost, gubitak apetita. Uništavajući zidove ćelija jetre, enzimi koji proizvode reakcije na neutralizaciju toksina ulaze u krvotok.
Stoga je jedna od metoda dijagnosticiranja masne bolesti jetre biohemijski test krvi. Pokazaće prisutnost i nivo enzima hepatocita u krvi. Pored toga, jetra dijabetičara, koja je pod uticajem oštećenja masti, pregledava se pomoću ultrazvučne opreme ili tomografa.
Proširenje organa, promjena njegove boje sigurni su simptomi masne hepatoze. Da bi se isključila ciroza, može se izvršiti biopsija jetre. Pregled najčešće propisuje endokrinolog ili gastroenterolog.
Ispravni ili ne? - lečenje dijabetičke hepatoze
U ranim fazama masnih bolesti zahvaćena jetra može se potpuno obnoviti. Za to ljekari preporučuju isključenje masne hrane, alkohola iz prehrane, propisivanje esencijalnih fosfolipida u tabletama. Nakon 3 meseca takvog tretmana, jetre pacijenta će biti u redu.
Dijabetes utječe na sve tjelesne sisteme. Dijabetes melitus i jetra prvo se međusobno povezuju, jer dolazi do kršenja metaboličkih procesa koji direktno utječu na organ.
Različite vrste dijabetesa imaju različite efekte na jetru, jedan uzrokuje brzu štetu, drugi ne uzrokuje komplikacije decenijama. Međutim, normalno funkcioniranje jetre moguće je samo uz poštivanje terapije lijekovima, jer su u protivnom posljedice nepovratne.
Dijabetes treba liječiti složenim metodama. U početku liječnik utvrđuje uzroke koji utječu na razvoj bolesti i propisuje metode usmjerene na njihovo otklanjanje. Tokom terapije kombiniraju se različite metode koje uključuju medicinske metode, prehranu, održavanje uravnoteženog dnevnog režima, upotrebu vitaminskih kompleksa, oslobađanje od viška tjelesne težine.
Dijeta za pacijenta
Bolest jetre, bez obzira na dijabetički stadijum, zahtijeva dijetu, promatraju se i očitanja šećera u krvi. Dijeta zahtijeva strogo ograničenje masti, isključenje lakih ugljikohidrata, odbijanje alkohola. Šećer je isključen, umjesto njega se koriste zamjenski šećer. Biljne masti, maslinovo ulje postaju korisni, a jetra od mršave peradi koristi se kao hrana.
Lijekovi za upotrebu
Učinkovito liječenje bolesti endokrinog sustava, patologija unutarnjih organa nemoguće je bez odricanja od loših navika.
Ako se razvije dijabetes, jetra će doživjeti jednu od prvih patoloških promjena. Jetra je, kao što znate, filter, sva krv prolazi kroz nju, inzulin se u njoj uništava.
Gotovo 95% dijabetičara ima abnormalnosti u jetri, što još jednom dokazuje blisku vezu hiperglikemije i hepatopatologije.
Primjećeni su višestruki metabolički poremećaji aminokiselina i proteina, inzulin se inhibira tijekom lipolize, raspada masti se nekontrolirano povećava, količina masnih kiselina i, kao rezultat, brzi razvoj upalnih reakcija.
Pacijent treba konzultirati liječnika radi ispitivanja jetre odmah nakon potvrde dijagnoze šećerne bolesti, kao i u prisutnosti pratećih patologija: vaskularne ateroskleroze, koronarne bolesti srca, arterijske hipertenzije, infarkta miokarda, hipotireoze, angine pectoris.
U ovom slučaju je indiciran laboratorijski test krvi za koncentraciju holesterola, lipoproteina, bilirubina, glikovanog hemoglobina, pokazatelje alkalne fosfataze, AST, ALT.
Pod uvjetom da se bilo koji pokazatelj poveća, potrebna je dublja dijagnoza tijela, ovo pomaže u razjašnjenju dijagnoze i utvrđivanju daljnjih taktika liječenja. Samo-lijek u takvim slučajevima prepun je pogoršanja tijeka bolesti, niza negativnih reakcija tijela.
Lekar pre svega preduzima mere za otklanjanje faktora koji su uticali na oštećenje jetre. Na osnovu težine patologije, karakteristika pacijentovog tijela, rezultata testova, lijekovi su propisani za normalizaciju stanja.
Bolesti jetre kod pacijenata sa šećernom bolešću: moderna taktika i strategija liječenja
Dijabetes melitus ozbiljan je medicinski i socijalni problem koji privlači pažnju liječnika različitih specijalnosti ne samo zbog velike raširenosti i kroničnog tijeka bolesti, već i zbog velikog broja komplikacija iz mnogih organa i sustava, posebno gastrointestinalnog trakta (GIT) )
Broj pacijenata sa dijabetesom širom svijeta se svake godine povećava. Prema WHO, do 2025njihov će broj dostići 334 miliona ljudi. Dakle, u SAD-u 20,8 milijuna ljudi pati od dijabetesa (7% stanovništva), više od milion bolesnika s dijabetesom je registrirano u Ukrajini (oko 2% ukupnog stanovništva), a prema epidemiološkim studijama, prava učestalost dijabetesa u našoj zemlji je 2- 3 puta.
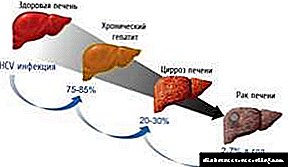
Ova je patologija šesta na listi uzroka smrtnosti i čini 17,2% smrtnih slučajeva kod ljudi starijih od 25 godina. Jedan od uzroka smrtnosti povezanih s dijabetesom tipa 2 je bolest jetre. U populacijskom istraživanju studije o dijabetesu u Veroni, ciroza jetre (CP) je na 4. mjestu među uzrocima smrti od dijabetesa (4,4% od broja smrtnih slučajeva).
Štaviše, standardizirani omjer smrtnosti - relativna učestalost događaja u usporedbi s učestalošću u općoj populaciji - za CP je bio 2,52 u usporedbi s 1,34 za kardiovaskularne bolesti (KVB). Ako pacijent prima inzulinsku terapiju, ovaj pokazatelj raste na 6,84.
U drugom prospektivnom kohortnom istraživanju, učestalost CP kao uzroka smrti kod pacijenata sa šećernom bolešću iznosila je 12,5%. Prema posljednjim procjenama, oštećenje jetre je jedna od najčešćih patologija kod dijabetesa. Kriptogeni CP, uključujući i one uzrokovane dijabetesom, postao je treća vodeća indikacija za transplantaciju jetre u razvijenim zemljama.
Razvoj dijabetesa negativno utječe na stanje jetre, narušavajući metabolizam proteina, aminokiselina, masti i ostalih tvari u hepatocitima, što zauzvrat predisponira razvoj kroničnih bolesti jetre.
Patogeneza dijabetesa temelji se na tri endokrina oštećenja: oslabljenu proizvodnju inzulina, infracrveni učinak i oslabljen odgovor jetre na inzulin, što ne dovodi do inhibicije glukoneogeneze. Glukoza u krvi određuje se na prazan stomak i nakon jela. Jetra proizvodi glukozu kako zbog raspada glikogena (glikogenolize) tako i zbog njegove sinteze (glukoneogeneza).
Normalno, na prazan stomak, održava se ravnoteža između stvaranja glukoze u jetri i njegove upotrebe u mišićima. Nakon jela, kao odgovor na povećanje glukoze u krvi, povećava se koncentracija inzulina. Inače, inzulin potiče stvaranje glikogena u jetri i inhibira glukoneogenezu i glikogenolizu.
Uz otpornost jetre na djelovanje inzulina, metabolički procesi se prebacuju: povećava se sinteza i izlučivanje glukoze u krv, počinje razgradnja glikogena, pa se inhibira njegovo stvaranje i akumulacija u jetri. Sa IR u skeletnim mišićima, poremećaj unosa glukoze i njene upotrebe u ćeliji je poremećen.
Apsorpcija glukoze u tkivima ovisnim o insulinu vrši se uz sudjelovanje GLUT-4. S druge strane, u uvjetima IR-a, značajna količina neterificirane masne kiseline (NEFA) ispušta se u krvotok, naime, u portalnu venu. Preko portalne vene, višak NEFA najkraćim putem ulazi u jetru, gdje se moraju odložiti.
Međutim, posljednjih godina u vezi s poboljšanim razumijevanjem mehanizama nastanka i napredovanja promjena u jetri s dijabetesom postalo je valjano izraz "bezalkoholna masna bolest jetre", objedinjujući pojmove "bezalkoholna steatoza" i "bezalkoholni steatohepatitis" koji imaju zajedničke znakove s IR sindromom i odražavaju faze razvoja patološki proces.
Pacijenti s dijabetesom tipa 2 imaju gotovo potpuni spektar jetrenih bolesti, uključujući odstupanja jetrenih enzima, bezalkoholnu bolest masne jetre (NAFLD), CP, hepatocelularni karcinom (HCC) i akutno zatajenje jetre. Pored toga, postojala je povezanost dijabetesa tipa 1 i 2 s hepatitisom C.
Nenormalni jetreni enzimi
U četiri klinička ispitivanja koja su uključivala 3.701 pacijenta s dijabetesom tipa 2, od 2 do 24% bolesnika imalo je nivo enzima u jetri koji je premašio gornju granicu normale (VGN). U 5% bolesnika dijagnosticirana je početna istodobna patologija jetre.
Dubinskim pregledom pojedinaca s asimptomatskim umerenim porastom ALT-a i AST-a otkriveno je prisustvo bolesti jetre kod 98% pacijenata. Najčešće je do ove kliničke situacije došlo zbog bolesti masne jetre ili hroničnog hepatitisa.
Bezalkoholna bolest masne jetre
NAFLD je jedno od najčešćih hroničnih oboljenja jetre u evropskim zemljama i Sjedinjenim Državama, koje predviđa prisustvo masne bolesti jetre u nedostatku anamneze zloupotrebe alkohola (ciroza jetre
CP je jedan od uzroka smrti povezane s dijabetesom. Prema obdukciji incidencija teške fibroze jetre kod pacijenata sa šećernom bolešću veća je nego u bolesnika koji nemaju dijabetes. Tijek CP i dijabetesa kompliciran je činjenicom da je i sam tijek CP-a povezan s razvojem IR-a.
Pored toga, oslabljena tolerancija na glukozu uočena je u 60% slučajeva, a eksplicitni dijabetes kod 20% pacijenata sa CP. Međutim, manifestacija dijabetesa tipa 2 kod pacijenata sa CP često je praćena smanjenjem, a ne povećanom sekrecijom inzulina. Ove karakteristike kompliciraju proučavanje patogeneze CP-a kod dijabetesa i stvaraju odgovarajuće preduvjete za korekciju lijekova.
Akutno zatajenje jetre
Učestalost akutnog zatajenja jetre u bolesnika sa šećernom bolešću iznosi 2,31 na 10 hiljada ljudi u poređenju s 1,44 u općoj populaciji. Možda lijekovi ili drugi faktori dovode do povećanog rizika od akutnog zatajenja jetre u ovoj skupini bolesnika. Statistički podaci ne uključuju slučajeve akutne zatajenja jetre s troglitazonom.
Prevalencija virusnog hepatitisa C (HCV) među pacijentima s dijabetesom tipa 1 i tipa 2 veća je u odnosu na opću populaciju. Dijabetes tipa 2 je češći kod HCV-pozitivnih pojedinaca. U budućnosti se ta činjenica više puta potvrđivala.
Oprez: U različitim studijama uočena je povećana učestalost dijabetesa tipa 2 u bolesnika s teškom patologijom jetre povezanih s HCV-om u usporedbi s bolesnicima s CP virusnog i nevirusnog porijekla (62 naspram 24%), kao i u usporedbi s kontrolnom skupinom (13 i 3% respektivno).
U najširem retrospektivnom istraživanju u Sjedinjenim Državama, koje je obuhvatilo 1.117 bolesnika s kroničnim virusnim hepatitisom, incidencija dijabetesa tipa 2 u bolesnika zaraženih HCV-om iznosila je 21%, dok je među pacijentima s virusnim hepatitisom B (HBV) iznosila samo 12%.
Posljednja okolnost ukazuje na to da, najvjerojatnije, HCV predisponira razvoj dijabetesa nego samu bolest jetre. U bolesnika koji su bili podvrgnuti transplantaciji jetre zbog HCV-a, dijabetes se razvio češće od onih koji su primili ovu intervenciju zbog druge bolesti jetre.
Danas postoje svi razlozi za vjerovanje da HCV igra važnu ulogu u patogenezi dijabetesa tipa 2. To potvrđuje činjenica da HCV nuklearni protein remeti inzulinsku kaskadu reakcija.
Druga značajka HCV-a kod dijabetesa je specifičnost genotipa virusa.
Primijećena je povezanost između infekcije HCV genotipom 3 i razvoja steatoze jetre kod dijabetesa. Pokazano je da kod pacijenata sa HCV-om, posebno onih zaraženih genotipom 3 virusa i masnom bolešću jetre nivo TNF-a raste i adiponektin se smanjuje, što doprinosi upali i steatozi jetre.
Inicira razvoj oksidativnog stresa u mitohondrijama hepatocita i "prelijevanje" stanica masnoćom. Posljednjih godina prikupljeni su zanimljivi podaci o postojanju veze između dijabetesa i liječenja HCV infekcije interferonom-α. Pokazano je da se dijabetes tipa 1 vjerojatnije javlja kod pacijenata koji su liječeni interferonom za HCV.
Latentni period dijabetesa kreće se od 10 dana do 4 godine nakon početka liječenja. Danas je interakcija između HCV infekcije, dijabetesa i interferona predmet intenzivnih studija.
Na temelju epidemioloških podataka o širokoj rasprostranjenosti HCV-a među ljudima koji imaju dijabetes, razumno je ispitati sve bolesnike s dijabetesom i povišenom razinom ALT-a na HCV.
Taktike upravljanja za pacijente sa bolešću jetre i dijabetesom tipa 2
Na temelju činjenice da najmanje 50% pacijenata s dijabetesom tipa 2 ima NAFLD, svi pacijenti trebaju biti testirani na ALT i AST. Dijagnoza NAFLD ili NASH treba sumnjati u svakog pacijenta sa dijabetesom tipa 2, posebno ako se otkriju abnormalni testovi rada jetre.
Savjet! Posebnu pažnju treba obratiti pacijentima s dijabetesom tipa 2 s povećanom tjelesnom težinom. ALT je obično 2-3 puta viši od VGN-a, ali može ostati normalan. Često dolazi do umerenog povećanja nivoa alkalne fosfataze i glutamil transferaze.
Razina feritina u serumu često je povišena, dok nivo željeza i sposobnost vezivanja gvožđa ostaju normalni. 95% pacijenata s dijabetesom, bez obzira na stupanj porasta ALT-a i AST-a, ima kroničnu bolest jetre.
Najčešći uzroci blagog porasta ALT / AST su NAFLD, HCV, HBV i zloupotreba alkohola. Umerena konzumacija alkohola (1, hipertrigliceridemija i trombocitopenija.
Razvija se dijagnostički panel za serumske markere fibroze jetre koji omogućava dugoročno dinamično praćenje stepena fibroze i njenu široku upotrebu u kliničkoj praksi.
Liječenje NAFLD-a
Do danas ne postoje režimi liječenja NAFLD-a, niti preporuke FDA o izboru lijekova za ovu bolest. Savremeni pristupi liječenju ove patologije uglavnom su usmjereni na uklanjanje ili slabljenje faktora koji vode njenom razvoju.
Gubitak kilograma, korekcija hiperglikemije i hiperlipidemije, ukidanje potencijalno hepatotoksičnih lijekova glavni su principi liječenja NAFLD-a. Izvodljivost liječenja primijećena je samo kod onih bolesnika kod kojih je dijagnoza NASH potvrđena biopsijom jetre ili postoje gornji faktori rizika.
Početak NASH-ovog liječenja je smanjenje tjelesne težine i vježbanja, što povećava perifernu osjetljivost na inzulin i smanjuje steatozu jetre. Međutim, brzo mršavljenje može povećati nekrozu, upalu i fibrozu, što može biti posljedica povećanja cirkulirajućih slobodnih masnih kiselina zbog povećane lipolize.
Idealna stopa gubitka kilograma nije poznata, preporučena stopa je 1,5 kg tjedno. Budući da zasićene masne kiseline pojačavaju IR, za bolesnike s NAFLD-om preporučljivo je slijediti dijetu s mononezasićenim masnim kiselinama i s malo ugljikohidrata.
Do danas, podaci mnogih studija pokazuju smanjenje steatoze jetre tijekom liječenja, međutim, još nisu provedeni dugoročni testovi za utvrđivanje prirodnog toka bolesti i mogućnosti ponovne pojave nakon liječenja.
Važno! Upotreba tiazolidindiona (pioglitazon, rosiglitazon), lijekova koji povećavaju osjetljivost na inzulin, patogenetički je utemeljena u NAFLD-u protiv dijabetesa. Ovu grupu lijekova treba smatrati lijekovima izbora.
Trenutno je objavljeno pet ispitivanja koja su koristila pioglitazon tokom 16-48 tjedana, a jedno je veliko, višecentrično, placebo kontrolirano ispitivanje završeno. Sva ova istraživanja pokazala su smanjenje nivoa ALT u serumu i u većini njih poboljšanje histološke slike.
G. Lutchman i dr. imajte na umu da je upotreba pioglitazona, pored povećanja razine adiponektina, smanjenja glikoziliranog hemoglobina, povećanja osjetljivosti na inzulin, pomogla u poboljšanju histološke slike jetre - smanjenju steatoze, upalnih promjena i fibroze jetre.
Davanje rosiglitazona pacijentima s NAFLD dijabetesom tokom 24 tjedna pomaže i u poboljšanju histološke slike jetre. Primijećeno je značajno smanjenje razine ALT, AST, gama-glutamiltranspeptidaze i poboljšanje osjetljivosti na inzulin s rosiglitazonom u dozi od 8 mg / dan tokom 48 tjedana.
Što se tiče upotrebe biguanida (metformin), poznato je da njihova svrha vodi smanjenju ALT-a, dok se histološka slika ne mijenja. Citoprotektivna terapija za NAFLD i dijabetes provodi se upotrebom ursodeoksiholične kiseline (UDCA) i esencijalnih fosfolipida (EF).
Učinkovitost UDCA dokazana je u tri prospektivna kontrolirana ispitivanja koja su pokazala njegov učinak na smanjenje težine apoptoze. Sposobnost EF da ima antioksidativne, antifibrotske i anti-upalne učinke omogućava da se ovi lekovi preporučuju pacijentima s NAFLD.
Lečenje hepatitisa C
Najefikasniji režimi lečenja HCV zasnivaju se na kombinaciji pegiliranih interferona i ribavirina. Dokazan je učinak interferona na osjetljivost na inzulin i toleranciju na glukozu.
S obzirom na moguće nepredvidive efekte interferona na dijabetes, tokom ove vrste liječenja potrebno je pažljivo nadzirati nivo glikemije. Interesantni su rezultati nedavno objavljenih ispitivanja koja ukazuju na hepatoprotektivnu ulogu statina u slučajevima HCV infekcije.
Glikemijska kontrola
U svojoj praksi ljekari ne razmišljaju uvijek o nuspojavama koje mogu imati hipoglikemijski lijekovi. Prilikom propisivanja liječenja pacijentu oboljelom od dijabetesa s jetrenim bolestima, treba se prisjetiti mogućih metaboličkih poremećaja lijekova, međusobne interakcije i hepatotoksičnosti.
Kršenje metabolizma lijekova u pravilu se opaža kod pacijenata s poviješću zatajenja jetre, ascitesom, koagulopatijom ili encefalopatijom.
Iako se metformin koristi kao lijek prve linije za većinu pacijenata, ne preporučuje se pacijentima s ozbiljnim oštećenjima jetre zbog povećanog rizika od laktacidoze. S obzirom na iskustvo upotrebe troglitazona uklonjenog s farmaceutskog tržišta, pitanje moguće hepatotoksičnosti tiazolidindiona ostaje predmet dubinske studije.
U kliničkim ispitivanjima koja su koristila rosiglitazon i pioglitazon primijećeno je trostruko povećanje razine ALT-a istom učestalošću kao u slučaju rosiglitazona (0,26%), pioglitazona (0,2%) i placeba (0,2 i 0,25%) .
Štoviše, kod upotrebe rosiglitazona i pioglitazona primijećen je značajno manji rizik od razvoja akutne zatajenja jetre nego prilikom uzimanja troglitazona. FDA je primila obavijesti o 68 slučajeva hepatitisa i akutnog zatajenja jetre zbog liječenja rosiglitazonom i oko 37 slučajeva terapije pioglitazonom.
Pažnja! Međutim, kauzalna veza s primjenom ovih lijekova nije potvrđena jer je situaciju komplicirao istodobnim liječenjem lijekova i kardiovaskularnom patologijom.
S tim u vezi, prije tretmana rosiglitazonom i pioglitazonom, preporučuje se procjena razine ALT-a.
Liječenje se ne smije započeti ako postoji sumnja na aktivnu bolest jetre ili je razina ALT-a prekoračena za više od 2,5 puta od VGN-a. Nakon toga, poželjno je pratiti jetrene enzime svaka 2 mjeseca. Sulfonilurea preparati koji potiču lučenje inzulina su uglavnom sigurni za pacijente sa jetrenim oboljenjima, ali ne utiču na IR.
U bolesnika s dekompenziranom CP-om, odnosno prisutnošću jetrene encefalopatije, ascitesa ili koagulopatije, primjena ovih lijekova nije uvijek učinkovita u smislu postizanja normoglikemije. Klorpropamid dovodi do razvoja hepatitisa i žutice. Liječenje repaglinidom i nateglinidom nije povezano s razvojem hepatotoksičnosti.
Inhibitori A-glikozidaze sigurni su za bolesnike s jetrenim oboljenjima, jer direktno utječu na gastrointestinalni trakt, smanjuju apsorpciju ugljikohidrata i postprandijalnu hiperglikemiju. Nadalje, pokazalo se da je akarboza efikasna u liječenju bolesnika s jetrenom encefalopatijom i dijabetesom tipa 2.
Pri provođenju inzulinske terapije u bolesnika s dekompenziranom bolešću jetre, doza inzulina može se smanjiti zbog smanjenja intenziteta glukoneogeneze i metabolizma inzulina. Istovremeno, pacijenti s oštećenom funkcijom jetre mogu imati povećanu potrebu za inzulinom zbog prisutnosti IR-a, što zahtijeva pažljivo praćenje glikemije i učestalo prilagođavanje doze.
Za liječenje bolesnika s jetrenom encefalopatijom kojima je potrebna prehrana s visokim ugljikohidratima koja potiče razvoj postprandijalne hiperglikemije, mogu se koristiti brzi djelovanje inzulinskih analoga.
Zaključujući, treba napomenuti da je dijabetes povezan s širokim spektrom jetrenih bolesti, uključujući porast razine jetrenih enzima, stvaranje masne bolesti jetre, CP, HCC i akutno zatajenje jetre. Postoji definitivna veza između prisutnosti dijabetesa i HCV-a.
Mnogi istraživači smatraju NAFLD kao dio IR sindroma. Idealni režimi liječenja NAFLD-a kod pacijenata s dijabetesom, kao i u kombinaciji s dijabetesom i patologijom jetre, još uvijek nisu razvijeni, a ne postoje preporuke koje se temelje na načelima medicine utemeljene na dokazima u pogledu taktike upravljanja takvim pacijentima.
S tim u svezi, u svakodnevnoj praksi liječnika, prije svega, treba voditi razlog koji stoji u osnovi bolesti. Proučavanje međusobnog utjecaja dva patološka stanja - hroničnog upalnog procesa u jetri i relativnog ili apsolutnog nedostatka inzulina - obećavajuće je područje moderne medicine.
Dijabetes melitus i bolest masne jetre
Kako je dijabetes povezan s jetrom? Ispada da je sve vrlo jednostavno. Naš krvotok je uređen na takav način da se sve tvari probavljene u želucu i crijevima u crijevima upijaju u krv, koje kasnije djelomično ulazi u jetru.
A Uz veliko opterećenje probavnog dijela gušterače, jer mora probaviti svu tu količinu hrane, stvara se veliko opterećenje na jetri i regulatornom dijelu gušterače. Jetra mora proći kroz sve masti iz hrane i na nju imaju štetan učinak.
Važno! Gušterača mora negde "vezati" sve ugljene hidrate i glukozu primljene s hranom - jer njen nivo mora biti stabilan. Tako tijelo pretvara višak ugljikohidrata u masti i opet se pojavljuje štetan učinak masti na jetri! A gušterača se iscrpljuje, prisiljena je da proizvodi sve više homona i enzima.
Do određenog trenutka, kada se u njoj razvije upala. A jetra, konstantno oštećena, ne upali se do određene točke. Šta je metabolički sindrom? Kada su oba organa oštećena i upala, razvija se takozvani metabolički sindrom.
Kombinuje se 4 glavne komponente:
- steatoza jetre i steatohepatitis,
- dijabetes melitus ili oslabljena otpornost na glukozu,
- kršenje metabolizma masti u tijelu,
- oštećenja srca i krvnih sudova.
Steatoza jetre i steatohepatitis
Sve dobivene masti sadrže holesterol, trigliceride i različite lipoproteine. Akumuliraju se u jetri u velikim količinama, mogu uništiti stanice jetre i izazvati upalu. Ako višak masnoće ne može u potpunosti neutralizirati jetra, on se krvotokom prenosi u druge organe.
Taloženje masti i holesterola na krvnim žilama dovodi do razvoja ateroskleroze. U budućnosti izaziva razvoj koronarne bolesti srca, srčanih i moždanih udara. Taloženje masti i holesterola oštećuje gušteraču, remete metabolizam glukoze i šećera u tijelu i na taj način doprinose razvoju šećerne bolesti.
Masnoće sakupljene u jetri izložene su slobodnim radikalima i započinje njihova peroksidacija. Kao rezultat, nastaju izmijenjeni aktivni oblici tvari koji imaju još veći razorni učinak na jetru.
Aktiviraju određene stanice jetre (zvjezdane stanice) i normalno jetreno tkivo počinje zamjenjivati vezivnim tkivom. Razvija se fibroza jetre. Dakle, čitav niz promjena povezanih s metabolizmom masti u tijelu oštećuje jetru, tj. dovodi do razvoja:
- steatoza (prekomerno nakupljanje masti u jetri),
- steatohepatitis (upalne promjene u jetri masne prirode),
- fibroza jetre (stvaranje vezivnog tkiva u jetri),
- ciroza jetre (oslabljena sva funkcija jetre).
Kada i kako sumnjati u te promjene?
Prije svega, morate početi zvučati alarm onima koji su već dijagnosticirani. Moglo bi biti jedna od sljedećih dijagnoza:
- ateroskleroza
- dislipidemija,
- koronarna bolest srca
- angina pektoris
- infarkt miokarda
- postinfarktna ateroskleroza,
- arterijska hipertenzija
- hipertenzija
- dijabetes melitus
- oslabljena tolerancija na glukozu,
- otpornost na inzulin
- metabolički sindrom
- hipotireoza.
Ako imate jednu od gore navedenih dijagnoza, obratite se liječniku kako biste provjerili i pratili stanje jetre, kao i odredili liječenje. Ako ste, kao rezultat pregleda, u testu krvi otkrili odstupanja jednog ili više laboratorijskih parametara.
Primjerice, povišeni nivoi kolesterola, triglicerida, lipoproteina, promjene glukoze ili glikoziliranog hemoglobina, kao i porast pokazatelja jetrene funkcije - AST, ALT, TSH, alkalne fosfataze, u nekim slučajevima i bilirubina.
Savjet! Ako je razina jednog ili više parametara povišena, također se posavjetujte s liječnikom kako bi se razjasnilo zdravstveno stanje, provela dalja dijagnoza i propustilo liječenje. Ako imate jedan ili više simptoma ili faktora rizika za razvoj bolesti, također morate potražiti liječnika za tačniju procjenu rizika.
Ili odrediti potrebu za pregledom i liječenjem. Čimbenici rizika ili simptomi metaboličkog sindroma su prekomjerna težina, visok struk, periodično ili stalno povećanje krvnog tlaka, upotreba velike količine masne ili pržene hrane, slatke, brašna, alkohola.
Šta će doktor preporučiti? U svakom slučaju, u prisustvu bolesti ili prisutnosti povećanih pokazatelja u analizama ili prisutnosti simptoma i faktora rizika, potreban je savjet stručnjaka! Morate kontaktirati nekoliko stručnjaka odjednom - terapeuta, kardiologa, endokrinologa i gastroenterologa.
Ako je u ovoj situaciji stanje jetre najviše zainteresirano, možete se obratiti gastroenterologu ili hepatologu. Liječnik će odrediti težinu kršenja ili težinu bolesti, ovisno o tome, u slučaju stvarne potrebe, imenovat će pregled i reći vam šta će tačno u ovom pregledu biti važno za procjenu rizika.
Prije, nakon ili tokom pregleda liječnik može propisati liječenje, to će ovisiti o težini otkrivenih simptoma i poremećaja. Najčešće za liječenje masnih oboljenja jetre u kombinaciji sa dijabetesom, odnosno u prisutnosti metaboličkog sindroma koristi se nekoliko lijekova:
- ispraviti stanje jetre,
- za snižavanje holesterola,
- za vraćanje osjetljivosti tijela na glukozu,
- za snižavanje krvnog pritiska,
- smanjiti rizik od srčanih i moždanih udara i nekih drugih.
Sigurno je samostalno eksperimentirati s modifikacijom liječenja ili odabirom lijekova! Posavetujte se sa lekarom!
Koji se lijekovi koriste za obnavljanje funkcije jetre
Važnu ulogu u liječenju igra smanjenje prekomjerne težine, povećanje fizičke aktivnosti, posebna prehrana s niskim kolesterolom i brzim ugljikohidratima, ovisno o situaciji, možda ćete čak morati uzeti u obzir i „jedinice kruha“. Za lečenje bolesti jetre postoji čitava grupa lekova koji se nazivaju hepatoprotektori.
U inostranstvu se ova grupa lijekova naziva citoprotektori. Ovi lijekovi imaju različitu prirodu i kemijsku strukturu - postoje biljni pripravci, pripravci životinjskog porijekla, sintetičke droge. Naravno, svojstva ovih lijekova su različita i oni se koriste uglavnom za razne bolesti jetre.
U teškim situacijama koristi se nekoliko lijekova odjednom. Za lečenje masnih oboljenja jetre obično se propisuju pripravci ursodeoksiholne kiseline i esencijalni fosfolipidi. Ovi lijekovi smanjuju peroksidaciju lipida, stabilizuju i popravljaju ćelije jetre.
Zbog toga se smanjuje štetni učinak masti i slobodnih radikala, smanjuju se upalne promjene u jetri, smanjuju se i procesi formiranja vezivnog tkiva, što rezultira razvojem fibroze i ciroze jetre.
Pripravci ursodeoksiholne kiseline (Ursosan) imaju stabilizirajući učinak na stanične membrane, te tako sprečavaju uništavanje ćelija jetre i razvoj upale u jetri. Ursosan ima i choleretic efekat i povećava izlučivanje holesterola zajedno sa žuči.
Pažnja! Zato je njegova preferirana upotreba u metaboličkom sindromu. Uz to, Ursosan stabilizira žučne putove uobičajene u žučnoj kesi i gušterači, djelujući blagotvorno na ove organe, što je posebno važno za pankreatitis.
Bolest masne jetre, u kombinaciji s poremećenim metabolizmom šećera i glukoze, zahtijeva upotrebu dodatnih lijekova u liječenju. Ovaj članak daje ograničene informacije o metodama i metodama liječenja bolesti jetre. Oprez zahtijeva odlazak liječniku da pronađe pravi režim liječenja!
Dijabetes i jetra
Jetra je jedna od prvih koja je doživela promjene kod dijabetesa. Dijabetes je ozbiljan endokrini poremećaj s oslabljenom funkcijom gušterače, a jetra je filter kroz koji prolazi sva krv i gdje se inzulin uništava.
U 95% bolesnika sa šećernom bolešću otkrivaju se odstupanja u funkciji jetre. To se dokazuje činjenicom da su hepatopatologija i prisustvo dijabetesa povezani.
Promjene u jetri s dijabetesom
Događaju se promjene u metabolizmu proteina i aminokiselina, otkrivaju se višestruka odstupanja. Kada se tijelo počne boriti, inzulin se inhibira tokom lipolize. Raspad masti postaje nekontroliran. Postoji neograničen broj slobodnih masnih kiselina. Započinju upalne reakcije.
U nekim slučajevima lezije su izražene nezavisnim patologijama, u drugim provokacijom hepatocelularnog karcinoma. Kod dijabetesa tipa 1, jetra se često povećava, bolna je na palpaciji. Moguća je periodična mučnina i povraćanje, bol. To je zbog hepatomegalije, koja se razvija na pozadini produžene acidoze.
Povećanje glikogena dovodi do povećanja jetre. Ako je šećer povišen, davanje inzulina još više povećava sadržaj glikogena, stoga se u ranoj fazi liječenja pogoršava hepatomegalija. Upala može izazvati fibrozu. Nepovratne promjene se javljaju u tkivima jetre; jetra gubi svoje funkcionalne sposobnosti.
Ne liječenje dovodi do smrti hepatocita, nastaje ciroza, praćena inzulinskom rezistencijom. Kod dijabetesa tipa 2 često je i jetra povećana, rubna