Dijabetes i trudnoća






Dijabetes melitus
U novije vrijeme većina ljekara kategorički nije preporučila ženama s dijabetesom da zatrudne i rađaju. Koje buduće trikove majke nisu morale ići da bi spasile bebu, a ipak vrlo često trudnoća je završila na pobačaj, smrt fetusa ili rođenje djeteta s dijabetičkim abnormalnostima u rastu i razvoju.

Dekompenzacija dijabetesa prije ili tokom trudnoće ponekad je dovela do strašnih posljedica za zdravlje žena. Nedostatak sredstava za samokontrolu, nedostatak svijesti o ženama i loša kvaliteta opreme nisu omogućili pravovremenu medicinsku njegu. Kao rezultat toga, žena je zauvijek izgubila priliku da ima dijete.
Značajke tijeka trudnoće kod dijabetesa
Zajednička studija opstetričara i endokrinologa dokazala je da dijabetes nije apsolutna prepreka za rođenje zdrave bebe. Na zdravlje bebe negativno utiče visok šećer u krvi, a ne sama bolest, pa za povoljnu trudnoću trebate samo održavati normalnu razinu glikemije. To se uspješno promovira modernim sredstvima samokontrole i primjene inzulina.
Postoje uređaji za praćenje fetusa koji vam omogućavaju da pratite bilo kakve promjene, pa vjerovatnoća da kod žene koja boluje od dijabetesa danas ima praktično zdravu bebu nije niža nego kod bilo koje druge žene bez poremećaja metabolizma. Pa ipak, neke poteškoće i problemi u ovom slučaju se ne mogu izbjeći, stoga je potrebno pomnije praćenje zdravstvenog stanja trudnice.
Prije svega, trudnoću s visokim šećerom treba planirati samo, posebno ako nema redovnog praćenja razine šećera. Od trenutka trudnoće do priznanja obično traje 6-7 tjedana, a za to vrijeme se fetus gotovo u potpunosti formira: položeni su mozak, kralježnica, crijeva, pluća, srce počinje kucati, ispumpavajući krv uobičajenu za majku i dijete. Ako se u tom periodu majčina razina glukoze više puta povećavala, to je neminovno uticalo na bebu.
Hiperglikemija uzrokuje poremećaje metabolizma u tijelu u nastajanju, što dovodi do grešaka u polaganju organa djeteta. Uz to, početak trudnoće s povećanim šećerom uvijek je povezan s brzim razvojem i napredovanjem dijabetičkih komplikacija kod majki. Stoga je takva „iznenadna“ trudnoća kobna ne samo za bebu, već i za samu ženu.
Idealna krivulja šećera trebala bi izgledati ovako:
- na prazan stomak - 5,3 mmol / l,
- prije jela - 5,8 mmol / l,
- jedan sat nakon jela - 7,8 mmol / l,
- dva sata nakon jela - 6,77 mmol / l.
Prethodna priprema
3-6 mjeseci prije predloženog začeća, morate posebno ozbiljno voditi računa o svom zdravlju i potpuno kontrolirati razinu šećera u krvi - svakodnevno koristiti glukometar i postići potpunu nadoknadu bolesti. Svaki slučaj teške hiperglikemije ili ketonurije štetan je za zdravlje žene i mogućeg djeteta. Što je dulje i bolje nadoknada prije začeća, veća je vjerojatnost normalnog tijeka i prekida trudnoće.
Oni koji imaju dijabetes tipa 2 morat će preći iz mjerenja razine šećera u urinu na informativnije studije. U nekim slučajevima liječnik može savjetovati privremenu (do kraja dojenja) prelazak s tableta za snižavanje šećera (koje mogu naštetiti fetusu) na injekcije inzulina.Još prije začeća potrebno je posavjetovati se s brojnim specijalistima jer čak i uspješna trudnoća uvijek predstavlja veliki teret za tijelo, a trebate znati kako će utjecati na vaše zdravlje.
Ako je žena primorana uzimati bilo koje lijekove (čak i vitaminske komplekse), potrebno je unaprijed pitati doktora mogu li štetno utjecati na plod i s čime ih se može zamijeniti. Većina kontraindikacija za trudnoću koje nastaju kod dijabetesa mogu se otkloniti ako se ozbiljno bavite time. Dekompenzacija bolesti, nemogućnost vršenja samokontrole glikemije, istodobne genitourinarne infekcije potpuno su prevladane.
Ali, nažalost, još uvijek postoje apsolutne kontraindikacije povezane s šećernom bolešću koronarnom srčanom bolešću, zatajenjem bubrega (s proteinurijom, hipertenzijom, povećanjem razine kreatina u krvi) i teškom gastroenteropatijom (gastropareza, proljev). Kad se sve manifestacije dijabetesa nadoknade i medicinski pregled bude završen, morat ćete biti strpljiv i dobiti podršku porodice prije nego što započnete razgovor sa svojim ginekologom o ukidanju kontracepcije.
Nakon toga možete kupiti kućne testove za utvrđivanje trudnoće i čim jedan od njih pokaže pozitivan rezultat, morate odmah ići liječniku da potvrdi činjenicu trudnoće krvnim ili mokraćnim testom na korionski gonadotropin.
Kako izbjeći komplikacije
Čitavo razdoblje trudnoće - od prvog dana do trenutka rođenja - stanje buduće majke stalno nadgledaju endokrinolog i akušer-ginekolog. Odabir liječnika mora se pristupiti vrlo ozbiljno: promatranje visoko kvalificiranog stručnjaka umanjit će vjerojatnost ozbiljnih zdravstvenih problema. Nošenje djeteta s dijabetesom ima neke značajke koje se ne smiju zaboraviti.
Najvažniji u pogledu zdravlja fetusa može se smatrati 1 tromjesečjem trudnoće - od 1 do 12 tjedana. U ovom trenutku dvije sićušne ćelije daju život novom čovjeku, a njegovo zdravlje i vitalnost ovise o tome kako se to događa. Konstantno nadgledanje stabilne razine šećera u krvi omogućit će da se svi vitalni organi fetusa pravilno formiraju. Ništa manje važno nije samokontrola za rast i razvoj posteljice.
Buduća majka trebala bi se sjetiti da tijelo sada radi u novom, neobičnom režimu. U ranim fazama trudnoće osjetljivost na inzulin se povećava, što će zahtijevati privremeno smanjenje normalnih doza. U tom se slučaju aceton u urinu može pojaviti čak i s laganim porastom glukoze (već pri 9-12 mmol / l). Da biste spriječili hiperglikemiju i ketoacidozu, morat ćete glukometre koristiti mnogo češće 3-4 puta dnevno.
Mnoge žene doživljavaju mučninu i povraćanje u prvom tromjesečju, ali žene s dijabetesom u ovom slučaju moraju proći test urina na aceton. Ako su napadi povraćanja obilni i učestali, bit će potrebna prevencija hipoglikemije: redovno slatko piće, u težim slučajevima injekcije glukoze. U prvim mjesecima posjeta ginekologu treba biti najmanje 1 puta sedmično u normalnom stanju, a svakodnevno u bilo kojem hitnom slučaju.
Razdoblje od 13 do 27 tjedana smatra se najprijatnijim - toksikoza je ostala u prošlosti, tijelo se prilagodilo novom stanju i puna je snage. No, otprilike u 13. tjednu, dječji gušterača počinje raditi, a ako majka ima šećera, dijete će kao odgovor osloboditi previše inzulina, što dovodi do razvoja dijabetičke fetepatije (sve vrste poremećaja rasta i razvoja). Nakon porođaja, takva beba ima neizbežnu hipoglikemiju, zbog prestanka protoka "slatke" majčinske krvi.
Do 20. tjedna doziranje inzulina opet će se morati prilagoditi, jer uzgojena placenta počinje lučiti kontra-hormonske hormone potrebne za razvoj djeteta, ali smanjujući učinak inzulina koji žena uzima.Tokom trudnoće potreba za inzulinom može se povećati 2 ili više puta, nema ništa loše u tome, već prvog dana nakon poroda sve će se vratiti u normalu. Ni u kojem slučaju ne može samostalno odabrati doze - opasnost je prevelika, samo endokrinolog to može učiniti brzo i precizno, samo ga morate posjetiti češće nego inače.
U 20. tjednu, žena se šalje na ultrazvučni pregled na znakove urođene abnormalnosti fetusa. U isto vrijeme trebate ponovo posjetiti optometrista. Čitavo treće tromjesečje svake dvije sedmice je kontrolni ultrazvuk. Završni stadij trudnoće zahtijevat će veći unos kalorija (kako bi se djetetu pružilo sve potrebno) i povećanje jedinica hljeba.
Do 36. nedelje žena mora biti hospitalizirana na odjelu patologije trudnica kako bi se spriječile komplikacije, a odabran je način porođaja. Ako je sve u redu, uključujući veličinu i položaj fetusa, provedite uobičajeno prirodno rađanje. Indikacije za carski rez su:
- fetalna hipoksija,
- krupno voće
- komplikacije u trudnoći kod žena
- vaskularne komplikacije dijabetesa.
Ako u trenutku porođaja, buduća majka nije razvila nikakve komplikacije, a razina šećera ne prelazi dozvoljene granice, porođaj je dobar kao i kod bilo koje zdrave žene, a beba se ne razlikuje od svojih vršnjaka.
Uzorak liste pregleda za korekciju dijabetičkih (i bilo kojih drugih) poremećaja:
- savetovanje endokrinologa,
- potpuni pregled kod ginekologa i temeljito liječenje genitourinarnih infekcija (ako ih ima),
- pregled oftalmologa (uz obavezan pregled fundusa), po potrebi - spaljivanje zahvaćenih žila fundusa kako bi se izbjegla ruptura i krvarenje,
- sveobuhvatno istraživanje funkcije bubrega,
- konsultacija neurologa, kardiologa i terapeuta.
NAČIN BOLESTI POZADNJE DIJABETE MELLITUSA
POGLAVLJE I. NAČIN I DIJABETE
Uzroci dijabetesa
Dijabetes kod trudnica
Planiranje dijabetesa u trudnoći
Zaključci za poglavlje I
POGLAVLJE 2. UPRAVLJANJE BOLESTI SA DIJABETOM MELLITUSOM
Upravljanje trudnoćom sa dijabetesom
Komplikacije tokom trudnoće s dijabetesom
Prevencija komplikacija trudnoće kod dijabetesa
Uloga medicinske sestre u upravljanju dijabetesom
Zaključci za poglavlje II
POGLAVLJE III. ANALIZA STATISTIČKIH POKAZATELJA ZA RUSKU FEDERACIJU I KRASNODARSKU REGIJU
3.1 Analiza statističkih pokazatelja broja trudnica sa šećernom bolešću u Ruskoj Federaciji i Krasnodarskom teritoriju
3.2 analiza pojedinačne karte trudnica i žena koje su porođale od dijabetesa
Zaključak o poglavlju III
POPIS KORIŠTENE LITERATURE
Do danas je jasan trend povećanja broja trudnica sa dijabetesom. Prema specijaliziranim institucijama, broj rođenih kod žena s dijabetesom raste iz godine u godinu. Učestalost porođaja kod dijabetesa iznosi 0,1% - 0,3% ukupnog broja. Postoji mišljenje da od 100 trudnica, oko 2-3 ima poremećaje metabolizma ugljikohidrata.
Problem dijabetesa i trudnoće u fokusu je pažnje opstetričara, endokrinologa i neonatologa, jer je ova patologija povezana s velikim brojem akušerskih komplikacija, velikim perinatalnim morbiditetom i smrtnošću te štetnim utjecajima na zdravlje majki i djece. Glavna stvar je otkriti bolest na vrijeme i marljivo slijediti propisani tretman. Studije pokazuju da je rizik od komplikacija dijabetesa tokom trudnoće manji, što je bolji dijabetes koji se nadoknađuje i što je prije započelo njegovo liječenje prije trudnoće.
U posljednjih nekoliko decenija, zbog učinkovitosti terapije inzulinom i upotrebe racionalne fiziološke prehrane, većina žena s dijabetesom ima normaliziranu reproduktivnu funkciju. Trenutno se prognoza dijabetesa za majku značajno poboljšala.
Područje studija: trudnoća tokom dijabetes melitusa.
Predmet proučavanja: uloga medicinske sestre u liječenju trudnoće s dijabetesom.
Predmet istraživanja:
- statistiku o incidenciji dijabetesa tokom trudnoće u Ruskoj Federaciji i Krasnodarskom teritoriju prema ZHK br. 13 iz Krasnodara,
- Pojedinačna karta trudnice i žena u porodu sa šećernom bolešću.
Svrha kurseva: studija tijeka trudnoće s dijabetesom.
Zadaci rada:
1. Istražiti tijek trudnoće sa dijabetes melitusom,
2. Razmislite o mogućim komplikacijama trudnoće sa dijabetes melitusom,
3. Utvrditi prevenciju trudnoćnih komplikacija u pozadini dijabetesa,
4. Otkriti karakteristike trudnoće sa dijabetes melitusom,
5. Otkriti ulogu medicinske sestre u upravljanju trudnoće dijabetesom,
6. Analizirati stope trudnoće u pozadini dijabetesa u Ruskoj Federaciji i Krasnodarskom teritoriju,
7. Analizirati pojedinačnu kartu trudnice sa dijabetesom.
Hipoteza istraživanja: buduće medicinske sestre trebaju biti svjesne utjecaja dijabetesa na trudnoću i porođaj.
Metode istraživanja:
- metoda teorijske analize književnih izvora i mrežnih izvora na temu istraživanja,
- poređenje statističkih pokazatelja Ruske Federacije i Krasnodarskog teritorija,
- analiza i obrada pojedinačne karte trudnice i porođaja koji pate od dijabetesa,
- metoda matematičke statistike (izračunavanje postotaka).
Praktični značaj djela: ovaj kurs se može koristiti za vođenje zdravstvenog obrazovanja u klinici i antenatalne njege. Pored toga, rezultati studije mogu se koristiti u sanitarno-obrazovnom radu, kao i u obrazovnom procesu medicinskog fakulteta prilikom proučavanja PM 02. „Učešće u medicinsko-dijagnostičkim i rehabilitacijskim procesima“ prema MDK.02.01.P.7 „Negovana nega za razne bolesti i stanja pacijenata na ginekologiji i akušerstvu ”za specijalnost sestrinstva.
Rad se sastoji od uvoda, tri poglavlja, općih zaključaka, zaključaka i primjena.
POGLAVLJE I. NAČIN I DIJABETE
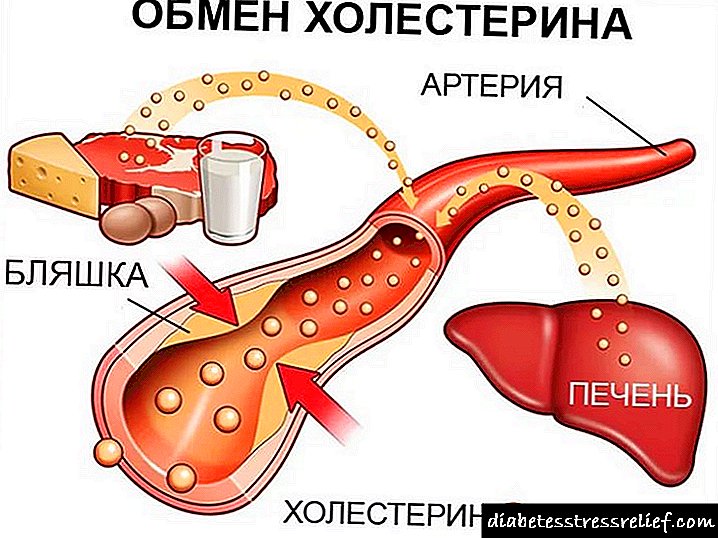
Dijabetes melitus je bolest u čijoj patogenezi postoji apsolutni ili relativni nedostatak inzulina u tijelu, što izaziva metaboličke poremećaje i patološke promjene na raznim organima i tkivima.
Poznato je da je inzulin anabolički hormon koji potiče iskorištavanje glukoze i biosintezu glikogena, lipida i proteina. Uz nedostatak inzulina, upotreba glukoze je poremećena i njegova proizvodnja povećava se kao posljedica toga što se razvija hiperglikemija - glavni dijagnostički znak dijabetes melitusa.
U endokrinologiji dijabetes melitus zauzima prvo mjesto po prevalenciji - više od 50% endokrinih bolesti.
U kliničkoj praksi postoje tri glavne vrste dijabetesa:
- šećerna bolest tipa I - inzulinski ovisna (IDDM),
- šećerna bolest tipa II - ne-inzulinski zavisna (NIDDM),
- šećerna bolest tipa III - gestacijski dijabetes (HD), koji se razvija nakon 28 tjedana. trudnoća i prolazno je kršenje iskorištenja glukoze kod žena tokom trudnoće.
Šećerna bolest tipa I povezana je sa smrću β-ćelija (koje se nalaze u gušterači i luče inzulin), što dovodi do apsolutnog nedostatka inzulina. Smrt β-ćelija sa genetskom predispozicijom nastaje usled uticaja sledećih faktora:
• neki lekovi.
Šećerna bolest tipa II povezana je s neosjetljivošću tkivnih receptora na inzulin, kao i s kršenjem lučenja inzulina od strane β-stanica.
Postoje tri stepena šećerne bolesti:
• Prvi ili blagi dijabetes melitus: hiperglikemija na glavi je manja od 7,1 mmol / l, normalizacija šećera u krvi može se postići jednom dijetom.
• Drugi ili prosječni stupanj šećerne bolesti: hiperglikemija na testu je manja od 9,6 mmol / l, dijeta nije dovoljna za normalizaciju razine šećera u krvi, potreban vam je tretman inzulinom.
• Treći ili teži stepen šećerne bolesti: hiperglikemija na testu veća je od 9,6 mmol / l, izražene su vaskularne lezije organa, u urinu postoji aceton.
Uzroci dijabetesa
Šećerna bolest ovisna o insulinu često se razvija u mladoj dobi.
Ali to ne znači da se prva vrsta dijabetesa razvija samo u djece. Bolest može početi u odrasle osobe.
Dijabetes se ne razvija od prejedanja slatkišima, stresnih situacija, prekomjernog rada i slično. Jedna od glavnih teorija koja objašnjava uzroke dijabetesa je teorija povezana s virusnom infekcijom i nasljednom predispozicijom.
Manjak inzulina dovodi do razvoja dijabetesa tipa 1. Od trenutka kada virus uđe u tijelo, pa sve do pojave simptoma dijabetesa, ponekad prođe puno vremena. U tom razdoblju u životu se mogu pojaviti razni, uključujući i negativni, događaji koji nisu imali utjecaja na razvoj dijabetesa, ali su bili psihološki vrlo značajni.
Važno je zapamtiti da nije sam dijabetes naslijeđen, već samo predispozicija za njega. Odnosno, čak i ako postoji predispozicija, dijabetes se možda neće razviti.
Presuda da se ljudi s dijabetesom tipa II neće riješiti svoje bolesti je pogrešna. Dosta ljudi čiji su roditelji u odrasloj dobi bili bolesni od dijabetesa melitusa tipa II nemaju ovu bolest jer održavaju normalnu tjelesnu težinu. Dijabetes melitus se nikada neće pojaviti ako pokušate održati normalnu tjelesnu težinu.
A kod šećerne bolesti tipa I ne nasljeđuje se dijabetes melitus, već samo predispozicija za njega. Odnosno, čak i ako niko od rođaka samog pacijenta nije imao dijabetes, onda svaki njegov roditelj može imati gen u svom genotipu, koji predisponira razvoj dijabetesa.
Znakovi dijabetesa
Ako se šećerna bolest tipa I ne liječi, protok šećera iz krvi u ćelije se usporava, a sav šećer se izlučuje u urinu. To se manifestuje:
• učestalo i obilno mokrenje
Kada osoba ima sve ove simptome, ljekari mu mogu lako dijagnosticirati dijabetes tipa I.
Kod šećerne bolesti tipa II, simptomi možda nisu vrlo izraženi, a pacijent s dijabetesom možda neće posumnjati da je bolestan godinama.
Dijabetes kod trudnica
Prevalencija dijabetesa u trudnica je, prema različitim procjenama, od 2 do 12% slučajeva, a taj se broj svake godine povećava. Tokom trudnoće tijek dijabetesa značajno se mijenja. Sve se to događa u pozadini postojanja sistema: majka, placenta, plod.
Metabolizam ugljikohidrata, tijekom fiziološke trudnoće, mijenja se u skladu s velikim potrebama rastućeg fetusa za energetskim materijalom, uglavnom glukozom. Normalnu trudnoću karakterizira smanjenje tolerancije na glukozu, smanjenje osjetljivosti na inzulin, povećani raspad inzulina i povećanje cirkulacije slobodnih masnih kiselina. Promjene u metabolizmu ugljikohidrata povezane su s utjecajem placentnih hormona: placentnog laktogena, estrogena, progesterona, kao i kortikosteroida. Zbog lipolitičkog učinka laktogena iz placente u tijelu trudnice raste razina slobodnih masnih kiselina koje se koriste za majčin energetski izdatak, čime se očuva glukoza za fetus.
Po svojoj prirodi, ove promjene u metabolizmu ugljikohidrata većina istraživača smatra sličnim promjenama u dijabetes melitusu.
Dijabetes melitus - Ovo je bolest koja se zasniva na apsolutnom ili relativnom nedostatku inzulina, prouzrokujući metaboličke poremećaje i patološke promjene u raznim organima i tkivima.
Poznato je da je inzulin anabolički hormon koji potiče iskorištavanje glukoze, glikogena i biosintezu lipida. Uz nedostatak inzulina razvija se hiperglikemija - glavni dijagnostički znak dijabetesa. Stoga se trudnoća smatra dijabetogenim faktorom.
U klinici je uobičajeno razlikovati otvoreni dijabetes trudna prolazno, latentnoposebnu skupinu čine trudnice s prijetećim dijabetesom.
Dijagnostika otvoreni dijabetes u trudnica, zasniva se na prisutnosti hiperglikemije i glukozurije u studiji ortotoluidina na prazan stomak.
Postoje tri stepena ozbiljnosti dijabetesa:
1. Lagani oblik - šećer u krvi na brzinu ne prelazi 7,1 mmol / l, nema ketoze. Normalizacija hiperglikemije postiže se ishranom.
2. Umjerena dijabetesa - šećer u krvi na glavi ne prelazi 9,6 mmol / L, ketoza je odsutna ili eliminirana slijedeći dijetu.
3. Kod teškog dijabetesa nivo šećera u krvi na glavi prelazi 9,6 mmol / L; postoji tendencija razvoja ketoze.
Često se primjećuju vaskularne lezije - angiopatije (arterijska hipertenzija, koronarna bolest miokarda, trofični čir na nogama), retinopatija, nefropatija (dijabetička nefroangioskleroza).
Do 50% slučajeva ove bolesti je kod trudnica prolazni dijabetes. Ovaj je oblik dijabetesa povezan s trudnoćom, znakovi bolesti nestaju nakon porođaja, a dijabetes se može ponoviti nakon ponovljene trudnoće.
Dodijeliti latentni ili subklinički dijabeteskod kojih njegovi klinički znakovi mogu izostati i dijagnoza se uspostavlja testom izmenjene glukozne tolerancije.
Treba istaknuti grupu trudnica koje imaju rizik od dijabetesa:
1. U slučaju bolesti u obitelji rodbine trudnice s dijabetesom,
2. Rođenje velikog ploda - 4 kg ili više. Divovsko voće - 5 kg ili više,
3. Ponovno rođenje djece težine 4 kg i više,
4. Malformacije fetusa,
6. Manifestacija glukozurije u ranoj trudnoći,
7. iznenadna perinatalna smrt ploda,
8. Razvoj kasne toksikoze, gojaznost, česte teške pustularne bolesti.
Tok dijabetesa tokom trudnoće je valovit, sa tendencijom ka ketoacidozi, hiper- i hipoglikemijskim stanjima.
Često na početku dijabetesa primjećuju se sljedeće kliničke manifestacije bolesti: osjećaj suhoće usta, žeđ, poliurija (učestalo i intenzivno mokrenje), povećan apetit, zajedno sa gubitkom kilograma i općom slabošću. Često dolazi do svrbeža kože, uglavnom u vanjskom genitalnom području, pirere, furunculosis.
Dijabetes tokom trudnoće nije isti kod svih pacijenata. Otprilike 15% pacijenata tokom trudnoće nema posebnih promjena na slici bolesti. To se uglavnom odnosi na blage oblike dijabetesa.
Identificirane su tri faze promjene klinike za dijabetes:
Prva faza počinje sa 10 tjedana trudnoće i traje 2-3 mjeseca. Ovu fazu karakteriše porast tolerancije na glukozu, izmenjena osetljivost na inzulin. Dolazi do poboljšanja kompenzacije dijabetesa, što može biti praćeno hipoglikemijskom komom. Potrebno je smanjiti dozu inzulina za 1/3.
Drugi stadij se javlja u 24-28 tjedana trudnoće, dolazi do snižavanja glukozne tolerancije, što se često očituje kao prekomatozno stanje ili acidoza, pa je stoga neophodno povećanje doze inzulina. U velikom broju opažanja, 3-4 tjedna prije rođenja, uočeno je poboljšanje pacijentovog stanja.
Treća faza promjena povezana je s porođajem i postporođajnim periodom.Tijekom porođaja postoji rizik od metaboličke acidoze, koja se brzo može pretvoriti u dijabetičnu. Odmah nakon rođenja povećava se tolerancija na glukozu. Tokom dojenja, potreba za insulinom je manja nego prije trudnoće.
Razlozi promjene tijeka dijabetesa kod trudnica nisu konačno utvrđeni, ali nema sumnje u učinak promjena u ravnoteži hormona zbog trudnoće. Povećana sekrecija kortikosteroida, estrogena i progesterona utiče na metabolizam ugljikohidrata u trudnica. Poseban značaj se daje placentnom laktogenu, koji je antagonist inzulina, pored toga, ustanovljeno je da je koncentracija laktogena u placenti kod trudnica sa šećernom bolešću veća nego u zdravih.
U posljednjim tjednima trudnoće smanjenje nivoa glukoze u majčinom tijelu povezano je s povećanjem funkcije fetalnog izolacijskog aparata i povećanjem potrošnje glukoze koja prolazi iz majčinog tijela.
Treba napomenuti da inzulin ne prelazi preko placente, dok glukoza lako teče od majke do ploda i obrnuto, ovisno o gradijentu koncentracije.
Veliki utjecaj na tok dijabetesa kod trudnica ima promjena bubrežne funkcije, naime smanjenje ponovne adsorpcije šećera u bubrezima, što je zabilježeno tijekom 4-5 mjeseci trudnoće, i narušena funkcija jetre, što doprinosi razvoju acidoze.
Učinak trudnoće na komplikacije teškog dijabetesa melitusa, poput vaskularnih lezija, retinopatije i nefropatije, uglavnom je nepovoljan. Pogoršanje vaskularnih bolesti se opaža kod 3% bolesnika, pogoršanje retinopatije - u 35%. Najnepovoljnija kombinacija trudnoće i dijabetičke nefropatije, budući da se često opaža razvoj kasne toksikoze i opetovanih pogoršanja pijelonefritisa.
Tok trudnoće kod dijabetesa prati niz značajki koje su najčešće rezultat vaskularnih komplikacija kod majke i ovise o obliku bolesti i stepenu nadoknade za poremećaje metabolizma ugljikohidrata.
Planiranje dijabetesa u trudnoći
Dijabetes melitus tijekom trudnoće može uzrokovati ozbiljne komplikacije, kako za samu trudnicu, tako i za njezino nerođeno dijete. Da biste spriječili pojavu ovih komplikacija i osigurali najpovoljniji tijek trudnoće, preporučuje se planiranje trudnoće.
Žene s dijabetesom trebaju biti pažljivije u planiranju trudnoće od zdravih trudnica. kod ovakvih žena planiranje je neizostavan i neophodan uvjet za rađanje zdravog djeteta.
Šest mjeseci prije začeća, žena koja boluje od dijabetesa definitivno bi trebala biti podvrgnuta pregledu te dobiti detaljne savjete od endokrinologa kako bi se razjasnio stupanj kompenzacije za dijabetes melitus, prisutnost i težina kasnih komplikacija dijabetesa, provela obuku o metodama samokontrole i odlučila o mogućnosti prenošenja trudnoće.
Planiranje trudnoće za žene s dijabetesom uključuje prije svega raspravu i testiranje načina kontrole dijabetesa. Tijekom trudnoće tijelo trudnice podliježe značajnim promjenama, zbog kojih režim liječenja, koji je bio na snazi prije trudnoće, tijekom trudnoće ne može osigurati održavanje normalne razine glukoze koja je toliko nužna za normalan razvoj bebe i zdravlje buduće majke. Stoga, prije trudnoće, budući roditelji trebaju:
• Provesti teoretsku i praktičnu obuku o problemima povezanim sa njegom dijabetesa i kontrolom glukoze u krvi. U te svrhe je vrlo korisno pohađati kurs u nekoj od škola „Trudnoća i dijabetes“ koji radi u raznim medicinskim ustanovama.
• Trudnice moraju biti sigurne da mogu ispravno odrediti dozu lijekova (na primjer, inzulina) potrebnu za održavanje normalne razine glukoze u krvi; moraju biti sposobne pravilno mjeriti koncentraciju glukoze u krvi pomoću glukometra. Također, tokom planiranja trudnoće preporučuje se da se upoznate i, ako je moguće, prebacite na nove metode praćenja razine glukoze u krvi: inzulinske pumpe, injektori inzulina.
• Žena mora biti upoznata s pravilima dijetetskog liječenja dijabetesa i naučiti dijetu prije trudnoće.
Sljedeća faza pripreme za trudnoću žene koja boluje od dijabetesa je pregled i polaganje testova. Opsežni medicinski pregled pomaže da se dobije potpuna slika stanja organa i sistema ženskog tela, što je zauzvrat korisno za identifikaciju različitih hroničnih bolesti skrivene prirode.
Završna faza pripreme za trudnoću je stabilizacija dijabetesa. U žena s dijabetesom tipa 1, nadoknada se postiže imenovanjem novih inzulinskih pripravaka, dijetom, svakodnevnom fizičkom aktivnošću doziranom.
Žene sa dijabetesom tipa 2 trebale bi ići na liječenje novim lijekovima za inzulin prije nego što započnu trudnoću.
Potrebno je isključiti takve situacije kada je trudnoća uglavnom kontraindicirana:
Prisutnost vaskularnih komplikacija koje brzo napreduju, a koje se obično nalaze u slučajevima teških bolesti (retinopatija, nefropatija), usložnjavaju tijek trudnoće i značajno pogoršavaju prognozu za majku i plod.
Prisutnost inzulinski otpornih i labilnih oblika dijabetesa.
Prisutnost dijabetesa kod oba roditelja, što dramatično povećava vjerojatnost oboljenja kod djece.
Kombinacija dijabetes melitusa i Rh senzibilizacije majke, što značajno pogoršava prognozu za fetus
Kombinacija dijabetes melitusa i aktivne plućne tuberkuloze pri kojoj trudnoća često dovodi do ozbiljnog pogoršanja procesa.
Ako su se buduće trudnoće završile fetalnom smrću ili su se rodila djeca s poremećajima u razvoju
Pitanje mogućnosti trudnoće, njenog očuvanja ili potrebe za prekidom odlučuje se uz konsultaciju uz sudjelovanje akušera-ginekologa, terapeuta, endokrinologa, i to do razdoblja od 12 tjedana.
Postoje situacije kada se preporučuje prekid trudnoće, vođen principom najmanje štete majci.
Te situacije uključuju sljedeće:
• starost žena starijih od 38 godina,
• nivo glikoliziranog hemoglobina u ranoj trudnoći je više od 12%,
• ketoacidoza se razvija u ranoj trudnoći.
ZAKLJUČCI O POGLAVLJU I
Dijabetes melitus tijekom trudnoće karakterizira značajna labilnost metaboličkih procesa, talasasti tijek, povećana sklonost hipoglikemijskim uvjetima za ketoacidozu.
U prvim tjednima trudnoće tijek dijabetes melitusa kod većine bolesnika ostaje nepromijenjen ili se primjećuje porast tolerancije na ugljikohidrate, do koje je, očito, došlo zbog djelovanja korionskog gonadotropina.
U drugoj polovini trudnoće, zbog povećane aktivnosti nadbubrežne kore, prednje hipofize i placente obično se primjećuje poboljšanje bolesti.
Na kraju trudnoće potreba za inzulinom se smanjuje češće, povećava se učestalost hipoglikemijskih stanja.
POGLAVLJE 2. UPRAVLJANJE BOLESTI SA DIJABETOM MELLITUSOM
2.1 Upravljanje trudnoćom s dijabetesom
Trudnoću, čiji je tijek kompliciran dijabetes melitus, treba posebno promatrati, s uključivanjem što je moguće više uskih stručnjaka. potrebno je pravovremeno nadgledati najmanje promjene zdravlja zdravlja majke i ploda.Obavezna je zajednička obrada trudničke akušer-ginekologa i endokrinologa, osposobljavanje je da samostalno kontrolira nivo glukoze u krvi i odabir doze inzulina.
Žena treba pridržavati se režima fizičke aktivnosti i, ako je moguće, izbjegavati fizičko i emocionalno preopterećenje. Međutim, ako dnevno opterećenje ima umjerenu dozu, to je jako dobro, jer pomaže u smanjenju potreba za glukozom u plazmi i inzulinom.
Treba izbjegavati upravo oštre promjene u fizičkoj aktivnosti, koje mogu dovesti do dekompenzacije dijabetesa. Za trudnice sa dijabetesom liječnik razvija individualnu prehranu koja u potpunosti pokriva potrebe majke i ploda u dovoljnoj količini vitamina i minerala.
Tijekom praćenja trudnoće pacijentica sa šećernom bolešću prolazi cjeloviti sveobuhvatni pregled koji uključuje neograničene konsultacije specijalista (terapeut, oftalmolog, stomatolog, otolaringolog, nefrolog, endokrinolog, psiholog), kao i medicinski genetski pregled (trostruki skrining test i druge studije).
Programom je obuhvaćen i širok spektar instrumentalnih studija - ultrazvuk, dopplerometrija, EKG, CTG i laboratorija s više pozicija.
Popis obaveznih testova i pregleda koje žena sa dijabetesom koja se priprema da postane majka mora proći uključuje:
• Opšti pregled: opšta krvna slika, opšta analiza mokraće, testovi na sifilis, AIDS, virusni hepatitis B i C.
• Pregled kod ginekologa: ultrazvuk genitourinarnog sistema, bris sadržaja vagine, testovi na seksualno prenosive infekcije. Liječenje bilo koje vrste infekcija genitourinarnog sistema.
• Oftalmološki pregled: pregled fundusa radi utvrđivanja stanja mrežnice. Prisutnost dijabetičke retinopatije ne isključuje mogućnost trajne trudnoće, ali je neophodno pojačati kontrolu nad nivoom glukoze u krvi i fotokoagulaciju mrežnice.
• Ispitivanje stanja bubrega: opća analiza urina, analiza urina prema Nechiporenku, biohemijske indikacije urina (kreatinin, urea, protein u urinu).
• Sveobuhvatni neurološki pregled na prisustvo dijabetičke neuropatije.
• Ispitivanje stanja kardiovaskularnog sistema: EKG, merenje krvnog pritiska.
• Endokrinološki pregled: provjera razine hormona štitnjače (T3, T4).
Za svih 9 mjeseci žena prima globalnu sveobuhvatnu podršku: lijekove, imunomodulaciju, biostimulirajuće, antivirusno, vitaminsko terapijsko, psihoterapijsko, fizioterapeutsko, antihomotoksikološko liječenje itd. Redovne su posjete akušeru-ginekologu prema indikacijama uz redovan nadzor ultrazvuka i skrininga.
U prvoj polovini trudnoće preporučuje se pacijentima da posjećuju akušera-ginekologa i endokrinologa dva puta mjesečno, u drugoj polovini - sedmično.
Posjeta liječnicima specijalistima rješava nekoliko problema odjednom: moguće je provesti cjeloviti klinički pregled, pojedinačno odabrati i prilagoditi dozu inzulina, odabrati strategiju liječenja, spriječiti mnoge komplikacije dijabetesa u kasnim fazama trudnoće, riješiti pitanje mogućnosti prenošenja trudnoće, spriječiti prijetnju prekida trudnoće, identificirati i liječi akušerske patologije, identificira i sprečava moguće patologije razvoja fetusa.
Sastanak kod urologa usmjeren je na prepoznavanje i liječenje urogenitalnih infekcija i pridruženih patologija, poremećaja genitourinarnog sustava i uroloških bolesti.
Prijem liječnika opće prakse pomoći će procijeniti stanje imuniteta, ukoliko postoje indikacije, provesti složenu imunomodulacijsku i biostimulacijsku terapiju.
Pažljiv medicinski nadzor osigurava pravovremenu identifikaciju različitih komplikacija koje mogu nastati tokom trudnoće. Odmah prema indikacijama, režim liječenja individualno je osmišljen posebno za ovog pacijenta.
Liječenje se propisuje na osnovu anamneze, rezultata prošlih pregleda, pregleda i dijagnostike.
2.2 Komplikacije tokom trudnoće s dijabetesom
Dijabetes i trudnoća imaju obostrano negativan efekat. S jedne strane, trudnoća pogoršava tijek osnovne bolesti, doprinoseći razvoju ili napredovanju hroničnih komplikacija - retinopatija (oštećenje mrežnice očne jabučice), nefropatija (oštećenje glomerularnog aparata i bubrežnog parenhima), neuropatija (poremećaji živčanog sustava povezani sa oštećenjem malih krvnih žila). Tokom trudnoće sklonost ketoacidozi značajno se povećava, čak i u nedostatku visoke hiperglikemije, kao i teške hipoglikemije, posebno u prvom tromjesečju.
S druge strane, dijabetes melitus doprinosi razvoju trudnoćnih komplikacija poput polihidramnija, prijetnje prekida, preeklampsije. Njihova učestalost se povećava, a tok postaje teži kod bolesnika sa angiopatijama, posebno dijabetičkom nefropatijom ili raširenim vaskularnim lezijama.
Značajke kasne gestoze kod dijabetes melitusa su rani početak (često nakon 21-26 tjedana), prevladavanje hipertenzivnih oblika i otpornost na liječenje. Na pozadini preeklampsije, povećava se prijetnja od napredovanja mikroangiopatija, zatajenja bubrega i krvarenja mrežnice. Izuzetno nepovoljna kombinacija preeklampsije i polihidramnija, koja često dovodi do prevremenog rođenja, značajno pogoršava prognozu za plod.
Dijabetes melitus negativno utječe na razvoj fetusa. Dijabetička embriopatija, koja se očituje defektima u živčanom sustavu (predafalija i dr.), Skeletu (vertebralna displazija, akranija), srcu, gastrointestinalnom traktu i mokraćnim putovima, direktna je posljedica hiperglikemije, dekompenzacije metabolizma ugljikohidrata (dijabetička ketoacidoza) i rezultirajuće hipoksije u I tromesečju trudnoće, posebno u prvih 7 nedelja. Kod dijabetesa kod majki učestalost urođenih malformacija prelazi onu u općoj populaciji za 2-3 puta. Može se smanjiti ako se glikemija normalizuje, metabolizam je u potpunosti kompenziran prije začeća i u ranoj trudnoći.
Dijabetička fetepatija razvija se u II tromjesečju, najčešće od 24. do 26. sedmice. Karakterizira ga kushengoidny izgled djeteta, edem potkožnog masnog tkiva, oslabljena funkcija mnogih organa, kompleks metaboličkih promjena koje značajno narušavaju adaptacijske procese u ranom neonatalnom razdoblju. Uzroci fetopatije su hormonalna neravnoteža u sistemu majka-placenta-plod i hronična hipoksija.
Često se u III tromjesečju formira makrosomija fetusa, što je tipičan znak dijabetičke fetoppatije. Vjeruje se da je njegov direktni uzrok hiperinzulinizam, koji se razvija u plodu kao rezultat kronične ili djelomične hiperglikemije, a inzulin ima snažan anabolički učinak i poznati je faktor rasta. Makrosomija nastaje usled povećanog taloženja potkožnog masnog tkiva i povećanja jetre fetusa. Dimenzije mozga i glave obično ostaju u granicama normale, međutim, veliki rameni pojas otežava djetetu prolazak kroz porođajni kanal. U slučaju dijabetičke makrosomije povećava se rizik od povrede rođenja, pa čak i intranatalne smrti fetusa.
Intrauterusna retardacija rasta (pothranjenost ploda) mnogo je rjeđa kod dijabetes melitusa. Njegova geneza povezana je s primarnom insuficijencijom placente kod pacijenata s teškim i raširenim mikroangiopatijama.Prema nekim izvješćima, usporavanje rasta fetusa može biti rezultat kronične ili česte hipoglikemije tijekom predoziranja inzulina.
Hiperglikemija majke, a prema tome i ploda, dijabetička ketoacidoza uzroci su kronične hipoksije fetusa i čak predstavljaju stvarnu prijetnju njenoj antenatalnoj smrti u trećem tromjesečju. Prevencija se sastoji u strogom održavanju kompenzacije dijabetesa, zahvaljujući adekvatnoj terapiji inzulinom i stalnom praćenju glikemije, glukozurije i ketonurije.
2.3 Prevencija komplikacija trudnoće kod dijabetesa
Prevencija komplikacija trudnoće kod dijabetesa igra presudnu ulogu i uključuje, prije svega, održavanje konstantne normalne razine šećera uz pomoć posebne prehrane i dijeta za sprečavanje naglih skokova. Da biste to učinili, često morate jesti, barem 6 puta dnevno, kako bi hranjive tvari i energija redovito ulazili u organizam i potpuno uklonili „brze“ ugljikohidrate poput šećera, džema i slatkiša iz svoje prehrane. Ishrana trudnice trebala bi sadržavati visok sadržaj vitamina i minerala i dovoljnu količinu proteina, potrebnog građevnog materijala za stanice.
Osim razine glukoze, vrlo je važno kontrolirati tjedno povećanje tjelesne težine, krvni tlak i povećanje trbušnog opsega, kako ne bi propustili prve znake razvoja gestoze, što je često kod trudnica sa šećernom bolešću.
Pojedinačni jelovnik, broj kalorija i režim fizičke aktivnosti moraju se usuglasiti s polaznikom endokrinologom. Većini trudnica sa dijabetesom liječnici propisuju vježbanje na otvorenom i laganu gimnastiku kao tjelesnu aktivnost koja poboljšava metabolizam, snižava šećer, holesterol i zaustavlja debljanje. Tu su i bazeni i časovi vodene aerobike.
Takođe je preporučljivo pohađati časove u školama za planiranje dijabetesa koje se stvaraju u porodilištima i na endokrinološkim odeljenjima. U ovim razredima trudnicama se govori o potrebi prevencije komplikacija u trudnoći kod dijabetes melitusa kako bi se, usprkos bolesti, moglo roditi i roditi zdravo dijete, objasniti važnost prehrane i pomoći u kreiranju pojedinačnog jelovnika i rasporeda tjelesne aktivnosti.
Svaka trudnica sa šećernom bolešću podvrgava se obaveznoj hospitalizaciji u najopasnijim fazama trudnoće kod ove bolesti, kako bi se izbjegle moguće komplikacije. Obično ljekari nude odlazak u bolnicu tri puta - u fazi dijagnoze trudnoće, u 22-24 i 32-34 sedmici, jer su ta razdoblja najkritičnija i zahtijevaju pojačano nadgledanje pri odabiru potrebne doze inzulina.
Uloga medicinske sestre u upravljanju dijabetesom
Najvažnije dostignuće dijabetologije u posljednjih trideset godina bila je sve veća uloga medicinskih sestara i organizacija njihove specijalizacije za dijabetes, takve medicinske sestre pružaju visokokvalitetnu njegu bolesnika sa šećernom bolešću, organiziraju interakciju bolnica, liječnika opće prakse, ambulante i antenatalne klinike, provode veliki broj studija i obuka bolestan. Obuka medicinskih sestara za pomoć pacijentima s dijabetesom je od velikog značaja, provodi se kako na posebnim ciklusima certificiranja, tako i izravno u klinikama za dijabetes.
Odgovornosti medicinskih sestara specijaliziranih za njegu trudnica sa šećernom bolešću u mnogim su aspektima slične dužnostima savjetnika i mogu se sumirati na sljedeći način:
podučavanje trudnica kako kontrolirati tok dijabetesa,
briga za hospitalizirane trudnice,
učestvovanje u aktivnostima zdravstvenog sistema,
učestvovanje u istraživanju, procena kvaliteta rada kolega, izrada standarda za dijagnozu i lečenje.
Radno mjesto medicinskog sestra konzultanta pojavilo se relativno nedavno, njegovi zadaci uključuju ne samo poboljšanje kvalitete medicinske njege, nego i poticanje istraživanja, kao i uvođenje novih metoda liječenja dijabetesa. Iskusni specijalisti trebaju savjetovati pacijente ne samo u okviru klinike za dijabetes, nego i na ambulantnoj osnovi.
U svim fazama medicinske skrbi za dijabetes potrebno je pacijentima pružiti informacije o njegovim uzrocima, liječenju, komplikacijama i faktorima koji doprinose njihovom razvoju. Ovu obuku trebali bi provoditi svi specijalisti koji rade s trudnicama koje imaju dijabetes, pojedinačno i u skupinama. U posljednje vrijeme bolesni se uvijek treniraju individualno. Većina klinika za dijabetes također organizira grupne časove - od jednokratnih, u trajanju od nekoliko sati, do tjednih seminara. U učionici za trudnice s dijabetesom tipa I i tipa 2 potrebno je organizirati diskusije u učionici, odgovoriti na sva pitanja, osigurati praktičnu obuku. Pored toga, za dugotrajne (nekoliko desetina godina) bolesnike sa šećernom bolešću neophodno je organizirati ponovljene tečajeve za osposobljavanje kako bi osvježili svoje znanje.
Ambulantno savjetovanje za trudnice s dijabetesom pružaju ljekari iz dijabetesne škole.
Medicinska sestra specijalizirana za njegu dijabetesa, ljekar, obično ide s liječnikom na savjet
Na dijelu odjeljenja medicinske prakse na recepciji su prisutni ljekari i medicinske sestre ovog odjela, kao i ostalo medicinsko osoblje, uključujući patronažne medicinske sestre i nutricionistu.
Ciljevi programa obrazovanja pacijenata:
Objasniti uzroke razvoja bolesti i njenih komplikacija,
Iznesite principe liječenja, počevši od jednostavnih osnovnih pravila i postupno proširujući preporuke za liječenje i praćenje, pripremite trudnice za neovisnu kontrolu tijeka bolesti,
Pružiti trudnici detaljne preporuke o pravilnoj prehrani i promjenama životnog stila,
Omogućiti trudnicama literaturu.
Obrazovni sistem za trudnice s dijabetesom sada je postao vrlo složen, ali učinkovit: njegova upotreba smanjuje potrebu za hospitalizacijama i pojavu komplikacija.
Trening trudnice za samokontrolu glikemije i procjenu rezultata:
Za uzimanje krvi trudnice preporučuje se upotreba posebnih lanceta ili tankih iglica iz inzulinskih šprica za jednokratnu upotrebu i olovki štrcaljke. Glavna stvar je da igla ima kružni presjek: u ovom slučaju ozljeda kože je mnogo manja, ubrizgavanje je manje bolno i rana brže zacjeljuje. Tradicionalne lancete trokutastih vrhova apsolutno nisu pogodne za često samo nadgledanje glikemije.
Postoje uređaji za automatsko probijanje kože lancetama (Softclix, Penlet itd.). Pogodnost je u tome što trudnica može napraviti punkciju postavljanjem uređaja na bočnu površinu vrha prsta, koja je manje osjetljiva na bol.
Lančevi su po pravilu pričvršćeni na glukometrske uređaje za samoodređivanje nivoa glukoze u krvi. Ponovljena upotreba jedne lancete dozvoljena je ako je uređaj namijenjen ličnoj upotrebi. Lančeve je potrebno povremeno zamijeniti. Ne možete koristiti istu lancetu od dana kada ste kupili brojilo.
Za određivanje glukoze u krvi koriste se dvije vrste sredstava: test trake, pomoću kojih se rezultat vizualno procjenjuje, kompaktni glukometri koji daju rezultat mjerenja kao broj na zaslonu. Trenutno u Rusiji postoji nekoliko vrsta vizuelnih test traka, na primer Betachek, Diascan.
Prije provođenja analiza potrebno je upoznati se s uputama za njihovu upotrebu. Držeći prst s ubodom prema dolje, morate oblikovati prilično veliku kap krvi. Bez dodirivanja kože sa trakom, potrebno je nanijeti krv na testnu zonu, uhvativši obje polovice testnog polja.Točno nakon vremena navedenog u uputama krv se briše (obično pamučnom vunom) drugom rukom. Nakon određenog vremena, pri dobrom svjetlu, promijenjena boja testne zone upoređuje se sa skalom na kutiji sa prugama.
Budući da je izbor samokontrole važan čimbenik u financijskim mogućnostima trudnice, prednost vizualnih test traka relativno je jeftina.
Za efikasno samo nadgledanje razvijeni su pojedinačni prenosivi brojili glukoze u krvi koji omogućavaju da se dovoljno precizno ocijene najvažniji metabolički parametri.
Imaju niz prednosti:
- brzina rada (od 5 s do 2 min),
- nema potrebe oprati krv,
- rezultat ne ovisi o osvjetljenju i viziji osobe,
- iskorištena kap krvi može biti vrlo mala,
- prisutnost elektronske memorije u koju se automatski bilježe rezultati mjerenja, itd.
U slučaju trudnoće, slabovidnih ili pate od oštećene percepcije boja, preporučuje se upotreba glukometra. U trudnica sa šećernom bolešću poremećaji percepcije boje se primjećuju prilično često, što je povezano s ranim promjenama fundusa zbog dijabetesa.
Glukometar je dve vrste:
1. Accu-Check Active, Glucotrend. Jednim dodirom (Basic, Basic Plus, Profile), Betachek, ljudskim okom sličnim suprimeu, određuje se promena boje testne zone koja je rezultat reakcije glukoze u krvi sa posebnim supstancama nanesenim na traku,
2. One Touch (SmartScan, Ultra, Horizon), Accu-Check Go, Bayer (Glucometer Elite, Ascensia Entrust), Satelitski - senzorski uređaji koji koriste elektrohemijsku metodu (uređaj mjeri struju koja se pojavi tokom reakcije glukoze u krvi s posebnim tvarima, prugasti).
Rezultati mjerenja na većini glukometra odgovaraju koncentraciji glukoze u cijeloj krvi. Izuzetak su uređaji One Touch (SmartScan, Ultra, Horizon), koji su kalibrirani nivoom glukoze u krvnoj plazmi, koji je 10-12% veći u odnosu na koncentraciju glukoze u cjelovitoj krvi. Preporučuje se trudnici da zabilježi te uređaje i obavezno obavijesti liječnika o umjeravanju uređaja u krvnoj plazmi. Većina trudnica očekuje gotovo 100% preciznost, što se, međutim, ne postiže.
Kvaliteta mjerača smatra se dobrom ako odstupanje rezultata instrumentalnog određivanja glikemije i laboratorijskih podataka ne prelazi 10%. Međunarodni standardi dopuštaju odstupanje rezultata glukometra od laboratorija u roku od 20%. Točnost mjerenja ovisi o vrsti test traka, vremenu i uvjetima čuvanja, sposobnosti pacijenta itd. Dakle, kada se hematokrit promijeni za 10%, odstupanje između rezultata i laboratorijske metode, ovisno o vrsti test traka, doseže 4-30%. U pravilu se laboratorijska mjerenja glukoze provode u krvnoj plazmi, a rezultati većine glukometra odgovaraju koncentraciji glukoze u cijeloj krvi koja je 10-12% manja.
Pogreške pri radu s uređajima i vizualnim test trakama čine ne samo trudnice, već i medicinsko osoblje. Najčešće se primjećuju sljedeće pogreške:
Obrišite prst obilno alkoholom (samo prvo operite ruke toplom vodom, a zatim je obrišite suhom),
Udaraju se ne na bočnoj površini distalne falange prsta, već na njegovom jastuku (s obzirom da vrhovima prstiju dodiruju okolne predmete, proboji na ovom mjestu su osjetljiviji i mogu stvoriti negativan stav prema samokontroli),
Nastaje nedovoljno velika kap krvi (vizualna procjena ne ispunjava nužno ovaj zahtjev, jer ljudsko oko u svakom slučaju može procijeniti promjenu boje ispitnog polja. Ako se koristi test traka s dvostrukim testnim poljem, važno je da kap krvi obuhvati obje polovice ispitnog polja ako glikemija se određuje pomoću uređaja, tada se testno polje mora u potpunosti prekriti krvlju, u protivnom će se dogoditi greška),
Razmažite krv preko testnog polja ili „kopajte“ drugu kap,
Ne poštujte vrijeme natapanja krvi na test traci (morate strogo slijediti zvučne signale brojila ili imati sat drugom rukom),
Ne brišu krv iz testnog polja nedovoljno (preostala krv ili pamučna vuna smanjuju tačnost mjerenja i kontaminiraju fotoosjetljivi prozor brojila).
Za samoodređivanje glukoze u urinu postoje vizuelne test trake (Diabur-Test, Diastix, Urigluk Biosensor AN). Uprkos niskoj cijeni i jednostavnosti upotrebe, oni imaju nekoliko nedostataka. Mjerenje glukoze u normalnom dijelu urina odražava one fluktuacije koncentracije glukoze u krvi koje su bile unutar nekoliko sati dok se ovaj urin formirao u tijelu. Zbog toga je nemoguće tačno odrediti nivo glukoze u krvi. Glukoza u urinu se pojavljuje samo kad je njegova razina u krvi iznad 10 mmol / l, a pacijent ne može biti miran, čak i ako su rezultati mjerenja negativni. Kako je cilj njege dijabetesa održavanje stabilne razine glukoze u krvi blizu normalne, samo praćenje mokraće je manje vrijedno.
Uz visoku razinu glukoze u krvi, prateće bolesti, posebno s povećanjem temperature, mučninom i povraćanjem, pacijenti oboljeli od dijabetesa melitusa trebaju kontrolirati aceton (tačnije ketonska tijela) u urinu. Za to postoje brojne test trake: Ketur-Test, Uriket, Keto-Diastix (potonji kombiniraju definiciju glukoze i acetona). Trudnica unosi rezultate samokontrole u posebno dizajniran dnevnik koji je osnova za samoliječenje i daljnje razgovore s liječnikom. Pri svakoj posjeti trudničkom ljekaru treba pokazati dnevnik samokontrole i naići na probleme. Kada, šta i koliko često trudnica treba provjeriti ovisi o vrsti dijabetesa, težini bolesti, načinu liječenja i individualnim terapijskim ciljevima. Treba imati na umu da smisao samokontrole nije samo periodično praćenje razine glukoze u krvi, već i u ispravnoj procjeni rezultata, planiranju određenih radnji ako se ne postignu ciljevi za pokazatelje glukoze u krvi.
Dijeta trudnice sa dijabetesom
Glavna pravila prehrane za dijabetes su: ograničenje ugljikohidrata (prvenstveno probavljivih), smanjenje unosa kalorija, posebno s prekomjernom težinom, dovoljna vitaminizacija hrane, pridržavanje dijeta.
Moramo se truditi da hranu pijemo svaki dan u istim satima, 5-6 puta dnevno, izbjegavajući prejedanje.Doktorni liječnik, koji propisuje dijetu trudnici sa dijabetesom, za svaki slučaj uzima u obzir njegovu tjelesnu težinu, prisustvo ili odsustvo pretilosti, prateće bolesti i, naravno, šećer u krvi.
Preporučena i isključena dijetalna hrana i jela:
Hljeb i proizvodi od brašna. Raž, proteinske mekinje, protein-pšenica, pšenica iz brašna hleba 2. razreda, prosječno 300 g dnevno. Nisu bogati proizvodi od brašna smanjenjem količine hljeba. Izuzete iz prehrane: proizvodi od maslaca i lisnatog tijesta.
Juhe od raznog povrća, kupusna juha, borsch, cvekla, meso i povrće okroshka, nemasno meso, riblje i gljive bujoni s povrćem, dozvoljene žitarice, krompir, mesne okruglice. Izuzeti su iz prehrane: jaki, masni juhe, mliječne kaše, riža, rezanci.
Meso i perad. Goveđa meso, teletina, rezana i mesna svinjetina, janjetina, zec, piletina, ćuretine kuhani, pirjani i prženi nakon vrenja, sjeckani i komad. Kobasica je dijabetična, dijetetska. Kuhan jezik. Jetra je ograničena. Izuzete iz prehrane: masne sorte, patka, guska, dimljeno meso, dimljene kobasice, konzervirana hrana.
Riba. Vrste sa malo masnoće, kuhane, pečene, ponekad pržene. Konzervirana riba u vlastitom soku i paradajz. Izuzete iz prehrane: masne vrste i sorte ribe, slana, konzervirano ulje, kavijar.
Mliječni proizvodi. Mlijeko i kiselo mliječno piće od sira je podebljano i nije masno, a jela od njega. Pavlaka - ograničena. Nesoljeni, nemasni sir. Izuzeta iz prehrane: slani sirevi, slatki skuti sir, vrhnje.
Jaja.Do 1,5 komada dnevno, bezalkoholna, tvrdo kuhana, proteinska omleta. Žumanjke ograničavaju.
Žitarice. Ograničeno na granice ugljenih hidrata. Heljda, ječam, proso, biserni ječam, zobena kaša, pasuljne žitarice. Izuzete iz prehrane ili strogo ograničene: riža, zdrob i tjestenina.
Povrće. Krompir, uzimajući u obzir normu ugljikohidrata. Ugljikohidrati se računaju i u mrkvu, repa, zeleni grašak. Povrće je povrće koje sadrži manje od 5% ugljikohidrata (kupus, tikvice, bundeva, zelena salata, krastavci, paradajz, patlidžan). Sirovo, kuvano, pečeno, pirjano povrće, ređe prženo. Slano i kiselo povrće isključeno je iz prehrane.
Grickalice Vinagrete, salate od svježeg povrća, povrtni kavijar, tikvice, namočene haringe, meso, riba, salate od morskih plodova, goveđi mliječ s niskim udjelom masti, nesoljeni sir.
Voće, slatka hrana, slatkiši. Svježe voće i bobice slatkih i kiselih sorti u bilo kojem obliku. Jelly, sambuca, mousse, kompoti, slatkiši na nadomjescima šećera: ograničeno - med. Izuzete iz prehrane: grožđe, grožđice, banane, smokve, datulje, šećer, džem, slatkiši, sladoled.
Umaci i začini. Ne masno na slabo meso, ribu, juhe od gljiva, povrtni čorb, paradajz sos. Paprika, hren, senf - u određenoj mjeri. Izuzete iz prehrane: masni, začinjeni i slani umaci.
Piće. Čaj, kafa s mlijekom, sokovi od povrća, malo slatkog voća i bobica, juha od šipka. Izuzete iz prehrane: grožđe i drugi slatki sokovi, limune od šećera.
Masti. Nezaslađeni maslac i ghee. Biljna ulja - u jelima. Izuzete iz prehrane: meso i masti za kuhanje.
ZAKLJUČCI O POGLAVLJU II
Upravljanje trudnoćom kod pacijenata sa dijabetesom vrši se u ambulantnom okruženju i u bolnici. Trudnice s povećanim rizikom od dijabetesa, ali normalna tolerancija na ugljikohidrate i nekomplicirana porodnička anamneza mogu biti pod zajedničkim strogim praćenjem klinike ženskog savjetovanja i endokrinologa (terapeuta).
Trudnice s novodijagnosticiranom (gestacijskom) dijabetesom trebaju biti odmah primljene na endokrinološku ili dijabetesnu specijalističku akušersku jedinicu radi dodatnog pregleda, odabira potrebne doze inzulina i preventivnog liječenja.
Najbolja opcija za trudnice s klinički očitim i latentnim oblicima dijabetesa je praćenje na temelju akušerskih odjela specijaliziranih za ovu patologiju.
Bolničko liječenje trudnica sa šećernom bolešću, u nedostatku akušerskih komplikacija i gestacijskog razdoblja do 20 tjedana, preporučljivo je provoditi u endokrinološkim odjeljenjima, a od druge polovine trudnoće u dobro opremljenim i opremljenim kvalificiranim akušerskim odjelima multidisciplinarnih bolnica.
POGLAVLJE III. ANALIZA STATISTIČKIH POKAZATELJA ZA RUSKU FEDERACIJU I KRASNODARSKU REGIJU
3.1 Analiza statističkih pokazatelja broja trudnica sa dijabetesom u Ruskoj Federaciji i Krasnodarskom teritoriju
Analizirali smo statističke zbirke Ruske Federacije i Krasnodarskog teritorija. Iz dobivenih podataka, može se pratiti trend porasta broja trudnica koje boluju od dijabetesa.
Trenutno se prognoza dijabetesa za majku poboljšala. Stopa smrtnosti trudnica i žena porođaja sa šećernom bolešću smanjena je na 0,2-0,7% (Tabela br. 1).
Tabela broj 1. „Stopa smrtnosti trudnica sa dijabetesom (u%)“
Statistika
 Problem trudnoće komplicirane šećernom bolešću (DM) stalno je u fokusu pažnje endokrinologa i opstetričara, budući da je povezan s čestim komplikacijama u perinatalnom razdoblju i prijeti zdravlju buduće majke i djeteta.
Problem trudnoće komplicirane šećernom bolešću (DM) stalno je u fokusu pažnje endokrinologa i opstetričara, budući da je povezan s čestim komplikacijama u perinatalnom razdoblju i prijeti zdravlju buduće majke i djeteta.
Prema statistici, u našoj zemlji dijabetes tipa 1 i 2 dijagnosticira se kod 1-2% porođajnih žena. Pored toga, razlikuju se pregestacijski (1% slučajeva) i gestacijski dijabetes (ili GDM).
Posebnost ove posljednje bolesti je ta da se ona razvija samo u perinatalnom periodu. GDM komplicira do 14% trudnoća (svjetska praksa). U Rusiji se ova patologija otkriva u 1-5% pacijenata.
Dijabetes trudnica, kako se često naziva GDM, dijagnosticira se kod pretilih žena sa lošom genetikom (rodbine s običnim dijabetesom). Što se tiče dijabetesa insipidusa kod porođaja, ova je patologija prilično rijetka i zauzima manje od 1% slučajeva.
Razlozi za pojavu
 Glavni razlog je debljanje i početak hormonskih promjena u tijelu.
Glavni razlog je debljanje i početak hormonskih promjena u tijelu.
Ćelije tkiva postepeno gube sposobnost apsorpcije inzulina (postaju krute).
Kao rezultat toga, raspoloživi hormon više nije dovoljan da održava potrebnu količinu šećera u krvi: iako se inzulin i dalje proizvodi, on ne može ispuniti svoje funkcije.
Trudnoća s postojećim dijabetesom
 Žene trebaju znati da su za vrijeme trudnoće kontraindicirani u uzimanju lijekova koji smanjuju šećer. Svim pacijentima je propisana inzulinska terapija.
Žene trebaju znati da su za vrijeme trudnoće kontraindicirani u uzimanju lijekova koji smanjuju šećer. Svim pacijentima je propisana inzulinska terapija.
U pravilu u prvom tromjesečju potreba za tim nešto je smanjena. U drugom - povećava se za 2 puta, a u trećem - ponovo se smanjuje. U ovom trenutku morate strogo slijediti dijetu. Nepoželjno je koristiti sve vrste zaslađivača.
Za gestacijski dijabetes preporučuje se prehrana sa proteinima i mastima. Važno je da ne jedete vrlo masnu hranu: kobasice i mast, visokokalorično mlijeko. Smanjenje ugljikohidratnih namirnica u prehrani trudnica smanjit će rizik od razvoja predimenzioniranog fetusa.
Da biste smanjili glikemijske vrijednosti u perinatalnom razdoblju ujutro, preporučuje se pojesti minimum ugljenih hidrata. Potrebno je stalno nadzirati krvnu sliku. Iako se blaga hiperglikemija tijekom trudnoće ne smatra opasnošću, najbolje je izbjegavati.
U trudnica sa dijabetesom tipa 1 može se javiti i hipoglikemija. U tom slučaju je neophodno da se redovno posmatra endokrinolog i ginekolog.
Kako bolest utječe na podnošenje ploda?
Šećerna bolest pogoršava trudnoću. Njegova opasnost je da glikemija može izazvati: u ranoj fazi - malformacije ploda i spontani pobačaj, a u kasnoj fazi - polihidramnije, što je opasno ponovnim pojavom prevremenog rođenja.
Žena je sklona dijabetesu ukoliko se pojave sljedeći rizici:

- dinamika vaskularnih komplikacija bubrega i mrežnice,
- srčana ishemija
- razvoj gestoze (toksikoza) i druge komplikacije trudnoće.
Bebe rođene takvim majkama često imaju veliku težinu: 4,5 kg. To je zbog povećanog unosa majčine glukoze u posteljicu, a potom u krv djeteta.
Istovremeno, gušterača fetusa dodatno sintetiše inzulin i stimulira rast bebe.
Tijekom trudnoće dijabetes se manifestira na različite načine:
- prigušenje patologije karakteristično je za prvo tromjesečje: vrijednosti glukoze u krvi su smanjene. Da bi se u ovoj fazi sprečila hipoglikemija, doza inzulina je smanjena za trećinu,
- počevši od 13. tjedna trudnoće, dijabetes opet napreduje. Hipoglikemija je moguća, dakle, doza inzulina je povećana,
- u 32. tjedna i do rođenja dolazi do poboljšanja tijeka dijabetesa, može doći do glikemije i doza inzulina ponovno se povećava za trećinu,
- odmah nakon porođaja, šećer u krvi prvo opada, a potom raste, dostižući svoje prenatalne pokazatelje do 10. dana.
U vezi s tako složenom dinamikom dijabetesa žena je hospitalizirana.
Dijagnostika
 Šećerna bolest smatra se utvrđenom ako su, prema rezultatima laboratorijskih ispitivanja, vrijednosti glukoze u krvi (na prazan želudac) 7 mmol / l (iz vene) ili veće od 6,1 mmol / l (iz prsta).
Šećerna bolest smatra se utvrđenom ako su, prema rezultatima laboratorijskih ispitivanja, vrijednosti glukoze u krvi (na prazan želudac) 7 mmol / l (iz vene) ili veće od 6,1 mmol / l (iz prsta).
Ako sumnjate na dijabetes, propisan je test tolerancije na glukozu.
Drugi važan simptom dijabetesa jeste šećer u mokraći, ali samo u kombinaciji s hipoglikemijom.Šećerna bolest remeti metabolizam masti i ugljikohidrata u tijelu, uzrokujući ketonemiju. Ako je razina glukoze stabilna i normalna, smatra se da je dijabetes nadoknađen.
Moguće komplikacije
 Perinatalni period na pozadini dijabetesa povezan je s višestrukim komplikacijama.
Perinatalni period na pozadini dijabetesa povezan je s višestrukim komplikacijama.
Najčešći - spontani pobačaj (15-30% slučajeva) u 20-27 nedelja.
Kasne toksikoze se takođe javljaju, povezane s patologijama bubrega (6%), infekcijom mokraćnih puteva (16%), polihidramnija (22-30%) i drugim faktorima. Često se razvija gestoza (35-70% žena).
Ako se ovoj patologiji doda i zatajenje bubrega, vjerovatnoća mrtvog rođenja naglo se povećava (20-45% slučajeva). Polovina žena na porođaju može imati visoku vodu.
Trudnoća je kontraindicirana ako:

- postoji mikroangiopatija,
- lečenje insulinom ne deluje,
- oba supružnika imaju dijabetes
- kombinacija dijabetesa i tuberkuloze,
- u prošlosti su žene imale opetovana mrtvorođenja,
- dijabetes se kombinira sa Rhesusovim sukobom kod majke i djeteta.
Uz kompenzirani dijabetes, trudnoća i porod se odvijaju sigurno. Ako patologija ne nestane, postavlja se pitanje prijevremenog porođaja ili carskog reza.
Uz dijabetes kod jednog od roditelja, rizik od razvoja ove patologije u potomstvu je 2-6%, u oba - do 20%. Sve ove komplikacije pogoršavaju prognozu normalnog rađanja djece. Postporođajni period često je povezan s zaraznim bolestima.
Principi tretmana
 Vrlo je važno zapamtiti da je ženu s dijabetesom trebao vidjeti liječnik prije trudnoće. Bolest se mora u potpunosti nadoknaditi kao rezultat kompetentne inzulinske terapije i prehrane.
Vrlo je važno zapamtiti da je ženu s dijabetesom trebao vidjeti liječnik prije trudnoće. Bolest se mora u potpunosti nadoknaditi kao rezultat kompetentne inzulinske terapije i prehrane.
Prehrana pacijenta nužno je u skladu sa endokrinologom i sadrži minimum ugljenih hidrata, masti.
Količinu proteinske hrane treba malo precijeniti. Obavezno uzimajte vitamine A, C, D, B, jodne pripravke i folnu kiselinu.
Važno je pratiti količinu ugljenih hidrata i pravilno kombinirati obroke s inzulinskim preparatima. Iz prehrane treba isključiti razne slatkiše, kašice i kašu od riže, sok od grožđa. Pazite na svoju težinu! Za cijelo vrijeme trudnoće žena ne bi smjela dobiti više od 10-11 kilograma.

Dozvoljeni i zabranjeni proizvodi protiv dijabetesa
Ako dijeta ne uspije, pacijent se prebacuje na inzulinsku terapiju. Dozu injekcija i njihov broj utvrđuje i kontrolira ljekar. Kod dijabetesa blaga terapija je indicirana u biljnom obliku. Trudnicama se preporučuju sitne fizičke aktivnosti u obliku pješačenja.
Sve ove mjere odnose se na žene sa dijabetesom tipa 1. Dijabetes tipa 2 i gestacijski dijabetes rjeđe su prisutni kod porođajnih žena.
Tok trudnoće kod dijabetes melitusa: moguće poteškoće i načini kako ih spriječiti

Ako u tijelu postoji nedostatak inzulina, javlja se dijabetes melitus.
Prije toga, kad se ovaj hormon nije koristio kao lijek, žene s tom patologijom praktično nisu imale šanse za porođaj. Samo 5% njih moglo je zatrudnjeti, a smrtnost ploda bila je gotovo 60%!
U današnje vrijeme dijabetes kod trudnica prestao je biti kobna prijetnja, jer liječenje inzulinom omogućava većini žena da porode i rađaju bez komplikacija.
Upravljanje trudnoćom
Za održavanje trudnoće, potrebno je potpuno nadoknaditi dijabetes.
Budući da je potreba za inzulinom u različitim perinatalnim periodima različita, trudnicu je potrebno hospitalizirati najmanje tri puta:
- nakon prvog poziva za medicinsku pomoć,
- drugi put u tjednu 20-24. U ovo vrijeme potreba za inzulinom neprestano se mijenja,
- i u 32-36 tjedana, kada se često pridruži kasna toksikoza, što je velika opasnost za razvoj ploda. Hospitalizacija u ovom slučaju može se riješiti carskim rezom.
Trudnoća je moguća ako se fetus normalno razvija i u nedostatku komplikacija.
Većina liječnika smatra da su porođaji u 35-38 tjedana optimalni. Način isporuke strogo je individualan. Carski rez kod pacijenata sa dijabetesom javlja se u 50% slučajeva. Istovremeno, terapija inzulinom ne prestaje.
Bebe rođene takvim majkama smatraju se preuranjenim. Treba im posebna njega. U prvim satima djetetovog života sva pažnja ljekara usmjerena je na prevenciju i borbu protiv glikemije, acidoze i virusnih infekcija.
Srodni videozapisi
O tome kako trudnoća i porod prolaze s dijabetesom, u videu:
Trudnoća je vrlo važan test za ženu s dijabetesom. Uspješan ishod može se očekivati pažljivim poštovanjem svih preporuka i uputa endokrinologa.
- Dugotrajno stabilizuje nivo šećera
- Obnavlja proizvodnju inzulina pankreasa
Saznajte više. Nije droga. ->
Trudnoća dijabetes tipa 1

Dijabetes melitus je ozbiljna endokrina bolest u kojoj se stvara prekomjerna količina glukoze u krvi. Tokom trudnoće ovo stanje može prouzrokovati ozbiljne probleme i za samu ženu i za bebu. Kako traje 9 mjeseci za buduću majku koja boluje od dijabetesa tipa 1?
Mehanizmi razvoja bolesti
Šećerna bolest tipa 1 (ovisna o insulinu) razvija se kod mladih žena mnogo prije trudnoće. Ova se patologija u većini slučajeva manifestuje u djetinjstvu, a do začeća djeteta žena je registrirana kod endokrinologa više godina. Manifestacija šećerne bolesti tijekom razdoblja očekivanja djeteta praktično ne nastaje.
Dijabetes ovisan o insulinu je autoimuna bolest. Pomoću ove patologije uništava se većina? Ćelija gušterače. Te posebne strukture odgovorne su za proizvodnju inzulina, važnog hormona koji sudjeluje u metabolizmu ugljikohidrata. S nedostatkom krvi nivo glukoze znatno raste, što neminovno utječe na rad cijelog tijela trudnice.
Autoimuno oštećenje stanica pankreasa prvenstveno je povezano sa genetskom predispozicijom. Primećen je i efekat različitih virusnih infekcija koje se prenose u djetinjstvu.
Uzrok razvoja šećerne bolesti prvog tipa mogu biti teške bolesti gušterače.
Svi ovi faktori u konačnici dovode do oštećenja ćelija koje proizvode inzulin i do potpunog odsustva ovog hormona u tijelu.
Višak šećera u krvi dovodi do mnogih zdravstvenih problema. Prije svega, dijabetes i krvni sudovi i živci pate, što neminovno utječe na njihovo funkcioniranje. Hiperglikemija takođe doprinosi poremećenom radu bubrega, srca i nervnog sistema. Sve to u kompleksu znatno usložnjava život žene i dovodi do razvoja različitih komplikacija tokom trudnoće.
Simptomi dijabetesa tipa 1
U iščekivanju bebe, bolest se manifestuje prilično tipičnim znakovima:
- učestalo mokrenje
- stalna glad
- snažna žeđ.
Žena je primijetila sve ove znakove još prije začeća djeteta, a s početkom trudnoće njeno se stanje obično ne mijenja. S produljenim tijekom dijabetesa ovisnog o insulinu, razvijaju se sljedeće komplikacije:
- dijabetička angiopatija (oštećenje malih i velikih žila u tijelu, razvoj njihove stenoze),
- dijabetička polineuropatija (poremećaj nervnih vlakana),
- tromboza
- bolovi u zglobovima
- katarakta (zamagljivanje sočiva)
- retinopatija (oštećenje mrežnice i oštećenje vida),
- oštećena funkcija bubrega (glomerulonefritis, zatajenje bubrega),
- mentalne promjene.
Komplikacije u trudnoći
Sve neželjene posljedice dijabetesa kod trudnica povezane su s oštećenom cirkulacijom krvi u malim i velikim žilama. Razvijanje angiopatije dovodi do pojave takvih stanja:
- prekid trudnoće u bilo koje vrijeme,
- preeklampsija (nakon 22 nedelje),
- eklampsija
- polyhidramnios
- insuficijencija posteljice,
- abrupcija placente i krvarenje.
Posledice dijabetesa tipa 1 za fetus
Bolesti majke ne prođu nezapaženo za dijete koje se nalazi u maternici. Žene sa šećernom bolesti ovisnom o inzulinu razvijaju se u većini slučajeva hronična hipoksija fetusa.
Ovo stanje je povezano s neadekvatnim radom posteljice, koja nije u stanju opskrbiti bebu potrebnom količinom kisika tijekom trudnoće.
Neizostavni nedostatak hranjivih sastojaka i vitamina dovodi do značajnog kašnjenja u razvoju ploda.
Jedna od najopasnijih komplikacija za dete je formiranje dijabetičke fetepatije. Ovom patologijom se u pravo vrijeme rađa vrlo velika djeca (od 4 do 6 kg).
Često se takav porođaj završi carskim rezom, jer prevelika beba jednostavno ne može proći rodni kanal majke bez ozljeda.
Takva novorođenčad zahtijeva posebnu njegu, jer se uprkos velikoj težini, rađaju prilično slabašno.
Kod mnoge djece odmah nakon rođenja, šećer u krvi naglo pada. Ovo stanje nastaje zbog činjenice da se pri stezanju pupčane vrpce zaustavlja opskrba majčinog glukoze u djetetovom tijelu. Istovremeno, proizvodnja inzulina ostaje visoka, što izaziva značajno smanjenje šećera u krvi kod beba. Hipoglikemija prijeti ozbiljnim posljedicama do razvoja kome.
Mnoge žene su zabrinute zbog pitanja hoće li se bolest prenijeti na novorođeno dijete. Smatra se da ako jedan od roditelja pati od patologije, tada rizik od prenošenja bolesti na bebu je od 5 do 10%. Ako se dijabetes pojavi kod mame i tate, vjerovatnost oboljenja djeteta je oko 20-30%.
Porođaj kod žena sa dijabetesom ovisnim o insulinu
Rođenje djeteta kroz prirodni porođajni kanal moguće je pod sljedećim uvjetima:
- težina ploda manja od 4 kg
- zadovoljavajuće stanje djeteta (nema izražene hipoksije),
- odsutnost ozbiljnih akušerskih komplikacija (teška gestoza, eklampsija),
- dobra kontrola glukoze u krvi.
Uz loše zdravlje žene i ploda, kao i s razvojem komplikacija, izvodi se carski rez.
Prevencija komplikacija dijabetesa kod trudnica je pravovremeno otkrivanje bolesti. Stalno praćenje šećera u krvi i pridržavanje svih preporuka ljekara značajno povećavaju šanse žene da rodi zdravu bebu u dogledno vrijeme.
ljekar akušer-ginekolog Ekaterina Sibileva
Trudnoća i dijabetes tipa 1: planiranje, tečaj, rizici

Dijabetes tipa 1 nije bolest koja zabranjuje rađanje djece. Međutim, vrijedno je planirati trudnoću i stalno je pod nadzorom specijalista, jer se povećava rizik od komplikacija koje nepovoljno utječu i na zdravlje majke i na zdravlje djeteta.
Planiranje
Planiranje trudnoće za dijabetes tipa 1 trebalo bi početi 6 mjeseci prije začeća. Važno je da tokom godine koncentracija glukoze u krvi stalno ima normalne vrijednosti, jer postoje rizici razvoja komplikacija postojećih bolesti i primarnih, prethodno identificiranih.
Osim toga, stabilna očitanja glukoze pomoći će u toleriranju kolebanja glukoze tokom dojenja djeteta, što znači da je vjerovatnije da će se roditi zdravo dijete bez rizika od komplikacija za zdravlje majke.
Normalni pokazatelji glukoze uključuju pokazatelje ne više od 5,9 mmol / L prije jela i ne više od 7,7 mmol / L 2 sata nakon obroka.
Neposredno prije začeća potrebno je u potpunosti ispitati majčino tijelo i proći sve potrebne testove koji će vam pomoći da pronađete i najmanja odstupanja od norme i daljnje praćenje napredovanja.
Među specijalistima mora biti prisutan oftalmolog koji će provjeriti stanje žila na dnu oka i isključiti razvoj retinopatije ili propisati adekvatan tretman koji će poboljšati stanje kod postojeće bolesti.
Također mora biti poznato stanje i funkcioniranje bubrega. Proučavanje stanja fundusa i bubrežnog aparata je važno jer ti organi podliježu ogromnom opterećenju tokom trudnoće, što dovodi do razvoja komplikacija.
Važno je pratiti pritisak. S pokazateljima iznad norme, trebali biste potražiti pomoć specijaliste za propisivanje lijekova koji će sniziti krvni tlak.
Vrijedno je znati da nakon 30 godina rizik od razvoja komplikacija napreduje svake godine. Stoga, čak i uz sva pravila i rano planiranje, postoji rizik.
Postoje bolesti i stanja u kojima je trudnoća nemoguća:
- dijabetes melitus tipa 1 u dekompenzaciji, često postoji hipoglikemija i ketoacidoza,
- nefropatiju, kada se glomerularna filtracija smanjuje,
- retinopatija u fazi proliferacije,
- uporni visoki krvni pritisak i koronarne bolesti srca.
Daljnje planiranje trudnoće moguće je samo kada se postigne kompenzirani dijabetes tipa 1. Inače je rizik od ozbiljnih komplikacija za majku i dijete vrlo velik.
Značajke trudnoće s dijabetesom tipa 1
Tokom trudnoće s dijabetesom tipa 1, količina potrebnog inzulina se stalno mijenja.
Ponekad su pokazatelji toliko različiti da pacijenti smatraju ovo hardverskom greškom ili slabo kvalitetnim inzulinom.
Količina hormona gušterače varira ovisno o vremenu, a često je nemoguće prepoznati određeni obrazac i unaprijed odrediti potreban broj jedinica.
Zbog toga je važno dovesti dijabetes melitus tipa 1 u kompenzirano stanje kako bi se lakše preživjele fluktuacije glukoze tijekom trudnoće.
Pristranosti koncentracije inzulina kod svake žene su individualne, a može se dogoditi i da trudnica ne osjeća snažne kapi. Ali često su razlike značajne. Jedina razlika je hoće li se žena uspjeti na vrijeme prilagoditi i održati normalnu koncentraciju glukoze. Potreba za insulinom varira od trimestra trudnoće.
Pročitajte i Kako se nositi sa glukozurijom
Prvo tromjesečje
Potreba za insulinom je smanjena. U prosjeku pada za 27%. Ovo je stanje opasno po tome što je nemoguće unaprijed predvidjeti količinu hormona, što znači da se uvodi uobičajeni broj jedinica. To dovodi do hipoglikemijskog stanja. Posljedica će biti hiperglikemija. Ovaj skup simptoma naziva se postglikemijska hiperglikemija.
Pored fluktuacija u koncentraciji šećera, opaža se toksikoza, povraćanje u kojem se smatra normalnim pratećim simptomom. Ovo je stanje opasno po tome što gnojni refleks oslobađa sav sadržaj želuca i svi proizvodi izlaze napolje, a nemaju vremena za apsorpciju.
Nakon povraćanja, potrebno je uzimati potrebnu količinu ugljikohidrata, jer nakon ubrizgavanja inzulina hormon počinje djelovati, a pošto se ništa ne pretvara u glikogen, pojavljuje se hipoglikemijsko stanje što može rezultirati nesvjesticom i konvulzijama.
Treće tromjesečje
Treće tromjesečje slično je prvom, jer je potreba za inzulinom ponovno manja. Ovo je stanje opasno čestim razvojem hipoglikemije. Značajka trećeg tromjesečja je da je osjetljivost na niske šećere smanjena, pa je važno stalno pratiti koncentraciju glukoze u krvi kako bi se izbjegli nesvjestice i druge negativne posljedice.
Porod i poslije
Na sam djetetov rođendan, fluktuacije glukoze su prejake, tako da biste trebali napustiti injekcije hormona ili učiniti da doza bude minimalna.Do povećanja koncentracije šećera dolazi zbog iskustava, a do smanjenja zbog jakog fizičkog napora, posebno za vrijeme prirodnog porođaja. Ali svaka promjena broja jedinica inzulina trebala bi se dogoditi tek nakon savjetovanja sa stručnjakom.
Posjeta endokrinologu tokom trudnoće trebala bi biti česta radi sprečavanja mogućih komplikacija i za majku i za bebu.
Za vrijeme dijabetesa tipa 1 možda ne postoji konstantna koncentracija glukoze. Često dolazi do smanjenja koncentracije. Zato se prije hranjenja savjetuje jesti neki ugljeni hidrat, bolji od brzih ugljikohidrata.
Hospitalizacija tokom trudnoće
Tokom trudnoće dijabetes tipa 1 hospitalizira se tri puta. Ova tri puta smatraju se obaveznim. Uz opće pogoršanje blagostanja i nemogućnost neovisne kompenzacije dijabetesa, dodatna hospitalizacija provodi se na neodređeno vrijeme.
Pročitajte i Kako prepoznati dijabetes kod žena
Kada se otkrije trudnoća, žena mora biti hospitalizirana kako bi se podvrgla svim potrebnim testovima. S jakim odstupanjima nekih pokazatelja od normalne, trudnoća se umjetno prekida, jer će razvoj djeteta nakon toga negativno utjecati na zdravlje bebe i žene.
Nakon navršetka 22 tjedna nužna je ponovljena obvezna hospitalizacija. U ovom periodu povećava se potreba za injekcijama inzulina, a sama se ambulantno ne može prilagoditi dramatično promjenjivim pokazateljima.
Posljednja hospitalizacija potrebna je za rođenje djeteta. Ovaj period se javlja u 33. tjedna gestacije.
Učinak trudnoće na komplikacije dijabetesa
Trudnoća je stresno stanje za svaki organizam. Posebno je opasno kada postoje hronične bolesti poput dijabetesa.
Neprestano povećano opterećenje negativno utječe na opće stanje i izaziva ne samo napredovanje komplikacija dijabetesa, nego i povećava rizik od novih.
Najčešće se opaža pogoršanje u fundusu i bubrežnom aparatu. Retinopatija se pogoršava, albumin se pojavljuje u urinu.
Fetalni razvoj u majke s dijabetesom
Tokom trudnoće prvo je razdoblje najvažnije. To je period od trenutka začeća do početka drugog tromjesečja. U tom je razdoblju vrlo važno održavati normalnu koncentraciju glukoze u krvi. To je zbog činjenice da dijete nema organe, a naročito gušteraču, a povećana glukoza će prijeći bebi kroz posteljicu, što će izazvati hiperglikemiju u plodu.
U prvom tromjesečju položeni su svi organi i sustavi, a povećana koncentracija glukoze dovest će do stvaranja patologije. Organi nervnog i kardiovaskularnog sistema su najosjetljiviji.
Tek od 12. tjedna nadalje, bebin razvijeni gušterača počinje djelovati, odnosno proizvoditi inzulin.
Ako se dijabetes tipa 1 kod žene dekompenzira, tada dječja žlijezda treba proizvesti veliku količinu inzulina, što će dovesti do povećanja inzulina u krvi. To će dovesti do oticanja i debljanja.
Neposredno nakon rođenja beba ima hipoglikemiju, pa je, prema potrebi, potrebno stalno nadziranje i davanje glukoze.
5. Značajke tijeka dijabetesa tokom trudnoće

Tok dijabetesa tokom trudnoće je značajan labilnost i talasasti karakter,povećaosklonost ketoacidozi i hipoglikemiji.
Prva sedmica trudnoćečajkod većine bolesnika dolazi do poboljšanja tolerancije na ugljikohidrate, pa je potrebno smanjenje doze inzulina.
Polovinatrudnoćazbog povećane aktivnosti kontransularnih hormona (glukagon, kortizol, placentni laktogen, prolaktin) pogoršava se tolerancija na ugljikohidrate: povećava se glukozurija glikemija i može se razviti ketoacidoza.Do ovog trenutka potrebe za inzulinom znatno se povećavaju.
Kraj trudnoćezbog smanjenja nivoa kontransularnih hormona tolerancija ugljikohidrata opet se poboljšava.
Vrodahu trudnica sa dijabetesom mogu se primijetiti i visoka hiperglikemija i ketoacidoza povezana sa stresom rođenja, kao i hipoglikemija uslijed povećane mišićne aktivnosti.
Prvi dani nakon porođaja, posebno nakon porođaja u trbuhu, glikemija opada, ali se 4-5. dana oporavlja uobičajena razina šećera u krvi za svakog pacijenta.
Sve ove promjene metabolizma ne mogu se propustiti tijekom trudnoće i porođaja.
6. Tok trudnoće, porođaja i postporođajni period kod dijabetesa
Prva polovina trudnoćevećina pacijenata ima komplikovane komplikacije. Međutim, kod dijabetesa učestalostspontani pobačaji(15%) premašuje onu kod osoba bez dijabetesa.Osim toga, u ranoj trudnoći može napredovati do vaskularnih komplikacijadijabetesa koji ponekad zahtijeva prekid trudnoće.
Druga polovina trudnoćečajznačajno povećava učestalost akušerskih komplikacija kao što su:
- kasna gestoza (50-80%),
- polihidramioni (20-50%),
- pretnja preranom rođenju (8-12%),
- fetalna hipoksija (8-12%),
- urogenitalna infekcija.
Urogenitalniinfekcija primjetno pogoršava trudnoću, takođe doprinoseći razvoju mnogih akušerskih komplikacija (spontani pobačaj, kasna gestoza, prerani porođaji i dr.).
Porođaj kod dijabetesačesto komplikovano:
- neblagovremeno pražnjenje amnionske tečnosti (20-30%),
- slabost patrimonijalnih snaga (10-15%),
- slabost
- povećana hipoksija fetusa,
- formiranje funkcionalno uske karlice,
- teško rađanje ramenog pojasa (6-8%).
U postporođajnom perioduenajčešće komplikacije su hipogalaktija i infekcija (endometritis i dr.). Uz to se često pogoršava i infekcija mokraćovoda i bubrega.
7. 1. Dijabetička fetepatija
Štetni učinak dijabetesa kod majke na fetus očituje se formiranjem sindroma simptoma koji se zove dijabetička fetepatija.
Dijabetička fetepatija- kompleks simptoma koji uključuje karakterističan izgled, ubrzanje stopa rasta tjelesne mase, visoku učestalost malformacija, funkcionalnu nezrelost organa i sistema ploda, odstupanja od normalnog tijeka razdoblja neonatalnosti, visoku perinatalnu smrtnost.
Do vašeg izgleda novorođenčad nalikuju pacijentima s Itsenovim sindromomco - Cushing: cijanoza, oticanje, velik trbuh i pretjerano razvijeni sloj potkožnog masnog tkiva, lice u obliku mjeseca, veliki broj petehija na krvarenjima na koži lica i udova, teška hipertrihoza. Primjećuje se neproporcionalnost tjelesnosti: dugačko tijelo, kratak vrat, mala glava.
Opseg glave je mnogo manji od opsega ramenog pojasa.Frekvencija dijabetesa Fetopatia ovisi o vrsti i stupnju kompenzacije dijabetesa u majci, prisustvu vaskularnih komplikacija, akušerskih i ekstragenitalnih patologija. Trudnice s IDDM-omi vaskularne komplikacije, učestalost dijabetičke fetoppatije dostiže 75,5%, dok sGDMmnogo je niža (40%).
Uzrokovana majčinom hiperglikemijomaktiviranje sekretorne aktivnostiβ-ćelije gušterača fetusau pratnjiaktiviranje simpatičke-andrenalne i hipofizebubrežni sistem.
U slučaju fetusa, otkrivena je veća koncentracija IRI i C-peptida u krvi iz pupčane vrpce, povećanje broja i osjetljivosti inzulinskih receptora, viši sadržaj ACTH i glukokortikoida. dekompenzirani dijabetes majke
Strneujednačen i inferioran razvoj organa i funkcijafetalni sistem. Sekretorna aktivnost fetalnog otočnog aparata koja nastaje ranom praćena je porastom mase srca, nadbubrežnih žlijezda, slezine, jetre i smanjenjem veličine mozga i timusne žlijezde (timusa).
Takvu djecu karakterizira zaostajanje u morfofunkcionalnom razvoju središnjeg živčanog sustava, posebno retikularne formacije (retikularna formacija), plućnog tkiva i plućnog sustava surfaktanta, kao i inhibicija imunostatusa. Hipertrofija jednih organa i nerazvijenost drugih u velikoj mjeri kompliciraju stvaranje intra-hipostatske prilagodbe novorođenčadi i smanjuju njihovu vitalnost.
Kako napreduje trudnoća kod dijabetesa tipa 1?

Trudnoća na pozadini hroničnih bolesti majke uvijek je veliki rizik za samu ženu i zdravlje nerođenog djeteta.
Ali mnoge dijagnoze, čak i teške poput dijabetesa tipa 1, više nisu apsolutna prepreka majčinstvu.
Potrebno je samo pravilno se ponašati u fazi planiranja i slijediti preporuke specijalista tokom cijelog razdoblja trudnoće.
Značajke bolesti
Dijabetes tipa 1 ili dijabetes ovisan o insulinu složeno je autoimuno oboljenje kod kojeg beta ćelije gušterače ne rade. To dovodi do poremećaja upotrebe glukoze i hronično povišene razine glukoze u krvi (hiperglikemije).
Hiperglikemija dovodi do razvoja komplikacija, dolazi do oštećenja vaskula, bubrezi, mrežnica, periferni nervi.
Redovna primjena izračunatih doza inzulina omogućava vam podešavanje razine glukoze, normalizaciju njegovog sadržaja u krvi i smanjenje rizika od komplikacija. Ali pacijent je stalno ovisan o lijeku, liječenje se ne smije prekinuti čak i tijekom trudnoće.
Kako napreduje trudnoća kod dijabetesa tipa 1?
Upravljanje trudnoćom za dijabetes u majke ima niz značajki. Uspješan tijek trudnoće i zdravlje fetusa ovise o usklađenosti trudnice sa svim preporukama liječnika, redovnim posjetama konzultacijama.
Čak i ako se osjećate odlično, ne patite od komplikacija povezanih s dijabetesom i održavate normalan šećer u krvi, svakodnevno praćenje glukoze u urinu i keton pomoću test traka potrebno je. Unesite rezultate u tablicu.
Konzultacija endokrinologa ne bi trebala biti
manje od 1 puta mesečno. Ako je potrebno, liječnik će propisati dodatni opći test urina i test na kreatinin, a glikovani hemoglobin bit će određen istovremeno sa biohemijom.
Prehrana: koliko je važna prehrana?
Važna za uspješnu trudnoću je dijeta. Dijabetičar nema suštinsku razliku od uobičajene prehrane, ali glavna stvar je kontrola težine. Ne možemo dopustiti da njegove oštre fluktuacije i veliki ukupni volumen prate rezultate cijele trudnoće.
Broj kojih se treba voditi je 2-3 kg u prvom tromjesečju, 250-300 g tjedno u drugom i malo više - od 370 do 400 g tjedno - u posljednjem tromjesečju. Ako dobijete više, trebali biste pregledati unos kalorija hrane.
Potreba za inzulinom
Za razliku od dijeta, potreba za inzulinom kod trudnica nije ista kao prije začeća. Mijenja se u skladu s gestacijskom dobi. Štoviše, u prvom tromjesečju može biti još niža nego prije trudnoće.
Zbog toga morate biti veoma oprezni u kontroli šećera u krvi i dozi inzulina kako biste spriječili hipoglikemiju.
Ovo stanje će biti opasno za ženu i plod. Negativni učinak na dobrobit i kompenzacijski posthipoglikemijski skok glukoze.
Nove doze inzulina trebaju se odabrati pod nadzorom endokrinologa. Općenito, potreba za lijekom može se smanjiti za 20-30%.
Ali zapamtite da razdoblje smanjenja potrebe za inzulinom ne traje dugo, već ga zamjenjuje drugo tromjesečje, kada se potreba za lijekom, naprotiv, može znatno povećati.
Redovno nadgledajući vrijednosti šećera u krvi, ovog trenutka nećete propustiti. Prosječna dnevna doza inzulina u ovom periodu može biti i do 100 jedinica. O raspodjeli dugog i „kratkog“ oblika lijeka morate razgovarati sa svojim liječnikom.
Do trećeg tromjesečja doza inzulina ponovno se može malo smanjiti.
Na fluktuacije šećera u krvi može utjecati žensko emocionalno stanje. Njeni osjećaji za zdravlje fetusa su jasni, posebno u prvim mjesecima trudnoće.
Ali zapamtite da se sa stresom povećava i razina glukoze, a to može komplicirati tok trudnoće. Emocionalna udobnost za trudnicu s dijabetesom je od posebnog značaja. Ali ako se buduća majka ne može sama nositi s uzbuđenjem, mogu joj se propisati lagani sedativi.
Planirane hospitalizacije
Za praćenje stanja žene i tijeka trudnoće s dijabetesom tipa 1, kalendar predviđa 3 planirane hospitalizacije.
Oni su potrebni čak i kada žena dobro radi, a testovi pokazuju jaku kontrolu glukoze.
- Prva hospitalizacija događa se kada je trudnoća dijagnosticirana samo.
Pregled majke pokazat će kako tijelo reagira na hormonske promjene koje su započele, postoji li prijetnja njenom zdravlju ili se trudnoća može nastaviti. Specijalizirane klinike obično organiziraju časove "dijabetesne škole", koje žena može pohađati tijekom hospitalizacije, kako bi razgovarali o problemima koji se odnose na njenu novu situaciju.
- Druga planirana hospitalizacija bit će u 22-24 sedmice.
Obično je u tom periodu potrebno pregledati dozu inzulina i, moguće, uvesti izmjene u prehrani. Ultrazvukom će se već moći utvrditi razvija li se dijete pravilno, postoje li indikacije za pobačaj.
- Treća hospitalizacija zakazana je za sredinu trećeg tromjesečja, 32-34 sedmice.
Potrebno je odrediti način porođaja i vrijeme porođaja. Mnogi ljekari smatraju da je za majku obolelu od dijabetesa i njezinu bebu bolje ako se trudnoća završi malo ranije, u roku od 36-37 nedelja. Ali ako stanje žene ne izazove zabrinutost, porođaj je moguć u 38-40 tjedana.
Ako se ženi dijagnosticiraju komplikacije povezane sa dijabetes melitusom, postoje lezije mrežnice ili je oštećena funkcija bubrega, postoje krvne vaskularne promjene, tada se propisuje carski rez.
Indikacija za operaciju bit će prevelik plod, što je često slučaj i kod žena s dijabetesom.
Ako stanje žene ne izaziva zabrinutost i trudnoća je prošla bez komplikacija, porođaj se može riješiti na prirodan način (moguće je stimulirati porođaj u određeno vrijeme).
Na dan zakazanog rođenja žena neće ujutro jesti, a neće biti potrebna ni injekcija insulina. Ali tačnije, o ponašanju na dan rođenja potrebno je unaprijed razgovarati s endokrinologom. Nemir žene u vezi s predstojećim rođenjem može uzrokovati nagli porast pokazatelja glukoze. Stoga je kontrola šećera na ovaj dan obavezna, bez obzira na sposobnost jesti i napraviti injekciju.
Mogući rizici za mamu i bebu
Dijabetes je povezan s metaboličkim poremećajima u majčinom tijelu i, naravno, ne može a da ne utječe na tijek trudnoće i razvoj fetusa.
- U prvom tromjesečju, kada placentarna barijera još ne djeluje, polažu se svi organi bebe.
Stoga je posebno važno stabilizirati vrijednosti glukoze u ovom periodu. Poremećaji razvoja mogu se izraziti u rascjepu nepca, kralježničnih hernija, nedostatku organa ili promjeni njihovog položaja.
- Vaskularne bolesti žene povezane sa dijabetesom mogu utjecati na razvoj ploda u drugom i trećem tromjesečju.
Oni mogu biti uzrok kronične hipoksije, kašnjenja u razvoju ili čak smrti fetusa.
- Tijekom neonatalnog razdoblja dijete također može biti u riziku od metaboličkih poremećaja povezanih sa sastavom majčine krvi.
To mogu biti hipoglikemija, povećana potreba za kalcijumom ili magnezijom, žutica novorođenčeta. Postoji prijetnja smrću novorođenčeta u postnatalnom razdoblju. Kompetentni neonatolog pomoći će da se izbjegnu nepotrebne komplikacije. Stoga bi se porođaj žena s dijabetesom trebao odvijati u specijaliziranoj bolnici.
Promjene koje se događaju tokom trudnoće su stres i stres za svaku ženu. Štoviše, ovo se odnosi na bolesnike sa dijabetesom tipa 1.
- Toksikoza prvih mjeseci trudnoće, posebno s čestim povraćanjem, može uzrokovati ketoacidozu.
- Uz nedovoljnu kontrolu šećera u krvi, promjene u potrebama za inzulinom mogu dovesti do hipoglikemije.
- Česti kolpitis i kandidijaza koji se susreću kod dijabetesa mogu ometati začeće, izazvati ektopičnu trudnoću ili previjanje placente.
- Dijabetes utječe na reološka svojstva krvi. Porođaj (ili pobačaj) može biti kompliciran teškim krvarenjima.
- Tokom trudnoće povećava se rizik od razvoja nefropatije i neuropatije, a prirodni porođaj često je kontraindiciran zbog retinopatije i rizika od gubitka vida.
Ozbiljna metabolička bolest - dijabetes melitus tipa 1 više nije kontraindikacija trudnoći. Ali ako želite roditi zdravu bebu, trebali biste se unaprijed pripremiti na začeće, a tijekom trudnoće morat ćete posjetiti liječnike prilično često.
Novorođeno dijete će također trebati povećanu pažnju specijalista. Pravilnim nadzorom krvne slike i pravovremenom korekcijom doza inzulina dijete neće patiti od dijabetesa (iako će ostati nasljedna predispozicija za bolest).