Savezne kliničke smjernice za dijagnozu i liječenje šećerne bolesti tipa 2 u djece i adolescenata Tekst znanstvenog članka iz specijalnosti - Medicina i zdravstvena zaštita
 Dijabetes melitus se sve više dijagnosticira u djetinjstvu i zauzima drugo mjesto po učestalosti slučajeva među hroničnim dječjim bolestima.
Dijabetes melitus se sve više dijagnosticira u djetinjstvu i zauzima drugo mjesto po učestalosti slučajeva među hroničnim dječjim bolestima.
Ova urođena i neizlječiva patologija uzrokovana je poremećenim metabolizmom ugljikohidrata, a karakterizira je porast koncentracije šećera u krvnoj plazmi.
Zdravlje malog pacijenta i vjerojatnost razvoja ozbiljnih komplikacija ovise o pravovremenoj dijagnozi i liječenju.
Klasifikacija bolesti
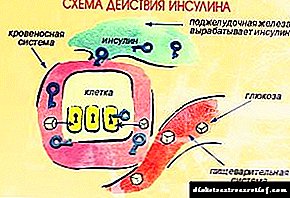
Patogeneza bolesti je poteškoća u apsorpciji glukoze u ćelije organa, što dovodi do njenog nakupljanja u krvi. To se može dogoditi zbog nedovoljne sinteze inzulina ili kad ćelijski receptori izgube osjetljivost na hormon.
Na osnovu razlika u mehanizmu razvoja bolesti dijabetes melitus dijeli se na nekoliko vrsta:
- Dijabetes tipa 1 je dijabetes ovisan o insulinu.
 Razvija se kao rezultat uništavanja tkiva pankreasa odgovornog za proizvodnju inzulina. Kao rezultat toga, stvara se nedovoljna količina hormona i nivo glukoze u krvnoj plazmi počinje rasti. Dijabetes tipa 1 je urođena bolest i uglavnom se dijagnosticira kod djece i adolescenata od rođenja do 12. godine života.
Razvija se kao rezultat uništavanja tkiva pankreasa odgovornog za proizvodnju inzulina. Kao rezultat toga, stvara se nedovoljna količina hormona i nivo glukoze u krvnoj plazmi počinje rasti. Dijabetes tipa 1 je urođena bolest i uglavnom se dijagnosticira kod djece i adolescenata od rođenja do 12. godine života. - Dijabetes tipa 2 je oblik patologije neovisan o insulinu. U tom slučaju ne postoji nedostatak inzulina, ali ćelije postaju imune na hormon i apsorpcija glukoze u tkivu je teška. Takođe dovodi do povećanja šećera u tijelu. Dijabetes tipa 2 u djetinjstvu praktično se ne otkriva i razvija se tokom života. Odrasli pacijenti stariji od 35-40 godina osjetljiviji su na bolest.
Patologija je klasifikovana prema težini kursa:
- 1 stepen - blagi oblik sa stabilnom nivoom šećera u plazmi koji ne prelazi 8 mmol / l,
- 2 stepena - umereno stanje sa promenom pokazatelja glukoze tokom dana i koncentracijom koja dostiže 14 mmol / l,
- 3. stupanj - teški oblik s povećanjem razine glukoze iznad 14 mmol / L.
Kao odgovor na liječenje, dijabetes se razlikuje u fazama:
- faza kompenzacije - tijekom terapije pokazatelji šećera se održavaju na razini prihvatljivih standarda,
- faza subkompenzacije - mali višak glukoze kao rezultat liječenja,
- dekompenzacijska faza - tijelo ne reagira na terapiju koja je u toku i vrijednosti šećera znatno su premašene.
Uzroci patologije
Etiologija bolesti razlikuje se ovisno o vrsti patologije.
Dakle, razlozi koji provociraju razvoj oblika ovisnog o inzulinu uključuju:
- patologija pankreasa,
- dugotrajni stres
- umjetno hranjenje kod novorođenčadi,
- virusna oboljenja
- jaka toksičnost otrovnim tvarima,
- urođene malformacije gušterače.
Dijabetes tipa 2 se razvija zbog takvih faktora:
- genetska predispozicija
- različiti stepeni gojaznosti,
- rana trudnoća
- sjedilački način života
- poremećaji prehrane
- uzimanje lijekova koji sadrže hormone
- pubertet
- bolesti endokrinog sistema
U većini slučajeva pojava dijabetesa kod djece ne može se spriječiti, kao što se može učiniti kod odraslih, isključujući faktore koji mogu izazvati kršenje metabolizma ugljikohidrata iz života.
Simptomi dijabetesa kod djece
Kliniku za patologiju kod novorođenčadi karakteriziraju sljedeći simptomi:
- neobjašnjivo mršavljenje
- učestalo mokrenje i oslobađanje velike količine urina,
- snažna žeđ
- lagan i proziran urin,
- visok apetit
- sklonost pelenskom osipu i pojavu osipa od apscesa,
- pojava škrobastih mrlja na donjem vešu i pelenama,
- bolesti desni
- letargija i suza,
- visoka osjetljivost na virusne i zarazne bolesti.
U starijoj dobi možete obratiti pažnju na takve znakove:
- umor,
- loših performansi i školskih performansi,
- smanjenje oštrine vida,
- dnevnu pospanost i nesanicu,
- suva koža i usna sluznica,
- pojava svrbeža
- pojačano znojenje
- debljanje
- razdražljivost
- osjetljivost na gljivične i bakterijske infekcije.
Pažljivo praćenje djeteta omogućit će vam da otkrijete prve alarmantne simptome na vrijeme i dijagnosticirate bolest u ranim fazama formiranja. Pravodobno započeto liječenje pomoći će u sprječavanju razvoja komplikacija i održavanju dobrobiti malog pacijenta.
Video dr Dr. Komarovskyja o uzrocima i simptomima šećerne bolesti:
Komplikacije
Povećana koncentracija šećera u krvi dovodi do razvoja akutnih i hroničnih komplikacija. Akutne posljedice nastaju u roku od nekoliko dana, pa čak i sati, i u tom slučaju je potrebna hitna medicinska pomoć, jer se u protivnom povećava rizik od smrti.
Te komplikacije uključuju sledeća patološka stanja:
- Hiperglikemija - nastaje zbog oštrog povećanja nivoa glukoze. Primjećuju se ubrzano mokrenje i neumitljiva žeđ. Klinac postaje letargičan i raspoložen. Postoje bolovi povraćanja, slabost raste. Dete se žali na glavobolju. U budućnosti se puls ubrzava, a pritisak raste. Ako se pomoć ne pruži na vrijeme, tada se razvija prekomatozno stanje, dolazi do gubitka svijesti i dolazi do kome.
- Ketoacidotska koma je opasno stanje, praćeno padom pritiska i bolovima u trbuhu. Bebino lice pocrveni, jezik postaje malin i prekriva se gustim bijelim premazom. Miris acetona pojavljuje se iz usta, a dijete brzo slabi. Govor je težak, pojavljuje se bučno disanje. Svijest postaje zamućena i javlja se nesvjestica.
- Hipoglikemijska koma - značajno smanjenje koncentracije šećera u plazmi postaje uzrok hipoglikemije. Emocionalno stanje djeteta je nestabilno. Postaje letargičan i letargičan, potom previše uzbuđen. Povećava se glad i žeđ. Koža postaje vlažna, zjenice se šire, stvara se slabost. Stanje se može zaustaviti davanjem pacijentu slatkog soka ili komadića čokolade i hitno pozovite hitnu pomoć, jer se u protivnom razvija prekomatozno stanje i dijete gubi svijest.
Visoke razine glukoze mijenjaju sastav i svojstva krvi i uzrokuju poremećaje cirkulacije. Kao rezultat gladovanja kisikom utječu unutrašnji sustavi tijela i smanjuje se funkcionalna sposobnost organa.
Ovakve patološke promjene razvijaju se dugo, ali nisu ništa manje opasne komplikacije od kome.
Često na pozadini dijabetesa nastaju sljedeće bolesti:
- Nefropatija je teška ozljeda bubrega koja vodi razvoju bubrežne insuficijencije. Opasna komplikacija koja prijeti životu pacijenta i zahtijeva transplantaciju pogođenog organa.
- Encefalopatija
 - praćeno emocionalnom nestabilnošću i bez pravovremenog liječenja dovodi do mentalnih poremećaja.
- praćeno emocionalnom nestabilnošću i bez pravovremenog liječenja dovodi do mentalnih poremećaja. - Oftalmopatija - uzrokuje oštećenje živčanih završetaka i krvnih žila očiju, što izaziva kataraktu, strabizam, oštećenje vida. Glavna opasnost je velika vjerojatnost odvajanja mrežnice, što će dovesti do sljepoće.
- Artropatija - kao rezultat komplikacije oslabljena je pokretljivost zglobova i javlja se izraženi sindrom boli.
- Neuropatija - u ovom slučaju nervni sistem pati. Mogu se primijetiti bol i ukočenost u nogama, smanjena osjetljivost udova. Javljaju se probavni i kardiovaskularni sistem.
Vjerovatnoća komplikacija i težina posljedica ovise o tome da li se dijabetes liječi i koliko je dobro odabrana terapija. Što se bolje nadoknađuje višak glukoze u tijelu, veća je vjerojatnost da će smanjiti štetu na unutrašnjim organima i spriječiti razvoj kome.
Dijagnostika
Proces dojenja je od velike važnosti već u početnim fazama dijagnosticiranja dijabetesa kod djece.
Sestra pomaže u prikupljanju podataka potrebnih za sastavljanje jasne slike mogućih uzroka bolesti, sudjeluje u pripremi malog pacijenta za laboratorijske i instrumentalne studije i pruža njegu skrbi tijekom terapije u bolnici i kod kuće.
Medicinska sestra saznaje od roditelja o popratnim i ranijim bolestima kod djeteta, o prisutnosti dijagnosticiranog dijabetesa kod njih ili uže obitelji. Uči o pritužbama, karakteristikama dnevne rutine bebe i njegovoj ishrani. Ispituje se tjelesnost pacijenta, procjenjuje stanje kože i desni, mjeri pritisak i težinu.
Sljedeći korak je provođenje dijagnostičkih testova:
- Opća klinička analiza urina i krvi.
- Krvni test za šećer. Prekoračenje 5,5 mmol / L potvrđuje dijagnozu.
- Test tolerancije na glukozu Obavljaju se dva krvna ispitivanja i to na prazan stomak i nekoliko sati nakon što pacijentu daju otopinu glukoze. Razina šećera iznad 11 mmol / L ukazuje na dijabetes.
- Krvni test za inzulin i glikozilirani hemoglobin. Visoka stopa inzulina ukazuje na pojavu 2 vrste bolesti.
- Ultrazvučni pregled gušterače. Omogućuje vam da procijenite stanje organa i otkrijete oštećena područja žlijezde.

Prisutnost antitela na inzulin, tirozin fosfatazu ili glutamat dekarboksilazu u krvi u kombinaciji sa podacima o uništavanju gušterače potvrđuje dijabetes tipa 1.
Terapije
Kliničke preporuke za dijabetes u djece ovise o vrsti dijagnosticirane bolesti.
Važne točke liječenja su:
- terapija lijekovima
- dijetalna hrana
- povećana fizička aktivnost,
- fizioterapija.
 Kod patologije tipa 1, osnova terapije je terapija inzulinom. Injekcije se rade pod kožu pomoću insulinske šprice ili pumpe. Koža je prethodno očišćena preparatom koji sadrži alkohol.
Kod patologije tipa 1, osnova terapije je terapija inzulinom. Injekcije se rade pod kožu pomoću insulinske šprice ili pumpe. Koža je prethodno očišćena preparatom koji sadrži alkohol.
Hormon se mora davati polako i potrebno je naizmjenično mijenjati mjesto ubrizgavanja, izbjegavajući da dođe u isto područje tijela.
Injekcije se mogu raditi u pregib trbuha, pupčanu regiju, u bedro, podlakticu i ramenu.
Liječnik izračunava dozu i broj dnevnih injekcija, a mora se strogo pridržavati rasporeda primjene inzulina.
Pored toga, takvi se lekovi mogu propisati:
- sredstva za snižavanje šećera,
- anabolički steroidi
- protuupalni i antibakterijski lekovi,
- sredstva za smanjenje pritiska
- preparati sulfonilureje
- kompleks vitamina.
- elektroforeza
- Akupunktura
- magnetoterapija
- električna stimulacija
- masaža.
Pridržavanje dijeta preduvjet je za život malog pacijenta.
Glavni principi prehrane su sljedeći:
- tri glavna obroka i tri užine dnevno,
- većina ugljikohidrata je u prvoj polovini dana,
- potpuno ukloniti šećer i zamijeniti ga prirodnim zaslađivačima,
- odbijaju jesti hranu bogatu brzim ugljikohidratima, slatkiše i masnu hranu,
- uklonite iz prehrane peciva i peciva od pšeničnog brašna,
- ograničite unos slatkog voća,
- unosite u prehranu više svježeg povrća, povrća, agruma i nezaslađenog voća,
- zamijenite bijeli hljeb raženim ili integralnim brašnom,
- meso, riba i mliječni proizvodi trebaju biti malo masti,
- ograničiti sol, začine i tople začine u ishrani,
- dnevno pijte normu čiste vode neophodnu za održavanje vodenog balansa, po količini od 30 ml po kilogramu mase.
Prehrambena prehrana trebala bi postati način života pa će je biti potrebno stalno pridržavati. Starije dijete treba biti osposobljeno za izračunavanje XE (jedinice za hljeb) i rukovanje injekcionom špricom ili olovkom.
Samo u ovom slučaju, možete uspješno održavati prihvatljivu razinu šećera u krvnoj plazmi i računati na dobrobit djeteta.
Video od majke djeteta s dijabetesom:
Prognoza i prevencija
Šta se može učiniti da se spreči dijabetes? Nažalost, gotovo ništa ako se bolest genetski uzrokuje.
Postoji niz preventivnih mjera, čija će se primjena samo umanjiti faktor rizika, odnosno smanjiti vjerojatnost endokrinih poremećaja i zaštititi dijete od bolesti:
- kako bi zaštitili bebu od stresnih situacija,
- uzimanje bilo kakvih lekova, posebno hormona, treba da propiše samo lekar,
- novorođenče treba dojiti,
- starija deca treba da se pridržavaju principa pravilne ishrane, da ne zloupotrebljavaju slatkiše i peciva,
- prati težinu deteta, sprečavajući razvoj gojaznosti,
- obavljati rutinski pregled svakih 6 meseci,
- lečiti upalne i zarazne bolesti na vreme,
- pružaju svakodnevnu fizičku aktivnost doziranu.
Da li se dijabetes može izliječiti? Nažalost, bolest je neizlječiva. S dijabetesom tipa 2 može se postići produljena remisija i potreba za lijekovima za snižavanje šećera može se smanjiti, ali uz strogu dijetu i razumnu tjelesnu aktivnost.
Pridržavanje svih preporuka liječnika i pozitivan stav omogućuje djetetu dijabetičaru da vodi normalan način života, da raste, razvija se, uči i praktički se ne razlikuje od svojih vršnjaka.
Sažetak znanstvenog članka iz medicine i javnog zdravstva, autor znanstvenog rada - Zilberman L.I., Kuraeva T.L., Peterkova V.A.
Učestalost šećerne bolesti tipa 2 (T2DM), uključujući među mladima, naglo se povećala, a T2DM počeo se bilježiti kod adolescenata, pa čak i djece prije adolescentske dobi. Bolest se razvija na pozadini pretilosti i metaboličkog sindroma, ali je dugo asimptomatska, pa je za identifikaciju potrebna aktivna dijagnostička pretraga. Ove kliničke preporuke razvijene su u IDE-u FSBI ENC i pokrivaju pitanja dijagnoze, liječenja i liječenja pacijenata s dijabetesom tipa 2.
Tekst znanstvenog rada na temu "Federalne kliničke smjernice za dijagnozu i liječenje dijabetesa tipa 2 u djece i adolescenata"
Federalne kliničke smjernice za dijagnozu i liječenje dijabetesa tipa 2 kod djece i adolescenata
Dr. Sc. L.I. SILBERMAN, dr. Med T.L. KURAEVA, dopisni član RAS, prof. V.A. PETERKOVA, stručno vijeće Ruskog udruženja endokrinologa
Endokrinološki naučni centar Federalne budžetske institucije Ministarstva zdravlja Rusije, Moskva
Učestalost šećerne bolesti tipa 2 (T2DM), uključujući među mladima, naglo se povećala, a T2DM počeo se bilježiti kod adolescenata, pa čak i djece prije adolescentske dobi. Bolest se razvija na pozadini pretilosti i metaboličkog sindroma, ali je dugo asimptomatska, pa je za identifikaciju potrebna aktivna dijagnostička pretraga. Ove kliničke preporuke razvijene su u IDE-u FSBI ENC i pokrivaju pitanja dijagnoze, liječenja i liječenja pacijenata s dijabetesom tipa 2.
Ključne riječi: T2DM, djeca i adolescenti, hiperinsulinemija, inzulinska rezistencija, biguanidi
Savezne kliničke preporuke o dijagnostici i liječenju šećerne bolesti tipa 2 kod djece i adolescenata
L.I. ZIL'BERMAN, T.L. KURAEVA, V.A. PETERKOVA, stručni odbor Ruskog udruženja endokrinologa
Federalna državna budžetska institucija "Endokrinološki istraživački centar", Ministarstvo zdravlja Rusije, Moskva
U posljednjih nekoliko godina obolijevanje od dijabetesa melitusa (DM2) povećavalo se. Njegov brzi rast utječe na mlade ispitanice među ostalim dobnim skupinama, uključujući adolescente i djecu prije puberteta. Bolesti se razvijaju u povezanosti s pretilošću i metaboličkim sindromom, ali ostaju asimptomatski tokom dugog razdoblja. Zbog toga je za njegovo otkrivanje potrebna aktivna dijagnostička pretraga. Sadašnje kliničke preporuke ističu glavne probleme koji se odnose na dijagnostičke i strategije liječenja pacijenata oboljelih od dijabetesa melitusa tipa 2.
Ključne riječi: dijabetes melitus tipa 2, djeca i adolescenti, hiperinsulinemija, otpornost na inzulin, biguanidi.
Pakao - krvni pritisak
ACE - enzim koji pretvara angiotenzin
GPN - glukoza u plazmi nakon posta
Gastrointestinalni trakt
IRI - indeks otpornosti na inzulin
HDL - lipoproteini velike gustine
LDL - lipoproteini niske gustine
MRI - snimanje magnetnom rezonancom NAFLD - bezalkoholna masna jetra
NGN - glikemija na testu sa oštećenjem
NTG - oslabljena tolerancija na glukozu
- oralni test tolerancije na glukozu
- randomizirana klinička ispitivanja
- dijabetes tipa 1
- dijabetes tipa 2
- sindrom policističnih jajnika
- antigeni glavnog kompleksa histos-humanog lokaliteta (humani leukocitni antigeni)
- maloljetnički dijabetes kod odraslih (dijabetes mladih sa početkom zrelosti)
Metode korištene za prikupljanje / odabir dokaza:
- pretraživanje u elektroničkim bazama podataka.
Opis metoda koje se koriste za prikupljanje / odabir i analizu dokaza
Baza dokaza za preporuke su publikacije sadržane u Cochrane biblioteci
trenutne, baze podataka EMBASE i MEDLINE. Dubina pretraživanja bila je 5 godina.
Metode korištene za procjenu kvalitete i snage dokaza:
- procjena značajnosti u skladu sa shemom ocjenjivanja (tab. 1, 2).
Metode korištene za analizu dokaza:
- recenzije objavljenih metaanaliza,
- sistematski pregledi sa tabelama dokaza.
Tabela 1. Shema rejtinga za procenu snage preporuka
Kvalitetne metaanalize, sistematski pregledi randomiziranih kontroliranih ispitivanja (RCT) ili RCT s vrlo niskim rizikom pristranosti
Kvalitativno izvedene metaanalize, sistematične ili RCT-ove sa malim rizikom sistematskih grešaka
Meta-analize, sistematski ili RCT-ovi sa visokim rizikom pristranosti
Visokokvalitetni sistematski pregledi studija slučaja ili kohortnih studija
Kvalitetni pregledi studije o kontroli slučaja ili vrlo niske kohortne studije
rizik miješanja efekata ili pristranosti i prosječna vjerojatnost uzročno-posljedične veze
Dobro provedene studije o kontroli slučaja ili kohortne studije sa srednjim rizikom od efekata
miješanja ili pristranosti i prosječne vjerojatnosti uzročno-posljedične veze
Studije slučajeva - Kontrolne ili kohortne studije s velikim rizikom miješanja učinaka ili
sistematske greške i prosječna vjerojatnost uzročno-posljedične veze
Neanalitičke studije (na primjer: opis slučaja, serija slučajeva)
Tabela 2. Shema rejtinga za procenu kvaliteta preporuka
Najmanje jedna metaanaliza, sistematski pregled ili RCT ocijenjeni kao 1 ++, koji se izravno primjenjuju na ciljnu populaciju i pokazuju održivost rezultata,
ili grupu dokaza, uključujući rezultate istraživanja ocijenjene kao 1+, koji se izravno primjenjuju na ciljnu populaciju i pokazuju ukupnu održivost rezultata
U grupi za dokaze, koja uključuje rezultate istraživanja ocijenjeni kao 2 ++, koji se izravno primjenjuju na cilj
populacije i koji pokazuju opću robusnost rezultata, ili dokaze ekstrapolirane iz studija sa ocjenom 1 ++ ili 1 +
C Skup dokaza, uključujući rezultate istraživanja ocijenjene kao 2+, koji se direktno primjenjuju na ciljnu populaciju i pokazuju ukupnu robusnost rezultata, ili dokaze ekstrapolirane iz studija ocijenjenih kao 2 ++
D Dokazi 3 ili 4 nivoa
bilo dokaz ekstrapoliran iz studija sa 2+
Metode korištene za procjenu kvalitete i snage dokaza:
Tablice dokaza popunjavali su članovi radne grupe.
Metode korištene za davanje preporuka:
Bodovi dobre prakse (GPP)
Preporučena dobra praksa zasniva se na kliničkom iskustvu članova radne grupe za izradu preporuka.
Analiza troškova nije provedena, a publikacije o farmakoekonomiji nisu analizirane.
Načini provjere preporuka:
- vanjska stručna procjena,
- interna stručna procjena.
Opis metoda provjere preporuka
Ove su preporuke preliminarne
verzije su recenzirane od strane neovisnih stručnjaka
Oni od kojih je zatraženo da primarno komentiraju u kojoj je mjeri razumljivo tumačenje dokaza na kojima se temelje preporuke.
Primljeni su komentari od ljekara primarne njege i dječjih pedijatara u pogledu jasnoće preporuka i važnosti preporuka kao radnog alata u svakodnevnoj praksi.
Savjetovanja i stručna procjena Najnovije izmjene ovih preporuka predstavljene su u preliminarnoj verziji za raspravu na Kongresu endokrinologa 20. do 22. maja 2013. (Moskva), na konferencijama pedijatrijskih endokrinologa 22. do 23. juna 2013. (Arhangelsk) i 5. do 6. septembra 2013. grad (Sochi). Preliminarna verzija postavljena je za široku raspravu na web stranici FSBI ESC tako da ljudi koji ne sudjeluju u kongresu i konferencijama imaju priliku sudjelovati u raspravi i poboljšanju preporuka.
Nacrt preporuka također će pregledati neovisni stručnjaci koji su zatraženi.
Prije svega, da komentiram razumljivost i tačnost interpretacije baze dokaza koja je u osnovi preporuka.
Za konačnu reviziju i kontrolu kvalitete preporuke će ponovo biti analizirane od strane članova radne grupe, kako bi se osiguralo da se svi komentari i komentari stručnjaka uzmu u obzir, rizik od sustavnih pogrešaka u izradi preporuka svodi se na minimum.
Snaga preporuka (A - D) navedena je u tekstu preporuka.
Definicija, dijagnostički kriterijumi i klasifikacija dijabetesa
Dijabetes melitus (DM) je etiološki heterogena skupina metaboličkih bolesti za koje je karakteristična hronična hiperglikemija uslijed oštećenog lučenja ili djelovanja inzulina, ili kombinacije ovih poremećaja. Kod dijabetesa postoje poremećaji metabolizma ugljikohidrata, masti i proteina, koji nastaju zbog kršenja djelovanja inzulina na ciljno tkivo.
Velika većina (90%) svih slučajeva dijabetesa u djetinjstvu i adolescenciji jesu dijabetes melitus tipa 1 (T1DM), za koji je karakterističan apsolutni nedostatak inzulina izazvan uništenjem p-stanica pankreasa.
Dijabetes tipa 1 nije kršenje metabolizma ugljikohidrata, nastao kao rezultat izlučivanja inzulina koji ne zadovoljava potrebe tijela. To se može dogoditi zbog otpornosti na inzulin, nedovoljnog nivoa izlučivanja inzulina, kršenja njegovog procesa sekrecije i urođenog zastoja r-ćelija.
Dijagnostički kriteriji za dijabetes temelje se na promjenama nivoa glukoze u plazmi i na prisutnosti ili odsutnosti karakterističnih simptoma f).
Postoje 3 metode za laboratorijsku dijagnozu dijabetesa (tablica 3).
Kod šećerne bolesti tipa 1 karakteristični simptomi su primijećeni kod djece u 30% slučajeva: poliurija, polidipsija, oštećenje vida, gubitak težine u kombinaciji s glukozurijom i ketonurijom (C).
Dijagnoza se obično brzo potvrđuje kada se otkrije značajan porast glukoze u plazmi. Ako su u krvi i urinu prisutna ketonska tijela, indicirana je hitna terapija. Čekati do sljedećeg dana za potvrdu hiperglikemije može biti opasno, jer je moguć razvoj ketoacidoze.
Ako slučajnim određivanjem glukoze u plazmi tijekom dana ili nakon jela potvrdi dijagnozu dijabetesa, OGTT se ne provodi f). U dvojbenim slučajevima, provodi se dugotrajno praćenje s povremenim ponovljenim testiranjima.
U nedostatku simptoma dijabetesa, dijagnoza se postavlja samo na osnovu dva puta pouzdano utvrđene hiperglikemije.
Dijagnostički kriterijumi za ispitivanje glukoze u plazmi naglo (GPN):
- GPN ne mogu naći ono što trebaš? Isprobajte uslugu odabira literature.
- GPN 5,6-6,9 mmol / l - glikemija u postu sa oštećenjem (NGN),
- GPN> 7,0 mmol / L - procijenjena dijagnoza dijabetesa koja se mora potvrditi u skladu s gornjim kriterijima.
Dijagnostički kriteriji za OGTT rezultate (plazma glukoza 2 sata nakon punjenja glukozom - GP2):
- GP2 11,1 mmol / L - procijenjena dijagnoza dijabetesa koja se mora potvrditi u skladu s gornjim kriterijima.
NTG i NGN smatraju se intermedijarnim fazama između normalnog metabolizma ugljikohidrata i dijabetesa f).
Klasifikacija dijabetesa
Klasifikacija dijabetesa data je u tabeli. 4.
Tabela 3. Kriterijumi za dijagnozu dijabetesa (ISPAD, 2009)
Karakteristični simptomi u kombinaciji sa slučajnim otkrivanjem glukoze u plazmi> 11,1 mmol / L *. Prepoznavanje se smatra slučajnim u bilo koje doba dana bez uzimanja u obzir vremena proteklog od posljednjeg obroka
Glukoza u plazmi naglo> 7.0 mmol / L **. Prazan stomak definira se kao jedenje prije 8 sati ili više.
Plazma glukoza 2 sata nakon vježbanja tijekom oralnog testa tolerancije na glukozu (OGTT)> 11,1 mmol / L. Za opterećenje, ekvivalent 75 g bezvodne glukoze otopljene u vodi (ili 1,75 g / kg do maksimuma
Napomena * - za punu kapilarnu krv> 11,1 mmol / l, za vensku polnu krv> 10,0 mmol / l, ** -> 6,3 za vensku i kapilarnu polnu krv.
Tabela 4. Etiološka klasifikacija poremećaja metabolizma ugljikohidrata (ISPAD, 2009)
I. T1DM se može očitovati u bilo kojoj dobi, ali najčešće kod djece i adolescenata
A. Autoimuni dijabetes karakterizira smrt p-ćelija, prisustvo autoantitijela na p-stanice, apsolutni nedostatak inzulina, potpuna ovisnost o inzulinu, teški tijek s tendencijom ka ketoacidozi, povezanost s genima glavnog kompleksa histokompatibilnosti (HLA)
B. Idiopatski dijabetes javlja se i sa smrću p-stanica i sklonost ketoacidozi, ali bez znakova autoimunog procesa (specifična autoantitijela i udruživanja s HLA sistemom). Ovaj oblik bolesti karakterističan je za pacijente afričkog i azijskog porijekla.
II. T2DM - najčešći tip dijabetesa kod odraslih, karakteriziran je relativnim nedostatkom inzulina s oštećenim izlučivanjem i djelovanjem inzulina: od prevladavajuće inzulinske rezistencije s relativnim nedostatkom inzulina do pretežno sekretornog oštećenja, sa ili bez kombinacije inzulinske rezistencije
III. Ostale specifične vrste dijabetesa. Ovaj odjeljak uključuje brojne nozološki neovisne oblike dijabetesa (uglavnom nasljedni sindromi s monogenim tipom nasljeđivanja), kombinirane u zasebne podvrste
A. Genetske oštećenja u funkciji P-ćelija:
1. Hromosom 12, HNF-1a (MODY3)
2. Hromosom 7, GCK (MODY2)
3. Hromosom 20, HNF-4a (MODY1)
4. Hromosom 13, IPF-1 (MODY4)
5. Hromosom 17, HNF-1 / i (MODY5)
6. Hromosom 2, NeuroDl (MODY6)
7. Mutacija mitohondrijske DNK
8. Hromosom 6, KCNJ11 (Kir6.2), ABCC8 (Sur 1)
9. Neki drugi, čiji su uzrok monogenski nedostaci u sintezi inzulina
B. Genetske greške u delovanju insulina:
1. Tip A otpornost na inzulin
2. Leprechaunism (Donohue sindrom)
3. Rabson-Mendelhall sindrom
4. Lipoatrofični dijabetes
5. Neki drugi oblici dijabetesa koji se razvijaju zbog mutacija gena receptora za inzulin. Klinički se manifestuje oštećenim metabolizmom ugljikohidrata od umjerene hiperglikemije i hiperinzulinemije do otvorenog dijabetesa. Donoghue sindrom i Rabson-Mendelhall sindrom manifestni u djetinjstvu i manifestuju izraženu inzulinsku rezistenciju
C. Bolesti egzokrinog gušterače
2. Trauma, pankreatktomija
3. Novotvorine pankreasa
4. Cistična fibroza (cistična fibroza)
6. Fibro-kalkulična pankreatopatija
7. Neke druge nozološki različite bolesti kod kojih je uz značajna kršenja egzokrinske funkcije gušterače uočena i insuficijencija sekretorne funkcije otočnih stanica.
2. Cushingov sindrom
8. Neke druge endokrinopatije, zbog kontransularnog delovanja hormona izlučenih u višku, mogu dovesti do iscrpljivanja funkcionalnih kompenzacijskih rezervi p-ćelije pankreasa.
E. dijabetes induciran određenim lijekovima ili drugim hemikalijama
3. Nikotinska kiselina
5. Hormoni štitnjače
7. P-adrenergički agonisti
11. Ostali lijekovi. Mehanizmi njihovog djelovanja su različiti: pogoršanje perifernog djelovanja inzulina, porast postojeće inzulinske rezistencije.U djetinjstvu je upotreba a-interferona od najveće važnosti, pod utjecajem kojeg se može razviti autoimuni dijabetes s ozbiljnim apsolutnim nedostatkom inzulina.
1. Kongenitalna rubeola
3. Ostali. Neke virusne infekcije dovode do smrti p-stanica sa razvojem apsolutnog nedostatka inzulina. Direktno oštećenje virusa otočnog aparata je rijetko
Tabela 4. Etiološka klasifikacija poremećaja metabolizma ugljikohidrata (ISPAD, 2009) (nastavak)
G. Rijetki oblici dijabetesa
1. Kruti ljudski sindrom (sindrom ukočenosti mišića, sindrom ukočenog čovjeka) - autoimuna lezija središnjeg živčanog sustava koju karakterizira krutost aksijalnih mišića s bolnim spazmom, otkrivaju se antitijela na glutamat dekarboksilazu, a dijabetes se razvija u gotovo 50% slučajeva
2. Autoimuni poliglandularni sindrom tipa I i II
3. Ostale bolesti koje se javljaju stvaranjem autoantitijela na inzulinske receptore su sistemski eritematozni lupus, pigmentirana papilarna distrofija kože (acanthosis nigricans). U tom slučaju može se primijetiti izražena otpornost na inzulin.
H. Ostali genetski sindromi ponekad povezani s dijabetesom
DM može biti sastavni dio mnogih genetskih sindroma, uključujući:
1. Volframski sindrom
2. Downov sindrom
3. Shereshevsky-Turner sindrom
4. Klinefelter sindrom
5. Lawrence - Mjesec - sindrom kuglice
6. Prader-Willi sindrom
7. Ataksija Friedreicha
8. Huntington-ova koreja
10. Miotonska distrofija
U djetinjstvu je najčešći Wolfram sindrom (DIDMOAD).
IV. Gestacijski dijabetes (dijabetes trudnica) - bilo koje stanje sa poremećenim metabolizmom ugljikohidrata (uključujući oslabljenu toleranciju na glukozu) dijagnosticirano tokom trudnoće. Izolacija gestacijskog dijabetesa u zaseban tip povezana je s povećanim rizikom od perinatalne smrtnosti i urođenim malformacijama u trudnica s metabolizmom ugljikohidrata
Klasifikacija dijabetesa nije tip 1 prema Međunarodnoj klasifikaciji bolesti (ICD-10)
U međunarodnoj klasifikaciji bolesti (ICD-10) dijabetes koji nije ovisan o insulinu prikazan je u rubrikama E11-E14.
E11. Dijabetes koji nije ovisan o insulinu
E11.0 Dijabetes neovisan o insulinu sa komu
E11.1 Dijabetes koji nije ovisan o insulinu i ketoacidozu
E11.2 Dijabetes melitus neovisan o insulinu sa oštećenjem bubrega
E11.3 Dijabetes melitus neovisan o insulinu s oštećenjem oka
E11.4 Dijabetes melitus neovisan o insulinu s neurološkim komplikacijama
E11.5 Dijabetes melitus neovisan o insulinu sa poremećajima periferne cirkulacije
E11.6 Dijabetes melitus neovisan o insulinu s drugim određenim komplikacijama
E11.7 Dijabetes melitus neovisan o insulinu s višestrukim komplikacijama
E11.8 Dijabetes melitus neovisan o insulinu sa neodređenim komplikacijama
E11.9 Dijabetes melitus neovisan o insulinu bez komplikacija
E12 dijabetes povezan s neuhranjenošću.
Dijabetes E12.0 povezan s neuhranjenošću, komom
E12.1 dijabetes povezan s neuhranjenošću, s ketoacidozom
E12.2 dijabetes povezan s neuhranjenošću, s oštećenjem bubrega
E12.3 dijabetes povezan s neuhranjenošću, s oštećenjem oka
E12.4 dijabetes povezan s pothranjenošću, s neurološkim komplikacijama
E12.5 dijabetes povezan s neuhranjenošću, s poremećajima periferne cirkulacije
E12.6 dijabetes povezan s neuhranjenošću, uz ostale određene komplikacije
E12.7 Dijabetes povezan s pothranjenošću, s višestrukim komplikacijama
Dijabetes E12.8 povezan s pothranjenošću, sa neodređenim komplikacijama
E12.9 dijabetes povezan s neuhranjenošću, bez komplikacija
E13 Ostali navedeni oblici dijabetesa
E13.0 Ostali navedeni oblici dijabetesa s komom
E13.1 Ostali specificirani oblici dijabetesa s ketoacidozom
E13.2 Ostali navedeni oblici dijabetesa s oštećenjem bubrega
E13.3 Ostali navedeni oblici dijabetesa s oštećenjem oka
E13.4 Ostali specificirani oblici dijabetesa s neurološkim oštećenjem
E13.5 Ostali specificirani oblici dijabetesa s poremećajima periferne cirkulacije
E13.6 Ostali navedeni oblici dijabetesa s drugim navedenim komplikacijama
E13.7 Ostali specificirani oblici dijabetesa s višestrukim komplikacijama
E13.8 Ostali navedeni oblici dijabetesa sa neodređenim komplikacijama
E13.9 Ostali navedeni oblici dijabetesa bez komplikacija
E14 SD, neodređeno
Dijabetes E14.0, nespecificiran sa komu dijabetesom E14.1, nespecifičan s ketoacidozom
PROBLEMI ENDOKRINOLOGIJE, 5. 2014. 61
E14.2 dijabetes, nespecificiran sa oštećenjem bubrega
E14.3 dijabetes, nespecificiran sa oštećenjem oka
E14.4 dijabetes, nespecificiran sa neurološkim komplikacijama
E14.5 dijabetes, nespecificiran s poremećajima periferne cirkulacije
E14.6 dijabetes, nespecificiran sa ostalim određenim komplikacijama
E14.7 dijabetes, nespecificiran sa višestrukim komplikacijama
E14.8 dijabetes, nespecificiran sa neodređenim komplikacijama
E14.9 dijabetes, neodređen bez komplikacija
T2DM - definicija, klinička slika i
T2DM karakterizira hiperglikemija na pozadini inzulinske rezistencije različite težine. Tipično je razvoj dijabetesa tipa 2 povezan s takozvanim metaboličkim sindromom. Prema definiciji WHO, pacijent s dijabetesom tipa 2 (ili osoba s dijagnosticiranom oštećenom tolerancijom na glukozu, otpornost na inzulin) ima metabolički sindrom u prisustvu dva sljedeća simptoma: pretilost u trbuhu, arterijska hipertenzija, povećana razina tri-glicerida i / ili smanjena razina HDL-a u plazmi, mikroalbuminurija.
Kliničku sliku T2DM u djece i adolescenata karakteriziraju sljedeće karakteristike:
- bolest ima asimptomatski, postepeni početak,
- dijagnosticirano u dobi iznad 10 godina (prosječna dob dijagnoze 13,5 godina) (D),
- prekomjerna težina ili gojaznost (85%) je karakteristična (C),
- ne postoji povezanost s HLA haplotipovima koji predisponiraju razvoj dijabetesa tipa 1,
- imunološki markeri (autoantitijela ICA, GADa, IA2) nisu određeni ili je određena samo jedna vrsta i njihov je titar nizak,
- u 30% slučajeva akutna manifestacija s ketozom (D),
- sigurnu sekreciju inzulina sa hiperinzulinizmom i inzulinskom rezistencijom,
- česta povezanost sa komponentama metaboličkog sindroma: nefropatija (mikro- ili makroalbuminurija) - u trenutku dijagnoze može biti prisutna u 32% slučajeva (C), arterijska hipertenzija - do 35% (D), dislip
Nivo C-peptida, inzulina
ADA dijabetes care, 2000: 23: 381-9
Sl. 1. Algoritam diferencijalne dijagnoze za dijabetes kod adolescenata. 62
Tabela 5. Indeksi inzulinske rezistencije
Indeksno izračunavanje indeksa indeksa
HOMA-IR (procjena modela homeostaze) (IRIhG) / 22,5 i ne mogu pronaći ono što trebate? Isprobajte uslugu odabira literature.
Matsuda (tokom OGTT-a) 10.000> 2.5
Napomena G - razina glukoze u krvi na glavi, GSr - prosječna razina glukoze tokom OGTT, IRI - imunoreaktivna razina inzulina nakon posta, IRIS - prosječna razina inzulina tokom OGTT, OGTT - oralni test tolerancije na glukozu.
demija - do 72% (D), bezalkoholna bolest masne jetre (NAFLD) - steatohepatitis se može primjetiti u 30% slučajeva, dijabetička retinopatija (do 9-12%) (D), sistemska upala - povišen nivo C-reaktivnog proteina, cito- Kine upale i leukociti (D).
Inzulinska rezistencija predstavlja kršenje biološkog učinka inzulina i reakcije tkiva osjetljivih na inzulin na pre- i post-receptorski nivo, što dovodi do kroničnih metaboličkih promjena i praćeno kompenzacijskom hiperinsulinemijom u prvim fazama.
Inzulinska rezistencija dijagnosticira se ako barem jedan indeks odstupa od norme (tablica 5).
Sumnjivi ispitni plan DM2:
1. Dijagnoza dijabetesa u skladu s kriterijima dijagnoze (vidjeti tablicu 3).
2. Određivanje nivoa imunoreaktivnog inzulina (IRI) na prazan stomak i / ili na pozadini opterećenja glukozom (ako je potrebno).
3. Izračun indeksa inzulinske rezistencije - HOMA, Caro i Matsuda.
4. Određivanje nivoa glikiranog hemoglobina.
5. Biohemijska analiza krvi (aktivnost AlAT i AsAT, nivoa HDL, LDL, triglicerida, ukupnog kolesterola, uree, kreatinina, mokraćne kiseline, C-reaktivnog proteina).
6. Određivanje specifičnih autoantitijela (ICA, GADa, na tirozin fosfatazu).
Prema rezultatima ispitivanja, dijagnoza T2DM u djece i adolescenata postavlja se na temelju sljedećih kriterija:
1. Prvenstvo bolesti starije od 10 godina.
2. Povećanje glukoze u krvi na glavi na više od 7,0 mmol / L i / ili tijekom OGTT na više od 11,1 mmol / L nakon 2 sata (vidjeti tablicu 3).
3. Stopa gliciranog hemoglobina> 6,5% (D).
4. Razina inzulina je unutar normalnih granica ili premašuje referentne vrijednosti, prisustvo inzulina
otpornost f), s trajanjem bolesti većom od 2-3 godine f).
5. Prisustvo srodnika prvog i / ili drugog stepena srodstva s kršenjem metabolizma ugljikohidrata (DM, NTG, NGN) f).
6Prekomjerna tjelesna težina ili gojaznost (prisutna u 85% slučajeva) (C).
Ako pacijent prima inzulinsku terapiju, tada se rezidualna sekrecija inzulina može procijeniti razinom C-peptida - sačuvana sekrecija C-peptida duže od 3 godine nakon manifestacije bolesti nije tipična za bolesnike sa dijabetesom tipa 1).
Dodatne metode ispitivanja s potvrđenom dijagnozom T2DM:
2. Ultrazvuk trbušne šupljine.
3. Ultrazvuk zdjeličnih organa (za kršenje formiranja puberteta ili menstrualnog ciklusa kod djevojčica).
4. Holterovim nadzorom krvnog pritiska (s porastom krvnog pritiska većim od 90% o).
5. Konzultacije specijalista: optometrist, neurolog, kardiolog, ginekolog (prema indikacijama), genetika (prema indikacijama).
Taktike upravljanja sa potvrđenim
Menadžment pacijenta ambulantno
1. Pregled kod endokrinologa - 1 put u 3 meseca.
2. Određivanje nivoa glikoziranog hemoglobina - 1 put u 3 meseca.
3. Praćenje glukoze u krvi - redovno određivanje nivoa glukoze na testu i postprandijalni nivo f). Kod akutnih bolesti ili sa simptomima hiper- i hipoglikemije naznačena je češća definicija f). Pacijentima na terapiji inzulinom ili terapiji preparatima sulfanilureje potrebno je nadzirati asimptomatsku hipoglikemiju f).
4. Opšti test krvi - jednom u 6 meseci.
5. Opšta analiza urina - 1 put u 6 meseci.
6. Biohemijski test krvi - jednom godišnje (aktivnost AlAT i AsAT, ukupni holesterol, LDL, trigliceridi, C-reaktivni protein, mokraćna kiselina).
7. Određivanje mikroalbuminurije u tri obroka urina - 1 put godišnje.
8. Kontrola krvnog pritiska - pri svakoj poseti lekaru.
9. Ultrazvuk trbušne šupljine - 1 put godišnje.
10. Konsultacije oftalmologa, neurologa - 1 put godišnje.
11. Hospitalizacija - jednom godišnje, s porastom simptoma karakterističnih za dijabetes (poliurija, polidipsija) i / ili porastom nivoa glikoziranog hemoglobina za više od 7,0% - neplanirana hospitalizacija.
Bolnička bolnica
U bolnici se vrši dodatni pregled:
2. Ultrazvuk trbušne šupljine.
3. Ultrazvuk karličnih organa (prema indikacijama).
4. Holterovim nadzorom krvnog pritiska (prema indikacijama).
5. MRI (prema indikacijama).
6. Konzultacije specijalista - optometrist, neurolog, ginekolog (prema indikacijama), genetika (prema indikacijama).
Terapijsko upravljanje pacijentima sa dijabetesom tipa 2
Početna terapija određena je kliničkim simptomima, težinom hiperglikemije i prisustvom ili odsustvom ketoze / ketoacidoze. Kao i kod T1DM, uz prisustvo simptoma, posebno povraćanja, stanje se može brzo pogoršati (D), stoga je prvi propisani lijek inzulin (A). U nedostatku teških simptoma, liječenje izbora je metformin (D). Početna doza iznosi 250 mg / dan tijekom 3 dana, uz dobru toleranciju, doza se povećava na 250 mg 2 puta dnevno, po potrebi se titriranje doze provodi 3-4 dana dok se ne postigne maksimalna doza - 1000 mg 2 puta dnevno.
Prijelaz s inzulina na metformin obično se može izvršiti u roku od 7-14 dana, počevši od vremena kad se postigne metabolička stabilizacija - obično 1-2 tjedna nakon dijagnoze. Sa svakim povećanjem doze metformina, doza inzulina postepeno se smanjuje za 10-20% (D).
Nakon prekida inzulinske terapije, učestalost određivanja razine glukoze u krvi može se smanjiti do 2 puta dnevno - na prazan stomak i 2 sata nakon posljednjeg obroka (D).
Ciljevi dugoročne terapije:
- gubitak težine,
- poboljšanje sposobnosti tolerisanja fizičke aktivnosti,
- normalizacija nivoa glukoze u krvi, postizanje nivoa glikovanog hemoglobina nižeg od 7,0%,
- kontrola pratećih bolesti, uključujući arterijsku hipertenziju, dislipidemiju, nefropatiju i hepatozu.
Važnu ulogu u liječenju T2DM igra edukacija pacijenta i njegove porodice. Treba biti usredotočen na promjenu ponašanja (prehrana i fizička aktivnost).Pacijenta i njegovu obitelj treba osposobiti za stalno praćenje količine i kvalitete konzumirane hrane, pravilnog ponašanja u prehrani i režima tjelesne aktivnosti. Najbolji rezultati se postižu ako ih obuči grupa stručnjaka, uključujući nutricioniste i psihologa.
Mjere životnog stila
Potrebna je dijeta terapija: smanjenje dnevnog unosa kalorija u prehrani za 500 kcal, ograničenje unosa masti, posebno zasićenih i lako probavljivih ugljikohidrata (slatkih pića, brze hrane), povećanje količine vlakana, povrća i voća u prehrani. Potrebno je strogo pridržavati prehrane.
Fizička aktivnost trebala bi biti najmanje 50-60 minuta dnevno, trebate ograničiti gledanje TV programa i nastave na računaru na 2 sata dnevno.
Farmakoterapija je propisana ako ciljeve nije bilo moguće postići samo promjenom životnog stila.
Biguanides. Metformin deluje na receptore inzulina u jetri, mišićima i masnom tkivu; njegovi efekti najizraženiji su u jetri. Primarni anorektični efekat može podstaći gubitak kilograma. Dugotrajna upotreba povezana je s padom glikoziranog hemoglobina od 1%. Metformin može ukloniti ovulacijske poremećaje kod djevojčica sa PCOS i povećati rizik od trudnoće (A).
Mogući neželjeni efekti iz gastrointestinalnog trakta (periodični bolovi u trbuhu, proliv, mučnina). U većini slučajeva mogu se izbjeći polaganim titriranjem doze u trajanju od 3-4 tjedna i pridržavanjem preporuka za uzimanje lijekova uz obroke.
Rizik od razvoja laktacidoze s terapijom metforminom je izuzetno nizak. Metformin se ne smije prepisivati pacijentima sa oštećenom funkcijom bubrega, oboljenjem jetre, zatajenjem srca ili pluća ili istodobno s radiopakiranim lijekovima. Kod gastrointestinalnih bolesti metformin treba privremeno suspendovati (A).
Inzulin Ako tijekom liječenja oralnim lijekovima za snižavanje šećera nije moguće postići odgovarajuću glikemijsku kontrolu, imenovanje analoga inzulina dugog djelovanja bez vršnih učinaka može pružiti zadovoljavajuće
PROBLEMI ENDOKRINOLOGIJE, 5. 2014
Glukoza (HA)> 12,5 ID1c> 9% ili ketoza ili _ ketoacidoza_
HA prije obroka 4,5-6,5 Vrh poslije prandiranja HA 6,5 / 9,0> (ID1c> 7%
'Razmatranje dodatnog recepta: preparati sulfonilureje
insulin glargin sam ili u kombinaciji s inzulinom kratkog djelovanja
Konsenzus! BRD0, 2009
Sl. 2. Algoritam liječenja za djecu i adolescente s dijabetesom tipa 2.
Sl. 3. Integrirani pristup liječenju dijabetesa tipa 2 u djece.
učinak terapije bez potrebe za propisivanjem inzulina povezanim s obrokom (prandial inzulin). Terapiju metforminom treba nastaviti. Ako postprandijalna hiperglikemija potraje, inzulin kratkog djelovanja može se dodati režimu liječenja.
Nuspojave inzulina uključuju hipoglikemiju, koja nije uobičajena kod dijabetesa tipa 2 sa inzulinskom terapijom i debljanje.
Dislipidemija, arterijska hipertenzija i albuminurija sa T2DM češći su nego kod T1DM, mogu se otkriti već nakon dijagnoze i treba ih procijeniti nakon optimizacije kontrole razine glukoze u krvi.
Arterijska hipertenzija i albuminurija
Sa potvrđenom arterijskom hipertenzijom (BP> 95. pertiletil) ili prisutnošću albuminurije, leče se ACE inhibitori ili, ako su netolerantni, blokatori receptora angiotenzina).
Ako normalizujete krvni pritisak i / ili smanjite albuminuriju tokom terapije koristeći jednu pre-
parata ne uspije; može biti potrebna kombinirana terapija f).
Nuspojave ACE inhibitora uključuju kašalj, hiperkalemiju, glavobolju i impotenciju.
Test na dislipidemiju treba obaviti nedugo nakon dijagnoze, kada je moguće postići kontrolu nivoa glukoze u krvi, a zatim godišnje f). Ciljni nivo LDL je manji od 2,6 mmol / L.
Uz graničnu granicu (2,6-3,4 mmol / L) ili povišenu razinu LDL (> 3,4 mmol / L), lipidni profil se preispituje nakon 6 mjeseci, a prehrana se prilagođava kako bi se smanjila količina ukupnih i zasićenih masti.
Ako nivo LDL ostane povišen 3 do 6 mjeseci nakon pokušaja optimizacije, liječenje lijekovima je moguće. Terapija statinom je sigurna i efikasna kod djece, mada do sada nema podataka o sigurnosti dugotrajne terapije (statini se propisuju nakon savjetovanja s kardiologom).
1. Dedov II, Kuraeva T.L., Peterkova V.A. Dijabetes melitus kod djece i adolescenata. - M .: GEOTAR-Media, 2007. Dedov II, Kuraeva TL, Peterkova VA. Dijabetes melitus u djece i adolescencije. Moskva: GEOTAR-Media, 2007.
2. Dedov II, Remizov OV, Peterkova V.A. Genetska heterogenost i klinički i metabolički aspekti dijabetes melitusa s autosomno dominantnim nasljeđivanjem (tip MODY) u djece i adolescenata. // Pedijatrija. Revirajte ih. G.N. Speransky. - 2000. - T.79. - br. 6 - S. 77-83. Dedov II, Remizov OV, Peterkova VA. Pedijatrijski i adolescentni dijabetes melitus s autosomno dominantnim nasljeđivanjem (tip MODY): genetska geterogenost, klinički i metabolički aspekti. Pedijatrija. 2000,79 (6): 77-83.
3. Dedov II, Remizov OV, Peterkova V.A. Dijabetes tipa 2 kod djece i adolescenata. // Dijabetes melitus. -2001. - br. 4 - S. 26-32. Dedov II, Remizov OV, Peterkova VA. Sakharnyy dijabetes 2 tipa u detetu i podrostkov. Dijabetes melitus. 2001, (4): 26-32.
4. Eremin IA, Zilberman LI, Dubinina IA i drugi. Značajke dijabetesa tipa 2 bez pretilosti kod djece i adolescenata. - Građa VI. Ruskog kongresa o dijabetesu, 19. i 22. maja 2013. - str. 299. Eremina IA, Zil'berman LI, Dubinina IA i dr. Osobennosti saharnogo diabeta 2 tipa bez ožreženiâ v detektii i podrostkov. Zbornik radova VI ruskog kongresa o dijabetologiji, 2013. od 19. do 22. maja.
5. Eremina I.A., Kuraeva T.L. Metformin u liječenju dijabetesa tipa 2 kod djece i adolescenata. // Problemi endokrinologije. - 2013. - T. 59. - br. 1 - S. 8-13. Eremina IA, Kuraeva TL. Primjena metformina za liječenje šećerne bolesti tipa 2 kod djece i adolescenata. Problemi Endokri-nologii. 2013.59 (1): 8-13. doi: 10.14341 / probl20135918-13
6. Adelman RD, Restaino IG, Alon US, Blowey DL. Proteinsko-uria i žarišna segmentalna glomeruloskleroza kod teško pretilih
adolescenti. Časopis za pedijatriju. 2001,138 (4): 481-485. doi: 10.1067 / mpd.2001.113006
7. Dijabetes tipa 2 kod djece i adolescenata. Američko udruženje za dijabetes. Njega dijabetesa. 2000.23 (3): 381-389.
8. Banerjee S, Raghavan S, Wasserman EJ, Linder BL, Saenger P, DiMartino-Nardi J. Hormonalni nalaz kod latinoameričkih devojčica iz Afrike i Kariba s preuranjenom adrenarcheom: implikacije za sindrom policističnih jajnika. Pedijatrija. 1998, 102 (3): e36-e36. doi: 10.1542 / peds.102.3.e36
9. MA Banerji. Dijabetes kod Afroamerikanaca: jedinstvene patofiziološke karakteristike. Aktuelni izvještaji o dijabetesu. 2004.4 (3): 219-223. doi: 10.1007 / s11892-004-0027-3
10. Berenson GS, Srnivasan SR. Kardiovaskularni faktori rizika u mladih s implikacijama na starenje: Bogalusa Heart Study. Neurobiologija starenja. 2005.26 (3): 303-307.
11. Braun B, Zimmermann MB, Kretchmer N, Spargo RM, Smith RM, Gracey M. Čimbenici rizika za dijabetes i kardiovaskularne bolesti kod mladih australskih Aboridžina: Petogodišnje praćenje. Njega dijabetesa. 1996.19 (5): 472-479. doi: 10.2337 / diacare.19.5.472
12. Chan JC, Cheung CK, Swaminathan R, Nicholls MG, Cock-ram CS. Gojaznost, albuminurija i hipertenzija među hongkonškim Kinezima sa šećernom bolešću koja nije ovisna o inzulinu (NI-DDM). Postdiplomski medicinski časopis. 1993.69 (809): 204-210. doi: 10.1136 / pgmj.69.809.204
13. Dahlquist G, Blom L, Tuvemo T, Nystrom L, Sandstrom A, zid S. Švedska studija šećerne bolesti o djeci - rezultat je devetogodišnjeg registra slučaja i jednogodišnjeg ispitivanja slučaja koji upućuje na to da je tip 1 (ovisan o inzulinu) ) šećerna bolest povezana je s dijabetesom melitusom tipa 2 (neinzulinski ovisnim) i autoimunim poremećajima. Diabetologia. 1989.32 (1).
14. Dietz WH, Bruto WL, Kirkpatrick JA. Blount bolest (tibia vara): Još jedan koštani poremećaj povezan s pretilošću u djetinjstvu. Časopis za pedijatriju. 1982,101 (5): 735-737.
15. Drake AJ. Dijabetes tipa 2 kod gojazne bijele djece. Arhiva nelagode u djetinjstvu. 2002.86 (3): 207-208. doi: 10.1136 / adc.86.3.207
16. Druet C, Tubiana-Rufi N, Chevenne D, Rigal O, Polak M, Levy-Marchal C. Karakterizacija izlučivanja i otpornosti inzulina kod dijabetesa tipa 2 adolescenata. Časopis za kliničku endokrinologiju i metabolizam. 2006.91 (2): 401-404.
17. Duncan GE. Prevalencija dijabetesa i oslabljenih nivoa glukoze na glasu među američkim adolescentima. Arhiv pedijatrije i adolescentne medicine. 2006, 160 (5): 523. doi: 10.1001 / archpedi.160.5.523
18. Ehtisham S. Prvo britansko istraživanje pedijatrijskog dijabetesa tipa 2 i MODY. Arhiva bolesti u djetinjstvu. 2004.89 (6): 526-529. doi: 10.1136 / adc.2003.027821
19. Eppens MC, Craig ME, Jones TW, Silink M, Ong S, Ping YJ. Dijabetes tipa 2 kod mladih iz regije zapadnog Pacifika: kontrola glikemije, njega dijabetesa i komplikacije. Trenutno medicinsko istraživanje i mišljenje. 2006.22 (5): 1013-1020. doi: 10.1185 / 030079906x104795
20. Freedman DS, Khan LK, Dietz WH, Srinivasan SR, Beren-son GS. Povezanost dječje gojaznosti i faktori rizika od srčanih bolesti u odrasloj dobi: bolest srca Bogalusa. Pedijatrija. 2001, 108 (3): 712-718. doi: 10.1542 / peds.108.3.712
21. Goldberg IJ. Dijabetička dislipidemija: uzroci i posljedice. Časopis za kliničku endokrinologiju i metabolizam. 2001.86 (3): 965-971. doi: 10.1210 / jcem.86.3.7304
22. Goran MI, Bergman RN, Avila Q, Watkins M, Ball GDC, Shai-bi GQ i dr. Smanjena tolerancija prema glukozi i smanjena funkcija p-ćelija kod latino djece sa viškom kilograma s pozitivnom porodičnom anamnezom za dijabetes tipa 2. Časopis za kliničku endokrinologiju i metabolizam. 2004.89 (1): 207-212.
23. Gottlieb MS. Dijabetes kod potomaka i braće i sestara dijabetičara maloljetnika i zrelosti. Časopis za kronične bolesti. 1980.33 (6): 331-339. doi: 10.1016 / 0021-9681 (80) 90042-9
24. Gress TW, Nieto FJ, Shahar E, Wofford MR, Brancati FL. Hipertenzija i antihipertenzivna terapija kao faktori rizika za dijabetes melitus tipa 2. New England Journal of Medicine. 2000,342 (13): 905-912. doi: 10.1056 / nejm200003303421301
25. Hathout EH, Thomas W, El-Shahawy M, Nahab F, Mace JW. Dijabetički autoimuni markeri kod djece i adolescenata sa dijabetesom tipa 2. Pedijatrija. 2001, 107 (6): e102-e102.
26. Ibinez L, Potau N, Marcos MV, de Zegher F. Pretjerani adre-narche i hiperinzulinizam kod djevojčica adolescenata, rođenih malih za gestacijsko doba. Časopis za kliničku endokrinologiju i metabolizam. 1999.84 (12): 4739-4741. doi: 10.1210 / jcem.84.12.6341
27. Invitti C, Guzzaloni G, Gilardini L, Morabito F, Viberti G. Rasprostranjenost i suvremenici netolerancije na glukozu u pretiloj djeci i adolescentima. Njega dijabetesa. 2003.26 (1): 118-124. doi: 10.2337 / diacare.26.1.118
28. Juonala M, Jarvisalo MJ, Maki-Torkko N, Kahonen M, Viikari JS, Raitakari OT. Čimbenici rizika utvrđeni u djetinjstvu i smanjena elastičnost karotidnih arterija u odrasloj dobi: Kardiovaskularni rizik kod studije Young Finnsa. Tiraž. 2005,112 (10): 1486-1493. doi: 10.1161 / cirlationaha.104.502161
29. Kadiki OA, Reddy MRS, Marzouk AA. Incidencija dijabetesa ovisnog o inzulinu (IDDM) i dijabetesa koji nisu ovisni o insulinu (NIDDM) (0-34 godine u početku) u Bengaziju, Libija. Istraživanje dijabetesa i klinička praksa. 1996.32 (3): 165-173. doi: 10.1016 / 0168-8227 (96) 01262-4
30. Kirpičnikov D, Sijači JR. Dijabetes melitus i vaskularne bolesti povezane sa dijabetesom. Trendovi u endokrinologiji i metabolizmu. 2001.12 (5): 225-230. doi: 10.1016 / s1043-2760 (01) 00391-5
PROBLEMI ENDOKRINOLOGIJE, 5. 2014
31. Kitagawa T, Owada M, Urakami T, Yamauchi K. Povećana incidencija dijabetes melitusa koji nije ovisan o inzulinu među japanskim školarcima korelira s povećanim unosom životinjskog proteina i masti. Klinička pedijatrija. 1998.37 (2): 111-115. doi: 10.1177 / 000992289803700208
32. Laakso M. Lipidi kod dijabetesa tipa 2. Seminari iz vaskularne medicine. 2002.2 (1): 059-066. doi: 10.1055 / s-2002-23096
33. Landin-Olsson M. Latentni autoimuni dijabetes u odraslih. Anali Njujorške akademije nauka. 2006,958 (1): 112-116. doi: 10.1111 / j.1749-6632.2002.tb02953.x
34. Lee S, Bacha F, Gungor N, Arslanian SA. Opseg struka je neovisni prediktor otpornosti na inzulin kod crno-bijelih mladeži. Časopis za pedijatriju. 2006,148 (2): 188-194. doi: 10.1016 / j.jpeds.2005.10.001
35. Lewy VD, Danadian K, Witchel SF, Arslanian S. Rane metaboličke poremećaje kod djevojčica adolescenata sa sindromom policističnih jajnika. Časopis za pedijatriju. 2001,138 (1): 38-44. doi: 10.1067 / mpd.2001.109603
36. Loder RT, Aronson DD, Greenfield ML. Epidemiologija bilateralne klizne kapitalne femoralne epifize. Studija djece u Michiganu. Časopis za hirurgiju kostiju i zglobova (Američki svezak) 1993. kolovoz 75 (8): 1141-1147.
37. McGrath NM, Parker GN, Dawson P. Rana prezentacija šećerne bolesti tipa 2 kod mladih novozelandskih Maora. Istraživanje dijabetesa i klinička praksa. 1999.43 (3): 205-209.
38. Miller J, Silverstein J, Rosenbloom AL. Dijabetes tipa 2 kod djeteta i adolescenata. U: Endokrinologija: Peto izdanje. NY: Marcel Dekker, 2007. V. 1, str. 169-88.
39. Misra A, Vikram NK, Arya S, Pandey RM, Dhingra V, Chatter-jee A i dr. Velika prevalenca inzulinske rezistencije u postpubertalnoj azijskoj indijskoj djeci povezana je s nepovoljnim uzorkom tjelesnih masti u trbuhu, abdomena u trbuhu i viškom tjelesne masti. Međunarodni časopis za gojaznost. 2004.28 (10): 1217-1226.
40. Morales AE, Rosenbloom AL. Smrt uzrokovana hiperglikemijskim hiperosmolarnim stanjem na početku dijabetesa tipa 2. Časopis za pedijatriju. 2004, 144 (2): 270-273. doi: 10.1016 / j.jpeds.2003.10.061
41. Norman RJ, Dewailly D, Legro RS, Hickey TE. Sindrom policističnih jajnika. Lanceta. 2007,370 (9588): 685-697.
42. Pinhas-Hamiel O, Zeitler P. Globalno širenje šećerne bolesti tipa 2 kod djece i adolescenata. Časopis za pedijatriju. 2005,146 (5): 693-700. doi: 10.1016 / j.jpeds.2004.12.0.042
43. Pinhas-Hamiel O, Zeitler P. Akutne i hronične komplikacije šećerne bolesti tipa 2 kod djece i adolescenata. Lanceta. 2007,369 (9575): 1823-1831. doi: 10.1016 / s0140-6736 (07) 60821-6
44. Plourde G. Uticaj pretilosti na profil glukoze i lipida u adolescenata u različitim dobnim skupinama u odnosu na odraslu dob. Porodična praksa BMC-a. 2002.3: 18-18. doi: 10.1186 / 1471-2296-3-18
45. Poredo, skaron, P. Endotelna disfunkcija i kardiovaskularne bolesti. Patofiziologija hemostaze i tromboze. 2002.32 (5-6): 274-277. doi: 10.1159 / 000073580
46. Ramachandran A, Snehalatha C, Satyavani K, Sivasankari S, Vi-jay V. Dijabetes tipa 2 kod azijsko-indijske gradske djece. Njega dijabetesa. 2003.26 (4): 1022-1025. doi: 10.2337 / diacare.26.4.1022
47. Reinehr T, Schober E, Wiegand S, Thon A, Holl R. auto-antitijela p-ćelija kod djece sa šećernom bolešću tipa 2: podskupina ili pogrešna klasifikacija? Arhiva bolesti u djetinjstvu. 2006.91 (6): 473-477. doi: 10.1136 / adc.2005.088229
48. Rosenbloom AL. Gojaznost, otpornost na inzulin, beta-ćelijski autoimunitet i promjenjiva klinička epidemiologija dječijeg dijabetesa. Njega dijabetesa. 2003.26 (10): 2954-2956.
49. Rosenbloom AL, Joe JR, mladi RS, zima WE. Nova epidemija dijabetesa tipa 2 kod mladih. Njega dijabetesa. 1999.22 (2): 345-354. doi: 10.2337 / diacare.22.2.345
50. Salomaa VV, Strandberg TE, Vanhanen H, Naukkarinen V, Sarna S, Miettinen TA. Tolerancija na glukozu i krvni pritisak: dugoročno praćenje muškaraca srednjih godina. BMJ. 1991.302 (6775): 493-496. doi: 10.1136 / bmj.302.6775.493
51. Sayeed MA, Hussain MZ, Banu A, Rumi MAK, Khan AKA. Prevalencija dijabetesa u prigradskom stanovništvu Bangladeša. Istraživanje dijabetesa i klinička praksa. 1997.34 (3): 149-155. doi: 10.1016 / s0168-8227 (96) 01337-x
52. Shalitin S, Abrahami M, Lilos P, Phillip M. Insulinska rezistencija i oslabljena tolerancija na glukozu kod pretile djece i adolescenata upućeni su u tercijarni centar u Izraelu. Međunarodni časopis za gojaznost. 2005.29 (6): 571-578. doi: 10.1038 / sj.yo.0802919
53. Smith JC, polje C, Braden DS, Gaymes CH, Kastner J. Postojeći zdravstveni problemi u pretile djece i adolescenata koji mogu zahtijevati posebna razmatranja o liječenju. Klinička pedijatrija. 1999.38 (5): 305-307. doi: 10.1177 / 000992289903800510
54. Baranowski T, Cooper DM, Harrell J, Hirst K, Kaufman FR, Goran M. Prisutnost faktora rizika od dijabetesa u velikom SAD-u. Osma klasa. Njega dijabetesa. 2006.29 (2): 212-217.
55. Strauss RS, Barlow SE, Dietz WH. Učestalost nenormalnih vrijednosti aminotransferaze u serumu kod adolescenata s prekomjernom težinom i pretilim. Časopis za pedijatriju. 2000,136 (6): 727-733.
56. Sugihara S, Sasaki N, Kohno H, Amemiya S, Tanaka T, Mat-suura N. Istraživanje trenutnih medicinskih tretmana za dijabetes melitus sa početkom od djetinjstva u Japanu. Klinička pedijatrijska endokrinologija. 2005.14 (2): 65-75. doi: 10.1297 / cpe.14.65
57. Tounian P, Aggoun Y, Dubern B, Varille V, Guy-Grand B, Sidi D i dr.Prisutnost povećane krutosti zajedničke karotidne arterije i endotelne disfunkcije kod teško pretile djece: prospektivna studija. Lanceta. 2001, 358 (9291): 1400-1404.
58. Tresaco B, Bueno G, Moreno LA, Garagorri JM, Bueno M. Inzulinska rezistencija i oslabljena tolerancija na glukozu kod pretile djece i adolescenata. Časopis za fiziologiju i biohemiju. 2003.59 (3): 217-223. doi: 10.1007 / bf03179918
59. Turner R, Stratton I, Horton V, Manley S, Zimmet P, Mackay IR, et al. UKPDS 25: autoantitijela na citoplazmu otočnih ćelija i dekarboksilazu glutaminske kiseline za predviđanje potrebe za inzulinom kod dijabetesa tipa 2. Lanceta. 1997,350 (9087): 1288-1293. doi: 10.1016 / s0140-6736 (97) 03062-6
60. Intenzivna kontrola glukoze u krvi sa sulfonilureama ili insulinom u poređenju s konvencionalnim tretmanom i rizikom od komplikacija kod pacijenata sa dijabetesom tipa 2 (UKPDS 33). Lanceta. 1998,352 (9131): 837-853. doi: 10.1016 / s0140-6736 (98) 07019-6
61. Umpaichitra V, Banerji MA, Castells S. Autoantitijela kod djece sa šećernom bolešću tipa 2. Časopis za pedijatrijsku endokrinologiju i metabolizam: JPEM. 2002.15 Suppl 1: 525-530.
62. Visser M, Bouter LM, McQuillan GM, Wener MH, Harris TB. Sistemska upala niske razine u djece s viškom kilograma. Pedijatrija. 2001.107 (1): e13-e13. doi: 10.1542 / peds.107.1.e13
63. Wabitsch M, Hauner H, Hertrampf M, Muche R, Hay B, Mayer H i dr. Šećerna bolest tipa II i oslabljena regulacija glukoze u kavkaške djece i adolescenata s pretilošću koji žive u Njemačkoj. Međunarodni časopis za gojaznost. 2004.
64. Wei JN, Sung FC, Li CY, Chang CH, Lin RS, Lin CC, i dr. Dojena djeca s malom i rođenom masom s povećanim rizikom da obole od dijabetesa tipa 2 među školarcima u Tajvanu. Njega dijabetesa. 2003.26 (2): 343-348.
65. Weiss R, Dufour S, Taksali SE, Tamborlane WV, Petersen KF, Bonadonna RC, et al. Prediabetes u pretiloj mladosti: sindrom oslabljene tolerancije na glukozu, jaka otpornost na inzulin i promijenjeno dijeljenje miocelularne i trbušne masti. Lanceta. 2003,362 (9388): 951-957. doi: 10.1016 / s0140-6736 (03) 14364-4
66. Wiegand S, Maikowski U, Blankenstein O, Biebermann H, Tar-now P, Gruters A. Dijabetes tipa 2 i oslabljena tolerancija na glukozu u europske djece i adolescenata s pretilošću - problem koji više nije ograničen na manjinske grupe. Evropski časopis za endokrinologiju. 2004, 511 (2): 199-206. doi: 10.1530 / eje.0.1510199
67. Wierzbicki AS, Nimmo L, Feher MD, Cox A, Foxton J, Lant AF. Asocijacija genotipa DD angiotenzin pretvarajućeg DD sa hipertenzijom kod dijabetesa. Časopis o ljudskoj hipertenziji. 1995.9 (8): 671-673.
68. Winter WE, Maclaren NK, Riley WJ, Clarke DW, Kappy MS, Spillar RP. Dijabetes sa zrelošću kod mladih crnaca. New England Journal of Medicine. 1987,316 (6): 285-291. doi: 10.1056 / nejm198702053160601
69. Dabelea D, Bell RA, D'Agostino Jr RB, Imperatore G, Johan-sen JM, Linder B, et al. Incidencija dijabetesa kod mladih u Sjedinjenim Državama. JAMA: Časopis Američkog medicinskog udruženja. 2007,297 (24): 2716-2724. doi: 10.1001 / jama.297.24.2716
Hiperglikemija: uzroci i simptomi
Etiologija bolesti razlikuje se ovisno o vrsti patologije.
Dijabetes tipa 2 se razvija zbog takvih faktora:
- genetska predispozicija
- različiti stepeni gojaznosti,
- rana trudnoća
- sjedilački način života
- poremećaji prehrane
- uzimanje lijekova koji sadrže hormone
- pubertet
- bolesti endokrinog sistema
U većini slučajeva hiperglikemija je manifestacija dekompenzacije dijabetesa. Nagli porast glukoze može uzrokovati paroksizmalno stanje u kojem će osobi možda trebati hitna pomoć.
Uzroci hiperglikemije
U zdrave osobe hiperglikemija bez ikakvih očiglednih vanjskih razloga često je simptom metaboličkih poremećaja i ukazuje ili na latentni razvoj šećerne bolesti ili na predispoziciju za ovu patologiju.
Akutno povećanje razine šećera kod dijabetičara uzrokovano je nedostatkom inzulina, hormona gušterače. Inzulin usporava (inhibira) kretanje spojeva glukoze preko ćelijskih membrana, pa zbog toga raste sadržaj slobodnog šećera u krvi.

Kod dijabetesa tipa 1, gušterača ne proizvodi inzulin u potrebnoj količini, kod dijabetesa tipa 2 može biti dovoljno inzulina, ali postoji nenormalna reakcija tijela na hormon - otpornost na njegovo prisustvo. Oba dijabetesa dovode do povećanja broja molekula glukoze u krvi i uzrokuju karakteristične simptome.
Znakovi dijabetesa kod djece
Dijabetes melitus se sve više dijagnosticira u djetinjstvu i zauzima drugo mjesto po učestalosti slučajeva među hroničnim dječjim bolestima.
Ova urođena i neizlječiva patologija uzrokovana je poremećenim metabolizmom ugljikohidrata, a karakterizira je porast koncentracije šećera u krvnoj plazmi.
Zdravlje malog pacijenta i vjerojatnost razvoja ozbiljnih komplikacija ovise o pravovremenoj dijagnozi i liječenju.
Suprotno uvriježenom mišljenju, dijabetes ne prijeti samo odraslima koji su prešli određenu dobnu granicu i, osim toga, pate od gojaznosti, već i djece. Zbog toga je tako važno pratiti zdravlje vlastitih beba i znati na koji način se manifestiraju prvi znakovi dijabetesa kod djece.
Uzroci bolesti
Ako govorimo o bebama, tada im se najčešće dijagnosticira dijabetes tipa 1. Vrijedi napomenuti da se u većini slučajeva razvija poslije infekcije u one djece koja imaju genetsku predispoziciju za razvoj ove bolesti.
Ako barem jedan od roditelja pati od dijabetesa, tada se dijete mora pažljivije liječiti. Ali u isto vrijeme, ne treba ga pokušavati zaštititi od svih provocirajućih čimbenika: dovoljno je znati prve simptome, sjetiti se šta je katalizator bolesti, pažljivo pratiti bebu i povremeno darivati krv da biste provjerili koncentraciju glukoze.
Ako je majka djeteta patila od dijabetesa, tada su njegove stanice gušterače osjetljive na učinke niza virusa, uključujući rubeolu, herpes, ospice i zaušnjake. Svaka od ovih bolesti može katalizirati razvoj dijabetesa.
Način ishrane beba čije majke pate od ove bolesti treba pažljivo pratiti. Barem tokom godine, ovu djecu treba hraniti majčinim mlijekom kako bi se izbjegle moguće alergije na kravji protein, koji se nalazi u umjetnim mješavinama.
Važno je i nadgledati kako bebe dobijaju na težini, temperiraju ih, povećavaju ukupni imunitet i spriječe stres ako je moguće.
Opasni simptomi
Ali čak i provođenje svih preporuka ponekad ne garantira da će beba ostati zdrava. Zbog toga je, osim preventivnih mjera, važno pratiti i najmanje promjene u ponašanju djeteta i znati kako prepoznati nastanak bolesti.
Ovo će pomoći prepoznati problem u fazi kada će beba samo smanjiti apsorpciju šećera. Ovo može blagovremeno odvesti dijete pod strogi nadzor liječnika, propisati preventivni tretman i spriječiti nastanak dijabetesa.
Roditelji bi trebali biti na oprezu zbog takvih znakova:
- povećana žeđ za bebom bez ikakvog vidljivog razloga,
- pretjerano mokrenje
- oštrom mršavljenju mrvica, dijete za samo nekoliko tjedana može izgubiti do 10 kg.
Istovremeno, količine ispijane tekućine zaista su nevjerojatne, a uz oštar razvoj dijabetesa dijete može početi piti nekoliko litara vode dnevno. Često djeca starija od 5 godina počinju mokreti noću, iako prije toga nije bilo problema.
Ako je dijete počelo više piti, ali još uvijek sumnjate u to, tada obratite pažnju na moguće indirektne znakove. Oni uključuju suhu kožu i sluznicu, dok je jezik obično obojen bojom maline, a elastičnost kože je smanjena.
Važno je na vrijeme razumjeti da bebu treba pregledati. Zapravo, česti su slučajevi kada se roditelji nisu usredotočili na simptome, što je rezultiralo da su djeca hospitalizirana u izuzetno teškom stanju.
Što kasnije započnete liječenje, teže će bolest napredovati i veći je rizik od nastanka pratećih komplikacija.
Moguća klinička slika
Ali u nekim slučajevima ova endokrina bolest započinje s drugim simptomima. Ako dijete razvije hipoglikemiju, stanje u kojem šećer u krvi naglo pada, tada će imati i druge simptome.
Dijete će se žaliti na povećan umor, slabost, grčevit će i vrtoglavica, ruke će mu drhtati. Pojačana žudnja za slatkišima, blijeda koža takođe ukazuje na početak bolesti.
Kod nekih se dijabetes počinje skrivati. Gušterača smanjuje proizvodnju inzulina postepeno, što dovodi do sporog povećanja koncentracije šećera u bebinom krvotoku.
Klinička slika u ovom slučaju je prilično mutna, jer dijete u većini slučajeva ne osjeća početak bolesti. Indirektni znak dijabetesa može biti stanje kože bebe.
Možete posumnjati da nešto nije u redu s apscesima, kijažom ili drugim gljivičnim infekcijama. Dokaz o skrivenom toku dijabetesa može biti i stomatitis koji se teško liječi, osipi na sluznici, uključujući genitalije djevojčica.
Zbog činjenice da je dijabetes melitus nasljedna bolest (u većini slučajeva), mnogi roditelji koji pate od takve bolesti odmah žele saznati da li se ta užasna bolest prenosi na njihovo dijete, a već u prvim danima života mrvice počinju tražiti simptome dijabetesa u deca.
- Znakovi dijabetesa kod djeteta do godine dana
- Dijabetes i djeca
- Simptomi dijabetesa kod djece starijih od 5 godina
- Koji su simptomi hitnog odlaska djeteta ljekaru?
- Kako dijagnosticirati dijabetes?
Drugi, naprotiv, smiruju se nezamislivim izgovorima, samo da ne odvedu bebu na pregled. Koji su simptomi dijabetesa kod djeteta i kako dijagnosticirati patologiju? O tome će se govoriti kasnije.
Znakovi dijabetesa kod djeteta do godine dana
Ako je lakše sa starijom djecom, kako onda utvrditi bolest u malog djeteta mlađeg od jedne godine? Evo nekih od najčešćih znakova dijabetesa kod male dece:
- povećan unos tečnosti, dok će suha usta ostati,
- nagli gubitak težine normalnom prehranom,
- pojava pustula na koži - ruku, nogu, ponekad i tijela. Koža postaje suva,
- promjene boje urina u svjetlije. Preporučuje se odmah uzeti test urina na šećer,
- na brzinu test šećera u krvi. Nenormalni alarm.
Dijabetes i djeca
Vrlo je važno promatrati bebe do godinu dana, jer latentni period kod njih ne traje jako dugo, nakon čega bolest prelazi u tešku fazu. U pravilu djeca razvijaju dijabetes melitus ovisan o inzulinu, to jest tip 1.
Roditelji koji pate od ove bolesti trebali bi pažljivo nadzirati svoje dijete kako bi na vrijeme otkrili razvoj ove bolesti i započeli s terapijom.
Ne možete se nadati šansi. To će dovesti do ozbiljnih komplikacija, duge i vrlo teške terapije.
Kad dijete ima 3 godine ili manje, svaka brižna majka moći će otkriti njegov dijabetes bez nepotrebnih riječi i manipulacija. Jedan od najočitijih znakova, da tako kažem, fizičkog fenomena su ljepljive kapi urina na loncu ili zahodskom poklopcu.
Kako izbjeći dijabetes: zaštititi žene i muškarce od bolesti
Bez obzira koliko medicina otišla, neizlječive bolesti i dalje postoje. Među njima je dijabetes. Prema statistici, oko 55 miliona ljudi širom svijeta pati od ove bolesti. Ako uzmemo u obzir više pacijenata s latentnim oblikom dijabetesa, tada će se njihov broj povećati za još 10 milijuna.
Osobe s ovom bolešću mogu živjeti cijeli život. Međutim, stalno praćenje prehrane i glukoze ne dodaje životu radosti. Da biste izbjegli dodatne komplikacije, morate znati kako spriječiti razvoj dijabetesa.
Čovjek mora sam odlučiti želi li se boriti za svoj život ili to pustiti sam od sebe, ne razmišljajući o sutrašnjem. Pacijent s dijabetesom treba biti spreman za određena ograničenja, ali to će pomoći u održavanju njegovog zdravstvenog stanja na istoj razini i izbjegavanju komplikacija bolesti.
Šećerna bolest tipa 2: dijagnoza i liječenje
Udruženje ljekara opće prakse (porodični ljekari) Ruske Federacije
DIJAGNOZA, LIJEČENJE I PREVENCIJA
U GENERALNOJ medicinskoj praksi
Programeri: R.A. Nadeeva
2. Kodovi prema ICD-10
3. Epidemiologija dijabetesa tipa 2
4. Čimbenici i rizične grupe
5. Screening tipa 2
6. Klasifikacija dijabetesa. Zahtevi za formulaciju dijagnoze dijabetesa.
7. Načela dijagnosticiranja bolesti kod odraslih na ambulantnoj osnovi. Diferencijalna dijagnoza.
8. Kriterijumi za ranu dijagnozu
9. Klasifikacija komplikacija dijabetesa.
10. Opći principi ambulantne terapije
10.1. Algoritam za individualizirani odabir ciljeva liječenja za HbA1c
10.2. Pokazatelji kontrole metabolizma lipida
10.3. Praćenje krvnog pritiska
10.4. Promjena načina života
10.5. Terapija lijekovima
10.6. Stratifikacija taktike liječenja ovisno o početnom HbA1c
10.7. Terapija inzulinom za dijabetes tipa 2.
10.8. Značajke liječenja dijabetesa tipa 2 u starosti.
10.9. Značajke liječenja dijabetesa tipa 2 u djece i adolescenata.
10.10. Značajke liječenja dijabetesa tipa 2 u trudnica.
11. Indikacije za stručni savjet
12. Indikacije za hospitalizaciju pacijenta
13. Prevencija. Edukacija pacijenata
15. Praćenje bolesnika sa dijabetesom tipa 2 bez komplikacija
AH - arterijska hipertenzija
aGPP-1- peptidni agonisti nalik glukagonu 1
Pakao - krvni pritisak
GDM - gestacijski dijabetes
DKA - dijabetička ketoacidoza
DR - dijabetička retinopatija
IDDP-4 - inhibitori dipeptil peptidaze
ICD - kratko delujući (ultra-kratki) inzulin
BMI - indeks tjelesne mase
IPD - inzulinsko srednje (dugo) delovanje
NGN - glikemija na testu sa oštećenjem
NTG - oslabljena tolerancija na glukozu
PGTT - oralni test tolerancije na glukozu
PSSP - oralni hipoglikemijski lijekovi
RAE - Ruska asocijacija endokrinologa
MSP - lijekovi za snižavanje šećera
TZD - tiazolidindioni (glitazoni)
FA - fizička aktivnost
CKD - hronična bolest bubrega
XE - jedinica za hleb
HLVP - lipoprotein holesterola visoke gustoće
HLNP - lipoprotein holesterola niske gustine
HbA1c - glikozilirani hemoglobin
Dijabetes melitus (DM) je skupina metaboličkih (metaboličkih) bolesti koje karakteriziraju hronična hiperglikemija, koja je rezultat poremećenog lučenja inzulina, učinaka inzulina ili oba ova faktora. Hroničnu hiperglikemiju kod dijabetesa prati oštećenje, disfunkcija i insuficijencija različitih organa, posebno očiju, bubrega, živaca, srca i krvnih sudova.
E10 Šećerna bolest ovisna o inzulinu
E11 Dijabetes melitus neovisan o insulinu
E12 Prehrambeni dijabetes
E13 Ostali navedeni oblici šećerne bolesti
E14 Dijabetes melitus, neodređen
O24 Gestacijski dijabetes
R73 Visoka glukoza u krvi
(uključuje oštećenu toleranciju glukoze i oštećenu glukozu na glasu)
3. Epidemiologija dijabetesa tipa 2.
U opštoj strukturi dijabetesa, dijabetes tipa 2 je 90-95%. U posljednjih 30 godina stopa porasta obolijevanja od dijabetesa nadmašila je zarazne bolesti poput tuberkuloze i HIV-a.
Broj oboljelih od dijabetesa u svijetu u posljednjih 10 godina više se nego udvostručio i dostigao je 371 milion ljudi do 2013. godine. Pandemijska priroda širenja potaknula je Ujedinjene narode u prosincu 2006. godine da usvoje rezoluciju kojom se poziva na "stvaranje nacionalnih programa za prevenciju, liječenje i prevenciju dijabetesa i njegovih komplikacija te njihovo uključivanje u vladine zdravstvene programe".
Prema Državnom registru pacijenata sa dijabetesom od januara 2013. u Ruskoj Federaciji, ima 3,779 miliona pacijenata s dijabetesom u pogledu pristupa medicinskim ustanovama. Međutim, stvarna prevalenca je 3-4 puta veća od registrirane "u prometu". Što je oko 7% stanovništva. U evropskoj populaciji prevalenca dijabetesa tipa 2 je 3-8% (zajedno s oštećenom tolerancijom na glukozu - 10-15%).
Najopasnije posljedice globalne epidemije dijabetesa jesu njegove sistemske vaskularne komplikacije - nefropatija, retinopatija, oštećenje glavnih žila srca, mozga, perifernih žila donjih ekstremiteta. Upravo su ove komplikacije glavni uzrok invaliditeta i smrtnosti kod pacijenata s dijabetesom.
4. Čimbenici i rizične grupe.
Faktori rizika za dijabetes tipa 2
- Prekomjerna težina i gojaznost (BMI≥25 kg / m2 *).
- Porodična anamneza (dijabetes ili roditelji sa sestrom sa dijabetesom tipa 2)
-Neobično niska fizička aktivnost.
- Oslabljena glikemija na testu ili oštećena istorija tolerancije na glukozu.
-Gestacijski dijabetes melitus ili rađanje velikog ploda u historiji.
-Aterijska hipertenzija (≥140 / 90 mm Hg ili antihipertenzivni lijek).
- HDL holesterol ≤0,9 mmol / L i / ili nivo triglicerida ≥2,82 mmol / L
Proces dojenja je od velike važnosti već u početnim fazama dijagnosticiranja dijabetesa kod djece.
Sestra pomaže u prikupljanju podataka potrebnih za sastavljanje jasne slike mogućih uzroka bolesti, sudjeluje u pripremi malog pacijenta za laboratorijske i instrumentalne studije i pruža njegu skrbi tijekom terapije u bolnici i kod kuće.
Dijabetes tipa 2 danas pogađa sve veći broj stanovnika. Sve o dijabetesu tipa 2 već postaje poznato iz novina, televizije, interneta.
Ovu bolest karakteriše ne samo kršenje metabolizma ugljikohidrata, kao što većina građana vjeruje, već i odstupanja u drugim vrstama metabolizma: masnoće, proteina i vitamina. Mnogi epidemiolozi smatraju da je dijabetes tipa 2 i dijabetes tipa 1 inzulin ovisan o epidemiji, jer su tempo i opseg prenošenja upečatljivi i nalikuju onim zaraznih bolesti tijekom epidemije.
U članku se govori o dijabetesu: koji su simptomi, uzroci, komplikacije dijabetesa (o čemu se radi), liječenje dijabetesa tipa 2, karakteristike lijekova.
Šta je dijabetes melitus?
Od pacijenata endokrinolog na recepciji često čuje: "Imam dijabetes tipa 2". Ali ne razumiju svi što je osnova ove metaboličke patologije.
Dijabetičke endokrinopatije obje vrste su kombinirane u tome što su metabolički poremećaji narušeni. Inzulin u razvoju patoloških promjena je ključna figura.
Samo u prvom slučaju, kao rezultat oštećenja stanica gušterače (otočića Langerhansa) autoimunim procesom ili infektivnim agensima, dolazi do poremećaja proizvodnje ovog hormona. Istovremeno, poremećaji su potrošnje glukoze - glavnog energetskog supstrata - ćelija organa i tkiva, jer je potreban hormon inzulin da bi iskoristili ovaj hranjivi sastojak iz krvi.
Dijabetes tipa 2: što je ova bolest i koje su glavne razlike od bolesti tipa 1? Za razliku od dijabetesa tipa 1, u ovom je slučaju osjetljivost tkiva osjetljivog na inzulin na inzulin, stoga će rezultat ove patologije recepcijskog aparata biti i poremećaj metabolizma ugljikohidrata.
To se ostvaruje povećanjem sadržaja glukoze u krvi i drugim biološkim tečnostima: hiperglikemija (visoka razina u krvi), glukozurija (prisutnost šećera u urinu).
Povećavanje ove tvari u rezovima nadalje dovodi do toksičnosti glukoze. Ovo je svojstvo koje se očituje razvojem katarakte, neuropatije, angiopatije i drugih opasnih komplikacija.
Klasifikacija dijabetes insipidus
- Centralni
- Porodica
- autosomno dominantan (mutacije gena preso-arginina vazopresin-pre-AVP2)
- autosomno recesivni (volframov sindrom dijabetes insipidus, dijabetes melitus, optička atrofija, gluhoća)
- anatomske oštećenja srednjeg mozga (septooptička displazija, holoprosencefalija)
- Stečeno
- traumatične prirode (trauma glave, neurohirurške intervencije)
- tumori (kraniofaringiom, germinoma, glioma, metastaze raznih tumora)
- granulomatozna lezija centralnog nervnog sistema (tuberkuloza, sarkoidoza, histiocitoza X, limfocita hipofize)
infekcije (encefalitis, meningitis, apsces centralnog nervnog sistema) - oštećenja krvožilnog sustava (krvarenje, hipoksija, anemija srpastih ćelija)
- Nefrogeni
- Porodica
- recesivni X (vezopresin arginin V2 receptorski gen)
- autosomno recesivni (aquaporin-2AQP2 gen)
- Stečeno
- metabolički (hipokalemija, hiperkalcemija)
- hroničnog zatajenja bubrega
- osmotski (dijabetes melitus)
- nefrokalcinoza
- opstrukcija mokraćnih putova
- policistična bolest bubrega
- Primarna polidipsija
- psihogeni - kompulzivni unos tečnosti
- Dipsogeno - snižavanje praga osmoreceptora za žeđ
Kliničke manifestacije i simptomi
Glavni simptomi ND su trajna poliurija i polidipsija (vidjeti kriterije za poliuriju gore). Postoji noćna poliurija (što se ponekad smatra manifestacijom enureze), s nedovoljnim nadoknađivanjem gubitka tekućine, suha je koža i sluznica.
U maloj djeci se može razviti jaka dehidracija, pojavljuje se povraćanje prilikom jela, zatvor, groznica, poremećaji spavanja, razdražljivost, slaba težina i povećanje visine.
Ako je razvoj ND uzrokovan intracelebralnim tumorom (germinom, kraniofaringingiom, gliom itd.), Pacijenti često imaju neurološke poremećaje (glavobolja, ptoza, strabizam, oslabljena hod i sl.), Poremećaje vida (smanjena ozbiljnost i / ili gubitak vidnih polja i dr. diplopija), simptoma povezanih sa gubitkom ili hipersekrecijom određenih hormona adenohipofize.
Istorija medicine
Starost početka polidipsije i poliurije, kao i priroda unosa tečnosti od velikog su značaja za daljnju dijagnostičku pretragu.
U porodičnoj plućnoj bolesti niskog pritiska bolest se obično očituje u dobi od 1 do 6 godina. Simptomi se obično pojačavaju tokom prvih nekoliko godina bolesti.
S Volfsterovim sindromom, dijabetes insipidus u velikoj većini slučajeva očituje se nakon 10 godina, njegovom razvoju prethodi razvoj dijabetes melitusa i optičke atrofije.
Priroda unosa tečnosti
Uz dijabetes insipidus pacijenti radije piju hladnu negaziranu vodu; pacijentima s dijabetesom insipidusom dugi prekidi unosa vode su nemogući (djetetu je potrebna tekućina svakih 15-30 minuta), bez obzira na stupanj zaposlenosti ili strast za nečim (igranje, učenje, u školi, gledanje televizije itd.).
Ako postoje odgovarajuće pritužbe i kliničke manifestacije, provodi se sljedeća faza dijagnoze dijabetes insipidus.
- Potrebno je potvrditi prisustvo poliurije, u tu se svrhu svakodnevno prikupljanje urina i / ili analiza urina po Zimnickom provodi određivanjem njegove ukupne količine i osmolalnosti / relativne gustoće u obrocima, a ujedno se izračunava i količina tekućine popila dnevno (za procjenu adekvatnosti vodne bilance)
- Utvrditi osmolalnost krvne plazme
- U biohemijskom ispitivanju krvi utvrditi
- Natrijum (uključujući identificiranje kontraindikacija za ispitivanje suhim jedenjem ili ako je nemoguće odrediti osmolalnost krvne plazme), glukoza, hlor, urea, kreatinin - za isključenje osmotske diureze
- Ukupni i jonizovani kalcijum, kalijum, protein - za isključenje najčešćih uzroka nefrogene dijabetes insipidus (hiperkalcemija, hipokalemija, opstruktivna uropatija).
Nadalje, za diferencijalnu dijagnozu između dijabetes insipidus i primarne polidipsije provodi se test suhe prehrane. Prikazuje se ako:
- postoji potvrđena hipoosmotska poliurija (osmolalnost urina manja od 295 mOsm / kg H2O i / ili relativna gustoća urina manja od 1005 u svim dijelovima Zimnitske analize),
- nivo natrijuma u plazmi ne veći od 143 mmol / l,
- ako je osmolalnost krvi veća od osmolalnosti urina.
Važno!
Ako razina natrijuma prelazi 143 mmol / l, a također ako pacijent ima tumor hihijamske sellarne regije ili histiocitozu iz Langerhansovih stanica, ispitivanje suhe prehrane se ne provodi. To može dovesti do razvoja životno opasnog stanja zbog brzog razvoja dehidracije i hipernatremije.
Algoritam za provođenje testa sa suhim hranom:
- tokom noći dijete može konzumirati količinu tekućine koja mu je potrebna
- u 8.00 ujutro pacijentu se vaga, mjeri se osmolalnost i razina natrijuma u krvnoj plazmi, osmolalnost (ili specifična težina) i volumen mokraće nakon čega dijete prestaje uzimati tekućine, hrana koju dijete uzima tijekom ispitivanja ne smije sadržavati puno vode i lako je probavljivih ugljikohidrata (preporučljivo je koristiti kuhana jaja, žitni hljeb, nemasne vrste mesa, ribu, cijeđeni skuti),
- mjerenje tjelesne težine, određivanje nivoa natrijuma i osmolalnosti u plazmi, osmolalnost ili relativna gustina urina, tjelesne temperature, sluznice, opće dobrobit djeteta treba provoditi svaka 2 sata ili češće, ovisno o pacijentovom stanju,
- Važno je pažljivo osigurati da dijete ne pije tekućinu tokom testa.Za većinu bolesnika dovoljno je ograničenje unosa tečnosti na 7-8 sati (ili manje), a u slučaju primarne polidipsije test može trajati do 12 sati.
Ispitivanje se prekida ako:
- težina pacijenta je smanjena za 3-5% od izvorne,
- tjelesna temperatura raste
- dolazi do pogoršanja općeg stanja pacijenta,
- pacijent više ne može podnijeti žeđ
- i / ili nivo natrijuma u plazmi u krvi prelazi 143 mmol / l,
- osmolalnost plazme prelazi 295 mOsm / kg H2O,
- i / ili osmolalnost urina raste do normalnih vrijednosti,
- i / ili je razlika u osmolalnosti urina u dva uzastopna uzorka manja od 30 mOsm / kg (ili s povećanjem nivoa natrijuma od 3 mmol / l).
Ako dijete ima dijabetes insipidus, unatoč povećanju osmolalnosti i / ili razine natrija u krvnoj plazmi (kao rezultat dehidracije), osmolalnost mokraće ne prelazi osmolalnost plazme, tj. 300 mOsm / kg H2O. U tom slučaju se na kraju testa može primjetiti suhoća kože i sluznice, tahikardija, pojačana razdražljivost. Ako se osmolalnost krvi praktično ne promijeni do kraja uzorka, a osmolalnost urina poveća na 600-700 mOsm / kg ili više, može se isključiti dijabetes insipidus bilo koje geneze.
Za diferencijalnu dijagnozu između nefrogenog i centralnog dijabetes insipidusa na kraju uzorka, desmopresin se daje 10 μg intranazalno, ili 0,1 mg oralno, ili 60 μg sublingvalno. Prije uzimanja desmopresina, od pacijenta se traži da potpuno isprazni mjehur. Nakon 2 i 4 sata potrebno je prikupiti urin kako bi se utvrdio volumen i osmolalnost (ili relativna gustina). Pacijentu je dozvoljeno jesti i piti, dok količina pijane tečnosti ne bi trebala prelaziti količinu urina dodijeljenog tijekom ispitivanja sa suhim jedenjem. Povećanje koncentracije u urinu za više od 50% ukazuje na centralni karakter ND, a manje od 50% ukazuje na nefrogeni ND (Tabela 1). Ako dijete otkriva nefrogeni ND, daljnji pregled i liječenje provode specijalistički nefrolozi.
Pojava poliurije i žeđi odmah nakon neurohirurške intervencije ili ubrzo nakon nje (kraniofaringingom, glioma, germinoma itd.) Ukazuje na razvoj centralnog dijabetesa insipidusa i ne zahtijeva gore navedene dijagnostičke postupke.
Ako se dijagnosticira središnji ND, potrebna su dodatna istraživanja kako bi se utvrdila etiologija bolesti.
Provođenjem magnetske rezonancije (MRI) mozga, prvenstveno hihijamskog područja, omogućava se utvrđivanje prisutnosti tumora, abnormalnosti stabljike / lijevka hipofize, anatomskih oštećenja srednjeg mozga. Na sagitalnim T1-ponderiranim slikama, neurohipofiza se normalno prikazuje kao hiperintenzivni signal. Odsustvo signala s neurohipofize je zaštitni znak hipotalamičko-neurohipofizičkih poremećaja i može ukazivati na prisutnost u ranoj fazi tumorskog procesa.
U prisutnosti zadebljanja stabljike ili lijevka hipofize veće od 6 mm, indicirano je određivanje tumorskih markera (β-hCG, α-fetoprotein) kako bi se isključio tumor staničnih stanica. U nedostatku porasta tumorskih markera, ponavljano MRI (i ponovno određivanje tumorskih markera) trebalo bi obavljati u intervalima od 1 puta u 6 mjeseci (ili kad se pojave neki novi simptomi) kroz 3 godine, zatim 1 put u 12 mjeseci u trajanju od 3-4 godine. Prisutnost na MRI znakova zadebljanja stabljike hipofize ili lijevka može biti znak razvoja infiltrativnih bolesti (prvenstveno histiocitoze iz Langerhansovih stanica) ili germinoma, a moguće je i prisustvo hipofize / infundibulitisa. U takvim je slučajevima preporučljivo vršiti i periodično hormonsko ispitivanje kako bi se procijenila tropska funkcija adenohipofize. Često se simptomi nekroze niskog pritiska pojave nekoliko godina prije neuroloških i drugih manifestacija germinoma ili histiocitoze.
Terapija centralnog dijabetes insipidusa
Glavni cilj liječenja dijabetesa insipidusa kod djece je smanjiti količinu oslobađenog urina i (u većini slučajeva) smanjiti žeđ, što će zauzvrat omogućiti djetetu da održava normalan način života. Specifični tretman dijabetes insipidus ovisi o etiologiji bolesti.
Da biste rešili ove probleme, trebate:
- osiguravanje djetetovom slobodnom pristupu vodi
- optimizacija prehrane kako bi se smanjila količina oslobođene tečnosti (uglavnom kod djece sa NID-om)
- za lečenje CND - upotreba analoga vazopresina - desmopresina
- za liječenje NID - upotreba lijekova koji pojačavaju reapsorpciju vode u bubrezima
terapija osnovne bolesti.
Djeca s ND uvijek trebaju imati besplatan pristup vodi. Istovremeno, produljeni unos velike količine tekućine može dovesti do bilijarne diskinezije, prolapsa želuca, razvoja sindroma iritabilnog crijeva, kao i do razvoja hidronefroze.
Trenutno, u liječenju nekroze niskog tlaka, lijek izbora je desmopresin (1-desamino-8-D-arginin-vazopresin, DDAVP). Desmopresin je sintetski analog antidiuretskog hormona u kojem je 1-cistein deaminiran, a u 8. položaju L-izomer arginina zamjenjuje se D-izomerom. Zbog toga desmopresin ima izraženiji antidiuretski učinak, ima duže trajanje djelovanja u odnosu na ADH. U isto vrijeme, vazopresorski učinak desmopresina je 2000-3000 puta manji od učinka vazopresina.
Desmopresin se koristi u obliku intranazalnog spreja ili kapi, oralnih tableta i tableta sa liofiliziranom (otopljenom) supstancom za sublingvalnu upotrebu. Intranazalni oblik lijeka najčešće se koristi tijekom operacija, u postoperativnom razdoblju ako dijete ima mučninu i / ili povraćanje, s izraženom negativnošću u odnosu na tablete. Prednosti tableta oblika lijeka su dobra apsorpcija, šire mogućnosti promjene i odabira optimalnih doza lijeka, u većini slučajeva - dobra usklađenost pacijenta. Uz to, mogućnost davanja desmopresina u tabletama u vrlo malim dozama (do 0,025 mg / doza) minimizira rizik od predoziranja lijekovima kod djece u dobi od 3-5 godina i u bolesnika s malom potrebom zamjenske terapije. Tablica 2 prikazuje oblike oslobađanja desmopresina, prosječne primijenjene doze i učestalost njihove primjene.
Treba imati na umu da trajanje i jačina lijeka mogu jako varirati, pa se učestalost njegove primjene i doza biraju pojedinačno. U djece mlađe od 3 godine terapija lijekovima središnjeg ND-a ne koristi se u većini slučajeva zbog opasnosti od predoziranja desmopresina s razvojem hiponatremije. Hiponatremija dovodi do hipoosmolalnosti vanćelijske tečnosti i prolaska vode u ćelije, uključujući moždane ćelije. Kao rezultat toga, moguća je komplicirana komplikacija - moždani edem.
U maloj djeci je prilično teško kontrolirati količinu izlučenog urina, pa je poželjno usredotočiti se na količinu konzumirane tekućine i / ili razinu natrijuma u serumu u krvi. Ako su simptomi šećerne bolesti insipidus značajno izraženi, pojačana žeđ i učestalo mokrenje nepovoljno utječu na razvoj i stanje malog djeteta, moguće je vrlo oprezno koristiti pripravke desmopresina pod strogim nadzorom natrijuma i / ili osmolalnosti u serumu. Preporučljivo je koristiti desmopresin u obliku spreja za nos, dok se lijek razrjeđuje fiziološkom otopinom u omjeru 1:10. Razređeni preparat se daje kroz usta 1-2 puta dnevno.
U djece sa središnjim živčanim sustavom starijim od 3 godine, terapija desmopresinom započinje s malim dozama, postepeno se povećavajući prema potrebi.Nadalje, prilikom početnog odabira terapije, preporučuje se upotreba svake sljedeće doze nakon 1-2 sata diureze u količini manjoj od ml / kg / sat, tj. nakon što se kod pacijenta neko vrijeme dogodi određena količina mokrenja, urin postaje lagan. To pomaže uklanjanju osmotski slobodnog urina i sprečavanju razvoja hiponatremije.
Prilikom propisivanja desmopresinskih pripravaka vrši se pažljivo dnevno računanje i bilježenje količine pijane i izlučene tečnosti, dnevno određivanje nivoa elektrolita (natrijuma, kalijuma) u serumu u krvi, s povišenim / smanjenim nivoom natrijuma, određivanje se provodi nekoliko puta dnevno (obično 2-3 puta), dok pacijent dnevno vagati za kontrolu ravnoteže tečnosti. Sve ove aktivnosti obavljaju se sve dok se država ne stabilizuje. Nakon toga, kontrolna određivanja elektrolita i ravnoteže tekućine provode se jednom u 3-6 mjeseci. Važno je objasniti pacijentima i njihovim roditeljima važnost kontrole ravnoteže tekućine. Kako bi se spriječilo moguće predoziranje lijeka, treba izabrati dozu desmopresina za dugotrajnu nadomjesnu terapiju tako da je dnevna količina oslobođene tekućine nešto viša od normalne vrijednosti dnevne diureze. (Uobičajeno, količina izlučenog urina iznosi 15-30 ml / kg dnevno). U prosjeku, dnevna diureza kod djece sa niskim krvnim pritiskom ispod 4-5 godina ne smije biti manja od 1000 ml, ispod 10 godina - 1200-1500 ml, u starije djece - 1800-2000 ml.
Posebno pažljiv pristup imenovanju i odabiru zamjenske terapije lijekovima desmopresinom potreban je kod pacijenata koji su bili podvrgnuti operaciji zbog tumora hipotalamo-hipofize ili traumatskog oštećenja mozga. U tim slučajevima ND može imati različite razvojne mogućnosti.
Postoperativni dijabetes insipidus može započeti akutno poliurijom, uz spontano rješavanje nekoliko dana. Teška intraoperativna oštećenja ili ozbiljne ozljede mogu dovesti do razvoja trajne ND. Dijabetes insipidus takođe može imati „trofazni“ tok: prva faza poliurije, prouzrokovana oštećenjem hipotalamo-hipofize i smanjenjem nivoa izlučivanja ADH, traje od nekoliko sati (12-36 sati) do nekoliko dana. Zatim dolazi druga faza, koja traje od 2 do 14 dana, tzv "Antidiuretska" faza, praćena nekontrolisanim oslobađanjem ADH-a iz oštećenih neurona. Zatim slijedi treća faza - faza poliurije. Tokom druge faze važno je ne uzrokovati hiperhidrataciju kod pacijenta, što na pozadini neadekvatne sekrecije ADH-a dovodi do razvoja hiponatremije. U bolesnika koji su podvrgnuti neurohirurškoj intervenciji, bez obzira na prirodu tijeka LPC-a nakon operacije (uz primjenu odgovarajuće infuzione terapije, primjenu desmopresinskih preparata), s razinom natrija u serumu od - 145 mmol / L, najčešće dolazi do spontanog nestanka simptoma ND-a (obično nakon 3 -6 mjeseci nakon operacije). Ako su pacijenti u postoperativnom razdoblju, nivo natrijuma u serumu je? 145 mmol / l, vjerovatnoća je za razvoj trajne ND velika. Ove karakteristike tijeka LPD-a u postoperativnom razdoblju važno je uzeti u obzir pri odabiru doze desmopresina. Važno je upozoriti pacijente i / ili njihove roditelje na potrebu kontrole nad pijanom i izlučenom tečnošću, prekinuti lijek kad se pojave edemi i / ili promijeniti ravnotežu tečnosti, nakon čega slijedi konsultacija s liječnikom endokrinologom.
U nekim slučajevima, nakon volumetrijske hirurške intervencije za tumor hipotalamo-hipofize regije u pacijenata, zajedno s poliurijom uzrokovanom razvojem niskog tlaka, opaža se oligo- ili adipsija. Kombinacija poliurije s nedovoljnim unosom tekućine u organizam dovodi do brzog razvoja hipernatremije i hiperosmolarnog stanja.Kako bi se spriječile takve komplikacije, takvi se pacijenti prisilno piju (često, ali u malim količinama vode od 50-100 ml) istodobno se odabire doza desmopresina i po potrebi se provodi odgovarajuća infuzijska terapija. Svrha ovih manipulacija je postizanje euolemijskog stanja i normalizacija nivoa natrijuma u krvnoj plazmi. U ovoj skupini bolesnika, u toku prvih 4-6 mjeseci nakon operacije, potrebno je odrediti nivo natrijuma i / ili osmolalnost u krvi 1 put u 10-14 dana, uz odgovarajuće prilagođavanje doze desmopresina.
Možete financijski podržati web mjesto - to će ne samo pomoći da platite hosting, dizajn i razvoj web stranice, nego će vam omogućiti i da ne budete prepuni web stranica s neugodnim oglašavanjem. Na taj način pomoći ćete ne samo web lokaciji, već ćete omogućiti sebi i drugim korisnicima da udobno dobivaju pouzdane informacije o temi „Dijabetes melitus, bolesti povezane sa poremećajem ravnoteže vode i elektrolita.“!
I, u skladu s tim, više će ljudi primati informacije o kojima njihov život doslovno može ovisiti.Nakon plaćanja bit ćete preusmjereni na stranicu za preuzimanje službenih tematskih dokumenata.

 Razvija se kao rezultat uništavanja tkiva pankreasa odgovornog za proizvodnju inzulina. Kao rezultat toga, stvara se nedovoljna količina hormona i nivo glukoze u krvnoj plazmi počinje rasti. Dijabetes tipa 1 je urođena bolest i uglavnom se dijagnosticira kod djece i adolescenata od rođenja do 12. godine života.
Razvija se kao rezultat uništavanja tkiva pankreasa odgovornog za proizvodnju inzulina. Kao rezultat toga, stvara se nedovoljna količina hormona i nivo glukoze u krvnoj plazmi počinje rasti. Dijabetes tipa 1 je urođena bolest i uglavnom se dijagnosticira kod djece i adolescenata od rođenja do 12. godine života.
 - praćeno emocionalnom nestabilnošću i bez pravovremenog liječenja dovodi do mentalnih poremećaja.
- praćeno emocionalnom nestabilnošću i bez pravovremenog liječenja dovodi do mentalnih poremećaja.