Šta je inzulinska rezistencija. Njeni simptomi i lečenje. Dijeta za inzulinsku rezistenciju
 Inzulinska rezistencija je smanjena osjetljivost tkiva na djelovanje inzulina, što se može razviti u nedostatku ozbiljnih bolesti. U početnim fazama otpornost na inzulin gotovo ne utječe na dobrobit, a odstupanje se može otkriti samo promjenom podataka ispitivanja (krvi).
Inzulinska rezistencija je smanjena osjetljivost tkiva na djelovanje inzulina, što se može razviti u nedostatku ozbiljnih bolesti. U početnim fazama otpornost na inzulin gotovo ne utječe na dobrobit, a odstupanje se može otkriti samo promjenom podataka ispitivanja (krvi).
Inzulinska rezistencija: simptomi i liječenje. Dijeta za inzulinsku rezistenciju
Inzulinska rezistencija je poremećen biološki odgovor tjelesnih tkiva na djelovanje inzulina. Nije važno odakle dolazi insulin, iz gušterače (endogeni) ili od injekcija (egzogenih).
Inzulinska rezistencija povećava vjerojatnost ne samo dijabetesa tipa 2, već i ateroskleroze, srčanog udara i iznenadne smrti uslijed začepljenja posude krvnim ugruškom.
Djelovanje inzulina je da regulira metabolizam (ne samo ugljikohidrata, ali i masti i bjelančevina), kao i mitogene procese - to je rast, razmnožavanje stanica, sinteza DNA, transkripcija gena.
Suvremeni koncept otpornosti na inzulin nije ograničen na poremećaje metabolizma ugljikohidrata i povećani rizik od dijabetesa tipa 2. Takođe uključuje promjene u metabolizmu masti, proteina, ekspresiji gena. Konkretno, inzulinska rezistencija dovodi do problema sa endotelnim ćelijama koji iznutra prekrivaju zidove krvnih žila. Zbog toga se lumen žila sužava, a ateroskleroza napreduje.
Simptomi inzulinske rezistencije i dijagnoza
Možda se sumnja da imate insulinsku rezistenciju ako simptomi i / ili testovi pokažu da imate metabolički sindrom. To uključuje:
- gojaznost u struku (trbuhu),
- hipertenzija (visoki krvni pritisak),
- loši testovi krvi na holesterol i trigliceride,
- otkrivanje proteina u urinu.
Trbušna pretilost najčešći je simptom inzulinske rezistencije. Na drugom mestu je arterijska hipertenzija (visok krvni pritisak). Manje često osoba još nema gojaznost i hipertenziju, ali testovi krvi na holesterol i masti su već loši.
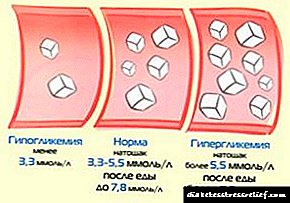
Dijagnosticiranje inzulinske rezistencije pomoću testova je problematično. Jer koncentracija inzulina u krvnoj plazmi može uvelike varirati i to je normalno. Kod analize inzulina u plazmi na testu norma je od 3 do 28 mcU / ml. Ako je inzulin više od normalnog u krvi na post, to znači da pacijent ima hiperinzulinizam.
Povišena koncentracija inzulina u krvi nastaje kada gušterača stvara višak toga kako bi kompenzirala otpornost na inzulin u tkivima. Ovaj rezultat analize pokazuje da pacijent ima značajan rizik od dijabetesa tipa 2 i / ili kardiovaskularne bolesti.
Najtačnija metoda za određivanje inzulinske rezistencije naziva se hiperinzulinemijska inzulinska stezaljka. Uključuje kontinuirano intravenozno davanje inzulina i glukoze 4-6 sati. To je mukotrpna metoda i zato se retko koristi u praksi. Ograničeni su na krvne pretrage na nivo inzulina u plazmi.
Studije su pokazale da je pronađena inzulinska rezistencija:
- 10% svih ljudi bez metaboličkih poremećaja,
- kod 58% bolesnika sa hipertenzijom (krvni pritisak iznad 160/95 mm Hg),
- kod 63% osoba sa hiperuricemijom (mokraćna kiselina u serumu je veća od 416 µmol / l kod muškaraca i iznad 387 µmol / l kod žena),
- kod 84% ljudi sa povišenom masnoćom u krvi (trigliceridi veći od 2,85 mmol / l),
- kod 88% ljudi sa niskim nivoom „dobrog“ holesterola (ispod 0,9 mmol / l kod muškaraca i ispod 1,0 mmol / l kod žena),
- u 84% bolesnika sa dijabetesom tipa 2,
- 66% ljudi sa smanjenom tolerancijom na glukozu.
Kada uzimate test krvi na holesterol - ne provjeravajte ukupni holesterol, već odvojeno "dobar" i "loš".
Kako inzulin reguliše metabolizam
Molekula inzulina se normalno vezuje za njegov receptor na površini stanica u mišićnom, masnom ili jetrenom tkivu. Nakon toga, autofosforilacija insulinskog receptora uz sudjelovanje tirozin kinaze i njegova naknadna veza s supstratom insulinskog receptora 1 ili 2 (IRS-1 i 2).
Molekuli IRS-a zauzvrat aktiviraju fosfatidilinozitol-3-kinazu što stimulira translokaciju GLUT-4. Ona je nosilac glukoze u stanicu kroz membranu. Takav mehanizam osigurava aktiviranje metaboličkih (transport glukoze, sinteza glikogena) i mitogenih (sinteza DNA) inzulina.
- Unos glukoze u mišićne ćelije, jetru i masno tkivo,
- Sinteza glikogena u jetri (skladištenje "brze" glukoze u rezervi),
- Hvatanje aminokiselina ćelijama,
- Sinteza DNK
- Sinteza proteina
- Sinteza masne kiseline
- Jonski transport.
- Lipoliza (propadanje masnog tkiva sa ulaskom masnih kiselina u krv),
- Glukoneogeneza (transformacija glikogena u jetri i glukoze u krv),
- Apoptoza (samouništavanje ćelija).
Imajte na umu da inzulin blokira razgradnju masnog tkiva. Zato je, ako je razina inzulina u krvi povišena (hiperinzulinizam česta pojava sa inzulinskom rezistencijom), tada je gubitak težine vrlo teško, gotovo nemoguće.
Genetski uzroci otpornosti na inzulin
Otpornost na inzulin problem je ogromnog postotka svih ljudi. Vjeruje se da su uzrokovani genima koji su tijekom evolucije postali preovlađujući. 1962. godine postavljena je hipoteza da je otpornost na inzulin mehanizam preživljavanja za vrijeme dugotrajne gladi. Zato što pojačava nagomilavanje masti u organizmu tokom perioda obilne ishrane.
Naučnici su duže vremena gladovali miševe. Osobe s najdužim stažem preživjele su osobe za koje je utvrđeno da imaju genetski posredovanu inzulinsku rezistenciju. Nažalost, u savremenim uslovima, mehanizam inzulinske rezistencije „deluje“ na razvoj gojaznosti, hipertenzije i dijabetesa tipa 2.
Studije su pokazale da pacijenti s dijabetesom tipa 2 imaju genetske nedostatke u prijenosu signala nakon povezivanja inzulina sa njihovim receptorom. To se naziva oštećenja postreceptora. Prije svega, poremećena je translokacija transportera glukoze GLUT-4.
U bolesnika sa dijabetesom tipa 2 pronađena je i oslabljena ekspresija drugih gena koji osiguravaju metabolizam glukoze i lipida (masti). Riječ je o genima za glukozno-6-fosfat dehidrogenazu, glukokinazu, lipoprotein lipazu, sintazu masne kiseline i druge.
Ako osoba ima genetsku predispoziciju za razvoj dijabetesa tipa 2, tada se ona može shvatiti ili ne uzrokovati metabolički sindrom i dijabetes. Ovisi o načinu života. Glavni faktori rizika su prekomjerna prehrana, posebno konzumiranje rafiniranih ugljikohidrata (šećera i brašna), kao i mala fizička aktivnost.
Kakva je osetljivost na inzulin u različitim telesnim tkivima
Za lečenje bolesti od najvećeg značaja je inzulinska osetljivost mišićnog i masnog tkiva, kao i ćelija jetre. No, je li stupanj inzulinske rezistencije ovih tkiva isti? Godine 1999. eksperimenti su pokazali da ne.
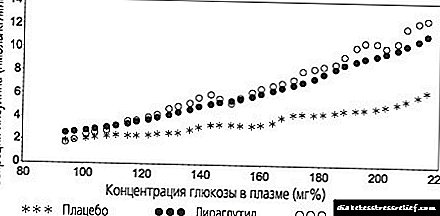
Normalno, za suzbijanje 50% lipolize (razgradnje masti) u masnom tkivu dovoljna je koncentracija inzulina u krvi koja nije veća od 10 mcED / ml. Za 50% suzbijanje otpuštanja glukoze u krv iz jetre već je potrebno oko 30 mcED / ml inzulina u krvi. A da biste povećali unos glukoze u mišićno tkivo za 50%, potrebna je koncentracija inzulina u krvi od 100 mcED / ml i više.
Podsjećamo da je lipoliza raspad masnog tkiva. Djelovanje inzulina ga suzbija, kao i stvaranje glukoze u jetri. A mišićni unos glukoze u mišićima inzulinom, naprotiv, povećava se. Napominjemo da su kod šećerne bolesti tipa 2 navedene vrijednosti potrebne koncentracije inzulina u krvi pomaknute udesno, tj. Prema povećanju inzulinske rezistencije. Taj proces započinje mnogo prije nego što se dijabetes manifestira.
Osjetljivost tjelesnih tkiva na inzulin smanjuje se zbog genetske predispozicije, i što je najvažnije - zbog nezdravog načina života. Na kraju, nakon mnogo godina, pankreas prestaje da se nosi sa povećanim stresom. Tada dijagnosticiraju „pravi“ dijabetes tipa 2. Za pacijenta je od velike koristi ako se liječenje metaboličkog sindroma započne što je prije moguće.
Koja je razlika između inzulinske rezistencije i metaboličkog sindroma
Treba imati na umu da se inzulinska rezistencija javlja kod ljudi koji imaju druge zdravstvene probleme koji nisu uključeni u koncept "metaboličkog sindroma". Ovo je:
- policistični jajnik kod žena,
- hroničnog zatajenja bubrega
- zarazne bolesti
- terapija glukokortikoidima.
Inzulinska rezistencija se ponekad razvija tokom trudnoće, a prelazi nakon porođaja. Takođe obično raste sa godinama. A to ovisi o načinu života koji starija osoba vodi, hoće li izazvati dijabetes tipa 2 i / ili kardiovaskularne probleme. U članku „Dijabetes kod starijih osoba“ pronaći ćete puno korisnih informacija.
Inzulinska rezistencija je uzrok dijabetesa tipa 2
Kod šećerne bolesti tipa 2, najveća klinička važnost je inzulinska rezistencija mišićnih stanica, jetre i masnog tkiva. Zbog gubitka osjetljivosti na inzulin, manje glukoze ulazi i "izgara" u mišićnim ćelijama. Iz jetre se iz istog razloga aktivira razgradnja glikogena u glukozu (glikogenoliza), kao i sinteza glukoze iz aminokiselina i drugih „sirovina“ (glukoneogeneza).
Inzulinska rezistencija masnog tkiva očituje se u tome što antilipolitički učinak inzulina slabi. U početku se to nadoknađuje povećanom proizvodnjom inzulina pankreasa. U kasnijim fazama bolesti više masti se razgrađuje na glicerin i slobodne masne kiseline. Ali u ovom periodu, gubitak kilograma ne donosi mnogo radosti.
Glicerin i slobodne masne kiseline ulaze u jetru, gde se iz njih formiraju lipoproteini vrlo male gustine. To su štetne čestice koje se talože na zidovima krvnih žila, a ateroskleroza napreduje. Prekomjerna količina glukoze, koja se pojavljuje kao rezultat glikogenolize i glukoneogeneze, takođe ulazi u krvotok iz jetre.
Inzulinska rezistencija i simptomi metaboličkog sindroma kod ljudi dugo prethode razvoju dijabetes melitusa. Budući da se otpornost na inzulin već dugi niz godina nadoknađuje viškom proizvodnje inzulina od strane beta ćelija gušterače. U takvoj situaciji opaža se povećana koncentracija inzulina u krvi - hiperinsulinemija.
Hiperinsulinemija s normalnom glukozom u krvi marker je inzulinske rezistencije i preteča razvoja dijabetesa tipa 2. S vremenom se beta stanice pankreasa više ne mogu nositi s opterećenjem da nadoknade otpornost na inzulin. Proizvode sve manje i manje inzulina, pacijent ima visoki šećer u krvi i dijabetes.
Prije svega, 1. faza lučenja inzulina pati, tj. Brzo oslobađanje inzulina u krv kao odgovor na opterećenje hranom. A bazalno (pozadinsko) lučenje inzulina i dalje je pretjerano. Kada nivo šećera u krvi poraste, to dodatno povećava otpornost na inzulin tkiva i inhibira funkciju beta ćelija u izlučivanju inzulina. Ovaj mehanizam za razvoj dijabetesa naziva se "toksičnost glukoze".
Inzulinska rezistencija i kardiovaskularni rizik
Poznato je da se kod pacijenata s dijabetesom tipa 2 kardiovaskularna smrtnost povećava za 3-4 puta, u usporedbi s osobama bez metaboličkih poremećaja. Sada se sve više znanstvenika i praktičara uvjerava da su otpornost na inzulin i zajedno s njim hiperinsulinemija ozbiljan faktor rizika za srčani udar i moždani udar. Štoviše, ovaj rizik ne ovisi o tome je li pacijent razvio dijabetes ili ne.
Od 1980-ih, istraživanja su pokazala da inzulin ima izravan aterogeni učinak na zidove krvnih žila. To znači da aterosklerotski plakovi i sužavanje lumena žila napreduju pod djelovanjem inzulina u krvi koja teče kroz njih.
Inzulin uzrokuje proliferaciju i migraciju stanica glatkih mišića, sintezu lipida u njima, razmnožavanje fibroblasta, aktiviranje sustava zgrušavanja krvi i smanjenje aktivnosti fibrinolize. Dakle, hiperinsulinemija (povećana koncentracija inzulina u krvi zbog otpornosti na inzulin) važan je uzrok razvoja ateroskleroze. Ovo se događa mnogo prije pojave dijabetesa tipa 2 kod pacijenta.
Studije pokazuju jasnu izravnu vezu između stupnja otpornosti na inzulin i faktora rizika za kardiovaskularne bolesti. Inzulinska rezistencija dovodi do činjenice da:
- povećana pretilost u trbuhu,
- profil holesterola u krvi se pogoršava, a na zidovima krvnih žila formiraju se plakovi iz „lošeg“ holesterola,
- povećava se verovatnoća stvaranja ugrušaka u žilama,
- zid karotidne arterije postaje deblji (lumen arterije se sužava).
Dokazana je ova stabilna veza i kod pacijenata s dijabetesom tipa 2 i kod pojedinaca bez nje.
Tretman otpornosti na inzulin
Učinkovit način liječenja inzulinske rezistencije u ranim fazama dijabetesa tipa 2, a još bolje prije nego što se razvije, je korištenje dijeta koja ograničava ugljikohidrate u vašoj prehrani. Da budemo precizni, ovo nije način za liječenje otpornosti na inzulin, već samo za kontrolu. Dijeta s niskim udjelom ugljikohidrata uz otpornost na inzulin - ona se mora pridržavati cijeli život.
Nakon 3-4 dana dijetalnog liječenja inzulinske rezistencije, većina ljudi primijeti poboljšanje svog blagostanja. Nakon 6-8 nedelja, testovi pokazuju da "dobar" holesterol u krvi raste i "loš" pada. A također i nivo triglicerida u krvi padne na normalu. To znači da se rizik od ateroskleroze smanjio nekoliko puta.
Trenutno ne postoje pravi tretmani za inzulinsku rezistenciju. Na tome rade stručnjaci iz oblasti genetike i biologije. Možete dobro kontrolirati otpornost na inzulin slijedeći dijetu s niskim udjelom ugljikohidrata. Prije svega morate prestati jesti rafinirane ugljikohidrate, odnosno šećer, slatkiše i proizvode od bijelog brašna.
Uz inzulinsku rezistenciju, metformin (siofor, glukofag) daje dobre rezultate. Koristite je uz dijetu, a ne umjesto nje, a savjetujte se s liječnikom prvo o uzimanju tableta. Svakog dana pratimo vesti u lečenju otpornosti na inzulin. Moderna genetika i mikrobiologija rade stvarna čuda. A postoji nada da će oni u narednim godinama konačno moći da riješe ovaj problem. Ako želite prvo znati, pretplatite se na naš newsletter i to besplatno.
Koja je opasnost otpornosti na inzulin?
Čak i kod ljudi bez većih promjena u metabolizmu, otpornost na inzulin pokreće procese ranog starenja, danas je poznato i da je povezana s teškim kardiovaskularnim patologijama i njihovim opasnim komplikacijama (moždani udar, srčani udar, akutna cerebrovaskularna nesreća, dijabetička neuropatija itd.).
Inzulinska rezistencija je vrlo raširena. U 10-15% odraslih osoba (bez hroničnih bolesti i dijagnoza) može se otkriti slučajno, bilo kojim pregledom. A to znači da hiljade ljudi ne samo da ne znaju za to, već su i sami pred očima opasnih bolesti!
Može se činiti da je otpornost na inzulin vrlo podmukao i skriveni neprijatelj zdravlja, ali u stvari je ta prerušavanje vrlo proizvoljna, jer odstupanje može se sumnjati u prisutnosti specifičnih problema izgleda i dobrobiti.
Na primjer, sve žene, pogotovo žene srednjih godina, upoznate su s problemom prekomjerne težine. Dolazi vrijeme kada višak kilograma bukvalno raste zajedno sa tijelom, skoro ih je nemoguće izgubiti, nijedna dijeta ne pomaže. Štaviše, čini se da je višak kilograma koncentrisan u trbuhu - zato mnoge žene sanjaju o gubitku kilograma u struku, napumpajući pritom i ne pridajući važnost drugim delovima tela. U međuvremenu starost i nagomilavanje masnog tkiva u trbuhu (tzv. pretilost u trbuhu, prema središnjem tipu) dva su najvažnija faktora koji pokreću razvoj inzulinske rezistencije i podržavaju njegovo jačanje.
Kod žena nakon 35 godina, razne hormonalne nepravilnosti, koje u ovom dobu još ne vode razvoju bolesti, ali stvaraju „oluju“ u organizmu. Fluktuacije u sadržaju estrogena i testosterona (i mnogo prije početka menopauze), smanjenja koncentracije hormona štitnjače i povećanog oslobađanja hormona stresa - adrenalina, kortizola - sve to prvenstveno utječe na fizičko zdravlje. Postepeno gomilaju probleme koji su povezani jedno sa drugim: prekomerna težina, povećan holesterol u krvi, povišen krvni pritisak. Otpornost na inzulin može biti i posljedica ovih promjena u tijelu, pa i njihov vjerni pratitelj.
Doprinosi razvoju inzulinske rezistencije loše navike, nedostatak vježbi, dijeta koja se temelji na brzoj hrani i uopšte loš kvalitet hrane. Usput, loša dijeta i druga ograničenja u prehrani mogu se pripisati lošoj kvaliteti prehrane: tijelo se ne popravlja od njih, a neprestano „ljuljanje“ - odlaganje i debljanje samo povećavaju sklonost ka otpornosti na inzulin.
Ako razmislite o tome, onda u životu svakog od nas postoji barem par nabrojanih štetnih faktora, pa ako vas neki problem zabrinjava dugo i ozbiljno (ne možete smršaviti, stalno imate visoki krvni pritisak, glavobolju i slabost), trebali biste se posavjetovati s liječnikom i opisati ga dajte mu potpunu sliku njegovih simptoma. Često tačka sve pomažem endokrinologu i provedem nekoliko testova (glukoza, test tolerancije na glukozu, glikovani hemoglobin, indeks otpornosti na inzulin, itd.).
Uloga inzulina u tijelu
Inzulin je najvažniji hormon koji se luči u gušterači, i jedini tjelesni hormon koji snižava koncentraciju glukoze u krvi. Inzulin sudjeluje u mnogim važnim biološkim reakcijama, na primjer, aktivira stvaranje bjelančevina u mišićima, podupire nakupljanje masti u jetri, ali to je regulatorni učinak u odnosu na glukozu što je osnova njegovog jedinstvenog djelovanja.
Mnoga tkiva u tijelu ovise o prisutnosti inzulina: to su, prije svega, mišićna i masna tkiva (i sva ostala tkiva, osim živčanih). Ovdje inzulin djeluje kao ključni - otvara pristup glukozi do stanice, gdje se koristi za stvaranje energije, sagorijeva. Ako ovaj mehanizam prestane da radi, ćelije postaju neosjetljive na inzulin otpornost na inzulin.
Pitanja su preostala
Uvek možete zakazati sastanak i dobiti detalje od stručnjaka našeg konsultativnog odeljenja telefonom:

Artemyeva Alla Anatolyevna
Doktor endokrinolog, kategorija najviše kvalifikacije. Član Ruskog endokrinološkog društva. Iskustvo 32 godine.

Maskajeva Valentina Olegovna
Doktor endokrinolog, radno iskustvo 3 godine.
Ultrazvučni pregled štitne žlijezde i paratireoidnih žlijezda
Biopsija štitne žlijezde i paratireoide pod vodstvom ultrazvuka
Otpornost na inzulin - što je to jednostavnim riječima
Inzulinska rezistencija - pojam koji označava pojavu kada ćelije organizma ne reaguju pravilno na hormon: inzulin. Ovo je odlučujući faktor koji dovodi do dijabetesa tipa 2, u početnim fazama dijabetesa i predijabetesa.
Inzulinska rezistencija je usko povezana s pretilošću, ali ljudi bez prekomjerne težine ili gojaznosti također mogu biti skloni tome. Trenutno je inzulinska rezistencija otkrivena kod svake 4 osobe na svijetu. I nakon svega, vi sami razumijete koliko neistraženih ljudi imamo na koje se ti podaci ne odnose. Dakle, brojke mogu biti mnogo puta veće i ... gore u smislu posljedica.
Moderni istraživači dokazali su da se otpornost na inzulin može kontrolirati korištenjem terapijskih metoda koje smanjuju količinu inzulina koje proizvodi sam organizam, kao i koji se uzima putem injekcija inzulina.
Smanjenje inzulinske rezistencije može se postići dijetama s niskim udjelom ugljikohidrata i ketogena.
Uloga inzulina je da ćelijama organizma omoguće da uzimaju glukozu kako bi ih kasnije koristile kao „gorivo“ ili rezervu potkožne masti. To znači i da se glukoza može nakupiti u krvi, što dovodi do previše šećera.
Kada tijelo postane imuno na inzulin, pokušava se izboriti s tim, stvarajući ga u velikim količinama. Oni koji razviju imunitet na ovaj hormon često ga proizvode u mnogo većim količinama nego zdravi ljudi.
Značajna proizvodnja inzulina poznata je kao hiperinsulinemija.
Simptomi otpornosti na inzulin
Samo stanje kao takvo nema simptome ili obilježja. Počinju se pojavljivati tek kada inzulinska rezistencija dovede do posljedica, poput visokog šećera u krvi (produljena hiperglikemija).
Kada se to dogodi, bilježe se simptomi: umor, glad ili povećani apetit, poteškoće u koncentraciji što se također može nazvati konfuzija. Postoje znakovi dnevne pospanosti, posebno nakon jela. Češće dominira loše raspoloženje, smanjenje performansi.
Ostali znakovi koji se mogu uključiti u opći obris: debljanje i pojava masnoće u trbuhu, pretjerana nadutost, propadanje kože (pojava akrohordona - polipi često mesnate boje na tankoj nozi na mjestima trenja, potamnjivanje nabora kože - crna akantoza, keratomi, itd. papilomi, kapilarni hemangiomi - usmeravaju krvarenja na telu), povišen krvni pritisak, povišen holesterol.
Kada otpornost na inzulin postane predijabetes ili dijabetes tipa 2, simptomi će uključivati: povećanje glukoze u krvi i druge tipične simptome dijabetesa tipa 2.

Uzroci otpornosti na inzulin
Iako se još uvijek ne razumiju tačni uzroci inzulinske rezistencije, faktori koji dovode do njegovog razvoja dobro su poznati.
Može se početi razvijati pod slijedećim povoljnim faktorima:
- Prekomjerna težina ili pretilo. Kad se indeks normalne tjelesne mase premaši za samo trećinu, osjetljivost tkiva na inzulin smanjuje se gotovo za polovinu.
- Razvoj metaboličkog sindroma.
- Uz dijetu koja je bogata kalorijama, ugljikohidratima ili šećerom. Prevalencija rafinirane hrane u prehrani sa konzervansima, bojama, puno šećera.
- Sjedilački način života ili nedostatak fizičke aktivnosti.
- Uz aktivne, dugo uzimane steroide.
- Uz hronični stres, redovan nedostatak sna.
- Uz Itsenko-Cushingovu bolest, akromegaliju, policistični jajnik, neke patologije štitne žlijezde - hipotireozu, tirotoksikozu.
- Istraživači su također primijetili genetsku predispoziciju.
- Od postojećih bolesti u ovom stanju su ciroza jetre, reumatoidni artritis, hronično zatajenje bubrega (hronično zatajenje bubrega), zatajenje srca, sepsa, velika područja opeklina, kaheksija i distrofija kod raka.
S obzirom na sve što se u tijelu događa, uzrokujući otpornost na inzulin, naučnici su otkrili da se pojavljuje kod ljudi koji imaju vrlo često, gotovo stalno povišen nivo inzulina u krvi, a oni takođe imaju veliku količinu masti preko jetre i gušterače.
Slabost imuniteta, starost, trudnoća, povrede i hirurške intervencije, pušenje takođe mogu pomoći bolesti da se razvije.
Učinci insulinske neosjetljivosti
Gušterača s vremenom prestaje da se nosi s povećanim opterećenjem i nastavlja proizvoditi toliko inzulina kao i prije, a osoba razvije dijabetes tipa 2.
Dugoročne posledice neosjetljivosti na inzulin uključuju razvoj masne hepatoze, cirozu jetre, pa čak i rak ovog organa. Znakovi ateroskleroze krvnih sudova donjih ekstremiteta, hroničnog sužavanja krvnih sudova uopšte i tromboze se manifestuju brže. I kao rezultat - razvoj infarkta miokarda i šloga.

Opis bolesti
Inzulinska rezistencija je stanje u kojem tijelo ne reaguje pravilno na inzulin. To se može uporediti sa odbijanjem apsorpcije inzulina od strane ćelija u tijelu. Ovo je glavna karakteristika dijabetesa tipa 2.
Problem otpornosti na inzulin je što utječe na tijelo na više načina.
Prisiljava tijelo da proizvodi više inzulina, što dovodi do povećanog apetita i krvnog pritiska, kao i povećanja tjelesne težine. Inzulin ne dopušta razgradnju tjelesnih masti, pa je s inzulinskom rezistencijom gotovo nemoguće smršavjeti ili je to vrlo, vrlo teško (osim ako se ne koristi terapijsko postizanje).
Unatoč činjenici da uzroci otpornosti na inzulin nisu u potpunosti razumljivi, očito je da postoji povezanost između njegovog razvoja i debljanja. Studije su pokazale da smanjenje unosa kalorija može zaustaviti razvoj bolesti.
Dijagnoza inzulinske rezistencije
Takva dijagnoza može se postaviti prikupljanjem anamneze, navodeći prisutnost dijabetes melitusa, hipertenzije, ateroskleroze u srodnika, gestacijski dijabetes određen je u trudnoći kod žene, nakon prelaska UAC-a, urina na prisustvo albumina (proteina), biohemijskog krvnog testa i utvrđene su i razine inzulina (službena norma u rasponu od 3-28 mcED / ml, iako neki endokrinolozi smatraju normalnim NORM od 3-4 mcED / ml) i C-peptidom u krvi.
NOMA indeks inzulinske rezistencije za inzulin (omjer glukoze na posta i nivo inzulina) također je od interesa za dijagnozu. Norma ovog eksponencijalnog indeksa iznosi do 2,7.
Provjerava se tolerancija na glukozu, ispituje se glikozilirani hemoglobin, određuje nivo triglicerida i lipoproteini visoke gustoće.
Utvrđuje se indeks tjelesne mase, s pokazateljima većim od 25 (kg / m²), rizik od razvoja već je visok. Također vrijedi obratiti pažnju na opseg struka, loše je ako je veći od 89 za žene, 102 cm za muškarce.

Tretman otpornosti na inzulin
Tradicionalno propisana terapija lekovima sa hipoglikemijskim sredstvima (Metformin, Glucofage, Acarbose, Troglizaton). Visoka stopa hipertenzije zaustavlja se lijekovima za snižavanje pritiska, propisuju se visoki kolesterol - lijekovi za snižavanje lipida.
Sve, kao i uvijek, za svaki simptom farmaceutske kompanije imaju svoj lijek, ili čak više od jednog. Da li ovo eliminira bolest - mislim da ne. Za mene je tako potrebno baviti se problemom ozbiljne promjene prehrane i režima.
Da li je moguće smanjiti ili preokrenuti bolest
Definitivno postoje načini za smanjivanje njegovih efekata i slijedi lista koja će vam pomoći da postignete ono što želite.
Snažne metode uključuju:
- Dijeta sa niskim udjelom ugljikohidrata i ketogena.
- Vrlo niskokalorična dijeta.
- Zdrava prehrana, potpomognuta sportom. Pola sata intenzivnog fizičkog rada ili vježbanja značajno smanjuje koncentraciju glukoze u krvi bez intervencije inzulina.
- Od narodnih lijekova preporučuje se borovnica, i sama bobica i decokcije njenih listova.
- I kao ekstremni slučaj - operacija mršavljenja - liposukcija, pojačavanje želuca.
Ove metode slične su po tome što pomažu u smanjenju potreba tijela za inzulinom i težinom.

Dijeta za inzulinsku rezistenciju - ishrana
Proizvodi s ugljikohidratima moraju biti odabrani s niskim glikemijskim indeksom, proteini i biljni proizvodi trebaju prevladati u prehrani.
Ishrana omogućava minimiziranje škrobnih tvari, jela od slatkog i brašna, alkohola, tjestenine, riže, mlijeka, soli i šećera. Ali biljne masti, posebno nezasićeni Omega 3, u ovom su trenutku veoma neophodne za tijelo.
Nutricionisti često u takvim slučajevima preporučuju pridržavanje mediteranske ishrane uz obilje maslinovog ulja, povrća, ljekovitog bilja. Dozvoljeno je jesti nemasno meso, perad, morsku ribu i plodove mora, mliječne kiseline, orašaste plodove, sve vrste sjemenki (laneno sjeme, chia), sjemenke.
Alternativni izvori vjeruju da sa pokretanjem inzulinske rezistencije, promjene u prehrani već postoje malo, situacija se može pomaknuti periodično postenje kratki uslovi. 1-3 dana, zatim dobro hranjeni dani sa 3 obroka dnevno, a ne frakcijski 5-6 obroka dnevno (što stvara povećani nivo inzulina tokom čitavog dnevnog vremena).
Takvim rasporedom možete poboljšati svoju osjetljivost na inzulin za 3-4 mjeseca, samo hrana punih dana treba biti uz zabranu brzih ugljikohidrata - šećera, bijelog hljeba, riže, brze hrane, pečenja. Više masti (po mogućnosti neživotinjskog porijekla) i proteina koji nadopunjuju manjak magnezijuma, cinka, hroma, vitamina D.
Uz nedostatak kroma u tijelu, pretilost se razvija, značajno povećava žudnja za slatkišima, ovaj element u tragovima je uključen u metabolizam šećera. Hrom smanjuje količinu glukoze u krvi, pojačava metabolizam.Sadrži se u kruškama, lješnjacima, bijeloj piletini, krompiru, goveđoj jetri.
Uz put ćete ukloniti djelomično masne naslage s struka i unutarnjih organa jer će se tek drugog dana posta organizam početi okretati masnim rezervama.
Kome je teško gladovati, to je opcija periodičnog posta prema shemi 16/8, odnosno 16 sati gladi, na primjer od 18 sati do 10 sati ujutro, od 10 sati ujutro do 18 - možete uzeti 2 ili 3 obroka.