Režimi liječenja dijabetes melitusa ovisnog o insulinu
(Dijabetes tipa 1)
Dijabetes tipa 1 obično se razvija kod mladih u dobi od 18-29 godina.
Na pozadini odrastanja, ulaska u neovisan život, osoba doživljava stalan stres, stječu se i ukorijene loše navike.
Zbog određenih patogenih (patogenih) faktora- virusna infekcija, učestalo konzumiranje alkohola, pušenje, stres, praktična hrana, nasljedna predispozicija za gojaznost, bolest pankreasa - razvija se autoimuna bolest.
Njegova suština leži u činjenici da se imuni sistem tijela počinje boriti sa samim sobom, a u slučaju dijabetesa napadaju se beta stanice gušterače (otočići Langerhansa) koje proizvode inzulin. Dolazi vrijeme kada gušterača praktički prestaje sama proizvoditi potrebni hormon ili ga proizvoditi u nedovoljnim količinama.
Puna slika razloga takvog ponašanja imunološkog sistema naučnicima nije jasna. Vjeruju da na razvoj bolesti utječu i virusi i genetski faktori. U Rusiji otprilike 8% svih pacijenata ima dijabetes tipa l. Dijabetes tipa L najčešće je bolest mladih, jer se u većini slučajeva razvija u adolescenciji ili mladosti.Međutim, ova vrsta bolesti može se razviti i u zreloj osobi. Beta ćelije gušterače počinju se razgrađivati nekoliko godina prije nego što se pojave glavni simptomi. Istovremeno, zdravstveno stanje osobe ostaje na nivou uobičajenog.
Pojava bolesti je obično akutna, a osoba sama može pouzdano navesti datum pojave prvih simptoma: stalna žeđ, učestalo mokrenje, nezasitljiva glad i, usprkos čestom jelu, gubitak težine, umor i oštećenje vida.
To se može objasniti na sljedeći način. Uništene beta ćelije gušterače nisu u stanju proizvesti dovoljno inzulina, čiji je glavni učinak smanjenje koncentracije glukoze u krvi. Kao rezultat toga, tijelo počinje akumulirati glukozu.
Glukoza- izvor energije za tijelo, međutim, kako bi mogao ući u ćeliju (po analogiji: plin je potreban da bi motor radio), potreban mu je provodnik -insulin
Ako nema inzulina, tada stanice tijela počinju gladovati (otuda i umor), a glukoza izvana s hranom nakuplja se u krvi. Istovremeno, „gladujuće“ ćelije daju mozgu signal o nedostatku glukoze i jetra stupa u akciju, koja iz vlastitih zaliha glikogena oslobađa dodatni deo glukoze u krv. Boreći se sa viškom glukoze, tijelo počinje intenzivno uklanjati ga putem bubrega. Otuda i učestalo mokrenje. Tijelo nadoknađuje gubitak tekućine uz često ugađanje žeđi. Međutim, s vremenom bubrezi prestaju da se nose sa zadatkom, pa dolazi do dehidracije, povraćanja, bolova u trbuhu, oslabljenog rada bubrega. Rezerve glikogena u jetri su ograničene, tako da kada dođe do kraja, tijelo će početi prerađivati vlastite masne ćelije za proizvodnju energije. Ovo objašnjava gubitak težine. No, transformacija masnih stanica da oslobađaju energiju događa se sporije nego s glukozom i prati pojavu neželjenog "otpada".
Tela ketona (tj. Aceton) počinju se nakupljati u krvi, čiji povećani sadržaj povlači za telo opasne uslove - od ketoacidozaitrovanje acetonom (aceton rastvara masne membrane ćelija, sprečavajući prodor glukoze unutra i dramatično inhibira aktivnost centralnog nervnog sistema) do kome.
Upravo zbog prisustva povećanog sadržaja ketonskih tijela u urinu postavlja se dijagnoza šećerne bolesti tipa 1, jer akutno neznanje u stanju ketoacidoze vodi osobu kod liječnika. Pored toga, često drugi mogu osjetiti "aceton" disanje pacijenta.
Budući da je razaranje beta ćelija gušterače postepeno, može se postaviti rana i tačna dijagnoza čak i kad još uvijek nema jasnih simptoma dijabetesa. Ovo će zaustaviti uništenje i spasiti masu beta ćelija koje još nisu uništene.
Postoji 6 faza razvoja šećerne bolesti tipa 1:
1. Genetska predispozicija za dijabetes tipa 1. U ovoj fazi se mogu dobiti pouzdani rezultati proučavanjem genetskih markera bolesti. Prisutnost HLA antigena u ljudi u velikoj mjeri povećava rizik od dijabetesa tipa 1.
2. Početni trenutak. Na beta-ćelije utiču različiti patogeni (patogeni) faktori (stres, virusi, genetska predispozicija itd.), A imunološki sistem počinje formirati antitijela. Poremećena sekrecija inzulina još nije nastupila, ali prisustvo antitijela može se utvrditi pomoću imunološkog testa.
3. Stadij predijabetesa.Počinje uništavanje beta ćelija gušterače autoantitijela imunološkog sistema. Simptomi su odsutni, ali oštećena sinteza i izlučivanje inzulina mogu se već otkriti primjenom testa tolerancije na glukozu. U većini slučajeva otkrivaju se antitela za beta ćelije pankreasa, antitela na insulin ili prisustvo obe vrste antitela istovremeno.
4. Smanjena sekrecija inzulina.Testovi otpornosti na stres mogu otkritikršenjetolerancijadoglukoza(NTG) iporemećaj poremećaja glukoze u plazmi(NGPN).
5. Medeni mjesec.U ovoj fazi je predstavljena klinička slika dijabetesa sa svim navedenim simptomima. Uništavanje beta ćelija gušterače dostiže 90%. Izlučivanje inzulina je naglo smanjeno.
6. Potpuno uništenje beta ćelija. Insulin se ne proizvodi.
Moguće je samostalno utvrditi prisutnost dijabetesa tipa 1 samo u fazi kada su prisutni svi simptomi. Oni nastaju u isto vrijeme, tako da će to biti lako učiniti. Prisutnost samo jednog simptoma ili kombinacije 3-4, na primjer, umor, žeđ, glavobolja i svrab, ne znači dijabetes, mada, naravno, ukazuje na drugu bolest.
Da biste otkrili dijabetes melitus,potrebna su laboratorijska ispitivanjašećer u krvi i urin,koja se može izvesti i kod kuće i u klinici. To je primarni put. Međutim, treba imati na umu da povećanje šećera u krvi, samo po sebi, ne znači prisustvo dijabetes melitusa. Mogu ga prouzrokovati i drugi razlozi.
Psihološki nisu svi spremni priznati prisutnost dijabetes melitusa i osoba je često privučena do posljednjeg.A ipak, nakon otkrivanja najviše uznemirujućeg simptoma - „slatkog urina“, bolje je otići u bolnicu. Još prije pojave laboratorijskih ispitivanja, engleski liječnici te drevni indijski i istočni praktičari primijetili su da urin pacijenata s dijabetesom privlače insekte, a dijabetes su nazvali „slatkom bolesti mokraće“.
Trenutno se proizvodi širok spektar medicinskih uređaja usmjerenih na nezavisnu kontrolu osobe koja ima nivo šećera u krvi - mjerači glukoze u krviitest trakenjima.
Test trakeza vizualnu kontrolu prodaju se u ljekarnama, jednostavne za upotrebu i dostupne svima.Pri kupnji test trake obavezno obratite pažnju na datum isteka i pročitajte upute.Prije upotrebe testa morate temeljno oprati ruke i obrisati ih na suho. Obrišite kožu alkoholom.
Bolje je uzeti iglu za jednokratnu upotrebu s okruglim presjekom ili upotrijebiti posebnu lancetu, koja je pričvršćena na mnogim testovima. Tada će se rana brže zacijeliti i biti manje bolna. Najbolje je ne probušiti jastuk, jer je ovo radna površina prsta, a stalan dodir ne doprinosi brzom zaceljivanju rane, a područje je bliže noktu. Prije ubrizgavanja, bolje je masirati prst. Zatim uzmite test traku i na njoj ostavite natečenu kap krvi. Vrijedi obratiti pažnju da ne smijete kopati krv ili ga razmazati trakom. Morate pričekati dok napukne dovoljno kapi da biste zahvatili obje polovice testnog polja. Da biste to učinili, potreban vam je sat s drugom rukom. Nakon vremena određenog u uputama, obrišite krv s test trake pamučnom vatom. Pri dobrom osvjetljenju uporedite promijenjenu boju test trake sa skalom koja se obično nalazi na kutiji za testiranje.
Takva vizualna metoda za određivanje razine šećera u krvi mnogima se može činiti netočnom, no podaci su potpuno pouzdani i dovoljni za ispravno utvrđivanje da li je šećer povišen ili za pacijenta utvrđivanje potrebne doze inzulina.
Prednost test traka nad glukometrom je njihova relativna jeftinost.Međutimglukometri imaju nekoliko prednosti u odnosu na test trake.Oni su prenosivi, lagani. Rezultat se pojavljuje brže (od 5 s do 2 min). Kap krvi može biti mali. Nije potrebno brisati krv iz trake. Uz to, glukometri često imaju elektroničku memoriju u koju se unose rezultati prethodnih mjerenja, tako da je ovo svojevrsni laboratorijski dnevnik ispitivanja.
Trenutno postoje dvije vrste glukometra.Prve imaju istu sposobnost kao ljudsko oko da vizuelno utvrde promjenu boje testnog polja.
A drugi, senzorni, rad zasnovan je na elektrohemijskoj metodi kojom se mjeri struja koja nastaje iz kemijske reakcije glukoze u krvi s tvarima deponiranim na traci. Neka mjerila glukoze u krvi mjere i holesterol u krvi, što je važno za mnoge bolesnike s dijabetesom. Dakle, ako imate klasičnu hiperglikemijsku trijadu: brzo mokrenje, stalna žeđ i neumitljiva glad, kao i genetska predispozicija, svatko može brojilo koristiti kod kuće ili kupiti test trake u ljekarni. Nakon čega, naravno, morate posjetiti ljekara. Čak i ako ovi simptomi ne govore o dijabetesu, u svakom slučaju nisu se pojavili slučajno.
Pri postavljanju dijagnoze prvo se utvrđuje tip dijabetesa, zatim težina bolesti (blaga, umjerena i teška). Klinička slika dijabetesa tipa 1 često je praćena raznim komplikacijama.
1. Perzistentna hiperglikemija- Glavni simptom dijabetesa, uz održavanje dugog šećera u krvi dugo vremena. U drugim slučajevima, bez dijabetesne karakteristike, kod ljudi se može razviti prolazna hiperglikemija tokomzaraznobolestiurazdoblje nakon stresaili poremećaja u ishrani, poput bulimije, kada osoba ne kontrolira količinu pojedene hrane.
Stoga, ako je kod kuće uz pomoć test test traka bilo moguće prepoznati povećanje glukoze u krvi, ne žurite sa zaključcima. Morate potražiti liječnika - to će vam pomoći da utvrdite pravi uzrok hiperglikemije. Razina glukoze u mnogim zemljama svijeta mjeri se u miligramima po decilitru (mg / dl), a u Rusiji u milimolima po litri (mmol / l). Faktor konverzije za mmol / L u mg / dl je 18. U donjoj tablici je prikazano koje su vrijednosti kritične.
Glukoza u krvi (mol / L)
Glukoza u krvi (mg / dl)
Težina hiperglikemije
Uzroci dijabetesa
 Dijabetes ovisan o insulinu ima ICD kod 10 - E 10. Ovu vrstu bolesti nalazimo uglavnom u ranom djetinjstvu, kada se pojave prvi simptomi i postavi dijagnoza dijabetes melitus tipa 1.
Dijabetes ovisan o insulinu ima ICD kod 10 - E 10. Ovu vrstu bolesti nalazimo uglavnom u ranom djetinjstvu, kada se pojave prvi simptomi i postavi dijagnoza dijabetes melitus tipa 1.
U tom slučaju ćelije gušterače uništene u tijelu prestaju proizvoditi inzulin. Ovo je hormon koji kontrolira proces apsorpcije glukoze koja dolazi iz hrane u tkivo i pretvara je u energiju.
Kao rezultat toga, šećer se nakuplja u krvi i može dovesti do hiperglikemije. Pacijentima sa dijabetesom tipa 1 potrebne su redovne injekcije inzulina. U suprotnom, rast glukoze može izazvati komu.
 Kod dijabetesa tipa 2, hormon se proizvodi dovoljno, ali stanice više ne prepoznaju hormon, uslijed čega se glukoza ne apsorbira i njegova razina raste. Ova patologija ne zahtijeva hormonske injekcije i naziva se dijabetes koji nije ovisan o insulinu. Ova vrsta dijabetesa razvija se češće nakon 40-45 godina.
Kod dijabetesa tipa 2, hormon se proizvodi dovoljno, ali stanice više ne prepoznaju hormon, uslijed čega se glukoza ne apsorbira i njegova razina raste. Ova patologija ne zahtijeva hormonske injekcije i naziva se dijabetes koji nije ovisan o insulinu. Ova vrsta dijabetesa razvija se češće nakon 40-45 godina.
Obje vrste bolesti su neizlječive i zahtijevaju cjeloživotnu korekciju koncentracije šećera u krvi za dobrobit i normalan život. Kod dijabetesa tipa 2 liječenje se provodi tabletama za snižavanje šećera, povećanjem tjelesne aktivnosti i strogom dijetom.
Dijabetes tipa 1 smatra se pokazateljem invalidnosti i najopasniji je za njegove komplikacije. Nestabilne razine šećera dovode do razornih promjena u genitourinarnom sistemu i razvoju bubrežne insuficijencije. To je glavni uzrok povećane smrtnosti kod pacijenata s dijabetesom.
Razlozi smanjenja osjetljivosti stanica na inzulin i zašto tijelo počinje uništavati gušteraču, još se istražuju, ali se mogu razlikovati takvi čimbenici koji doprinose razvoju bolesti:
- Spol i rasa. Primjećeno je da su žene i predstavnice crne rase sklonije patologiji.
- Nasljedni faktori. Najvjerovatnije će dijete oboljeti od dijabetesa.
- Promjene u hormonskoj pozadini. Ovo objašnjava razvoj bolesti kod djece i trudnica.
- Ciroza jetre i patologija gušterače.
- Slaba tjelesna aktivnost u kombinaciji s poremećajima prehrane, pušenjem i zlouporabom alkohola.
- Gojaznost, uzrokujući aterosklerotično oštećenje krvnih žila.
- Prijem antipsihotika, glukokortikoida, beta blokatora i drugih lijekova.
- Cushingov sindrom, hipertenzija, zarazne bolesti.
Dijabetes se često razvija kod ljudi nakon moždanog udara i dijagnosticira mu se katarakta i angina pektoris.
Kako uočiti prve simptome?
Prvi znakovi dijabetesa su kod svih vrsta isti, samo izraženiji kod tipa 1:
- nemogućnost suzbijanja žeđi - dijabetičari mogu da piju i do 6 litara vode dnevno,
- pretjerani apetit
- učestalo mokrenje i velika količina mokraće.

Nadalje, kod dijabetesa tipa 1, primjećuju se dodatni simptomi:
- miris i okus acetona,
- suha usta
- smanjena sposobnost regeneracije kožnih lezija,
- nagli gubitak težine i sve veća slabost,
- poremećaj sna i napadi migrene,
- osjetljivost na gljivične infekcije i prehlade,
- dehidracija
- smanjena vidna funkcija,
- nestabilan krvni pritisak
- svrbež i ljuštenje kože.
Kod bolesti tipa 2 primjećuju se isti simptomi, osim mirisa acetona. Sa ovom vrstom patologije ne nastaju ketonska tijela koja daju karakterističan miris.
Značenje i principi lečenja insulinom
 Kod šećerne bolesti poremećaj procesa apsorpcije šećera u ćelije je obzirom da je inzulina u tijelu malo ili ga ćelije ignorišu. U prvom slučaju hormon se mora tijelu donijeti injekcijom.
Kod šećerne bolesti poremećaj procesa apsorpcije šećera u ćelije je obzirom da je inzulina u tijelu malo ili ga ćelije ignorišu. U prvom slučaju hormon se mora tijelu donijeti injekcijom.
Ali doza treba da odgovara količini glukoze koja se oslobađa iz pojedene hrane. Previše ili premalo inzulina može izazvati hipo- ili hiperglikemiju.
Ugljikohidrati su izvor glukoze i važno je znati koliko ih se uđe u krvotok nakon svakog obroka kako bi se pronašla odgovarajuća doza hormona. Potrebno je mjeriti i koncentraciju šećera u krvi prije svakog obroka.
Dijabetičarima je pogodnije voditi poseban dnevnik u koji unose podatke o glukozi prije i nakon jela, količini pojedenih ugljikohidrata i dozi inzulina.
Šta je jedinica za hleb?
 Doza hormona izračunava se ovisno o količini ugljikohidrata konzumiranih tokom prehrane. Dijabetičari moraju da broje ugljene hidrate da bi održali dijetu.
Doza hormona izračunava se ovisno o količini ugljikohidrata konzumiranih tokom prehrane. Dijabetičari moraju da broje ugljene hidrate da bi održali dijetu.
Broje se samo brzi ugljikohidrati koji se brzo apsorbuju i dovode do skoka glukoze. Radi praktičnosti, postoji takva stvar kao "jedinica za hleb".
Jediti ugljikohidrate po 1 XE znači koristiti istu količinu ugljikohidrata koja se nalazi u pola kriške hljeba debljine 10 mm ili 10 g.
Na primjer, 1 XE je sadržan u:
- čaša mleka
- 2 žlice. l pire krompir
- jedan srednji krompir
- 4 kašike vermicellija,
- 1 narandžasta
- čaša kvasa.
Treba imati na umu da će šećer povećavati tekuću hranu brže od guste hrane i 1 XE sadrži manje težine manje sirove hrane (žitarice, tjestenine, mahunarke) od kuhane.
Dozvoljena količina XE dnevno varira ovisno o dobi, na primjer:
- sa 7 godina vam treba 15 XE,
- u 14 - dječaci 20, djevojke 17 XE,
- u dobi od 18 godina - dječaci 21, djevojke 18 XE,
- odrasli 21 XE.
Možete jesti najviše 6-7 XE odjednom.
 Dijabetičari bi trebali provjeriti razinu glukoze prije svakog obroka. U slučaju niskog šećera, možete priuštiti jelo bogato ugljikohidratima, poput tekuće žitarice. Ako je razina povišena, tada morate odabrati gustu i manje ugljikohidratnu hranu (sendvič, kajgana).
Dijabetičari bi trebali provjeriti razinu glukoze prije svakog obroka. U slučaju niskog šećera, možete priuštiti jelo bogato ugljikohidratima, poput tekuće žitarice. Ako je razina povišena, tada morate odabrati gustu i manje ugljikohidratnu hranu (sendvič, kajgana).
Za 10 g ugljikohidrata ili 1 XE potrebno je 1,5-4 jedinice. hormonski inzulin. Doza varira ovisno o doba godine i doba dana. Dakle, uveče bi doza inzulina trebala biti manja, a ujutro ga treba povećati. U ljeto možete unijeti manje jedinice hormona, a zimi će dozu morati povećavati.
Pridržavanjem takvih principa može se izbjeći potreba za dodatnim injekcijama.
Koji je hormon bolji?
Liječenje dijabetes melitusa ovisnog o insulinu bilo koje vrste se provodi hormonima različitog porijekla:
- ljudski hormon pankreasa,
- hormon koji proizvodi gvožđe gvožđe
- goveđi hormon.
Ljudski hormon je obavezan za korekciju nivoa glukoze u takvim slučajevima:
- dijabetes tokom trudnoće
- Komplicirani dijabetes
- dijabetes tipa 1 koji se prvi put dijagnosticira kod djeteta.
Prilikom odabira koji hormon preferirati, vrijedi obratiti pažnju na točan izračun doze lijeka. Samo od toga zavisi rezultat liječenja, a ne od porijekla.
Kratke insuline uključuju:

Učinak takvih lijekova javlja se u roku od četvrt sata nakon injekcije, ali ne traje dugo, 4-5 sati. Takve će se injekcije morati raditi prije jela, a ponekad i između obroka ako se poveća šećer. Moraćete stalno držati zalihe inzulina.
Nakon 90 minuta, insulini srednjeg djelovanja počinju djelovati:
Nakon 4 sata, došlo je do vrhunca u njihovoj efikasnosti. Ova vrsta inzulina je pogodna u slučaju nedostatka vremena za doručak, a unos hrane kasni sa ubrizgavanjem.
Ovu opciju možete koristiti samo uz pouzdano znanje šta će se i kada pojesti i koliko će ugljikohidrata biti sadržano u ovoj hrani. Uostalom, ako kasnite s obrokom, onda je vjerovatno da je glukoza niža od prihvatljive razine, a ako se pojede više ugljikohidrata, morat ćete napraviti još jednu injekciju.
Insuline dugog djelovanja pogodnije je primjenjivati ujutro i navečer.
Tu spadaju:
- Humulin N,
- Protafan
- Tape
- Homofan
- Monotard NM i MS,
- Iletin Mon
Ovi hormoni efikasno djeluju duže od 14 sati i počinju djelovati 3 sata nakon injekcije.
Gde i kada uzimaju injekcije?
Standard za liječenje dijabetesa ovisnog o insulinu zasnovan je na kombinaciji injekcija inzulina različitog trajanja djelovanja kako bi se maksimalno nalikovalo prirodnoj proizvodnji hormona od strane gušterače.
Obično se kratki i dugi inzulin ubrizgavaju prije doručka, prije posljednjeg obroka, opet kratak i noću ubrizgavanje dugog. U drugoj izvedbi, inzulin s dugotrajnim djelovanjem daje se sutra i noću, a kratki hormon se ubrizgava prije svakog obroka.
Za uvođenje inzulina podijeljene su 4 zone.
- Područje trbuha proteže se sa obje strane pupka, obuhvaćajući strane. Ova se zona smatra najučinkovitijom, ali i najbolećom. Nakon ubrizgavanja u stomak, apsorbira se više od 90% ubrizgavanog inzulina.
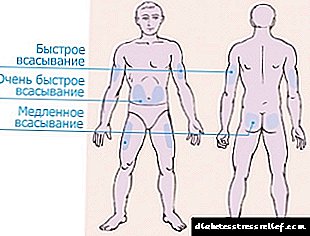 Hormon počinje djelovati 10-15 minuta nakon injekcije, maksimalni učinak osjeća se nakon sat vremena. Kako bi smanjili bol, injekciju je najbolje raditi u nabora kože blizu strana.
Hormon počinje djelovati 10-15 minuta nakon injekcije, maksimalni učinak osjeća se nakon sat vremena. Kako bi smanjili bol, injekciju je najbolje raditi u nabora kože blizu strana. - Područje ruke utječe na vanjski dio udova, od lakta do ramena. Ova zona je vrlo nezgodna za samo-primjenu hormona špricom. Trebali biste kupiti olovku ili zatražiti pomoć rodbine. Ali područje ruke je najmanje osjetljivo, ubrizgavanje neće uzrokovati bol.
- Područje bedara nalazi se na vanjskoj strani nogu od koljena do prepona. U području ruku i nogu ne apsorbira se više od 75% hormona i on počinje djelovati nakon 60-90 minuta od trenutka primjene. Bolje je koristiti ta mjesta za dugotrajni inzulin.
- Područje oštrice je najneugodnije i neefikasno. Nakon ubrizgavanja u leđa, apsorbira se manje od 40% primijenjene doze.
Najprikladnije mjesto za injekciju je područje unutar 2 prsta od pupka. Ne biste trebali svaki put prskati na istom mjestu. To može uzrokovati smanjenje sloja masnog tkiva ispod kože i nakupljanje inzulina, što će, počevši od djelovanja, izazvati hipoglikemiju. Zone ubrizgavanja potrebno je izmijeniti, u ekstremnom slučaju napraviti injekciju, odstupajući od prethodnog mjesta uboda za najmanje 3-4 cm.
Ovakav obrazac ubrizgavanja često se koristi: kratki inzulin ubrizgava se u trbuh, a dugi se ubrizgava u bedro. Ili se koriste miješani hormonski pripravci, na primjer, Humalog mix.
Video tutorial o primjeni inzulina:
Dijabetes melitus je opasna i neizlječiva bolest koja zahtijeva strogo pridržavanje svih preporuka liječnika, redovito praćenje koncentracije šećera u krvi i točno pridržavanje rasporeda injekcija inzulina. Samo kombinacija svih ovih akcija držati će bolest pod kontrolom, sprečavati razvoj komplikacija i povećati životni vijek.
Znakovi dijabetesa
Postoji nekoliko mogućnosti za klasifikaciju bolesti. Endokrinolozi u svakodnevnoj medicinskoj praksi razlikuju sljedeće glavne vrste dijabetesa: inzulinski ovisan (I) i neinzulinski ovisan (II). U prvom slučaju bolest se javlja jer gušterača proizvodi premalo inzulina. U drugom - jer ćelije nisu u stanju da ih koriste i takođe imaju manjak glukoze.
Obje vrste dijabetesa imaju mnogo sličnih simptoma. Razlikuju se uglavnom po ozbiljnosti. Znakovi bolesti tipa I su intenzivniji, svjetliji i pojavljuju se naglo, brzo. Ljudi koji pate od bolesti tipa II često dugo ne shvaćaju da su bolesni. Opšte stanje nelagode može lako sakriti pravu dijagnozu. Međutim, dijabetes je poznat po trojci klasičnih simptoma. Ovo je:
- nezamisliva žeđ
- povećano stvaranje urina,
- trajan osjećaj gladi.
Bolest može očitovati dodatne simptome. Ove bolesti su brojne, kod odraslih se često javljaju:
- grlobolja,
- "Gvozdeni" ukus u ustima,
- suvoća i ljuštenje kože, gljivične infekcije,
- duge zaceljujuće rane
- oslabiti svrab u prepone,
- glavobolje
- pada pritiska
- nesanica
- smanjen vid
- osjetljivost na prehlade
- gubitak kilograma
- mišićna slabost
- kvar.

Zašto gušterača prestaje stvarati vitalni hormon? Dijabetes melitus ovisan o insulinu posljedica je patološkog djelovanja imunološkog sistema. Žlijezde ćelije doživljavaju kao strane i uništava ih. Dijabetes ovisan o insulinu brzo se razvija u djetinjstvu, kod adolescenata, mladih. Bolest se javlja kod nekih trudnica, ali prolazi nakon porođaja. Međutim, takve žene mogu naknadno razviti bolest tipa II.
Koji su razlozi za to? Za sada postoje samo hipoteze. Naučnici vjeruju da ozbiljni razlozi koji uzrokuju inzulin ovisnu vrstu bolesti mogu biti:
- virusne infekcije
- autoimune bolesti
- teške bolesti jetre
- nasljedna predispozicija
- ovisnost o slatkišima
- pretežak
- dugotrajni stres, depresija.
Dijagnoza dijabetesa tipa I
Definiranje varijacije bolesti ovisne o insulinu jednostavan je zadatak endokrinologa. Žalbe pacijenta, karakteristike kože daju razlog za postavljanje preliminarne dijagnoze, što se naknadno, u pravilu, potvrđuje laboratorijskim testovima. Dijagnoza bolesti provodi se pomoću testova i krvi i urina.
- za šećer (na prazan stomak i 2 sata nakon jela),
- tolerancija na glukozu (dijabetes ovisan o insulinu mora se razlikovati od predijabetesa),

Komplikacije
Bolest značajno potkopava imunološki sistem. Pacijent postaje vrlo ranjiv na infekcije. Posljedice bolesti mogu biti akutne, ali prolazne i hronične. Najteže komplikacije su ketoacidoza, hipoglikemija. U potrazi za izvorom energije, ćelije razgrađuju masti umjesto glukoze. Povećavanje kiselosti krvi u uvjetima nedostatka tekućine uzrokuje kritično stanje dijabetičara - do kobne keto kiselinske kome. Pacijenta muče vrtoglavica, žeđ, povraćanje i miris acetona iz njegovih usta.
Ako količina uzete hrane i količina inzulina u tijelu nisu uravnoteženi, razina glukoze u krvi naglo pada (ispod 3,3 mmol / L). U tom je slučaju razvoj opasnog hipoglikemijskog sindroma neizbježan. Tijelu nedostaje energije i reagira vrlo oštro. Pacijenta muči napad jake gladi, bačen je u znoj, tijelo mu drhti. Ako odmah ne pojedete slatkiše, doći će do kome.
Prolazne komplikacije se mogu spriječiti. Hronične posljedice je teško liječiti. Međutim, ako se ne leči, vrsta patologije ovisna o insulinu može drastično skratiti čovjekov život. Najčešće hronične komplikacije:
- ateroskleroza
- hipertenzija
- moždani udar
- infarkt miokarda
- trofični čir, dijabetičko stopalo, gangrena udova,
- katarakta, oštećenje mrežnice,
- degeneracija bubrega.

Kako lečiti dijabetes
Osoba kojoj je dijagnosticirano to treba shvatiti: nemoguće je u potpunosti izliječiti inzulinsku varijantu bolesti. Samo lijekovi sami po sebi neće pomoći - potrebna je pravilna prehrana. Liječenje treba biti novi način života. Najvažniji uvjet je održavanje razine šećera u optimalnom rasponu (ne višem od 6,5 mmol / l), jer u protivnom se ne mogu izbjeći ozbiljne komplikacije.
Trebali biste provjeravati svoje stanje glukometrom nekoliko puta dnevno. Kontrola šećera pomaže u brzom prilagođavanju doze lijekova i prehrane. U početnoj fazi dijabetes melitusa ovisnog o insulinu, liječenje češće započinje tabletama za snižavanje šećera. Međutim, s vremenom često morate preći na injekcije hormona ili kombinirati oboje.
Terapija inzulinom
Taktike liječenja šećerne bolesti tipa II biraju se isključivo pojedinačno. Danas je terapija inzulinom efikasna metoda blokiranja patološkog procesa usled efikasnih lekova. To su hipoglikemijske tablete Glyformin, Glucobay, Dibikor i Eslidin. Insulin za injekcije - Actrapid, Rinsulin, Insuman i drugi - dostupan je u oblicima brzog i dugotrajnog delovanja. Pacijent mora naučiti ubrizgati sam sebe. Injekcija može zamijeniti inzulinsku pumpu. Dozirana primjena hormona kroz potkožni kateter je mnogo prikladnija.

Dozvoljeni proizvodi
Princip prehrane je da dobijete optimalnu količinu kalorija s ugljikohidratima, trošeći malo masti. Tada fluktuacije glukoze u šećernoj bolesti ovisnoj o inzulinu neće biti oštre. Apsolutna zabrana svih visokokaloričnih i slatkih namirnica. Ako slijedite ovo pravilo prehrane, bolest minimalno napreduje.
Treba jesti malo, ali često, u 5-6 prijema. Sigurna i zdrava hrana uključuje:
- supa od povrća od kupusa, supe, čorbe od bukve, bor, okroška,
- kaša (ograničena)
- nemasno meso, perad,
- riba i morski plodovi,
- povrće (malo krompira),
- nemasni mliječni proizvodi i mliječni proizvodi,
- jestivi proizvodi od brašna,
- slatko i kiselo voće,
- pića - sa zaslađivačima,
- dušo
Narodni lijekovi
Recepti tradicionalne medicine i improvizovani kućni lijekovi mogu biti korisni:
- Jeruzalemski artičoka je efikasan kod šećerne bolesti ovisne o inzulinu. Gomolje je najbolje jesti sirove.
- Pileće jaje, tučeno sokom od 1 limuna (na prazan stomak).
- Infuzija listova oraha (vari se kao redovan čaj).
- Proso, mleveno u mlincu za kafu. Žlica praška se na prazan stomak ispire mlijekom (recept koji je posebno popularan kod pacijenata sa šećernom varijantom šećerne bolesti).

Fizička aktivnost
Šećerna bolest ovisna o insulinu povlači se prije ljudi koji vode dinamičan način života. Zbog aktivnosti mišića, glukoza bolje iskorištava stanice. Wellness trčanje, plivanje, skijanje ili hodanje, baštovanstvo, baštovanstvo mogu povećati osjetljivost ćelija na inzulin, a doza injekcija će se smanjiti. Međutim, kako "obim" aktivnih akcija traje mnogo sati, ne može se pretjerati da ne dođe do napada hipoglikemije. O vrstama dozvoljenih opterećenja potrebno je posavjetovati se s liječnikom.
Dijabetes ovisan o insulinu
Šećerna bolest ovisna o insulinu (poput maloljetničkog ili maloljetničkog dijabetesa) - ovo su zastarjeli nazivi za dijabetes tipa 1 - Tako se sad zove ova bolest. Nastaje kada gušterača prestane lučiti inzulin zbog uništavanja beta ćelija. Nemoguće je uzimati inzulin oralno u obliku tableta, pa je pacijent prisiljen da ubrizgava inzulin. Insulin se mora raditi kontinuirano, tokom cijelog života, da se izbjegne visoki šećer u krvi.
Glavna funkcija inzulina je da deblokira stanice kako bi im omogućio ulazak glukoze - izvora energije koji se stvara iz hrane koja je stigla u naše tijelo. Prehrambeni izvori ugljikohidrata, jednom u tijelu, razgrađuju se na glukozu, a inzulin dostavlja glukozu u stanice.
Kod dijabetesa ovisnog o inzulinu, pacijenti koriste različite režime liječenja inzulinom. Prije toga bila je popularna takozvana tradicionalna inzulinska terapija, u kojoj su ubrizgavanje inzulina radile 3 puta dnevno prije jela. Doze inzulina bile su iste, pacijentima je preporučeno samo jesti iste porcije hrane svaki put kako bi se držale unutar propisane doze lijeka.
Vremenom je razvijen osnovni sistem bolnog (intenziviranog) dijabetesa u kojem pacijenti koriste dvije vrste inzulina - kratki i dugotrajni.
Dijabetičari ovisni o insulinu daju inzulin kratkog djelovanja (obični ili ultra kratki inzulin) prije jela (kako bi se „pokrila“ hrana), a njegova doza može varirati ovisno o količini pojedenih ugljikohidrata.
Inzulin dugog djelovanja pruža ozbiljnu pomoć pacijentima ovisnim o insulinu, kao oponaša rad zdravog gušterače, koji proizvodi prirodni ljudski inzulin. Pacijenti ga ubrizgavaju 1-2 puta dnevno kako bi stvorili „pozadinsku“ (bazalnu) koncentraciju inzulina u tijelu, koja štiti od skokova i utapanja nivoa šećera u krvi.

Gestacijski dijabetes ovisan o insulinu
Trudnicama koje prije nisu imale dijabetes, ali za koje je otkriveno da imaju visoku razinu glukoze u krvi tijekom trudnoće, dijagnosticiran je gestacijski dijabetes.
Gestacijski dijabetes manifestira se u 3-9% svih trudnoća, ovisno o populaciji u studiji. Najčešće se javlja u trećem tromjesečju. Ovom vrstom dijabetesa pogađa samo 1% žena mlađih od 20 godina, ali 13% onih koje su zatrudnile iznad 44 godine.
Gestacijski dijabetes liječi se na više načina. Na početku propisana dijeta, vježbanje i oralni lijekovi, a ako to nije dovoljno za kontrolu šećera u krvi, propisana je terapija inzulinom. Na ovaj način pacijenti s gestacijskim dijabetesom mogu imati i dijabetes ovisan o insulinu, mada privremeno.
Razlika između dijabetesa trudnica iz njegove vrste 1 i 2 je u tome što se nakon rođenja bebe dijabetes povlači i liječenje inzulinom prestaje.
Može se zaključiti da se netačnost termina „dijabetes ovisan o insulinu“ očituje u činjenici da su prva i druga vrsta dijabetesa u stvari različite bolesti, ali pacijenti svake od tih vrsta mogu biti ovisni o insulinu. Trudnice koje imaju gestacijski dijabetes takođe se liječe inzulinom. Stoga, govoreći o pacijentima ovisnim o insulinu, ne može se odmah shvatiti u koju je vrstu dijabetesa riječ.
Djeca ovisna o insulinu
Dijabetes tipa 1 pogađa prvenstveno djecu, adolescente i mlade ljude. Ponekad se dijabetes javlja od rođenja, iako su takvi slučajevi prilično rijetki.
 Dijete sa dijabetesom mora naučiti da stavlja sopstveni inzulin
Dijete sa dijabetesom mora naučiti da stavlja sopstveni inzulin
Odgajati dijete ovisno o insulinu - težak test ne samo za pacijenta, već i za njegove roditelje. Roditelji trebaju duboko proučavati ovu bolest kako bi naučili svoje dijete pravom načinu ubrizgavanja inzulina, brojanju ugljenih hidrata i jedinica kruha, izmjerili mu šećer u krvi i prilagodili se normalnom životu.
Roditelji dece ovisne o insulinu trebali bi razgovarati o sljedećim važnim pitanjima sa svojim endokrinologom:
- Koliko često dijete mjeri šećer u krvi?
- Šta je bolje provesti insulinsku terapiju: koristiti bazni-bolus sistem ili inzulinsku pumpu ?,
- Kako prepoznati i liječiti hipoglikemiju i visoki šećer u krvi?
- Kako otkriti prisustvo ketonurije u djeteta i zaustaviti ga?
- Kako ugljeni hidrati utiču na šećer u krvi?
- Kako računati jedinice za hleb?
- Kako fizička aktivnost utječe na šećer u krvi kod djeteta ovisnog o insulinu?
- Kako naučiti bezbolno živjeti sa dijabetesom - ići u školu, prestati se sramotiti zbog ove bolesti, odlaziti u ljetne kampove, ići na kampovanje, itd.?
- Koliko često posjećujem endokrinologa i druge profesionalce koji se bave dijabetesom?
Medeni mjesec za dijabetes melitus tipa 1 ili konverziju pacijenta ovisnog o inzulinu u inzulin neovisan
Kod šećerne bolesti tipa 1 može se pojaviti situacija kada preostale ćelije gušterače počinju intenzivno proizvoditi inzulin, što dovodi do otkazivanja ili značajnog smanjenja propisane inzulinske terapije. Mnogi pacijenti u ovom periodu misle da su se oporavili od dijabetesa, ali nažalost, period „medenog mjeseca“ dijabetesa je samo privremeno zatišje.
Zašto postoji privremena remisija dijabetesa? Šećerna bolest tipa 1 razvija se u pozadini uništavanja tjelesnih stanica pankreasa koje proizvode inzulin. Kada pacijent počne ubrizgavati inzulin (postaje ovisan o inzulinu), dio opterećenja proizvodnjom vlastitog inzulina uklanja se iz gušterače. Ovaj period odmora, predviđen injekcijama insulina, stimulira pankreas da proizvodi inzulin iz preostalih beta ćelija.
Međutim, za nekoliko meseci, velika većina tih preostalih beta ćelija će biti uništena. Period medenog mjeseca završava kada gušterača prestane proizvoditi dovoljno inzulina za održavanje optimalne razine glukoze u krvi.
Ispitivanje "medenog mjeseca u djece s dijabetesom tipa 1: učestalost, trajanje i utjecaj različitih faktora na njega" provedeno je. (PubMedPMID: 16629716). Piše da se period medenog mjeseca dijabetesa tipa 1 karakterizira smanjenjem potreba za inzulinom uz održavanje dobre glikemijske kontrole. Klinički značaj ove faze potencijalna je farmakološka intervencija za usporavanje ili zaustavljanje trajnog samouništenja preostalih beta ćelija.
Ispitana je skupina od 103 djece oboljele od dijabetesa mlađih od 12 godina, zbog čega je procijenjena učestalost, trajanje i faktori koji utječu na djelomičnu remisiju dijabetesa. Prema rezultatima istraživanja, otkriveno je da je 71 dijete imalo djelomičnu remisiju šećerne bolesti, a potpunu - kod troje. Trajanje remisije kretalo se u rasponu od 4,8 do 7,2 mjeseca.
Neinzulinski ovisan dijabetes melitus (dijabetes "starijih ljudi" ili tipa 2)
Treba napomenuti da također postoji neinzulinski ovisan dijabeteskoju doktori danas nazivaju dijabetesom tipa 2. Kod ove vrste dijabetesa, pankreas izlučuje inzulin u normalnoj količini, ali ćelije ne mogu pravilno da se nose sa tim.
Glavni problem ljudi koji imaju drugi tip dijabetesa je prekomjerna težina i inzulinska rezistencija (metabolički sindrom), koji sprečava ćelije da pravilno funkcioniraju sa inzulinom.
Za razliku od dijabetes melitusa ovisnog o insulinu, samo pacijenti s tipom ove bolesti 2 mogu biti neovisni o insulinu (osim u slučajevima privremene remisije dijabetesa tipa 1). Još uvijek postoji dijabetes insipidus, ali to je sasvim drugačija bolest koja nema nikakve veze s tradicionalnim dijabetesom.
Pojmovi „inzulinski zavisni“ i „neinzulinski zavisni“ dijabetes melitus su u osnovi pogrešni i zastareli. Ne samo pacijenti sa dijabetesom tipa 1, već i dijabetičari tipa 2, kao i žene s gestacijskim dijabetesom, mogu biti ovisni o inzulinu. Dok ovisni o inzulinu ne mogu biti samo ljudi s dijabetesom tipa 2, već i ljudi koji imaju dijabetes tipa 1 na neko vrijeme (tokom medenog mjeseca).
Neinzulinski ovisan dijabetes melitus
Tip dijabetesa koji nije ovisan o insulinu razvija se uzastopno, obično tokom nekoliko godina. Pacijent možda uopšte ne primjećuje manifestacije. Teži simptomi uključuju:
- umor
- polako zaceljuju rane
- slabljenje memorije
- smanjena vidna funkcija.
Žeđ može biti ili izražena ili jedva primjetna. Isto se odnosi na brzo mokrenje. Nažalost, dijabetes tipa 2 često se otkriva slučajno. Međutim, kod takve je bolesti rana dijagnoza izuzetno važna. Da biste to učinili, morate redovno uzimati krvni test za nivo šećera.
Dijabetes ovisan o insulinu manifestuje se problemima s kožom i sluznicama. To je obično:
- svrbež, uključujući vaginalni,
- gljivičnim infekcijama
- suvoće
- dugotrajno zarastanje hirurških šavova, ogrebotina.
Uz izraženu žeđ, pacijent može piti do 3-5 litara dnevno. Česti noćni odlazak u toalet.
S daljnjim napredovanjem dijabetesa pojavljuju se utrnulost i trnce u ekstremitetima, noge bole pri hodanju. Kod žena se opaža i nenadoknadiva kandidijaza. U kasnijim fazama bolesti razvijaju se:
- gubitak kilograma
- problemi sa bubrezima
- gangrena
- iznenadni srčani udar
- moždani udar.
Gore navedeni teški simptomi kod 20-30% pacijenata su prvi očigledni znakovi dijabetesa. Zbog toga je izuzetno važno godišnje testiranje kako bi se izbjegli takvi uvjeti.

 Hormon počinje djelovati 10-15 minuta nakon injekcije, maksimalni učinak osjeća se nakon sat vremena. Kako bi smanjili bol, injekciju je najbolje raditi u nabora kože blizu strana.
Hormon počinje djelovati 10-15 minuta nakon injekcije, maksimalni učinak osjeća se nakon sat vremena. Kako bi smanjili bol, injekciju je najbolje raditi u nabora kože blizu strana.