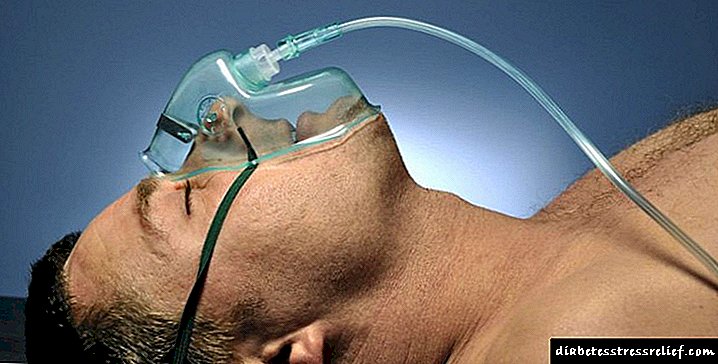
Koje su komplikacije dijabetesa
Kasne komplikacije dijabetesa nisu nespecifične (javljaju se kod različitih vrsta dijabetesa), a uključuju:
1. mikro- i makroangiopatija (ateroskleroza velikih arterija),
Glavni uzrok kasnih komplikacija dijabetesa je hiperglikemija, hiperlipidemija i hiperholesterolemija. Dovode do oštećenja krvnih žila i disfunkcije različitih organa i tkiva glikozilacijom proteina, stvaranjem sorbitola i aktiviranjem ateroskleroze.
Tijekom glikozilacije proteina (proteoglikana, kolagena, glikoproteina) bazalnih membrana poremećena je njihova razmjena, korelacija i strukturna organizacija, bazalne membrane postaju gušće i razvijaju se angiopatije.
Makroangiopatije se manifestuju u lezijama velikih i srednjih žila srca, mozga, donjih ekstremiteta. Glikozilirani proteini podrumskih membrana i međućelijski matriks (kolagen i elastin) smanjuju elastičnost arterija. Glikozilacija u kombinaciji s hiperlipidemijom glikoziliranih lijekova i hiperholesterolemijom je uzrok aktivacije ateroskleroze.
Mikroangiopatije su rezultat oštećenja kapilara i malih žila. Manifestira se u obliku nefro-, neuro- i retinopatije.
Nefropatija se razvija kod otprilike trećine bolesnika sa šećernom bolešću. Znak rane faze nefropatije je mikroalbuminurija (unutar 30-300 mg / dan), koja se nakon toga razvija u klasični nefrotski sindrom, karakteriziran visokom proteinurijom, hipoalbuminemijom i edemom.
Retinopatija, najozbiljnija komplikacija dijabetesa i najčešći uzrok sljepoće, razvija se kod 60-80% bolesnika sa šećernom bolešću. U ranim fazama razvija se bazalna retinopatija, koja se očituje krvarenjima mrežnice, vazodilatacijom mrežnice i edemima. Ako promjene ne utječu na makulu, gubitak vida se obično ne javlja. U budućnosti se može razviti proliferativna retinopatija, koja se očituje u novotvorinama mrežnice i staklastim žilama. Krhkost i visoka propusnost novoformiranih žila određuju česta krvarenja u tijelu mrežnice ili stakla. Na mjestu krvnih ugrušaka razvija se fibroza, što dovodi do odvajanja mrežnice i gubitka vida.
Dijabetes melitus (ukratko - dijabetes) karakterizira nestabilan i složen tijek i, u gotovo svim slučajevima, prije ili kasnije dovodi do razvoja različitih komplikacija.
Glavni razlog razvoja bilo kakvih komplikacija dijabetesa je hronično povećanje količine glukoze u krvi. Medicinski stručnjaci preporučuju da svi oboljeli od dijabetesa trebaju uvijek strogo kontrolirati šećer u krvi i na vrijeme provesti sve potrebne preventivne i terapijske mjere.
Akutne komplikacije dijabetesa
Akutne komplikacije dotične bolesti predstavljaju najveću opasnost i opasnost po život dijabetičara, jer upravo one mogu dovesti do smrti pacijenta.
Akutne komplikacije uključuju:
- Ketoacidoza. Razvija se zbog nakupljanja produkata metabolizma u krvi. Glavni simptomi uključuju: gubitak svijesti, funkcionalno oštećenje različitih unutrašnjih sistema i organa. Ketoacidoza je najosjetljivija ljudima koji pate od dijabetesa tipa 1.
- Hipoglikemija. Može se razviti uslijed naglog pada glukoze u plazmi. Simptomi: nedostatak pravilne reakcije zjenice na svjetlost, gubitak svijesti, naglo povećanje količine šećera u plazmi što je prije moguće, grčevi, pretjerano znojenje, u nekim slučajevima koma. Hipoglikemija se može razviti kod dijabetičara, pacijenata ne samo 1, već i 2 tipa dijabetesa.
- Hiperosmolarna koma. Pojavljuje se sa povećanim sadržajem glukoze u krvi, kao i natrijuma. Njen razvoj popraćen je dugotrajnom dehidracijom tijela. Glavni simptomi uključuju polidipsiju i poliuriju. Razvoju ove komplikacije najviše su podložni stariji ljudi, pacijenti.
- Laktacidotska koma. Osnova razvoja je prekomjerno nakupljanje mliječne kiseline u krvi. Glavni su simptomi vrtoglavica, nagli skokovi krvnog pritiska, zatajenje disanja i otežano mokrenje. Ova komplikacija u većini slučajeva pojavljuje se kod dijabetičara zrele dobi (50 i više godina).
Vrijedi napomenuti da su akutne komplikacije šećerne bolesti u djece i odraslih identične, pa je važno pažljivo nadzirati zdravstveno stanje i specifične simptome koji se pojavljuju kod dijabetičara bilo koje dobne kategorije. Svaka od gore navedenih komplikacija može se razviti vrlo brzo, u nekim slučajevima i za nekoliko sati. S oštrim pogoršanjem dobrobiti i pojavom bilo kojeg od gore navedenih znakova komplikacija dijabetesa, morate odmah potražiti kvalificiranu medicinsku pomoć.
Hronične komplikacije dijabetesa
Hronične komplikacije dijabetesa nastaju produženim tokom bolesti. Čak i uz pravilno poštivanje svih potrebnih medicinskih mjera, dijabetes melitus ozbiljno pogoršava zdravstveno stanje svakog pacijenta. Budući da ova bolest tijekom dugog vremena može promijeniti sastav krvi u patološkom smjeru, može se očekivati pojava različitih hroničnih komplikacija koje pogađaju bilo koje unutrašnje organe i sisteme čovjeka.
Najčešće s hroničnim komplikacijama pate:
- Plovila. Njihov se lumen za vrijeme dugotrajne dijabetesa može značajno suziti, a njihovi zidovi postaju tanji i manje propusni za sve korisne tvari koje ulaze u tijelo. To može izazvati razvoj različitih ozbiljnih patologija srca.
- Bubrezi. Uz dugi tok bolesti u većini slučajeva razvija se i zatajenje bubrega.
- Koža. DM može štetno uticati na kožu osobe. Budući da se protok krvi u kožnim tkivima značajno smanjuje ovom bolešću, na njemu se mogu pojaviti trofični čirevi koji često postaju glavni izvor različitih infekcija i lezija.
- Nervni sistem. Uz dijabetes, nervni sistem prolazi kroz značajne promjene. Prije svega, takve se promjene odražavaju na pojavu sindroma neosjetljivosti udova. Pacijent počinje doživljavati stalnu slabost u udovima, praćenu jakom i dugotrajnom boli. U nekim najsloženijim slučajevima promene nervnog sistema mogu da izazovu razvoj paralize.
Kasne komplikacije dijabetesa
Kasne komplikacije šećerne bolesti imaju tendenciju da se polako razvijaju tokom nekoliko godina napredovanja bolesti. Opasnost takvih komplikacija je da postepeno, ali vrlo ozbiljno pogoršavaju cjelokupno zdravlje dijabetičara. Medicinski stručnjaci tvrde da je čak i uz kompetentno i redovito provođenje svih propisanih terapijskih mjera, izuzetno teško zaštititi se od razvoja takvih komplikacija.
Kasne komplikacije uključuju:
- Retinopatija Karakterizira ga oštećenje mrežnice koje može izazvati ne samo njeno odvajanje, već i krvarenje u fundusu. Ova bolest može dovesti do potpunog gubitka vidne funkcije. Retinopatija se često nalazi kod „iskusnih“ dijabetičara koji pate od bilo koje vrste bolesti, međutim, najčešće se razvija kod ljudi koji imaju dijabetes tipa 2.
- Angiopatija. To je kršenje vaskularne propustljivosti. Može provocirati pojavu tromboze i ateroskleroze. Angiopatija se razvija vrlo brzo, u nekim slučajevima i manje od godinu dana.Pacijenti dijabetesa 1 i 2 mogu biti pogođeni ovom patologijom.
- Polineuropatija. Ovom bolešću osoba gubi osjetljivost na bol i toplinu u donjim i gornjim udovima. Simptomi uključuju spaljivanje i utrnulost u rukama i nogama. Ova se patologija može pojaviti kod bilo kojeg dijabetičara.
- Dijabetičko stopalo. Oštećenja na nogama, pri čemu se na nogama pojavljuju čirevi i apscesi. U većini slučajeva ova patologija dovodi do hirurške intervencije, uključujući i amputaciju pogođenog režnja. Budući da se svaki pacijent s dijabetesom može razviti, ljekari preporučuju da svi, bez izuzetka, posvete povećanu pažnju higijeni i udobnosti stopala.
Terapeutske i preventivne mjere
 Liječenje komplikacija dijabetesa sastoji se prije svega u njihovoj prevenciji. Dijabetičari moraju redovno slijediti sve osnovne medicinske recepte kako bi spriječili razvoj različitih komplikacija dijabetesa i nadgledali bilo kakve fluktuacije šećera u krvi. Čak i uz razvoj bilo kakvih komplikacija, važno je odmah poduzeti odgovarajuće mjere za normalizaciju razine glukoze u plazmi, jer to ne ovisi samo o prirodi tijeka dijabetesa, već i o patološkim posljedicama koje je izazvao.
Liječenje komplikacija dijabetesa sastoji se prije svega u njihovoj prevenciji. Dijabetičari moraju redovno slijediti sve osnovne medicinske recepte kako bi spriječili razvoj različitih komplikacija dijabetesa i nadgledali bilo kakve fluktuacije šećera u krvi. Čak i uz razvoj bilo kakvih komplikacija, važno je odmah poduzeti odgovarajuće mjere za normalizaciju razine glukoze u plazmi, jer to ne ovisi samo o prirodi tijeka dijabetesa, već i o patološkim posljedicama koje je izazvao.
Prevencija komplikacija dijabetesa uključuje:
- kontrola šećera u krvi,
- redovan medicinski nadzor i lekarski pregled,
- usklađenost sa dijetalnim sistemom,
- sastavljanje jasnog režima dana (potrebno je tačno odrediti vrijeme jutarnjeg ustajanja i odlaska u krevet, trajanje rada, sate davanja injekcija inzulina itd.),
- umjerena fizička aktivnost i dobar odmor,
- održavanje lične higijene i čistoće u kući,
- imunitetna podrška i pravovremeno liječenje prehlade i zaraznih bolesti.
Naravno, bilo kakva komplikacija dijabetesa ne može se izlečiti svim gore navedenim merama, jer svaki slučaj zahteva upotrebu određenih lekova i niz posebnih postupaka i terapija. Međutim, poštivanje takvih preporuka ne samo da će pomoći u održavanju stabilnog tijeka dijabetesa, već će i značajno smanjiti rizik od razvoja mogućih komplikacija ove bolesti.
Glavni faktor koji je uključen u razvoj angiopatije kod dijabetesa je hiperglikemija. To objašnjava važnost pravilnog liječenja dijabetesa, naime, pružanje kompenzacije za poremećaje metabolizma ugljikohidrata - normoglikemiju i aglikozuriju. To dokazuju dugoročne prospektivne studije DCCT (za dijabetes tipa 1) i UKPDS studija.
Dijabetička retinopatija. Pored stroge kompenzacije za dijabetes, provodi se i dodatna terapija ovisno o stadiju dijabetičke retinopatije. Za pravovremenu dijagnozu početnih stadija retinopatije potreban je redovan (1 put godišnje) oftalmoskopski pregled, a kada se pojave prvi znakovi retinopatije, oftalmolog bi trebao pregledati takvog pacijenta svakih šest mjeseci. Pokazano je da se bolesnici s neproliferativnom dijabetičkom retinopatijom s povećanjem lipida u krvi liječe lijekovima za snižavanje lipida i antioksidansima, heparinskim lijekovima niske molekularne težine (sulodeksid, Wessel duet F), dipiridamolom.
Glavno sredstvo stabiliziranja početka retinopatije, a samim tim i prevencija sljepoće, je laserska koagulacija koja se provodi argonskim, kriptonskim ili rubinim laserom u obliku lokalnog (u prisustvu više mikroaneurizmi, retinalnih i preretinalnih krvarenja), žarišnog (s neproliferativnom retinopatijom) i retinalni edem u njegovom stražnjem polu) ili panretinalna (s proliferativnom retinopatijom) koagulacija.Uz proliferativnu dijabetičku retinopatiju kompliciranu krvarenja staklastim tkivom i prisustvom proliferativnog tkiva, neki autori preporučuju kriokoagulaciju, koja može poboljšati ili stabilizirati zaostali vid i spriječiti razvoj potpune sljepoće. Krvarenja u staklenkama su indikacija za vitrektomiju.
Dijabetička nefropatija.
Uporedo sa strogom kontrolom glikemije u bolesnika sa šećernom bolešću tipa 1, godišnje, počevši od 5. godine od početka dijabetesa, urin treba pregledati i na mikroalbuminuriju, a uz znakove dijabetičke retinopatije ispit se provodi bez obzira na trajanje dijabetesa. Kod šećerne bolesti tipa 2, test urina obavlja se svakih šest mjeseci, počev od trenutka postavljanja dijagnoze. Treba imati na umu da kod infekcija mokraćnog sustava, primjene visoko proteinske dijete, teških fizičkih napora, zaraznih bolesti, različitih stresnih stanja može doći do "lažno pozitivnih" rezultata prilikom pregleda urina na mikroalbuminuriju. Kada se pojavi proteinurija, potrebno je pratiti povećanje izlučivanja albumina, kao i sistematsko (jednom svakih šest mjeseci, određivanje krvnog pritiska i provođenje Rebergovog testa).
U fazi mikroalbuminurije preporučuju se lekovi iz grupe enzima koji pretvaraju angiotenzin u minimalnim dozama kaptoprila (kapoten) 12,5 mg 2-3 puta dnevno, enalapril (renitec, enap) 2,5 mg 2 puta dnevno, perindopril (prestarijum) 2 mg jednom dnevno, ramipril (tritacija) 1,25 mg 1-2 puta dnevno.
Ove lijekove možete uzimati u tečajevima (trajanje kursa 2-3 mjeseca, 2-3 kursa godišnje) sa minimalnom mikroalbuminurijom (manjom od 100 mg / dan) ili kontinuirano (sa mikroalbuminurijom preko 100 mg / dan). Uz to, zabilježen je pozitivan učinak kod primjene sulodeksida intramuskularno (1 ml dnevno 20 dana) ili oralno 1-2 kapsule 2 puta dnevno tokom 6-8 tjedana.
U fazi proteinurije preporučuje se dijeta sa ograničenjem natrijum-hlorida i životinjskih proteina na 40 g / dan, a s porastom krvnog tlaka uzimanje inhibitora enzima koji pretvaraju angiotenzin u terapijskim dozama koje su 2-2,5 puta veće od onih koje se koriste za smanjenje mikroalbuminurije. Za liječenje hipertenzije kod dijabetes melitusa, lijekovi izbora su inhibitori enzima koji pretvaraju angiotenzin, čija neučinkovitost preporučuje upotrebu antagonista kalcijuma (diltiazem, nifedipin ili verapamil), selektivni p-blokatori (atenolol, lokren i dr.), Petlji diuretici (furosemidi, furosemidi, fotesemidi, fotesemidi, fotesemidi, fotesemidi, fotesemidi, fotesemidi, fotesemidi, fotesemidi, fotesemidi, fotesemidi, fotesemidi, fotesemidi, fotesemidi, fotesemidi, fotesemidi, fotesemidi, fotesemidi, fotesemidi, fotesemidi, fotesemidi, fotesemidi, fotesemidi, fotesemidi, fotesemidi, fotesemidi) lijekovi centralnog djelovanja (klonidin itd.). Prihvatljivi krvni pritisak - ne viši od 130/85 mm Hg Kršenje metabolizma masti zahtijeva upotrebu lijekova za snižavanje lipida.
U fazi bubrežnog zatajenja pacijenti se prebacuju na terapiju inzulinom i nastavljaju liječenje inhibitorima enzima koji pretvaraju angiotenzin (ili drugim antihipertenzivnim lijekovima), u prisustvu hiperlipidemije, prepisuju se lijekovi za snižavanje lipida, enterosorbenti, hemodesis, a pacijenti i dalje drže na dijeti sa ograničenjem životinjskih proteina. U terminalnoj fazi dijabetičke nefropatije indicirani su ekstrakorporalni tretmani (peritonealna dijaliza, plazmafereza, hemosorpcija, hemodijaliza, transplantacija bubrega, moguće uz istovremeno transplantaciju pankreasa).
Dijabetička neuropatija. Pravodobno otkrivanje i dijagnoza neuropatije moguća je redovnim pregledima pacijenta, koji se obavljaju godišnje, a 3-4 godine od početka bolesti - svakih šest mjeseci. Procjena tetiva refleksa (koljena ili Ahila) i određivanje osjetljivosti na vibracije provodi se korištenjem stupnjevne vilice ili biotenziometra. Uporedo s tim određuju se taktilna i temperatura, bolovi, zaštitna i proprioceptivna osjetljivost.Posljednjih godina široko se koristi određivanje zaštitne osjetljivosti pomoću monofilamenata. Nedostatak osjetljivosti u ispitivanju monofilamenta 10 g ukazuje na gotovo potpun gubitak zaštitne osjetljivosti. Kršenje funkcije autonomnog nervnog sistema otkriva se slomom Valsalve, slomom dubokog disanja itd.
Simptomatska terapija dijabetičke neuropatije sastoji se u primjeni pripravaka kolinesteraze (proserin, neostigmin) koji poboljšavaju provođenje živčanih impulsa, analgetika (aspirin, analgin, baralgin), antikonvulziva (karbamazepin, fenitoin, dilantin, klonazepam), tricikličkog imipiridina antidepresiva) , inhibitori kapsaicina, aldoza reduktaze (olrestatin, olredaza, tolrestat, izodibut itd.), vazodilatatora (antagonisti noradrenalina, antagonisti kalcijuma, derivati prostaglandina , nitrati), sredstva za stabilizaciju membrane (lignokain, lidokain i njegov oralni analogni megsilen), ulje primroze koja sadrži linolnu (75%) i y-linolensku kiselinu (8-10%), gangliozide itd. Za lečenje neuropatije poslednjih godina se koriste sredstva patogenetska terapija, posebno tioktacid, koji je a-lipoinska kiselina u obliku soli trometamola. Tioktacid se propisuje u obliku 600 mg oralnih tableta ili 600 mg intravenske injekcije u izotoničnoj otopini natrijum-hlorida 1 puta dnevno tokom 2-4 tjedna. Da biste zadržali učinak u budućnosti, preporučljivo je nastaviti uzimanje tioktacida oralno.
Isti pozitivan učinak daju i preparati a-lipoinske kiseline (tioktacid, espalipon itd.). Upotrebljavali smo espalipon 3 tjedna intravenski u obliku infuzija (600 mg / dan), a zatim unutar (600 mg / dan) 3-6 mjeseci. Gotovo sličan klinički učinak imaju preparati vitamina B topivog u mastima (benfotiamin) i milgamme (kombinacija vitamina B6, B | 2 i B,). Lijek milgam-ma-100 koristili smo za liječenje 50 pacijenata oboljelih od dijabetesa melitusa i neuropatije. Lijek je propisan 1 tabletu 3 puta dnevno tokom 6 tjedana. Liječenje se pokazalo vrlo efikasnim: intenzitet i učestalost bolova u donjim ekstremitetima smanjeni su, osjetljivost na vibracije se poboljšala, parestezija se smanjila i nestala, što je pridonijelo poboljšanju kvalitete života pacijenata.
Sindrom dijabetičkog stopala. Konzervativno liječenje neuropatskog oblika dijabetičkog stopala sastoji se od lokalne terapije (liječenje rana antiseptičkim otopinama: 1% dioksidinom, 0,05% klorheksidinom, zaštitnim filmovima: antisorb, inadin, hidrokol, sorbalgon, u fazi granulacije - branolind, hidrosorb, atrauman i na Faze epitelizacije - biokluzivni, hidrofilm), kao i sistemska upotreba antibiotika (mandol ili cefmandol, metronidazol, ciprofloksacin, dalacin ili klindamicin). Preduvjet bi trebao biti potpuno iskrcavanje pogođenog ekstremiteta (invalidska kolica ili posebna obuća).
Mi smo zajedno s E.I. Sokolov i sur. Proučavali utjecaj istovremenog davanja dimnjaka, fetina i glutaminske kiseline na hemostazu kod pacijenata sa šećernom bolešću. Dobar učinak nakon mjesečnog kursa uzimanja ovih lijekova (svaka tableta 1 tableta 3 puta dnevno) trajao je i do 2 mjeseca. Za smanjenje serumskih lipida preporučuje se propisivanje inhibitora holesterola (3-hidroksi-3-metil-glutaril-koencim A-reduktaza): lovastatin, mevakor i drugi analozi, kao i autonomni električni stimulator gastrointestinalnog trakta i sluzokože - "elektronski normalizator " Prikazani su antioksidanti (a-tokoferol, selen itd.) I inhibitori poli (ADP-riboso) sintaze, kojima pripada nikotinamid. One, normaliziraju lipidni sastav i eliminiraju prekomjernu količinu slobodnih radikala ćelijskih membrana, uključujući p-stanične membrane, poboljšavaju funkcionalnu aktivnost različitih organa i sistema.
Trental (pentoksifilin) u dozi od 1000-1200 mg / dan oralno ima blagotvoran učinak na mikrocirkulaciju i tijek mikroangiopatije, uključujući retinopatiju. Ostali lekovi poboljšavaju tok mikroangiopatije: doksijum (kalcijum dobsilat), diklon, tiklopidin itd.Kao što je naznačeno, posljednjih godina dobar učinak na tok mikroangiopatije (nefropatija, retinopatija) dobijen je upotrebom sulodeksida, heparina niske molekulske mase iz grupe glikozaminoglikana, piyavita. Inhibitore enzima za konverziju angiotenzina preporučuje se upotreba već u vrlo ranoj fazi dijabetičke nefropatije. Pripravci ove skupine (kapoten, elanapril ili ritec, ramipril ili tritace, perindopril ili prestarij) ne samo da eliminiraju centralnu hipertenziju, već i intrakubularnu hipertenziju, blokirajući stvaranje angiotenzina II, pružajući širenje glomerularne eferentne arteriole i smanjujući hidrostatski pritisak unutar glomerularnih kapilara. Laserska koagulacija, koja je indicirana u proliferativnom stadijumu, naširoko se koristi za liječenje dijabetičke retinopatije.
U toku su intenzivna istraživanja za stvaranje umjetnog umjetnog gušterače. Međutim, poteškoće u stvaranju takvog aparata povezane su ne samo s razvojem mini-računala, već i sa stvaranjem senzora koji može dugo vremena detektirati koncentraciju glukoze u međućelijskoj tekućini, bez izobličenja, tj. Na mjestu implantacije senzora. Trenutno razvijena i rabljena oprema otvorenog tipa, različita od uređaja zatvorenog tipa - biostator. U biostatoru se vrši infuzija inzulina u skladu s vrijednostima nivoa glikemije utvrđenih na svakih 30-40 s. U opremi otvorenog tipa (nosljivi dispenzeri) ljekar uspostavlja režim infuzije inzulina u kliničkom okruženju, a kasnije, nakon treninga, sam pacijent mijenja režim u zavisnosti od vremena obroka. Upotreba opreme otvorenog tipa od strane pacijenata tijekom 2-3 godine pokazala je da je dijabetes lakše nadoknaditi, posebno njegovim labilnim tokom, i moguće je izbjeći značajne promjene razine glukoze u krvi tijekom dana, što pomaže u stabilizaciji, a u nekim slučajevima čak i suprotno razvoj mikroangiopatije (retiopatija, nefropatija). U opremi otvorenog tipa koristi se samo jednostavan (ili kratko djelujući) inzulin. Promjenjujući ritam njegove infuzije, moguće je povećati insulinemiju upravo u onom razdoblju kada se primijeti maksimalna apsorpcija glukoze iz gastrointestinalnog trakta nakon jela.
U toku su ispitivanja za proizvodnju oralnog inzulina kompleksiranog na liposomima. Međutim, još je daleko od upotrebe ovih lijekova u kliničkoj praksi. Objavljena je poruka o uspješnoj upotrebi inzulina u obliku aerosola. U Rusiji i inozemstvu provodi se transplantacija B-otočnih stanica pankreasa za pacijente sa šećernom bolešću tipa 1. Pokazano je da su dobijeni manje ili više zadovoljavajući rezultati kada su te stanice presađene u jetru i suspenzija B-stanične kulture uvedena u portalnu (portalnu) venu. Takav postupak može značajno smanjiti (za 30%) dozu egzogenog inzulina, međutim, pozitivan učinak transplantacije B-stanica je kratkoročan (3-4 mjeseca).
Unatoč komparativnoj jednostavnosti metode presađivanja p-stanica ili otočića (alotransplantacija ili ksenotransplantacija), funkcioniranje transplantiranih B-stanica je kratkotrajno, te su stoga potrebne ponovljene operacije. Ni u kojem slučaju nije bilo moguće postići takvo poboljšanje metabolizma ugljikohidrata da ne bi bile potrebne injekcije egzogenog inzulina (doza inzulina mogla se samo smanjiti). Svaka transplantacija otočnih stanica (stranih proteina) vrsta je dodatne imunizacije koja potiče imunološke i autoimune mehanizme dijabetesa tipa 1. Stoga se prilikom odlučivanja o mogućoj transplantaciji otočića ili p-stanica moraju utvrditi antigeni histokompatibilnosti budućih davatelja i primatelja.
Važno je odabir stanica donora koje su identične u ćelijama primatelja genima HLA sistema.Pored toga, potreban je minimalni broj transplantiranih ćelija (najmanje 340.000-360.000), kao i uporaba imunosupresivnih lijekova. Djelomična ili potpuna transplantacija gušterače često se obavlja istovremeno s transplantacijom bubrega. Na ovom području postignuti su značajni uspjesi, ali problem odbacivanja presađenih organa i dalje ostaje ozbiljan. Njegova konačna odluka povezana je s daljnjim uspjehom transplantacije organa i tkiva. U tom smislu ohrabruje genska terapija, čija je mogućnost korištenja dokazana napretkom molekularno-genetskih tehnologija.
Priručnik za dijabetičare Svetlana Valerevna Dubrovskaya
Prevencija komplikacija dijabetesa
Da bi se spriječio nastanak komplikacija dijabetesa, pacijent se mora pridržavati svih propisa liječnika, slijediti strogu dijetu, a također ograničiti fizičku aktivnost i nadzirati svoje mentalno stanje. U nekim slučajevima ljekari preporučuju njihovim pacijentima da periodično prolaze kroz fizioterapijske postupke.
Fizioterapija ima blagotvoran učinak kod nekompliciranog dijabetesa melitusa, praćenog angiopatijom ili neuropatijom (u nedostatku ketoacidoze). Svrha takvih postupaka povezana je s potrebom za poticanjem aktivnosti gušterače, poboljšanjem cirkulacije krvi i povećanjem općeg tonusa pacijentovog tijela.
Sinusoidno modulirane struje (SMT) uzrokuju postepeno smanjenje razine glukoze u krvi, stabiliziraju metabolizam lipida i sprečavaju nastajanje angiopatije različite težine. Potpuni tijek terapije se obično kreće od 10 do 15 postupaka.
Kombinacija SMT-a s elektroforezom najčešće se propisuje kod dijabetesa tipa II, istovremeno s aktivnom tvari (mannil, adebit itd.). U nekim slučajevima liječnik može preporučiti elektroforezu s nikotinskom kiselinom, koja stimulira rad gušterače, a također pomaže povećanju lumena malih i velikih krvnih žila.
Za opću elektroforezu koriste se magnezijevi preparati (koji doprinose postepenom snižavanju krvnog pritiska i eliminiraju hiperholesterolemiju), kalijum (koji ima antikonvulzivno dejstvo i poboljšava rad jetre), bakar (radi sprečavanja razvoja angiopatije i istovremeno snižavanje nivoa glukoze u krvi), heparin (kao profilaktički lijek protiv retinopatije), proserin s galantaminom (za poboljšanje rada mišića i živčanog sistema, za sprečavanje atrofije mišićnih vlakana).
Sve gore navedene lijekove treba propisati specijalista, samo lijek u takvim slučajevima može dovesti do razvoja teških nuspojava. Doktor takođe određuje trajanje pojedinog postupka i čitav tok terapije.
Visokofrekventni ultrazvuk (UHF) stimulira jetru i gušteraču, sprečavajući neke komplikacije dijabetesa. Obično čitav tijek liječenja uključuje 13-15 postupaka. Osim toga, efekt ultrazvuka na tijelo ima postepeni hipoglikemijski učinak i sprečava razvoj lipodistrofije u dijelovima tijela koji se koriste za injekcije.
Ultraljubičasto zračenje (UV) poboljšava metabolizam u tijelu, osigurava potpunu apsorpciju spojeva kalcijuma i fosfora, sprječava uništavanje koštanog tkiva, snižava razinu glukoze u krvi i potiče stvaranje prirodne barijere kože koja štiti unutrašnja tkiva od prodora patogenih mikroorganizama.
Hiperbarična oksigenacija (HBO) je tretman kisikom primjenom lokalnog povećanja tlaka. Ova vrsta prevencije dijabetesnih komplikacija sprječava nedostatak kisika, pomaže u izbjegavanju napredovanja neuropatije i dijabetičkog stopala. Puna terapija obično uključuje 10 do 15 tretmana.Klaustrofobija je kontraindikacija za takve manipulacije (budući da za vrijeme liječenja pacijent treba biti u komori pod pritiskom, koja je zatvoreni prostor).
Elektrospavanje je propisano u prisustvu bolesti povezanih sa dijabetesom - hipertenzije i koronarne bolesti srca .Medicinski postupci pomažu u izbjegavanju razvoja hipertenzivnih kriza i uklanjanju bolova.
Iz knjige Klinička ishrana za dijabetes autorice Alla Viktorovna Nesterova
Liječenje komplikacija šećerne bolesti Ako je dijabetes kompliciran ketoacidozom, pacijentu je propisana frakcijska primjena jednostavnog inzulina, a doziranje treba biti strogo individualno. Dijetalna terapija svodi se na sljedeće akcije: u ishrani je sadržaj masti ograničen
Prevencija dijabetesa šećera Zaključujući ovo poglavlje, dolazimo do razočaravajućeg zaključka da bolesti gušterače, ako se ne poduzmu hitne preventivne mjere, mogu dovesti do nepovratnih i tužnih posljedica. Na primjer, dijabetes nije neizlječiv
Prevencija šećerne bolesti kod odraslih Budući da su glavni uzroci koji dovode do dijabetesa melitusa neovisnog o inzulinu kod odraslih, gojaznost, hipertenzija, visoki nivo inzulina u krvi i u manjoj mjeri nasljedni
Rizik od razvoja dijabetesa u djece i njegova prevencija Najveći rizik od razvoja dijabetesa nalazi se među djecom koja su rođena majkama sa šećernom bolešću. Još veća prilika za razvoj dijabetesa postoji u djeteta čiji su oba roditelja dijabetičari.
Poglavlje 3 Liječenje dijabetesa i njegovih komplikacija Liječenje dijabetesa sastoji se od nekoliko smjerova. Za bilo koju vrstu dijabetesa, pacijent treba uzimati lijekove za snižavanje šećera. Pored njih propisane su injekcije inzulina, što je obavezno za
Liječenje komplikacija dijabetesa Liječenje komplikacija dijabetesa sastoji se ponajprije u njihovoj prevenciji, odnosno stalnoj kompenzaciji bolesti. Čak i sa komplikacijama koje su već započele, normalizacija razine šećera u krvi može preokrenuti proces.
Prevencija dijabetesa Ova je knjiga namijenjena pacijentima koji imaju dijabetes, no stvarno se želim nadati da će je pročitati oni koji se još nisu susreli sa takvom bolešću. Zašto? Jer tada, možda, kod mnogih ljudi postoji rizik od dobijanja ozbiljne bolesti
Prevencija komplikacija i priprema za porođaj Već smo jednom rekli da se žensko tijelo, nakon što je prešlo na rođenje djeteta, značajno mijenja. Mliječne žlijezde postaju veće i teže, povlače ramena prema naprijed, što skraćuje mišiće grudnog koša i produžuje
RIZIK RAZVOJA DIJABETE U DECE I NJEGOVA PREVENCIJA Djeca rođena od majki s dijabetesom imaju veliki rizik od razvoja dijabetesa. Još veća je šansa za razvoj dijabetesa kod djeteta čiji su roditelji oboje dijabetičari. Kod djece rođene
OBLIKI ZAVRŠENJA DIJABETE U DJECE I NJIHOVA PREVENCIJA Neblagovremena dijagnoza ili nepravilno liječenje dovode do komplikacija koje se razvijaju u kratkom vremenu ili godinama. Prvi tip je dijabetička ketoacidoza (DKA), drugi -
LIJEČENJE MELITUSA DIJABETE I NJIHOVE KOMPLIKACIJE Liječenje šećerne bolesti prikazano je u nekoliko smjerova. Za bilo koju vrstu dijabetesa (IDDM i NIDDM), pacijent treba uzimati lijekove za snižavanje šećera. Pored njih propisane su injekcije insulina, što je obavezno
LIJEČENJE KOMPLIKACIJA DIJABETE Borba protiv komplikacija dijabetesa sastoji se ponajprije u njihovoj prevenciji, odnosno stalnoj kompenzaciji dijabetesa. Čak i sa već započetim komplikacijama, normalizacija nivoa šećera u krvi može preokrenuti proces,
LIJEČENJE I PREVENCIJA NEKIH KOMPLIKACIJA DIJABETA KORIŠTENJEM HOMEOPATIJE Homeopatski lijekovi za aterosklerozu Razvoj ateroskleroze može se znatno ublažiti ili usporiti uz pomoć posebnih homeopatskih lijekova. Prilikom prijama treba biti strogo
PREVENCIJA DIJABETSKIH ZAVRŠENJA Gimnastika za gušteraču Gimnastika za aktiviranje gušterače može se izvoditi u bilo koje doba dana. Trajanje - 5 minuta. 1. Početni položaj: ležeći na stomaku, čarape i pete zajedno, noge
PATOGENEZA KOMPLIKACIJE DIJABETA ŠEĆERA
Akutne komplikacije uključuju komu, a hronične uključuju mikroangiopatije, makroangiopatije (M&P i MAP), otpornost na inzulin, neuropatiju, nefropatiju, imunodeficijencije. Za NIDDM karakteristične su hiperosmolarna i hiperlaktacidemijska koma.
MAP-ovi su češći i manifestuju se hroničnom koronarnom srčanom bolešću, cerebrovaskularnom nesrećom i oblinama arterioskleroze arterija donjih udova. U patogenezi MAP-a vodeći je ubrzani razvoj ateroskleroze, dok je kod M&P hiperglikemija. Mehanizmi ubrzanog razvoja ateroskleroze su višestruki - hiperlipoproteinemija, hipertenzija, hiperglikemija, hiperinzulinizam, trombofilni sindrom.
Patogeneza akutnih komplikacija dijabetesa. Ketoacidotska koma. Kako se dijabetes razvija, blokiraju se svi načini upotrebe viška acetil-CoA, osim onih koji dovode do sinteze ketoze i holesterola, metaboličke acidoze, gubitka vode i elektrolita, koncentracije krvi, zastoja cirkulacije, aritmija, šoka. Kompenzacijska metabolička acidoza razvija se gubitkom natrijuma u urinu i kompenzacijskim izlaskom protonskih ćelija, što pogoršava acidozu. Zbog duboke hipoksije središnjeg živčanog sustava funkcije pneumotaktičkog centra zamjenjuju se plinskim centrom, razvija se Kussmaul-ovo disanje, hiperventilacija, hipokapnija, hipobikarbonatemija, što produbljuje acidozu. Zbog hipoksije, višak laktata se nakuplja u moždanom tkivu, što dovodi do porasta acidoze. Acidoza u dijabetičkoj komi kao začarani ciklus uzrokuje porast inzulinske rezistencije, jer inzulin u kiselom okruženju gubi afinitet na svoj receptor. Uz to, otpornost na inzulin uzrokuje visoka razina FFA i oslobađanje kontransularnih hormona - antagonista inzulina (adrenalin, glukokortikoidi, glukagon, vazopresin). Dijabetička (ketonemička, acidotična) koma uslijed toksičnog djelovanja ketonskih tijela i hipoksije tkiva na stanice središnjeg živčanog sustava, dehidratacije, acidoze. Pojačani katabolizam proteina dovodi do povećanja sadržaja amonijaka i uree, proizvodne hiperazotemije, koja produbljuje intoksikaciju i hipoksiju mozga. Hipoksija neurona dovodi do respiratornog distresa, vaskularnog kolapsa, smanjenog mišićnog tonusa i kršenja BNI-a.
Laktacidoza i hiperlaktacidemična koma. Sasvim su uobičajene (toksična distrofija, ciroza jetre), zatajenje srca i druge bolesti, a često i u teškom obliku - s dekompenzacijom NIDDM, koja je liječena biguanidima - blokatima glukoneogeneze.
U krvi nivo laktata raste iznad 5 mmol / l, dok je norma do 1,5 mmol / l, pH vrijednost arterijske krvi je 7,25 jedinica. i manje. Laktacidoza je rezultat hipoksije i fizičkog prekomjernog rada. Kussmaul-ovo disanje, hipotenzija, hipotermija, dehidracija, acidoza, kolaps cirkulacije i odsutnost ketonurije su klinički karakteristični.
Hiperglikemijska (hiperosmolarna) koma rjeđe je prisutna ketoacidotika uglavnom u bolesnika starijih od 50 godina, češće bespomoćna. Provocira ga dehidratacija tijela (povraćanje, proliv, liječenje diureticima, ograničenje unosa tekućine). Ketoacidoza izostaje, hiperglikemija može vremenom narasti do velikog broja (55 mmol / l ili više). U patogenezi su relevantni sledeći faktori:
Hiperglikemija 55-200 mmol / l (1000-3600 mg / dl).
· Hipernatremija, hiperkloremija (zbog hiperaldosteronizma kao odgovor na dehidracijsku hipovolemiju),
Hiperazotemija (zbog uree) zbog restrikcije diureze.
· Nedostatak disanja Kussmaula, miris acetona.
Patogeneza hroničnih komplikacija. Dijabetičke angiopatije su glavne komplikacije dijabetesa, invalidnosti i smrti pacijenata (Shema 3.1). Koncept „angiopatije“ uključuje mikroangiopatije (oštećenje kapilara, venula, arteriole, posebno njihove bazne membrane) i makroangiopatije (oštećenje velikih arterija).
Za vrijeme dijabetesa bilo koje vrste, kombinirana angiopatija se opaža s prevladavanjem IDDM tipa mikroangiopatije kod mladih, kod ljudi starijih od 40 godina i IDDM tipa makroangiopatije s progresivnim razvojem ateroskleroze. Zajedničke M&P svih lokalizacija su aneurizme kapilara, zadebljanje stijenki arteriola, kapilara, venula zbog nakupljanja homogenih ili slojevitih tvari u baznoj membrani, endotelna proliferacija u vaskularni lumen (do potpune obliteracije) i reakcija mastocita u perivaskularnom tkivu. Na primjer, IDDM je glavni uzrok sljepoće i jedan od vodećih sistemskih uzroka hroničnog zatajenja bubrega.
Patogeneza mikroangiopatija. U patogenezi angiopatija važna je prije svega neenzimska glikozilacija različitih vanćelijskih proteina (bjelančevina bazne membrane glomerularnog aparata bubrega, sočiva oka, staklaste tekućine oka i dr.). Drugo, enzimska pretvorba glukoze u sorbitol, a zatim u fruktozu unutar određenih stanica. Konačni proizvodi nepovratne duboke glikacije imaju patogene učinke na vezivno tkivo.
Uzroci komplikacija kod dijabetesa tipa 1 i 2

Bez obzira na pogoršavajuće stanje osobe sa dijabetesom, postoji razlog za to. Već nekoliko desetljeća ljekari su govorili o faktorima koji uzrokuju komplikacije, ali do danas nisu uspjeli u potpunosti utvrditi prirodu ovih pojava. Istovremeno, poznate su brojne okolnosti koje favoriziraju pojavu nepoželjnih fizioloških promjena. U nastavku su navedeni najčešći:
- nepravilna prehrana, uzrokujući metaboličke poremećaje,
- višak glukoze i / ili natrijuma,
- povećani šećer u krvi,
- nagomilavanje mlečne kiseline u telu.

Vrste komplikacija
Dijabetes melitus, kao zasebna endokrina bolest, ne predstavlja prijetnju po zdravlje ljudi. Ovo oboljenje je opasno jer izaziva puno ozbiljnih komplikacija koje gotovo nikada ne prođu neopaženo. Zahvaljujući visokotehnološkim naučnim istraživanjima, medicina je dobila puno korisnih informacija o svakoj od mogućih opcija pogoršanja stanja.
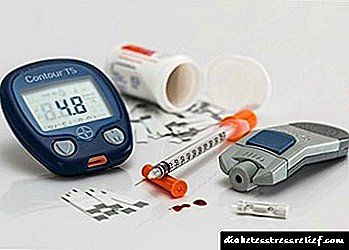
Akutne komplikacije dijabetesa predstavljaju ozbiljnu prijetnju po život. To uključuje procese koji se razvijaju vrlo brzo i uzrokuju pogoršanje pacijentovog stanja, čak i kritično. U najboljem slučaju početak pogoršanja traje nekoliko dana. Komplikacije koje se razviju u nekoliko sati su mnogo češće. I jedni i drugi u nedostatku hitne medicinske pomoći neminovno će dovesti do smrti. Donja tablica sadrži opće podatke o svakoj od mogućih akutnih komplikacija dijabetesa:
Nagli porast koncentracije produkata metabolizma u krvi. Posebnu opasnost predstavljaju ketonska tijela. Takve pojave se promatraju nakon ponašanja hirurških operacija, osobe koja prima ozbiljne povrede i nepravilne prehrane.
Gubitak svijesti, nagle disfunkcije vitalnih organa.
Ljudi kojima je dijagnosticiran dijabetes tipa 1. Ketoacidoza kod dijabetesa tipa 2 je izuzetno rijetka.
Ekstremno smanjenje šećera.To može dovesti do predoziranja moćnih lijekova, prekomjerne konzumacije alkohola, intenzivne fizičke aktivnosti.
Oštra promjena nivoa šećera, gubitak svijesti, nedostatak reakcije zjenica oka na svjetlost, pojačano znojenje, konvulzije. Ekstremni oblik ove komplikacije je inzulinska koma. Vjerojatnost razvoja ovog problema izravno je povezana s faktorom nasljednosti.
Povećanje koncentracije glukoze i natrijuma u krvi. U svim se slučajevima ovaj faktor dešava na pozadini produžene dehidracije.
Nenadoknadiva žeđ (polidipsija), pojačano mokrenje (poliurija).
Povećana količina mlečne kiseline. Primjećuje se kod ljudi koji pate od zatajenja bubrega, kardiovaskularnog sustava i jetre.
Zbunjenost, oštar pad krvnog pritiska, respiratorno zatajenje, potpuno odsutnost mokrenja.
Starije osobe s dijagnozom dijabetesa tipa 1/2.

Hronični (kasni)
Za kasne komplikacije dijabetesa karakterizira postepeni razvoj tokom nekoliko mjeseci ili čak godina. Ne prijete egzacerbacijama, ali istodobno polako pogoršavaju opće zdravstveno stanje. Čak i uz dobro planirano sistematsko liječenje lijekovima, nije uvijek zagarantovana pouzdana zaštita od komplikacija dijabetesa ove vrste. Saznajte više o svakom od njih čitajući tabelu ispod.
Curenje proteina i krvi u mrežnici zbog loše kontrole krvnog pritiska i koncentracije glukoze.
Pogoršanje vidne oštrine do pojave sljepoće. Formiranje mikroaneurizmi. Razvoj katarakte i / ili glaukoma.
Osobe s dijagnozom dijabetesa tipa 1/2, uspostavljene prije više od 10 godina.
Razaranje malih posuda dovodi do curenja proteina kroz urin.
Poremećena bubrežna funkcija. Tijekom godina, razvija se hronični zastoj. Bubrezi gube sposobnost čišćenja i filtriranja krvi, pa se otrovne tvari počinju nakupljati.
Osobe sa dijabetesom dijagnosticirane su prije više od 10 godina.
Metabolički problemi povezani sa dijabetesom. Velika predispozicija za ovu komplikaciju primijećena je kod starijih osoba.
Poremećaj centralnog nervnog sistema, što je posljedica oštećenja krvnih žila mozga. Encefalopatija uzrokuje jake glavobolje, depresije, migrene, mentalne poremećaje.
Ljudi kojima je dijagnosticiran dijabetes tipa 1.
Poraz perifernih nervnih završetaka uzrokovan nedostatkom zasićenja kisikom i drugim potrebnim komponentama.
Postepeno smanjenje osjetljivosti udova na toplinu i bol. U većini slučajeva, ova komplikacija razvija se na principu „rukavica i čarapa“ - istovremeno počinje na prstima i nožnim prstima. Istovremeno se primjećuju peckanje i učestalo oticanje udova. Polineuropatija često dovodi do povećanih ozljeda.
Ljudi kojima je dijagnosticiran dijabetes melitus druge / treće faze stariji od 50 godina.
Koža kao najveći organ doživljava nedostatak hranjivih sastojaka koji nastaje kao rezultat metaboličkih poremećaja. Glavni faktor koji doprinosi razvoju kožnih bolesti je nepravilni metabolizam ugljikohidrata.
Dermatoza, trofični čirevi, ljuskave mrlje (pojavom takvih mrlja na glavi započinje gubitak kose). Bolest uništava unutrašnje slojeve kože, čineći površinu hrapavom i suhom.
Promjena sastava krvi, što dovodi do kršenja hemostaze i oštećenja zidova malih krvnih žila.
Mikroangiopatija kod dijabetesa razvija se u 90% slučajeva. U tom slučaju pacijenti imaju blago oticanje ekstremiteta (obično kratkog trajanja).U teškim slučajevima, zbog ove komplikacije, udovi potpuno gube funkcionalnost, što zahtijeva hitnu amputaciju.
Osobe sa dijabetesom dijagnosticirane su prije više od 10 godina.
Ovaj sindrom nastaje zbog razvoja trofičnih čira na koži stopala.
Oticanje, crvenilo, hladnoća, peckanje, grčevi. Rane na čiru se pojavljuju na koži stopala (kao što je prikazano na fotografiji). Ne uzrokuju bol, jer je većina nervnih završetaka na ovom mjestu već umrla. Zbog ove komplikacije noga može jako nateći da je potrebna hitna hospitalizacija u najbližoj medicinskoj ustanovi.
Svi odrasli dijabetičari.

Koje su komplikacije i posljedice dijabetesa kod djece i adolescenata?
Komplikacije kod djece očituju se u manjoj mjeri, ako samo zbog malog „iskustva“. Smrtnost mlađa od 18 godina blizu je nule. Ipak, ako je djetetu dijagnosticiran dijabetes, to znači da je proces dekompenzacije već započeo. Ljekari primjećuju niz komplikacija karakterističnih za dijabetes u djetinjstvu / adolescenciji:
- mikroalbuminurija,
- dijabetička nefropatija,
- angiopatija (u rijetkim slučajevima),
- retinopatija.

Komplikacije dijabetesa u ranoj dobi su opasne zbog svoje tajnosti. Simptomi opaženi kod djeteta često se pripisuju drugim, karakterističnijim i češćim bolestima. Omogućujući pravovremeni pristup kvalificiranoj medicinskoj njezi, moguće je postići potpunu kompenzaciju za dijabetes u kratkom vremenu i osigurati potpunu eliminaciju faktora anksioznosti.
Njega stopala
Kod dijabetesa morate pažljivo brinuti o nogama. Loša cirkulacija u stopalu može dovesti do ozbiljnih komplikacija. U slučaju poremećaja cirkulacije, ukočenost i bol u nogama pojavljuju se pri hodanju, u mirovanju ili tijekom spavanja, noge su hladne, blijedoplave ili natečene, a posjekotine na nogama slabo zarastaju.
Da biste brinuli o nogama, morate :
- svakodnevno perite noge toplom (ne vrućom) vodom i blagim sapunom,
- Temeljito obrišite stopala, posebno između nožnih prstiju,
- provjerite pukotine, suvu kožu ili posjekotine na nogama,
- koristite emolijens kremu za održavanje glatke kože
- urežite nokte samo u ravnoj liniji,
- Nosite udobne cipele. Pazite da u cipelama nema pijeska ili šljunka,
- nosite čiste čarape svakodnevno.
- bolna stopala
- nanesite kremu na posjekotine ili između prstiju,
- koristite oštre predmete za rezanje kože na nogama,
- koristite kućne lijekove za uklanjanje kukuruza,
- hoda bos
- koristite obloge ili podloge za grijanje.
Ako se otkriju ogrebotine, posjekotine, rane na nogama, odmah trebate konzultirati liječnika!
Njega očiju
Njega očiju je vrlo važna komponenta općeg medicinskog nadzora. Ljudi koji imaju dijabetes imaju mnogo veći rizik od oštećenja očiju od običnih ljudi. Obavezno redovno provjeravajte oči optometristom. Kod dijabetesa potrebno je provjeravati oči svake godine, najbolje jednom u šest mjeseci. Prevencija komplikacija dijabetesa zasniva se uglavnom na samokontroliranju. Ako želite biti zdravi, pridržavajte se svih medicinskih preporuka.
Da biste spriječili komplikacije šećera, moraju se dodati određena pravila:
- Nastavite s inzulinskom terapijom istim dozama, nikad ne propustite injekciju inzulina. Potreba za inzulinom tokom bolesti ne samo da traje, nego i raste. U tom slučaju dozu inzulina ne treba smanjivati, čak i ako je potreba za hranom smanjena, jer stresna situacija (bolest) dovodi do povećanja šećera u krvi.
- Ako imate dijabetes tipa 2, nastavite sa korištenjem pilula protiv dijabetesa.
- Provjerite razinu glukoze u krvi i ketone u mokraći. Hiperglikemija (više od 13 mmol / l) zahtijeva povećanje doze inzulina,
- Ako bolest traje duže od jednog dana (povraćanje, bol u trbuhu, ubrzano disanje), odmah se obratite svom endokrinologu.
- Slijedite dijetu.
- Redovno provjeravajte razinu glukoze u krvi.
- Ako hiperglikemija prelazi 13 mmol / l, obavezno uzmite test urina na prisustvo ketonskih tijela.
- Pratite nivo holesterola i triglicerida u krvi (najmanje 1 put u 6-8 meseci).
- Riješite se loših navika (pušenje, alkohol).
- Pažljivo negujte stopala, kožu, oči.
Dijabetes melitus. 500 odgovora na najvažnija pitanja Pavel Aleksandrovich Fadeev
Poglavlje 9 Kasne komplikacije dijabetesa
198 Koje su kasne komplikacije dijabetesa?
Kasne komplikacije dijabetesa su patologija koja nastaje kao rezultat dugotrajnog djelovanja visokog šećera u krvi na organe i tkiva tijela.
199 Koja se patologija odnosi na kasne komplikacije dijabetesa?
Za kasne komplikacije šećerna bolest uključuje patološke promjene u žilama (angiopatija ) i nervnog sistema (neuropatija ).
Dijabetes utječe na male (mikroangiopatije ) i veliki (makroangiopatije ) plovila.
Za mikroangiopatije uključuju oštećenja malih žila oka (retinopatija ) i bubrega (nefropatija ).
Za makroangiopatija uključuju: koronarna bolest srca (angina pektoris, infarkt miokarda ) i proizilaze iz ovoga zatajenje srca.
200 Koja je opasnost od visokog šećera u krvi za oči?
Stalno povišena razina šećera u krvi izaziva pojavu različitih očnih bolesti što dovodi do oštećenja vida pa sve do njegovog gubitka. Najčešća (u 90% slučajeva) uobičajena i opasna komplikacija je dijabetičar retinopatija .
201 Trebam li redovito provjeravati vid ako nema znakova očne bolesti?
Da, potrebno je. Promjena vida možda u početku neće biti uočljiva, ali medicinski pregled koji se provodi uz pomoć posebnih alata pomoći će registriranju početka bolesti i stoga će biti moguće poduzeti potrebne mjere pravodobno.
202 Šta je dijabetička retinopatija?
Dijabetičar retinopatija Je li bolest koja pogađa sudove mrežnice očne jabučice.
203 Zašto se razvija dijabetička retinopatija?
Najvažniji razlozi od kojih ovisi pojava i brzina razvoja retinopatije su razina glukoze u krvi i trajanje dijabetesa. Ostali važni faktori uključuju starost, prisustvo i stepen hipertenzije, poremećen metabolizam lipida, pušenje, bolesti bubrega i trudnoću.
204 Koji su simptomi dijabetičke retinopatije?
Dijabetičar retinopatija očituje se smanjenjem oštrine vida na jednom ili oba oka, pojavom muha, fleka, pajdaša, dvostrukim vidom itd. Ako je barem jedan od navedenih simptomi hitno je potrebno posjetiti ljekara!
205 Šta pacijent s dijabetesom treba učiniti kako bi se spriječio razvoj patologije vida?
Potrebno je provoditi redovne preglede oka kod specijalista, čak i ako nema simptoma oštećenja vida. Takve studije za dijabetes tipa 1 treba provesti 5 godina nakon dijagnoze, a za dijabetes tipa 2 odmah nakon dijagnoze (to je zato što svaka treća ima očne bolesti kod dijabetesa tipa 2). Ovisno o utvrđenoj kliničkoj situaciji, pravilnost daljnjih pregleda utvrdit će liječnik, ali oni bi trebali biti najmanje 1 put u 1-2 godine.
Studije su pokazale da je najefikasnija prevencija oštećenja vida dobra kontrola šećera u krvi.
Morate biti oprezni ako morate uzimati lijekove koji mogu povećati razinu glikemija i intraokularni pritisak.
Pažljivo liječenje prateće patologije (hipertenzija, poremećen metabolizam lipida) takođe pomaže u smanjenju rizika od razvoja retinopatije .
206 Kako izbjeći odvajanje mrežnice kod dijabetičke retinopatije?
Da ne bi došlo do odvajanja mrežnice kada retinopatije , morate izbjeći bilo kakve teške fizičke napore, torzo (ne savijajte se, već čučite!).
207 Kako se liječi oštećenje vida kod pacijenata s dijabetesom?
Neposredno liječenje oštećenja vida je sudbina specijalista i ovisi o specifičnoj kliničkoj situaciji. No mora se naglasiti da nijedan, čak ni najmoderniji način liječenja neće biti dovoljno učinkovit bez utjecaja na faktore rizika - bez korekcije šećera u krvi, liječenja prateće patologije (hipertenzija, normalizacija razine lipidi krv). Pravovremeni tretman za dijabetes smanjuje rizik od sljepoće za 90%!
208 Koja je opasnost od visokog šećera u krvi za bubrege?
Povišen šećer u krvi opasno za bubrege koji razvijaju dijabetičare nefropatija . To je specifično oštećenje žila bubrega, što otežava tijek dijabetesa. Ishod ove komplikacije je razvoj hroničnog zatajenja bubrega.
Već 20 godina, svaki drugi pacijent sa šećernom bolešću (tip 1 ili tip 2) razvija oštećenje bubrega raznih stupnjeva.
209 Šta je dijabetička nefropatija?
Dijabetičar nefropatija Je li bolest bubrega posljedica dijabetes melitusa.
210 Šta uzrokuje oštećenje bubrega kod dijabetesa?
Oštećenje bubrega kod dijabetesa posljedica je sljedećih razloga:
Visoki šećer u krvi. Lošije kontrolirano šećer u krvi , veća je vjerovatnoća za razvoj dijabetičke nefropatije.
Trajanje dijabetesa. Što duže bolest traje, veća je vjerovatnoća da će razviti oštećenje bubrega.
Kršenje metabolizma lipida (hiperlipidemija) dovodi do taloženja aterosklerotskih plakova, uključujući u bubrežnim žilama, što takođe narušava njihovu filtracijsku sposobnost.
Pušenje. Otrovne supstance sadržane u duhanskom dimu remete krvne žile bubrega i doprinose povećanju šećera u krvi.
Genetska predispozicija. Postoji genetska predispozicija za razvoj dijabetičke nefropatije.
211 Kako se razvija patologija bubrega kod pacijenata sa dijabetesom?
U posebnim vaskularnim strukturama bubrega krv se filtrira kako bi se sačuvale korisne tvari i očistile tijelo toksina koji se izlučuju mokraćom. Dugotrajno povišen šećer u krvi dovodi do promjene vaskularne propustljivosti, a korisne tvari počinju eliminirati iz tijela. Albuminski protein počinje prvo da odlazi, najprije u malim količinama, pa se tako naziva ova pojava mikroalbuminurija (gubitak vjeverica kreće se od 30 do 300 mg / dan). To je početni, asimptomatski stadij. nefropatija , koja s vremenom prelazi u klinički izražen oblik, što se već očituje značajnim gubicima vjeverica . Ta se faza zove makroalbuminurija , ili proteinurija . Ovisno o dodijeljenom iznosu vjeverica razlikovati nekoliko stadija proteinurija : umjereno proteinurija pri puštanju do 1 g vjeverica dnevno, prosječan stepen je od 1 do 3 g vjeverica dnevno i teška - preko 3 g vjeverica dnevno.
Približava se sljedeća faza dijabetičke nefropatije - hronični zatajenje bubrega koji je karakteriziran izbacivanjem korisnih tvari iz tijela i odgađanjem štetnih.
212 Šta je hronično zatajenje bubrega?
Hronično zatajenje bubrega je oštećenje bubrega ili smanjenje njegove funkcije 3 mjeseca ili više.Hronično zatajenje bubrega razvija se postepeno i nastavlja se, obično skriveno. Nema pritužbi ili se javlja zamor tijekom fizičkog napora, slabost koja se pojavljuje uveče, gubitak apetita i suha usta. Jasni klinički simptomi pojavljuju se tek u posljednjem, terminalnom stadiju. Amonijak iz usta, glavobolje. Koža postaje blijeda, suva, opuštena. Primjećuju se poremećaji svih organa - oštećenja srca, nervnog sistema, disajnog sistema, gastrointestinalnog trakta i dr. Većina toksina, tjelesnih otpadnih produkata, koji bi se trebali izlučiti urinom, ostaje u krvi. Ovo stanje se zove uremija (urin u krvi).
213 Koji su simptomi dijabetičke nefropatije?
Dijabetička nefropatija započinje isticanjem vjeverica urin (tokom ovog perioda tečaj je asimptomatski). Posljednja faza ovog procesa je razvoj hroničnog zatajenja bubrega (toksini se ne izlučuju mokraćom i truju telo). Postoje tri stadija hroničnog zatajenja bubrega. Prva je skriveno , ili latentni . U ovoj fazi nema simptoma. Drugo konzervativna faza koju karakteriše umor tokom fizičkog rada, slabost koja se pojavljuje uveče, gubitak apetita, mučnina, gubitak tjelesne težine, suha usta. Jasni klinički simptomi pojavljuju se samo na zadnjem, terminalni stupanj . Amonijak iz usta, glavobolje. Koža postaje blijeda, suva, opuštena. Dolazi do pogoršanja u radu svih organa: oštećenja srca, živčanog sistema, dišnog sistema, gastrointestinalnog trakta itd. Većina otpadnih proizvoda tijela koji se moraju izlučiti mokraćom ostaje u krvi.
214 Kako spriječiti razvoj patologije bubrega kod ljudi koji imaju dijabetes?
Što ranije započne prevencija bubrežnih komplikacija, veća je i njezina učinkovitost. Sastoji se od sljedećih komponenti:
Uticaj na šećer u krvi. Sude se po nivou glikozilirani hemoglobin , nastojeći da to ne bude više od 6,5-7%. Dobar tretman glikemija studije pokazuju da mogu značajno smanjiti pojavu mikro i makroalbuminurija (proteinurija ), kao i učestalost makrovaskularnih komplikacija kod dijabetesa tipa 2. S obzirom na poteškoće u postizanju tih vrijednosti, mora se naglasiti svako maksimalno smanjenje glikoziliranog hemoglobin imati će koristi. Barem 1% smanjenje u frakciji Hba1c dovodi do značajnog smanjenja rizika od razvoja dijabetičke nefropatije.
Kontrola mikroalbuminurija treba početi od trenutka dijagnoze dijabetesa i provoditi se redovito kod svih bolesnika. To se mora učiniti godišnje čak i kod onih koji u vrijeme ispitivanja određuju normalan sadržaj albumina u urinu. Ako se otkrije mikroalbuminurija ili proteinurija Učestalost pregleda reguliše ljekar.
Pomno praćenje krvnog pritiska i liječenje hipertenzije. Potrebno je nastojati osigurati da krvni tlak ne bude veći od 130/80 mm RT. Čl. Korekcija se vrši grupnim lekovima. ACE inhibitori ili sartanci .
Čak i ako je krvni pritisak normalan (tj. Ne veći od 130/80 mmHg), imenovanje lijekova koji pripadaju grupi ACE inhibitori ili sartanci također neophodno, ali u malim dozama kako bi se bubrezi zaštitili od štetnih učinaka visokog šećera u krvi. Studije su pokazale da je pad gornjeg krvnog pritiska od 10 mm RT. Art., A donji RT 5 mm. Čl. smanjuje učestalost mikrovaskularnih komplikacija za 35%. Kada se liječe ovim lijekovima, vjerovatnoća nefropatija smanjen za 65%.
Kompletna, uravnotežena dijeta s dovoljno kalorija, s ugljikohidrati, proteini, masti, dijetalna vlakna, vitamini i minerali. U slučaju dostupnosti proteinurija preporučuje se ograničenje vjeverica u hrani do 0,8 g / kg težine dnevno. Na primjer, ako pacijentova težina dosegne 100 kg, tada jede s hranom vjeverica ne bi trebalo da bude veće od 80 g dnevno.
215 Kako se liječi patologija bubrega kod ljudi koji imaju dijabetes?
Lečenje dijabetička nefropatija zavisi od faze razvoja kliničkog procesa. Ali u svim fazama potrebno je provesti sljedeće aktivnosti:
Nadoknada šećera u krvi, fokusiranje na nivo glikoziliranog hemoglobin i nastojeći da to ne bude više od 6,5-7%,
Snižavanje krvnog pritiska na 130/80 mm RT. Čl. a manje i kad proteinurija manje od 125/75 mm RT. Čl.
Primjena ACE inhibitori ili sartanci u malim dozama sa normalnim krvnim pritiskom ili u terapijskim dozama, ako se pojavi hipertenzija,
Ispravka metabolizma lipida,
Ograničena dijeta vjeverica i soli
Smanjenje konzumacije ili odbijanje alkohola.
Pored toga, u fazi konzervativnog hroničnog zatajenja bubrega potrebno je:
Sa povećanim kreatinin e poštovati brojne mjere predostrožnosti u postupku provođenja terapije lijekovima. Posebno treba smanjiti dozu metformina. Ako je moguće, izbjegavajte dodjelu. nesteroidni protuupalni lijekovi (povećavaju krvni pritisak i pogoršavaju tok bubrežne insuficijencije) i upotreba glibenklamida - može izazvati pojavu teških hipoglikemija teško lečiti
Ispravna terapija inzulinom,
Redovno proveravajte nivo hemoglobin u krvi - svakih 6 mjeseci.
U terminalnoj fazi kroničnog zatajenja bubrega koriste se posebne metode pročišćavanja krvi (hemodijaliza, peritonealna dijaliza) ili transplantacija bubrega.
216 Šta je sindrom dijabetičkog stopala?
Sindrom dijabetičko stopalo je kolektivni koncept koji označava kombinaciju bolesti stopala kod dijabetes melitusa. Sve ove bolesti povezane su sa oštećenjem kože, mekih tkiva, kostiju i zglobova.
217 Koje su mogućnosti toka sindroma dijabetičkog stopala?
Ovisno o tome koji prekršaji prevladavaju, postoji nekoliko opcija za to sindrom :
Oštećenje živaca (neuropatski oblik), koje može biti popraćeno patologijom osteoartikularnog aparata ili bez oštećenja kosti,
Oštećenja krvožilnog sustava (angiopatski ili ishemijski oblik), uslijed čega opada krvotok u udovima,
Mješoviti neuroishemijski oblik.
218 Koji su simptomi sindroma dijabetičkog stopala?
Sindrom dijabetičko stopalo manifestuje se u obliku trofičnih čira, promjena na zglobu na koži i gnojno-nekrotičnih procesa. To je posljedica neuroloških poremećaja koji proizlaze iz dijabetes melitusa i smanjenja glavnog protoka krvi u arterijama donjih ekstremiteta različite težine. U 85% slučajeva komplikacija prolazi u obliku peptičnog čira.
219 Koliko je čest sindrom dijabetičkog stopala?
Ovaj sindrom javlja se kod svakog 8-10 bolesnika s dijabetesom, a svaka sekunda je u riziku. Sa dijabetesom tipa 2, ovo sindrom razvija se 10 puta češće nego kod dijabetesa tipa 1, a može se pojaviti od samog početka bolesti (a ponekad je to prvi znak dijabetesa koji privlači pažnju). Sa dijabetesom tipa 1, ovo sindrom razvija se do 7. do 10. godine bolesti.
220 Šta doprinosi razvoju dijabetičkog stopala?
Faktori rizika za neuropatski oblik dijabetičkog stopala su sljedeći:
Nije dovoljno naknada nivo šećera u krvi.Što su lošiji brojevi kontrolirani, veća je vjerovatnost za to sindrom i što brže može doći,
Trajanje dijabetesa. Što duže bolest traje veća je vjerojatnost da će se razviti ove komplikacije,
Starost. S godinama se vjerovatnoća oboljenja povećava,
Preterana konzumacija alkohola, koja ima toksični efekat na nervne ćelije.
Prva dva faktora igraju veliku ulogu u nastanku sindrom dijabetičko stopalo, ne samo na neuropatskom tipu, već i na angiopatskom.
Uz to, prisutnost bolesti poput hipertenzije i njen stupanj igra presudnu ulogu u nastanku angiopatskog oblika. naknada kršenje metabolizma lipida (dislipidemija), težina aterosklerotičnih lezija arterijskih žila, kao i zloupotreba pušenja.
221 Zašto se razvija sindrom dijabetičkog stopala?
Sindrom dijabetičko stopalo nastaje kao rezultat:
1) lezije perifernog nervnog sistema (neuropatija),
2) lezije arterija donjih ekstremiteta (angiopatija) s naknadnim pogoršanjem protoka krvi,
3) spajanje na pozadini ovih patoloških procesa infekcije.
222 Koji su znakovi sindroma dijabetičkog stopala?
Ovisno o prevladavanju oštećenja živaca (neuropatija) ili krvnih žila (angiopatija) u razvoju ove komplikacije, klinička slika ima svoje karakteristike. Postoje dve vrste kliničkih manifestacija neuropatije:
Bezbolan oblik - popraćen smanjenjem osetljivosti na bol (češći je i opasniji, jer rane i povrede mogu proći nezapaženo),
Oblik boli - manifestuje se različitim simptomima: trnce, peckanje, bol, pogoršanje u mirovanju.
Koža s neuropatskim oblikom je suva, na područjima prekomjernog pritiska formiraju se rožnice i bezbolni čirevi.
Angiopatski oblik karakterizira blijeda boja kože stopala ili s cijanotičkom nijansom. Odjednom se bolni čirevi formiraju na vrhovima prstiju ili rubu peta. Tijekom hodanja primjećuju se bolovi u nogama, u vezi s kojima se razvija karakteristična hod, nazvana intermitentna klaudikacija.
Ako postoji lezija osteoartikularnog aparata (dijabetička osteoartropatija ili Charcotov zglob), tada se opaža sljedeća klinička slika: koža je vruća, pocrvenila, bez znakova oštećenja, stopalo je natečeno, u pravilu se primjećuje bol.
223 Šta utiče na brzinu razvoja sindroma dijabetičkog stopala?
Stopa razvoja početne faze sindrom dijabetičko stopalo ovisi o stupnju naknada nivo šećera u krvi. Bolje nadoknađeni glikemija , manja je vjerojatnost da je klinički izražen sindrom dijabetičko stopalo.
224 Kako spriječiti razvoj sindroma dijabetičkog stopala?
Vodeća uloga u prevenciji sindrom stopala s dijabetesom igraju pažljivo praćenje i korekciju šećera u krvi i druge poremećaje metabolizma (npr. lipidi krv). Brojne studije su uvjerljivo pokazale da ako šećer u krvi nekoliko godina ne prelazi 9 mmol / l, čak i ako se dogodi angiopatija i (ili) neuropatija, stanje se značajno poboljšava - klinički simptomi smanjuju ili nestaju, zacjeljivanje rana se poboljšava. Prijelaz na uvod vrlo važan faktor koji sprečava razvoj dijabetičkog stopala kod pacijenata sa šećernom bolešću tipa 2 insulin u nedostatku efekta uzimanja tableta. Od velikog značaja je poštivanje pravila za njegu stopala (vidi pitanja br. 502-510).
225 Šta treba učiniti da se na vrijeme primijeti početak razvoja dijabetičkog stopala?
Da bi se na vrijeme uočio početak razvoja dijabetičkog stopala, potrebno je redovito vršiti preglede kod specijalista.Upravo prevencija igra glavnu ulogu u sprečavanju amputacije udova. Nažalost, njoj se ne pridaje odgovarajuća pažnja i bar polovina pacijenata ne započne liječenje na vrijeme. Treba napomenuti da brzo poduzete stroge preventivne mjere mogu smanjiti učestalost amputacija kod pacijenata na 90%. Trenutno se svakih 30 sekundi u svijetu obavlja amputacija donjih ekstremiteta zbog dijabetesa, a značajan broj pacijenata tek nakon operacije zna da ima dijabetes.
Važna uloga, osim normalizacije šećera u krvi, pripada pravovremenoj i adekvatnoj korekciji ostalih faktora rizika, kao i aktivnom kvalificiranom liječenju ulceroznih i drugih oštećenja stopala.
226 Koja je glavna opasnost od sindroma dijabetičkog stopala?
Najozbiljnija komplikacija dijabetičkog stopala je razvoj dijabetičke gangrene.
227 Šta je dijabetička gangrena?
Dijabetička gangrena je nekroza crnih ili vrlo tamnih obojenih tkiva (obično donjih ekstremiteta) koja se javlja na pozadini šećerne bolesti.
228 Koji faktori izazivaju razvoj dijabetičke gangrene?
Pojavu dijabetičke gangrene pokreću sljedeći faktori, a to su: dugotrajna mikrotrauma udova, koja ne zacjeljuje, smrzavanje ili opekotina, urasli nokat, tjelesni kalpus, gljivične bolesti.
229 U kojim slučajevima treba potražiti doktora?
Morate se obratiti liječniku u sljedećim slučajevima: upala (čak i lagana), povrede, opekotine, promrzline, rane, modrice, čirevi, suppuracije, sulice, osip, urasli nokti, promjene boje kože, pojava bola ili smanjena osjetljivost. U bilo kojoj sumnjivoj situaciji i bilo kakvoj promjeni u prethodnom stanju.
230 Zašto je važno pravovremeno potražiti pomoć?
Ako se pojavi čir, pravilnim i pravovremenim liječenjem u 95% slučajeva izbjegava se amputacija udova.
231 Kako se liječi dijabetičko stopalo?
Liječenje uključuje korekciju metaboličkih poremećaja, lokalnu i opću antimikrobnu terapiju, potpuno odmaranje i rasterećenje stopala.
U slučaju značajnog pogoršanja opskrbe krvlju i suženja lumena žila, izvodi se operacija ili za širenje žila ili za nametanje obilaznog vaskularnog mosta (obilaznica).
Iz knjige Klinička ishrana za dijabetes autorice Alla Viktorovna Nesterova
Akutne komplikacije dijabetesa Akutne komplikacije dijabetesa uključuju sljedeće: - dijabetičku ketoacidozu, - hiperosmolarnu komu, - hiperglikemiju
Kasne komplikacije dijabetesa Kasne komplikacije dijabetesa su bolesti gotovo svih organa i sistema tijela, koje nastaju čestim i dugotrajnim povećanjem šećera u krvi, odnosno hiperglikemije. Što je veća glukoza u krvi, to je više šećera.
Komplikacije dijabetes melitusa kod djece Uz neblagovremenu dijagnozu i liječenje koje se ne započne odmah, dijabetes se može razviti dovoljno brzo i razviti se u dekompenziranoj formi, kada je teško odabrati liječenje za normalizaciju razine šećera
Predavanje br. 7. Komplikacije dijabetesa. Ketoacidoza Akutne komplikacije dijabetesa predstavljaju ozbiljnu prijetnju po život pacijenata. Akutne komplikacije uključuju hiperglikemijsku i hipoglikemijsku komu. Najčešće se razvija stanje hipoglikemije,
Predavanje 11. Kasne komplikacije dijabetesa. Kasne komplikacije dijabetesa uključuju dijabetičke angiopatije. Dijabetička angiopatija je generalizirana vaskularna lezija koja se širi i na mala žila i na srednje i
II deo Komplikacije dijabetesa 136 Koje su komplikacije dijabetesa? Sve komplikacije dijele se na akutne, koje nastaju kao rezultat brze dekompenzacije metabolizma ugljikohidrata, i kronične (koje se nazivaju i kasne) - kao rezultat reakcije
Poglavlje 8 Akutne komplikacije dijabetesa 137 Koje su akutne komplikacije dijabetesa? Akutne komplikacije (akutna dekompenzacija) dijabetesa uključuju promjene šećera u krvi u smjeru njegovog povećanja (tzv. Hiperglikemijska koma - ketoacidotska, tj.
Poglavlje 9 Kasne komplikacije dijabetesa 198 Koje su kasne komplikacije dijabetesa? Kasne komplikacije šećerne bolesti su patologija koja je posljedica dugotrajnog djelovanja visokog šećera u krvi na organe i tkiva tijela. 199 Kakva patologija
Akutne komplikacije šećerne bolesti Šećerna bolest opasna je ne visokim šećerom u krvi, što se može normalizovati adekvatnom terapijom, već njegovim vaskularnim komplikacijama, koji su trenutno glavni uzrok invaliditeta i smrtnosti među
Kasne komplikacije dijabetesa Ponekad se dogodi da ako se dijabetes ne kompenzira duže vrijeme (na primjer, pacijent možda ni ne sumnja na dijabetes drugog tipa) može prouzrokovati komplikacije kod gotovo svih unutarnjih organa. Kasne komplikacije dijabetesa,
Akutne komplikacije šećerne bolesti Nedostatak pravovremenih mjera pogoršava tijek dijabetesa melitusa I i II i dovodi do pogoršanja stanja. Akutne komplikacije su ketoacidoza, hipoglikemijska stanja, ketoacidotika, hipoglikemija i
Kasne komplikacije dijabetesa Nažalost, čak i pravodobnim otkrivanjem povišene razine glukoze u krvi i adekvatnim liječenjem, pacijenti ponekad razvijaju kasne komplikacije. U nekim se slučajevima mogu sprečiti obraćanjem pažnje
AKUTNE KOMPLIKACIJE DIJABETE Dijabetes melitus opasan je ne visokim šećerom u krvi, što se može normalizovati adekvatnom terapijom, već njegovim vaskularnim komplikacijama, koji su trenutno glavni uzrok invaliditeta i smrtnosti među
POSLEDNJE KOMPLIKACIJE DIJABETE (Bubrega, očiju, ekstremiteta i drugih) I NJIHOVE MANIFESTACIJE Kasne komplikacije dijabetesa su bolesti gotovo svih organa i sistema tijela, nastale usljed čestih i dugotrajnih porasta šećera u krvi, odnosno hiperglikemije. Više od toga
Komplikacije dijabetes melitusa kod ljudi koji imaju tvorbu sluzi. Pri razvoju dijabetesa, kandirana krv pospješuje stvaranje različitih vrsta tumora, od bezopasnih lipo-adipozita do stvaranja polipa i ozbiljnijih novotvorina. Tokom godina kod dijabetesa
Dijabetes melitus jedna je od najopasnijih bolesti u smislu komplikacija. Ako ste bezbrižni prema svom zdravlju, ne slijedite dijetu, bolest će doći s velikom vjerovatnoćom. A onda će se nedostatak liječenja nužno pojaviti u cjelini kompleks komplikacija koje su podeljene u nekoliko grupa:
Kasne posljedice
Kasnije se komplikacije razvijaju tijekom nekoliko godina bolesti. Njihova opasnost nije u akutnoj manifestaciji, već u činjenici da oni postepeno se pogoršavaju pacijenta. Čak i dostupnost kompetentnog liječenja ponekad ne može jamčiti zaštitu od ove vrste komplikacija.
Kasne komplikacije dijabetesa uključuju bolesti :
- - oštećenje mrežnice, koje zatim dovodi do krvarenja u fundusu, odvajanja mrežnice. Postepeno dovodi do potpunog gubitka vida. Najčešća retinopatija javlja se kod pacijenata s dijabetesom tipa 2. Za pacijenta sa „iskustvom“ dužim od 20 godina, rizik od retinopatije približava se 100%.
- . U usporedbi s drugim kasnim komplikacijama, razvija se prilično brzo, ponekad i za manje od godinu dana. To je kršenje vaskularne propustljivosti, oni postaju krhki. Postoji sklonost trombozi i aterosklerozi.
- . Gubitak osjetljivosti na bol i toplinu u udovima. Najčešće se razvija u skladu sa tipom "rukavica i čarapa", počevši istovremeno da se manifestuje u donjim i gornjim udovima. Prvi simptomi su osjećaj ukočenosti i peckanja u udovima, koji se noću znatno pojačavaju. Smanjena osjetljivost uzrokuje mnoge ozljede.
- . Komplikacija kod koje se na nogama i donjim ekstremitetima pacijenta oboljelog od dijabetesa javljaju otvorene čireve, gnojni apscesi i nekrotična (mrtva) područja. Stoga pacijenti s dijabetesom trebaju obratiti posebnu pažnju na higijenu stopala i odabir prave obuće koja neće komprimirati nogu. Treba koristiti i posebne čarape bez istiskivanja desni.
Zašto se kod dijabetesa razviju komplikacije
Uzroci pojave istodobnih tegoba ovise o vrsti bolesti. Šećerna bolest tipa I, komplikacije se razvijaju kad pacijent ne primjenjuje inzulin na vrijeme.
Pacijent jednostavno može sustavno odstupiti od rasporeda ubrizgavanja, što će dovesti do pojave pratećih bolesti.
Mehanizam za razvoj komplikacija:
- Količina inzulina u krvi se smanjuje, a glukoza raste.
- Postoji snažan osjećaj žeđi, poliurija (povećani volumen urina).
- Koncentracija masnih kiselina u krvi se povećava zbog masovne lipolize (razgradnje masti).
- Svi anabolički procesi su usporeni, tkiva više nisu u stanju osigurati raspad ketonskih tijela (aceton nastao u jetri).
- Dolazi intoksikacija tijela.
Sa dijabetes melitusom tipa II (koji nije ovisan o inzulinu) problemi nastaju zbog činjenice da pacijenti ne žele slijediti dijetu i ne uzimaju lijekove za snižavanje šećera. Korekcija ishrane obavezna je u lečenju hronične hiperglikemije (višak šećera u krvi) i inzulinske rezistencije (smanjena osetljivost ćelija zavisnih od insulina na delovanje inzulina).
Komplikacije dijabetesa tipa 2 nastaju kako slijedi:
- Nivo glukoze u krvi postepeno raste.
- Zbog viška šećera, rad unutrašnjih organa počinje se pogoršavati.
- Razvija se intracelularna hiperglikemija, što dovodi do neurotoksičnosti glukoze (disfunkcije nervnog sistema) i drugih bolesti.
Čimbenici koji povećavaju rizik od komplikacija
Pacijentovo se stanje rijetko pogoršava bez razloga. Čimbenici koji povećavaju rizik od komplikacija dijabetesa:
- Genetska predispozicija. Rizik od razvoja komplikacija kod pacijenta povećava se 5-6 puta ako je jedan od njegovih roditelja patio od jakog dijabetesa.
- Višak kilograma. Ovo je posebno opasno za bolest tipa 2. Redovno kršenje ishrane dovodi do povećanja tjelesne masti. Specifični ćelijski receptori više ne mogu aktivno komunicirati s inzulinom, a s vremenom se njihov broj u tkivima smanjuje.
- Pijenje alkohola. Ljudi sa svim oblicima dijabetesa morat će se odreći alkohola. izaziva hipoglikemiju, smanjuje vaskularni tonus.
- Neuspjeh u dijeti. Kod dijabetesa tipa 2 zabranjeno je jesti slatko voće i hranu koja sadrži brze ugljikohidrate i trans masti (sladoled, čokolada, margarin itd.). Sa bilo kojom vrstom bolesti ne možete jesti brzu hranu. "Insulin" dijabetičari bi trebali potpuno ukloniti slatkiše iz ishrane. Ako se dijete ne pridržava, razina šećera naglo će porasti i pasti.
- Nedostatak fizičke aktivnosti. Zanemarivanje vježbanja i fizioterapije dovodi do usporavanja metabolizma. Proizvodi propadanja predugo su u tijelu i truju ga.
- Hronična kardiovaskularna bolest. S hipertenzijom, koronarnom srčanom bolešću, aterosklerozom smanjuje se osetljivost tkiva na inzulin.
- Stres, jak psiho-emocionalni stres. Adrenalin, noradrenalin, glukokortikoidi negativno utiču na funkciju pankreasa i proizvodnju inzulina.
- Trudnoća Tkiva ženskog tijela apsorbiraju manje vlastitog inzulina zbog aktivne proizvodnje hormona.

Hiperglikemijska stanja
Velika količina glukoze u krvi može ubiti osobu s dijabetesom. Hiperglikemijska stanja sugeriraju hospitalizaciju radi daljeg liječenja. Dolaze u 3 vrste:
| Uslov | Razlozi razvoja | Simptomi | Glavne metode liječenja |
| Ketoacidoza |
|
|
|
| Hiperosmolarno stanje |
|
|
|
| Komo laktične acidoze (laktacidoza) |
|
|
|
Hipoglikemija
Razvoj bolesti izaziva nizak šećer u krvi. Da bi se normaliziralo pacijentovo stanje, ljekari stavljaju kapljice sa glukozom. Hipoglikemija može uzrokovati predoziranje inzulinom, alkoholom, previše stroga dijeta, pretjerano vježbanje. Simptomi bolesti:
- agresija, stanje bezrazložnog straha ili tjeskobe,
- pojačano znojenje, blijeda koža,
- povećani broj otkucaja srca - od 100 do 400 otkucaja u minuti,
- mišićni drhtaji ili grčevi
- mučnina, povraćanje,
- "Dupli vid" u očima,
- glavobolja, jaka vrtoglavica.

Hronične komplikacije dijabetesa
Nisu se svi problemi s metaboličkim poremećajima pojavili odmah. Niz bolesti javlja se kod dugotrajnih poremećaja metabolizma i istodobne intoksikacije. Organi i ćelije prestaju raditi svoj posao. Kasne komplikacije tipa I dijabetesa:
- Gubitak vida. U početnoj dijagnozi bolesti 32% bolesnika nalazi retinopatiju (oštećenje mrežnice). Ako se ne liječi, dijabetičar će brzo razviti kataraktu, a potom i sljepoću.
- Dijabetička nefropatija. Pogođen je krvožilni sistem bubrega. Ne mogu normalno filtrirati plazmu, a protein se pojavljuje u urinu. Bolest se razvija gotovo asimptomatski do terminalnog stadija.
- Poraz krvožilnog sistema donjih ekstremiteta. Dijabetes melitus tipa 2 jedan je od glavnih uzroka amputacije nogu, nije povezan s fizičkim ozljedama ili nezgodama. Gangrena s ovom bolešću polako napreduje. Dugo vremena pacijent možda neće obraćati pažnju na žarišta nekroze sve dok nije potrebna amputacija stopala ili čitavog udova.
- Oštećenje centralnog nervnog sistema (CNS).
- Angiopatija.
Kod dijabetesa koji nije ovisan o insulinu, pacijent može razviti sljedeće kasne komplikacije:
- Zatajenje bubrega. U terminalnoj fazi pacijentu je potrebna transplantacija bubrega.
- Poraz kardiovaskularnog sistema. Glavni uzrok smrti za pacijente s dijabetesom tipa 2 je moždani ili srčani udar. Žile srca i mozga pod utjecajem viška glukoze počinju gubiti elastičnost, na njihovoj površini se pojavljuju aterosklerotski plakovi.
- Problemi s centralnim nervnim sistemom i perifernim nervnim sistemom.
- Kršenje dovoda krvi donjim ekstremitetima.
- Problemi sa vidom.

Angiopatija
Bolesti prate oštećenja velikih i malih posuda. Uz angiopatiju, poremećena je cirkulacija donjih ekstremiteta, rad bubrega, očiju, srca, mozga.
Bolesti se liječe lijekovima za snižavanje holesterola, sprečavanju ugrušaka u krvi, poboljšanju metabolizma u tkivima.
- učestalo mokrenje
- blijeda koža,
- aritmija,
- lokalizirani edem,
- smanjenje oštrine vida,
- poremećena koordinacija i pamćenje,
- visok krvni pritisak.
Oštećenje centralnog nervnog sistema
Uz dijabetes, poremećena je opskrba krvlju svim organima. Oštećenje centralnog nervnog sistema izražava se razvojem encefalopatije. Pacijenti imaju astmu, vegetovaskularnu disfunkciju, neuroze, konvulzije. Možete dijagnosticirati bolest pomoću MRI i elektroencefalografije.
Za liječenje encefalopatije kod dijabetes melitusa propisano je:
- Lijekovi za održavanje normalne koncentracije glukoze u krvi.
- Lijekovi za poboljšanje mikrocirkulacije krvi, nootropici.
- Lijekovi koji snižavaju krvni pritisak.
- B vitamini, alfa lipoinska kiselina, vitamin E za normalno funkcionisanje centralnog nervnog sistema.
- Sedativi, sredstva za smirenje.
Sindrom dijabetičkog stopala
Anatomske i funkcionalne promjene nastaju na pozadini osteoartropatije, neuropatije, angiopatije. Poremećaji dijabetičkog stopala razvijaju se u distalnim dijelovima donjih ekstremiteta, tj. na prstima i jastučićima. Ulcerozni nekrotični procesi utječu na meka i koštana tkiva. Otprilike 90% manifestacija sindroma javlja se kod pacijenata s dijabetesom tipa 2. Dijabetičko stopalo dolazi u tri oblika:
- Neuropatski. Razvija se na pozadini dijabetičkih više lezija perifernih živaca (polineuropatija).
- Neuroischemic. Uzrok ovog oblika bolesti je angiopatija.
- Osteoartropatska. Forma ima 3 stadija: akutni, subakutni, hronični. Uzrok bolesti je osteoporoza.

Posledice dijabetesa kod dece
Glavni razlog pojave bolesti u mladoj dobi je genetska predispozicija. Ako dijete često pati od virusnih bolesti, ima slab imunitet, tada također preti opasnost od razvoja dijabetesa. Deca imaju sledeće komplikacije:
- Problemi s bubrezima. Bolest se razvija zbog činjenice da povećana glukoza oštećuje filtrirajuće elemente bubrega. Proteinurija (pojava proteina u urinu) je glavni simptom nefropatije. Pacijentima s oboljelim bubrezima prikazana je dijeta koja normalizira krvni tlak i metabolizam lipida. Za infekcije genitourinarnog sistema propisani su antibiotici.
- Smanjena oštrina vida. Uz visoku razinu glukoze oštećuju se krvne žile i živčana vlakna oka. Zbog pozadine ovih procesa, vid se pogoršava. Pacijent se žali na maglovitost, „muhe“ pred očima. Liječenje se sastoji u normalizaciji dovoda krvi u fundus korištenjem lijekova, snižavanju razine glukoze.
Liječenje komplikacija dijabetesa
Prilikom sastavljanja plana liječenja, stanje pacijenta igra važnu ulogu. Glavna područja liječenja su tri:
- Smanjenje nivoa glukoze Svi pacijenti trebaju slijediti dijetu s niskim udjelom ugljikohidrata. Kod bolesti tipa 1 indicirana je terapija inzulinom, a s tipom 2 primjena lijekova koji smanjuju šećer.
- Nadoknada metaboličkih procesa. Pacijentu se izrađuje individualni plan ishrane, propisuju se injekcije vitamina i korisnih kiselina. Obavezne su vježbe fizioterapije.
- Lečenje. Plan liječenja razvija se u skladu s vrstom i težinom popratne bolesti. Na primjer, zarazne lezije udova ili genitourinarnog sistema liječe se antibioticima.
Dijabetes melitus je opasna bolest u kojoj su metabolički procesi, uključujući metabolizam ugljikohidrata, poremećeni. Ova bolest ima hronični tijek i ne može se u potpunosti liječiti, ali može se nadoknaditi.
Da se ne bi razvile komplikacije kod dijabetesa potrebno je redovno posjećivati endokrinologa i terapeuta. Važno je pratiti nivo glukoze koji bi trebao biti od 4 do 6,6 mmol / l.
Svaki dijabetičar trebao bi znati da posljedice kronične hiperglikemije često dovode do invaliditeta, pa čak i smrtnosti, bez obzira na vrstu bolesti. Ali koje se komplikacije dijabetesa mogu razviti i zašto se pojave?
Dijabetičke komplikacije: razvojni mehanizam
U zdravoj osobi glukoza mora prodrijeti u masne i mišićne stanice pružajući im energiju, ali kod dijabetesa ostaje u krvotoku. Uz stalno visoku razinu šećera, koji predstavlja hiperosmolarnu supstancu, oštećuju se vaskularni zidovi i organi u cirkulaciji krvi.
Ali to su već kasne komplikacije dijabetesa. Uz ozbiljan nedostatak inzulina, pojavljuju se akutne posljedice koje zahtijevaju trenutno liječenje, jer mogu dovesti do smrti.
Kod dijabetesa tipa 1, tijelo ima nedostatak inzulina. Ako se nedostatak hormona ne nadoknadi inzulinskom terapijom, tada će se posljedice dijabetesa početi vrlo brzo razvijati, što će značajno smanjiti životni vijek osobe.
Kod dijabetesa tipa 2, gušterača proizvodi inzulin, ali stanice tijela iz ovog ili onog razloga ne percipiraju. U tom su slučaju propisani lijekovi za snižavanje šećera, te lijekovi koji povećavaju otpornost na inzulin, što će normalizirati metaboličke procese u trajanju lijeka.
Često se ozbiljne komplikacije šećerne bolesti tipa 2 ne pojave ili se pojave mnogo lakše. Ali u većini slučajeva, osoba zna za prisustvo dijabetesa tek kad bolest napreduje, a posljedice postaju nepovratne.
Stoga su komplikacije dijabetesa podijeljene u dvije skupine:
Prevencija i liječenje dijabetičkih komplikacija
Rane i kasne komplikacije liječe se na različite načine. Dakle, da bi se smanjila učestalost komplikacija dijabetesa koje nastaju u početnoj fazi, potrebno je redovito pratiti nivo glikemije, a u slučaju razvoja hipoglikemijskog ili hiperglikemijskog stanja na vrijeme poduzeti odgovarajuće mjere liječenja.
Liječenje se temelji na tri faktora liječenja. Prije svega, potrebno je kontrolirati nivo glukoze koji bi trebao biti u rasponu od 4,4 do 7 mmol / l. U tu svrhu uzimaju lijekove za snižavanje šećera ili koriste terapiju inzulinom za dijabetes.
Važno je i nadoknaditi metaboličke procese koji su poremećeni zbog nedostatka inzulina. Stoga se pacijentima propisuju lijekovi alfa-lipoične kiseline i vaskularni lijekovi. A u slučaju visoke aterogenosti, liječnik propisuje lijekove koji snižavaju kolesterol (fibrati, statini).