Što je Rinsulin NPH: karakteristike lijeka, njegovi analozi, relevantnost primjene
Otkrivanje Elias Delgado dobio je grant od Novo Nordisk, Lilly, sanofi-aventis, Novartis, MSD, Bayer, GSK i Pfizer.
Ponovna upotreba ovog članka dopuštena je prema Uvjetima navedenim na http://wileyonlinelibrary.com/onlineopen#OnlineOpen_Terms
Procijenili smo učinkovitost režima liječenja inzulinom glargin (glargin) kod bolesnika sa šećernom bolešću tipa 2 (T2DM) u kliničkoj praksi u Španiji.
Ovo je retrospektivno, na registru zasnovano istraživanje na 1482 pacijenata koji su primali neutralni Hagedorn protamin (NPH) koji su ili prešli na glargin ili su dobili podršku za NPH po nahođenju istraživača. Glavni rezultati su promena HbA1c tokom promatranja od 4 do 9 meseci i učestalost hipoglikemije.
Prije prebacivanja liječenja, prosječno ± standardna devijacija HbA1c bila je lošija u glarginu u odnosu na NPH skupinu (8,3 ± 1,2% prema 7,9 ± 1,1%, odnosno, p 1% je postignuto uprkos visokim razinama početne inzulinske obrade inzulina nivoa.
Karakteristike Rinsulin® NPH
Postoje različite vrste hormonskih lijekova koji se koriste za stabilno održavanje razine glukoze u krvi tijekom dana unutar svojih normalnih vrijednosti (3,9-5,5 mmol / l). Predstavljeni su lijekovima sa različitim aktivnim sastojcima i različitim razdobljima njegovog djelovanja - ultra kratkim, kratkim, srednjim, dugim i dugotrajnim insulinama (više pročitajte ovdje).
 Upoređivanje trajanja djelovanja različitih vrsta inzulina
Upoređivanje trajanja djelovanja različitih vrsta inzulina
Rinsulin NPH je DNK rekombinantni oblik humanog inzulina, razrijeđen u vodi uz dodatak nekoliko pomoćnih supstanci. Skraćenica „NPH“ označava Hagedorn Neutral Protamine, supstancu koju je stvorio Danci Hans Hagedron, a čija je karakteristika jednak (isofan) sadržaj umjetno sintetiziranog ljudskog hormona inzulina i protamina.
Zbog toga je u nekim uputama za lijekove s prefiksom NPH aktivna tvar označena kao inzulin-izofan. Insulin Rinsulin NPH odnosi se na inzulinske hormone srednjeg djelovanja.
Evo njegovih glavnih karakteristika:
- Farmakološka dinamika lijeka ovisi o specifičnoj dozi, načinu i mjestu primjene. Zbog toga je vremenski profil podložan značajnim fluktuacijama, ali njegov prosječni učinak je unutar:
- početak terapeutskog efekta - nakon 1,5 sata,
- vrhunski efekat - između 4 i 11 sati nakon injekcije,
- maksimalno trajanje akcije je 18 sati.
- Lijek nije namijenjen zaustavljanju napada hipoglikemije i intravenske injekcije.
- 1 ml Risulina sadrži 100 IU aktivne tvari. Da bi se izračunala potrebna doza, telesna masa dijabetičara se množi sa 0,5 ili 1 IU. Korekcija se izvodi pod vodstvom liječnika i na temelju pokazatelja glukoze u krvi dobivenih primjenom glukometra. Stariji, trudnici i dojiljama preporučuje se pažljivo nadziranje šećera i nižih doza inzulina. Povećanje doze bit će potrebno za bolesti koje su praćene vrućicom.
 Preporučuje se područje ubrizgavanja Rinsulin® NPH - vanjsko područje bedara
Preporučuje se područje ubrizgavanja Rinsulin® NPH - vanjsko područje bedara
- Držite uložak ili olovke za jednokratnu upotrebu sa više doza u hladnjaku. Prije ubrizgavanja, potrebno ih je zagrijati na dlanovima, a zatim lagano protresti dok tečnost ne postane ravnomerno mutna.
- Upotreba lijeka ne dozvoljava da se odbije pridržavanje dijeta sa niskim udjelom ugljenih hidrata, redovna nastava prema posebnom programu vježbanja i primjena kratkih (bolus) inzulina.
- Da biste kontrolirali učinkovitost terapije inzulinom i odredili točno vrijeme postavljanja prosječnog inzulina, preporučuje se vođenje posebnog dnevnika i često praćenje nivoa glukoze u krvi tokom dana.
 Ispravna tehnika hipodermičnih injekcija za odrasle, ovisno o dužini igle
Ispravna tehnika hipodermičnih injekcija za odrasle, ovisno o dužini igle
Pažnja! Budući da se pripravci inzulina ubrizgavaju samo supkutano, da slučajno ne bi dospjeli u krvnu posudu, injekcije moraju biti strogo prema pravilima.
Pored Rinsulin® NPH, grupa preparata inzulina srednjeg djelovanja (NPH) obuhvata:
Gore navedeni insulini imaju sličan profil djelovanja: početak nakon 2, maksimum nakon 6-10, maksimalno trajanje od 8 do 16 (18) sati.
Pažnja! Lijek Rinsulin R nije analogni ili sinonim za Rinsulin NPH, a slovo P ne označava poseban oblik pakiranja aktivne tvari u špricu. Rinsulin P je lijek kratkog djelovanja (!) Koji se koristi prije jela kako bi pomogao u apsorpciji brzih ugljikohidrata.
Nedostaci
Endokrinolozi koji pažljivo prate globalne inovacije dijabetologije preporučuju potpuno odustajanje od upotrebe srednjeg inzulina. Čak i ako se duge insuline ne propisuju besplatno, kupite ih i ubrizgavajte.
Visoka cijena je opravdana. Proračun doze je jednostavan, broj injekcija se smanjuje najmanje 2 puta, smanjuje se broj kontraindikacija, manje je nuspojava i posljedica.
 Najefikasnija šema kontrole glukoze u krvi za dijabetes tipa 1
Najefikasnija šema kontrole glukoze u krvi za dijabetes tipa 1
To je razlog zašto ne biste trebali koristiti Rinsulin NPH:
- Ako se injekcije promatraju u skladu s redovitim vremenskim redoslijedom ili 2,5 puta dnevno, preporučuje se takva učestalost kada se promatra dijeta s niskim udjelom ugljikohidrata, a zatim stalni privremeni pomaci dovode do „poderanog“ režima ubrizgavanja i neizbježnih grešaka sa svim slijedećim posljedicama.
- Protamin sadržan u lijeku je životinjski protein posebno koji se dodaje kako bi se produžio djelovanje samog hormona inzulina. Ima visoki alergijski potencijal i uzrok je nuspojava.
- Većina dijabetičara, prije ili kasnije, ali će morati redovito obavljati angiografiju srčanih žila, zbog kojih će u krv ubrizgati kontrastno sredstvo. Postoje razočaravajuće statistike koje navode nekoliko smrtnih ishoda i pretjerano veliki broj teških alergijskih reakcija koje su se pojavile, kako su naučnici utvrdili, uslijed interakcije kontrastnog sredstva s protaminom.
- U nekim slučajevima ubrizgavanje srednjeg insulina nije dovoljno tokom čitave noći, što neminovno izaziva dijabetički fenomen „jutarnje zore“, koji je oslabiti.
- Uočeno je i da kod više od polovine pacijenata „sjedi“ na srednje djelotvornom inzulinu hipoglikemijski napadi stalno se javljaju i razvija se lipidna distrofija.
Za kraj ovog članka, pogledajte kratki video intervju s američkim dijabetologom Richardom Bernsteinom. Prateći njegove preporuke, zaista je moguće izbjeći pojavu hipoglikemije i pouzdano držati šećer pod svakodnevnom kontrolom.
Sažetak znanstvenog članka iz medicine i zdravstva, autor znanstvenog rada - Rodionova T. N., Orlova M. M.
Cilj: procijeniti učinkovitost liječenja bolesnika sa šećernom bolešću tipa 2 (T2DM) s analogima Glargin inzulina i Detemir inzulinom. Materijal i metode. Studija je provedena na 147 bolesnika sa T2DM koji su u početku primali kombiniranu terapiju oralnim hipoglikemijskim lijekovima i NPH-inzulinom i prebačeni su u endokrinološku bolnicu ili ambulantu na liječenje insulinom Detemirom i Glarginom. Ispitivanje je uključivalo kliničku procjenu stanja pacijenta, laboratorijski pregled s utvrđivanjem nivoa glikoziranog hemoglobina nakon promatranja od 3 i 6 mjeseci. RezultatiPrema rezultatima ispitivanja, primjena analoga inzulina (Detemir, Glargin) u usporedbi s NPH-inzulinom tijekom 6 mjeseci omogućila je postizanje pojedinačnih ciljanih vrijednosti glikemije u 70% bolesnika s T2DM s niskim rizikom od hipoglikemije. Zaključak Upotreba u kliničkoj praksi suvremenih analoga inzulina (Detemir, Glargin) koji imaju profil vrhunskog djelovanja, duže razdoblje djelovanja i algoritam jednostavnog titriranja doza omogućava simuliranje fiziološke sekrecije inzulina što je moguće bliže, pridonoseći postizanju kompenzacije za metabolizam ugljikohidrata u više bolesnika u usporedbi s NPH- insulin
Svrha: procijeniti efikasnost liječenja analozima inzulina Glargin i inzulina Detemir kod pacijenata s dijabetesom tipa 2. Materijal i metode. Ispitivano je 147 pacijenata sa dijabetesom tipa 2 koji su u početku primali kombiniranu terapiju oralnim antihiperglikemijskim sredstvom i NPH-insulinom. Nivo glikiranog hemoglobina definisan je u 3 i 6 mjeseci za opštu procenu kontrole aglikemije. Rezultati Prema studiji, primjena analoga inzulina (Detemir, Glargin) naspram NPH inzulina tokom 6 mjeseci omogućila je postizanje pojedinačnih ciljanih vrijednosti glikemije u 70% bolesnika s dijabetesom tipa 2 s niskim rizikom od hipoglikemije. Zaključak Upotreba u kliničkoj praksi suvremenog inzulinskog analoga i jednostavnog algoritma za titriranje doza, omogućava simuliranje što je moguće bliže fiziološke sekrecije inzulina, pomažući u postizanju kompenzacije metabolizma ugljikohidrata kod većeg broja bolesnika u usporedbi s NPH inzulinom.
Tekst znanstvenog rada na temu "Procjena učinkovitosti upotrebe različitih analoga inzulina u liječenju šećerne bolesti tipa 2"
UDC 616.379-008.64-085.357: 557.175.722-036.8 (045) Originalni članak
Procjena efikasnosti primjene različitih anusulinskih analoga u liječenju dijabetesa tipa 2
T. I. Rodionova - Državni medicinski univerzitet u Saratovu ime V.I. Razumovsky ”, Ministarstvo zdravlja Rusije, šef Odeljenja za endokrinologiju, profesor, doktor medicinskih nauka, M. M. Orlova - Državni univerzitet Saratov, ime V. I. Razumovsky »Ministarstvo zdravlja Rusije, pomoćnik Odjeljenja za endokrinologiju, kandidat medicinskih nauka.
PROCJENA Efikasnosti primjene različitih analoga inzulina
U LIJEČENJU DIJABETE TIP 2
T. I. Rodionova - Državno medicinsko sveučilište u Saratovu n.a. V. I. Razumovsky, šef katedre za endokrinologiju, profesor, doktor medicinskih nauka, M. M. Orlova - Državno medicinsko sveučilište Saratov n.a. V. I. Razumovsky, Odjeljenje za endokrinologiju, docent, kandidat medicinskih nauka.
Datum primanja - 9. juna 2014. godine; datum objavljivanja u štampi - 10. septembra 2014. godine.
Rodionova T.I., Orlova M.M. Procjena učinkovitosti upotrebe različitih analoga inzulina u liječenju dijabetesa tipa 2. Saratov časopis za medicinska naučna istraživanja 2014, 10 (3): 461-464.
Cilj: procijeniti učinkovitost liječenja bolesnika sa šećernom bolešću tipa 2 (T2DM) s analogima Glargin inzulina i Detemir inzulinom. Materijal i metode. Studija je provedena na 147 bolesnika sa T2DM koji su u početku primali kombiniranu terapiju oralnim hipoglikemijskim lijekovima i NPH-inzulinom i prebačeni su u endokrinološku bolnicu ili ambulantu na liječenje insulinom Detemirom i Glarginom. Ispitivanje je uključivalo kliničku procjenu stanja pacijenta, laboratorijski pregled s utvrđivanjem nivoa glikoziranog hemoglobina nakon promatranja od 3 i 6 mjeseci. Rezultati Prema rezultatima ispitivanja, primjena analoga inzulina (Detemir, Glargin) u usporedbi s NPH-inzulinom tijekom 6 mjeseci omogućila je postizanje pojedinačnih ciljanih vrijednosti glikemije u 70% bolesnika s T2DM s niskim rizikom od hipoglikemije. Zaključak Upotreba u kliničkoj praksi suvremenih analoga inzulina (Detemir, Glargin) koji imaju profil vrhunskog djelovanja, duže razdoblje djelovanja i algoritam jednostavnog titriranja doza omogućava simuliranje fiziološke sekrecije inzulina što je moguće bliže, pridonoseći postizanju kompenzacije za metabolizam ugljikohidrata u više bolesnika u usporedbi s NPH- insulin
Ključne reči: dijabetes melitus tipa 2, kontrola glikemije, insulin Glargin, insulin Detemir.
Rodionova TI, Orlova MM. Procjena efikasnosti primjene različitih analoga inzulina u liječenju dijabetesa tipa 2. Saratov Journal of Medical Scientific Research 2014, 10 (3): 461-464.
Svrha: procijeniti efikasnost liječenja analozima inzulina Glargin i inzulina Detemir kod pacijenata s dijabetesom tipa 2. Materijal i metode. Ispitivano je 147 pacijenata sa dijabetesom tipa 2 koji su u početku primali kombiniranu terapiju oralnim antihiperglikemijskim sredstvom i NPH-insulinom. Nivo glikiranog hemoglobina definiran je u 3 i 6 mjeseci za opću procjenu kontrole glikemije. Rezultati Prema studiji, primjena analoga inzulina (Detemir, Glargin) naspram NPH inzulina tokom 6 mjeseci omogućila je postizanje pojedinačnih ciljanih vrijednosti glikemije u 70% bolesnika s dijabetesom tipa 2 s niskim rizikom od hipoglikemije. Zaključak Upotreba u kliničkoj praksi suvremenog inzulinskog analoga i jednostavnog algoritma za titriranje doza, omogućava simuliranje što je moguće bliže fiziološke sekrecije inzulina, pomažući u postizanju kompenzacije metabolizma ugljikohidrata kod većeg broja bolesnika u usporedbi s NPH inzulinom.
Ključne reči: dijabetes tip 2, kontrola glikemije, insulin Glargin, insulin Detemir.
Uvod Dijabetes melitus (DM) jedna je od najozbiljnijih društveno najznačajnijih bolesti zbog velike raširenosti dijabetesa u svijetu koja će, prema podacima Međunarodne federacije za dijabetes, do 2030. godine iznositi više od 552 miliona ljudi. Povećava se incidencija
Odgovorna autorica - Orlova Marina Mikhailovna Tel .: +79173250000 E-mail: [email protected]
uglavnom zbog šećerne bolesti tipa 2, koja čini 85-95% svih slučajeva dijabetesa. Jedan od najvažnijih ekonomskih zdravstvenih problema je visoka učestalost i težina dijabetičkih komplikacija. Za smanjenje povezanog rizika od progresije kasnih komplikacija bolesti od velike je važnosti održavanje kontrole glikemije u bolesnika sa šećernom bolešću. Važan faktor koji utiče na nivo hiperglikemije i glikoliranog hemoglobina (HLA | s) je
Saratov Časopis za medicinska naučna istraživanja. 2014. Vol. 10, br. 3.
glukoza u plazmi natašte (GPN). Kao što je poznato, GPN je glavna komponenta ukupne glikemije u bolesnika sa šećernom bolešću tipa 2, koja se ne nadoknađuje prilikom propisivanja oralnih hipoglikemijskih lijekova (PRSP). Povećana bazalna terapija inzulinom za PSSP smanjuje HbAlc, povećavajući ulogu postprandijalne glikemije bez obzira na HbAlc. Rano započinjanje terapije inzulinom za dijabetes tipa 2 omogućava uporno nadoknađivanje bolesti i doprinosi očuvanju funkcije p-stanica. Prema modernim algoritmima, bazni inzulin je druga faza liječenja T2DM, koja se koristi u nedostatku efikasnosti modifikacije života (način prehrane i fizičke aktivnosti) i primjene metformina 1, 5.
Prema studiji u Holandiji, primjena inzulina Glargin poboljšava kontrolu glikemije, emocionalno stanje i poboljšava kvalitetu života pacijenata nakon početka terapije insulinom. Glargin najviši profil maksimalno oponaša bazalnu sekreciju inzulina, značajno smanjujući rizik od hipoglikemije u odnosu na NPH inzulin.
Za razliku od drugih inzulina, kada se Glargin propisuje, ne samo da nema značajnog povećanja tjelesne težine, već postoji i tendencija njegovog smanjenja. Prema kliničkim ispitivanjima, prilikom propisivanja inzulina Glargin u pravilu se primjećuje porast tjelesne težine, koji nema klinički značajne razlike u usporedbi s primjenom inzulina NPH kod pacijenata s dijabetesom tipa 2. Dakle, u dvije velike studije koje su uključivale više od 10 000 pacijenata sa šećernom bolešću tipa 2 koji su primali Glargin inzulin tokom 24 tjedna zabilježeno je prosječno povećanje na težini od 1-2 kg 8, 9. Naprotiv, istraživanje sprovedeno u Njemačkoj, uključujući više od 12.000 pacijenata sa T2DM koji su imali nezadovoljavajuću glikemiju dok su uzimali PSSP, pokazalo je neznatno smanjenje indeksa tjelesne mase kod pacijenata koji su primali inzulin Glargin, u odnosu na grupu u kojoj je titranje PSSP nastavljeno.
Upotreba dugotrajnog analoga inzulina omogućava bržu kontrolu glikemije u usporedbi s poboljšanom korekcijom načina života drugim bazalnim inzulinom, dodatni recept SSSP 4, 10. Sve gore navedene karakteristike dugotrajnog analoga inzulina, ako je moguće, mogu se koristiti kod započinjanja inzulinske terapije kod pacijenata s dijabetesom tipa 2. što se preporučuje modernim algoritmima ADA (2014) i domaćim algoritmima za specijaliziranu medicinsku njegu bolesnika sa šećernom bolešću (2013).
Cilj: procijeniti učinkovitost liječenja bolesnika sa šećernom bolešću tipa 2 (T2DM) s analogima Glargin inzulina i Detemir inzulinom.
Materijal i metode. U šestomjesečnom istraživanju poprečnog presjeka bilo je uključeno 147 pacijenata s dekompenziranom šećernom bolešću tipa 2 koji su u početku primali kombiniranu terapiju za snižavanje šećera s PSSP i NPH-inzulinom. U vrijeme uključivanja u studiju, razina HbA | c u svih bolesnika premašila je pojedinačne ciljne vrijednosti.
Studija je provedena na osnovi endokrinološkog odjela i savjetodavnog centra Općinske kliničke bolnice "Klinička bolnica № 9" u Saratovu. Svi su pacijenti potpisali informirani pristanak za sudjelovanje u studiji.
Kriteriji za uključivanje u studiju bili su dekompenzirani T2DM, dob iznad 18 godina, upotreba alata za samonadzor za praćenje glikemije i motivacija za postizanje kompenzacije bolesti.
Kao dio kombinirane terapije, svi pacijenti su primali preparate sulfonilureje, čija je doza tokom studije ostala nepromijenjena. Pacijenti koji su primali NPH inzulin 1 puta dnevno prebačeni su na Glargin inzulin u sličnoj dozi. Za pacijente koji su primali više od jedne injekcije NPH-inzulina dnevno, prilikom prelaska na Glargin inzulin, dnevna doza je smanjena za 20-30%.Doza se titrira svaka 3 dana prema algoritmima uzimajući u obzir podatke dnevnika samokontrole. Prilikom mjesečnih posjeta davale su se preporuke o dijetnoj terapiji, fizičkoj aktivnosti, korekciji liječenja, ako je potrebno. Nivoi HbA1c određeni su nakon 3 i 6 mjeseci za opću procjenu glikemijske kontrole. Nakon 6 mjeseci, ispitivanje je završilo 132 pacijenta (92,5%) sa svim rezultatima HbAlc, glikemiju natašte i dozama Detemira i Glargina na početku i na kraju studije.
Statistička analiza rezultata izvršena je u aplikacijskom paketu Statistica 7.0 (StatSoft Inc., 2004). Za sve ispitivane znakove procjenjena je vrsta distribucije, proučeni parametri imali su simetričnu raspodjelu kvantitativnih karakteristika koje odgovaraju normalnoj distribuciji. Opisne statistike za vrijednosti HbA | c i GPN prikazane su u obliku točaka: srednja aritmetička vrijednost, standardna devijacija. Kad smo uspoređivali dvije neovisne skupine prema kvantitativnim kriterijima, koristili smo parametrijske metode za testiranje statističkih hipoteza (Student t-test) i ANOVA analizu varijance da bismo usporedili tri neovisna uzorka praćena parnim usporedbama (koncentracija GPN, koncentracija HbAlc, doza inzulina pri različitim posjetima). Kritični nivo značaja u ispitivanju statističkih hipoteza uzet je jednak 0,05.
Rezultati Kako bi se analizirala efikasnost liječenja, svi bolesnici sa šećernom bolešću tipa 2 (n = 147) koji su bili na PSSP i NPH-inzulinu podijeljeni su u 2 podskupine: prva je uključivala 78 bolesnika koji su prebačeni iz NPH-inzulina u Detemir inzulin, drugi - 69 pacijenata koji su prebačeni iz NPH-insulina u insulin Glargin. U vrijeme uključivanja u studiju nisu otkrivene statistički značajne razlike u dobi, trajanju bolesti, tjelesnoj težini, razini HbA | c, razini GPN-a, prisutnosti komplikacija šećerne bolesti i pratećim patologijama između skupina (tablica).
Procjena efikasnosti liječenja bolesnika sa šećernom bolešću tipa 2 provedena je dva puta: nakon promatranja od 3 i 6 mjeseci. Primijećeno je značajno smanjenje HbA | c u obje podskupine bolesnika s dijabetesom tipa 2 u usporedbi s početnim vrijednostima u kasnijim fazama promatranja nakon 3 i 6 mjeseci (p i ne možete pronaći ono što vam treba?) Isprobajte uslugu odabira literature.
Pojedinačna ciljna vrijednost razine HbAlc postignuta je u 68% bolesnika s dijabetesom tipa 2 (n = 147), udio bolesnika s razinom HbAlc od 7,0-8,0% smanjen je s 13 na 6%, a udio bolesnika s razinom HbAlc> 8 , 0% smanjeno sa 87 na 8%. U analizi
Karakterizacija grupa pacijenata sa T2DM na početku studije
Parametri Liječenje inzulinom Detemir Liječenje inzulinom Glargin P
Broj pacijenata, n 78 69
Starost, godine 59,7 ± 8,6 60 ± 7,3 0,28
Trajanje dijabetesa tipa 2, godine 8 ± 5,6 8 ± 5,3 0,67
Težina tijela, kg 83 ± 12,3 90 ± 15,8 0,24
ID,% 9,8 ± 1,6 9,7 ± 1,8 0,5
Glikemija na testu, mmol / L 11,7 ± 4,2 11,4 ± 4,7 0,34
Kada se propisuje insulin?
Otkriće inzulina 1921. godine i njegova praktična primjena bili su revolucija u liječenju dijabetesa. Ljudi su prestali umirati od dijabetičke kome. Zbog nedostatka drugih lijekova u to vrijeme, pacijenti s dijabetesom tipa 2 liječeni su i inzulinom, sa vrlo dobrim efektom. Ali čak i sada, kada su razvijeni i primijenjeni brojni lijekovi za snižavanje šećera, primjena inzulina nužna je kod prilično velike kategorije bolesnika s dijabetesom tipa 2.
U većini slučajeva to se čini ne iz zdravstvenih razloga, već za postizanje dobre razine šećera u krvi, ako takav cilj nije postignut svim gore navedenim sredstvima (dijeta, vježbe i tablete za snižavanje šećera).
Treba shvatiti da od liječenja inzulinom ne može naštetiti organizmu (na primjer, pacijenti s dijabetesom tipa 1 koji ubrizgavaju inzulin već decenijama od početka bolesti).
Koja je koncentracija inzulina?
Zdrava gušterača djeluje stabilno i može proizvesti dovoljno inzulina. Međutim, s vremenom postaje premalo. Postoji nekoliko razloga za to:
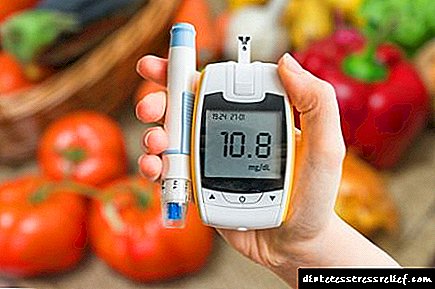
- Previše šećera. Ovdje govorimo o značajnom povećanju većem od 9 mmola,
- greške u liječenju, to mogu biti nestandardni oblici,
- previše lekova koji se uzimaju.
Povećana količina glukoze u krvi prisiljena je postaviti pitanje da li kod dijabetesa koji ubrizgavaju određena vrsta dijagnoze zahtijeva injekcije. Prirodno, to je inzulin koji nedostaje u obliku proizvedenog gušterače, međutim, dozu lijeka i učestalost primjene određuje liječnik.
Insulin se propisuje u nedostatku kompenzacije dijabetesa. To jest, kada je nemoguće postići ciljeve šećera u krvi pomoću tableta, pravilne prehrane i promjena načina života.
Najčešće, imenovanje inzulina povezuje se ne samo s kršenjem preporuka ljekara, već iscrpljenjem gušterače. Sve je u njezinim rezervama. Šta ovo znači?
U gušterači su beta ćelije koje proizvode inzulin.
Pod utjecajem različitih faktora, broj ovih ćelija svake se godine smanjuje - gušterača se iscrpljuje. U prosjeku, iscrpljivanje pankreasa nastaje nakon 8 godina od dijagnoze šećerne bolesti tipa 2.
Preparati za inzulin
Prvi preparati inzulina bili su životinjskog porijekla. Oni su dobiveni iz gušterače svinja i goveda. Posljednjih godina se uglavnom koriste preparati humanog inzulina. Potonje se dobiva genetskim inženjeringom, prisiljavajući bakterije da sintetiziraju inzulin potpuno istog kemijskog sastava kao prirodni ljudski inzulin (tj., To nije tvar za tijelo koja je strana). Sada su humani inzulini za genetski inženjering lijekovi izbora u liječenju svih bolesnika sa šećernom bolešću, uključujući tip 2.
Prema trajanju djelovanja razlikuju se inzulini kratkog i dugotrajnog (produženog) djelovanja.

Slika 7. Profil inzulina kratkog djelovanja
Pripravci inzulina kratkog djelovanja (koji se nazivaju i jednostavni inzulin) uvijek su prozirni. Profil djelovanja kratko djelujućih inzulinskih pripravaka je sljedeći: započnite nakon 15-30 minuta, vrhunac nakon 2-4 sata, kraj nakon 6 sati, iako u mnogim aspektima vremenski parametri djelovanja ovise o dozi: što je manja doza, to je kraće djelovanje (vidi Sl. 7). Znajući ove parametre, možemo reći da se inzulin kratkog djelovanja mora primijeniti za 30 minuta. prije obroka, tako da njegov učinak bolje odgovara porastu šećera u krvi.
Nedavno su se pojavili i ultrazvučni preparati, takozvani analozi inzulina, na primjer Humalog ili Novorapid. Njihov se profil djelovanja malo razlikuje od običnog kratkog inzulina. Oni počinju djelovati gotovo odmah nakon primjene (5-15 minuta), što daje pacijentu mogućnost da ne poštuje uobičajeni interval između ubrizgavanja i unosa hrane, već da ga primjenjuje neposredno prije jela (vidjeti Sliku 8). Vrhunac djelovanja događa se nakon 1-2 sata, a koncentracija inzulina u ovom trenutku je veća u odnosu na konvencionalni inzulin.

Slika 8. Profil inzulina ultra kratkog djelovanja
To povećava šansu da nakon jela dobijete zadovoljavajući šećer u krvi. Konačno, njihov učinak traje u roku od 4-5 sati, što vam omogućava da odbijete međuvremene obroke ako želite, bez rizika od hipoglikemije. Tako svakodnevna rutina osobe postaje fleksibilnija.

Slika 9. Profil inzulina srednjeg trajanja
Pripravci inzulina s dugotrajnim djelovanjem dobivaju se dodavanjem posebnih tvari inzulinu koji usporavaju apsorpciju inzulina iz kože. Iz ove grupe trenutno uglavnom koriste droge srednjeg trajanja. Profil njihovog djelovanja je sljedeći: početak - nakon 2 sata, vrhunac - nakon 6-10 sati, kraj - nakon 12-16 sati, ovisno o dozi (vidi Sliku 9).
Dugotrajni analozi inzulina dobivaju se promjenom kemijske strukture inzulina. Prozirni su, stoga ne zahtijevaju miješanje prije injekcije.Među njima se razlikuju analozi srednjeg trajanja djelovanja čiji je profil djelovanja sličan profilu djelovanja NPH-inzulina. Tu se ubraja Levemir koji ima vrlo veliku predvidljivost djelovanja.

Slika 10. Profil miješanog inzulina koji sadrži 30% inzulina kratkog djelovanja i 70% inzulina srednjeg djelovanja
Lantus je analog dugog djelovanja, koji djeluje 24 sata, pa se može davati jednom dnevno kao bazni inzulin. Nema vrhunac delovanja, stoga je verovatnoća hipoglikemije noću i između obroka smanjena.
Na kraju, postoje kombinirani (mješoviti) pripravci koji istovremeno sadrže inzulin kratkog ili ultra kratkog djelovanja i srednjeg trajanja djelovanja. Štaviše, takvi insulini se proizvode s različitim omjerom "kratkih" i "dugih" dijelova: od 10/90% do 50/50%.

Slika 11. Normalna sekrecija inzulina
Dakle, profil djelovanja takvih inzulina zapravo se sastoji od odgovarajućih profila pojedinačnih inzulina koji čine njihov sastav, a jačina učinka ovisi o njihovom omjeru (vidi Sliku 10).
Sastav i oblik oslobađanja
Lijek je u obliku suspenzije namijenjene supkutanoj primjeni. Sadrži ljudski inzulin u dozi od 100 IU / ml. Dodatne komponente u sastavu alata su:
- metakrezol
- glicerin
- protamin sulfat,
- fenola
- cinkov oksid
- natrijum hidrogen fosfat,
- pročišćena voda za injekcije
- rastvor 10% hlorovodonične kiseline,
- 10% natrijum hidroksida.
Lijek je suspenzija bijelog nijansi. Otopina se može taložiti i formirati beli talog. Laganim mućkanjem talog se lako rastvara.
Lijek je dostupan u spremnicima i olovkama za špriceve. Lijek u spremnicima je posebna suspenzija, koja se koristi za potkožno davanje. Dostupno u dozi od 100 IU / ml u patroni od 3 ml. Lijek je upakovan u blister pakovanje od pet uložaka. U kartonskom pakovanju je jedan blister i upute za upotrebu.
Lijek se čuva na temperaturi od 2 ° C do 8 ° C, na mjestima zaštićenim od sunca i vrućine. Zabranjeno je smrzavanje. Otvoreni uložak čuva se na sobnoj temperaturi od 15 ° C do 25 ° C, ali ne duže od 28 dana.

Lijek se proizvodi u olovkama šprica. Olovka Humulin sadrži suspenziju od 100 IU / ml u zapremini 3 ml. Namijenjen je za primjenu lijekova ispod kože. Lijek je pakovan u pet olovki za špriceve u plastičnom pladnju. Upakovana u kartonsku kutiju zajedno s uputama za upotrebu. Alat se čuva na temperaturi od 2 do 8 ° C. Lijek je zaštićen od izlaganja toploti i sunčevoj svjetlosti. Ne smrzavajte se. Čuvati u otvorenom obliku na sobnoj temperaturi, ali ne duže od 28 dana.
Postoji oblik oslobađanja lijeka u staklenim bocama od 10 ml koji se pakuju u kartonsku kutiju zajedno s uputama za upotrebu. Pravila skladištenja ovog oblika lijekova ista su kao i za prethodne lijekove.
Lijek "Humulin M3" je smjesa inzulina, uključuje "Humulin NPH" i "Humulin Regular". Lijek je prikladan po tome što ga nije potrebno pripremati sam. "Humulin M3" se pažljivo pumpa deset puta u rukama pre upotrebe. Zakrenite za 180 stepeni nekoliko puta. Takve manipulacije pomažu suspenziji da dobije homogenu tvar. Ako su u boci vidljive bijele mrlje, tada se inzulin ne može upotrijebiti, pogoršao se.
Čimbenici koji doprinose iscrpljenju pankreasa:
- Povišen šećer u krvi (više od 9 mmol),
- Visoke doze sulfonilureje,
- Nestandardni oblici dijabetesa.
Dijabetes je stanje tokom kojeg gušterača nije u stanju da izdvoji dovoljno inzulina koji bi vam pomogao da održavate normalnu glukozu u krvi (ili šećer u krvi), koja se transportira u različite dijelove našeg tijela, isporučujući energiju.
Uzroci nedostatka inzulina su različiti, ali dijabetes tipa 2 smatra se najčešćim. Glavni faktori rizika u ovom slučaju su porodična anamneza bolesti, težina i starost.
U stvari, većina ljudi koji imaju prekomjernu težinu ili pretilo u zapadnom svijetu ne bi se trebalo bojati razvoja dijabetesa. Iako je težina vrlo važna, to nije glavni faktor rizika za njegov razvoj. Hrana koju jedete uglavnom je značajnija od same težine. Na primjer, trebali biste ograničiti količinu slatkih pića, uključujući gazirane slatke vode, voćne sokove, pa čak i slatki čaj.
Mehanizmi delovanja i dejstva inzulina
Terapija inzulinom provodi se za uklanjanje toksičnosti glukoze i podešavanje proizvodne funkcije beta ćelija sa prosječnom hiperglikemijom. U početku je disfunkcija beta ćelija koja se nalazi u gušterači i proizvodi inzulin je reverzibilna. Vraća se endogena proizvodnja inzulina smanjenjem razine šećera na normalnu razinu.
Rana primjena inzulina dijabetičarima tipa 2 jedna je od mogućnosti liječenja s neadekvatnom kontrolom glikemije u fazi primjene prehrane i vježbanja fizioterapije, zaobilazeći fazu priprema tableta.
Ova je opcija poželjnija za dijabetičare koji preferiraju insulinsku terapiju, a ne upotrebu lijekova za snižavanje šećera. A također kod pacijenata s gubitkom težine i kod sumnje na latentni autoimuni dijabetes kod odraslih.
Uspješno smanjenje proizvodnje glukoze u jetri kod dijabetesa tipa 2 zahtijeva suzbijanje 2 mehanizma: glikogenolize i glukoneogeneze. Primjena inzulina može smanjiti jetrenu glikogenolizu i glukoneogenezu, kao i povećati osjetljivost perifernih tkiva na inzulin. Kao rezultat toga, postaje moguće efikasno „popraviti“ sve osnovne mehanizme patogeneze dijabetesa tipa 2.
Pozitivni rezultati terapije insulinom za dijabetes
Postoje pozitivni aspekti uzimanja inzulina, i to:
- smanjenje šećera nakon posta i nakon obroka,
- povećana proizvodnja inzulina pankreasa kao odgovor na stimulaciju glukozom ili unos hrane,
- smanjena glukoneogeneza,
- proizvodnja glukoze u jetri
- inhibicija izlučivanja glukagona nakon jela,
- promjene u profilu lipoproteina i lipida,
- suzbijanje lipolize nakon jela,
- poboljšanje anaerobne i aerobne glikolize,
- smanjenje glikacije lipoproteina i proteina.
Liječenje dijabetičara prvenstveno je usmjereno na postizanje i održavanje ciljanih koncentracija glikoziliranog hemoglobina, šećera u krvi na brzinu i nakon jela. Rezultat će biti smanjenje mogućnosti razvoja i napredovanja komplikacija.
Unošenje insulina izvana ima pozitivan učinak na metabolizam ugljikohidrata, proteina i masti. Ovaj hormon aktivira taloženje i inhibira razgradnju glukoze, masti i aminokiselina. Smanjuje nivo šećera povećanjem njegovog transporta do sredine ćelije kroz staničnu stijenku adipocita i miocita, kao i inhibicijom stvaranja glukoze u jetri (glikogenoliza i glukoneogeneza).
Uz to, inzulin aktivira lipogenezu i inhibira upotrebu slobodnih masnih kiselina u energetskom metabolizmu. Inhibira proteolizu mišića i podstiče proizvodnju proteina.
Razlozi za hormonsko liječenje injekcijama
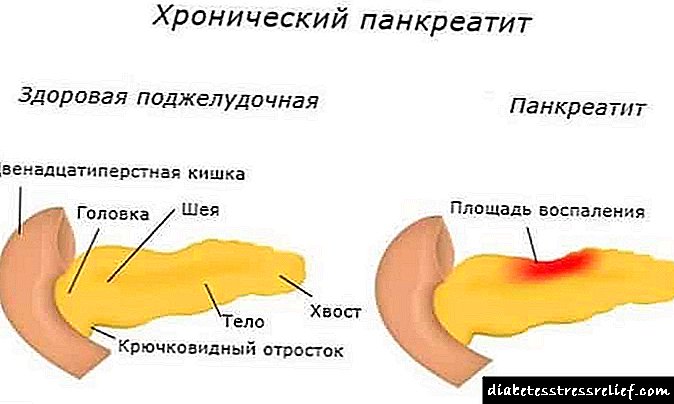
- nasljednost, - starost (što je osoba starija, veća je vjerovatnoća da će se razboleti), - pretilost, - nervni pritisak, - bolesti koje uništavaju beta ćelije gušterače koje proizvode inzulin: karcinom gušterače, pankreatitis itd., - virusne infekcije: hepatitis , kozica, rubeola, grip itd.
Ako malo razmislite, u početku vam nije jasno zašto ubrizgati hormonske injekcije dijabetičarima. Količina takvog hormona u tijelu bolesne osobe u osnovi je normalna, a često je značajno prekoračena.
Ali stvar je složenija - kada osoba ima „slatku“ bolest, imunološki sistem utiče na beta ćelije ljudskog tela, pati pankreas, koji je odgovoran za proizvodnju inzulina. Takve komplikacije se javljaju ne samo kod dijabetičara drugog tipa, već i prvog.
Kao rezultat toga, veliki broj beta ćelija umire što značajno slabi ljudsko tijelo.
Ako govorimo o uzrocima patologije, da je to često zbog pretilosti, kada osoba ne jede pravilno, malo se kreće i svoj životni stil teško može nazvati zdravim. Poznato je da veliki broj starijih i srednjih godina pati od viška kilograma, ali nisu svi pogođeni „slatkom“ bolešću.
Pa zašto je onda osoba ponekad pogođena patologijom, a nekad ne? To se uglavnom događa zbog predispozicije genetskog tipa, autoimuni napadi mogu biti toliko ozbiljni da samo injekcije inzulina mogu pomoći.
Vrste inzulina
Trenutno se insulini razlikuju po vremenu njihove izloženosti. To se odnosi na koliko dugo lijek može sniziti šećer u krvi. Prije propisivanja liječenja obavezan je pojedinačni odabir doze lijeka.
Zbog činjenice da dijabetes ima mnogo različitih etiologija, znakova, komplikacija i, naravno, vrste liječenja, stručnjaci su stvorili prilično sveobuhvatnu formulu za razvrstavanje ove bolesti. Razmotrite vrste, vrste i stepene dijabetesa.
I. Šećerna bolest tipa 1 (dijabetes ovisan o insulinu, juvenilni dijabetes).
Najčešće se ova vrsta dijabetesa opaža kod mladih, često mršavih. Teško je
Razlog leži u antitijelima koje proizvodi sam organizam, a koja blokiraju β-stanice koje proizvode inzulin u gušterači. Liječenje se temelji na kontinuiranoj primjeni inzulina, uz pomoć injekcija, kao i strogom pridržavanju prehrane.
Iz menija je potrebno potpuno isključiti upotrebu lako probavljivih ugljikohidrata (šećer, bezalkoholna pića koja sadrže šećer, slatkiše, voćne sokove).
Normalna koncentracija glukoze u krvi zdrave osobe nije manja od 3,6, a ne veća od 6,1 mmol po litri za vrijeme spavanja i gladi (na prazan stomak), a ne veća od 7,0 mmol po litri nakon obroka. U trudnica se maksimalne stope mogu povećati za 50-100% - to se naziva trudnički dijabetes. Nakon rođenja, nivo glukoze se normalno normalizira sam.
U bolesnika s blagim oblikom bolesti nivo glukoze tokom spavanja i gladi obično je 10-30% viši nego u zdravih ljudi. Nakon jela, ta brojka može premašiti normu za 20-50%.
Blagi oblik dijabetesa ovisnog o inzulinu ne zahtijeva da pacijent svakodnevno ubrizgava inzulin. Dovoljno je slijediti dijetu s vrlo niskim sadržajem ugljikohidrata, vježbati i uzimati tablete koje potiču intenzivniju proizvodnju hormona od strane ćelija gušterače.
Kod osoba sa prosječnim oblikom dijabetesa, nivo šećera u krvi tijekom spavanja i gladi premašuje normu za 30-50%, a nakon obroka može porasti za 50-100%. S takvim dijabetesom potrebno je provoditi svakodnevnu inzulinsku terapiju kratkim i srednjim inzulinama.
U bolesnika s teškim oblikom bolesti ili dijabetesa tipa 1, razina glukoze noću i tokom gladi može se povećati za 50-100%, a nakon obroka - nekoliko puta. Takvim pacijentima treba ubrizgati inzulin prije svakog obroka, kao i prije spavanja i u podne.
Pripreme namijenjene terapiji inzulinom razlikuju se u specifičnosti i trajanju.
Inzulin je podijeljen u 4 vrste:
- Bullish.
- Svinjetina.
- Modificirana svinjetina („ljudska“).
- Čovjek, stvoren genetskim inženjeringom.
Već prvi, u 20-im godina prošlog vijeka, dobiven je hormon za snižavanje šećera iz tkiva gušterače gušterače. Goveđi hormon se razlikuje od ljudskog hormona u tri aminokiseline, pa kada se koristi, često izaziva ozbiljne alergijske reakcije. Trenutno je u većini zemalja svijeta zabranjen.
Sredinom prošlog stoljeća hormon koji smanjuje šećer izlučivao se iz unutrašnjih organa svinja.Svinjski hormon razlikovao se od ljudskog u samo jednoj aminokiselini, pa je manje vjerovatno mogao izazvati alergije, međutim, dugotrajnim uzimanjem, povećao je inzulinsku otpornost tijela.
U 80-im godinama 20. stoljeća, naučnici su naučili kako zamijeniti različitu aminokiselinu u svinjskom hormonu identičnom aminokiselinom koja se nalazi u ljudskom hormonu. Tako su rođeni lijekovi „ljudskog“ inzulina.
Praktično ne uzrokuju neželjene efekte i trenutno su najmasovniji.
Razvojem genetskog inženjeringa naučili su se da humani hormoni za snižavanje šećera rastu unutar genetski modificiranih bakterija. Ovaj hormon ima najsnažnije dejstvo i nema neželjene efekte.
Prema trajanju djelovanja, inzulini su podijeljeni u 4 vrste:
- Kratko.
- Ultrasort.
- Srednja.
- Produljeno djelovanje.
Lijekovi kratkog djelovanja djeluju na smanjenje šećera 6-9 sati. Trajanje djelovanja ultra kratkog inzulina je 2 puta manje. Obje vrste lijekova se koriste za snižavanje šećera u krvi nakon jela. Istovremeno, trebate ubrizgati kratke lijekove pola sata prije jela, a ultrašokorne - u 10 minuta.
Lijekovi prosječnog trajanja djelovanja zadržavaju terapijski učinak 11-16 sati. Moraju se davati svakih 8-12 sati, barem jedan sat prije jela.
Lijekovi dugog djelovanja mogu smanjiti šećer u roku od 12-24 sata. Dizajnirani su za kontrolu nivoa noćne i jutarnje glukoze.

Posljednjih godina pojavila se ideja da je dijabetes vrlo individualna bolest, u kojoj režim liječenja i kompenzacijski ciljevi trebaju uzimati u obzir dob pacijenta, njegovu prehranu i rad, pridružene bolesti itd. A pošto ne postoje identični ljudi, ne mogu postojati potpuno identične preporuke za upravljanje dijabetesom.
Kandidat medicinskih nauka
endokrinolog najviše kategorije
Osobe s ovim oblikom dijabetesa pitaju se na kojoj je razini propisan inzulin šećera u krvi.
U pravilu je u ovom slučaju od vitalnog značaja za održavanje sposobnosti gušterače da proizvodi ljudski inzulin. Ako pacijent ne primi odgovarajući tretman, onda može jednostavno umrijeti.
Dijabetes melitus ovog uobičajenog tipa mnogo je složeniji od bolesti drugog tipa. Ako je dostupna, količina proizvedenog inzulina je zanemarljiva ili potpuno odsutna.
Zato pacijentovo tijelo nije u mogućnosti samostalno se nositi s povećanom razinom šećera. Sličnu opasnost predstavlja nizak nivo tvari - to može dovesti do neočekivane kome i čak smrti.
Vrlo je važno pridržavati se preporuka specijalista i provoditi liječenje umjetnim inzulinom.
Ne zaboravite na redovno praćenje sadržaja šećera i polaganje rutinskog pregleda.
Budući da osoba s prvim oblikom bolesti jednostavno ne može živjeti bez inzulina, potrebno je ozbiljno shvatiti ovaj problem.
Ako pacijent nema problema s prekomjernom težinom i ne osjeća prekomjerno emocionalno preopterećenje, inzulin se propisuje u ½ - 1 jedinici 1 put dnevno u odnosu na 1 kg tjelesne težine. Istovremeno, intenzivna terapija inzulinom djeluje kao simulator prirodne sekrecije hormona.
Pravila za terapiju insulinom zahtevaju ispunjavanje ovih uslova:
- lijek mora ući u pacijentovo tijelo u količini dovoljnoj da iskoristi glukozu,
- vanjski primijenjeni inzulini trebali bi postati potpuna imitacija bazalne sekrecije, odnosno one koju proizvodi gušterača (uključujući najvišu točku izlučivanja nakon jela).
Gore navedeni zahtjevi objašnjavaju režime terapije inzulinom, u kojima je dnevna doza podijeljena na dugotrajne ili kratko djelujuće insuline.
Dugi inzulini najčešće se daju ujutro i naveče i apsolutno oponašaju fiziološki proizvod funkcionisanja gušterače.
Uzimanje kratkog inzulina preporučljivo je nakon obroka bogatog ugljikohidratima. Doziranje ove vrste inzulina određuje se pojedinačno i određuje se brojem XE (jedinica hljeba) na određenom obroku.

Do trenutka akcije, svi insulini mogu se uslovno podeliti u sledeće grupe:
- ultra kratka akcija
- kratka akcija
- srednjeg djelovanja
- dugotrajno djelovanje.
Ultra kratki inzulin počinje djelovati 10-15 minuta nakon injekcije. Njegov uticaj na organizam traje 4-5 sati.
Lijekovi kratkog djelovanja počinju djelovati u prosjeku pola sata nakon injekcije. Trajanje njihovog uticaja je 5-6 sati. Ultra kratki inzulin može se davati bilo neposredno prije ili neposredno nakon obroka. Kratki inzulin preporučuje se davati samo prije jela, jer ne počinje tako brzo djelovati.
Inzulin srednjeg djelovanja, nakon gutanja, počinje smanjivati šećer tek nakon 2 sata, a vrijeme njegovog općeg djelovanja iznosi do 16 sati.
Produljeni lijekovi (produženi) počinju utjecati na metabolizam ugljikohidrata nakon 10-12 sati i ne izlučuju se iz tijela 24 sata ili više.
Svi ovi lijekovi imaju različite zadatke. Neki se primjenjuju neposredno prije obroka kako bi se zaustavila postprandijalna hiperglikemija (porast šećera nakon jela).
Srednje i dugo djelujuće insuline daju se za održavanje ciljnog nivoa šećera u toku dana. Doze i režim primjene biraju se pojedinačno za svakog dijabetičara, na temelju njegove dobi, težine, karakteristika tijeka dijabetesa i prisutnosti popratnih bolesti.
Postoji državni program za isporuku inzulina pacijentima koji pate od dijabetesa, a koji predviđa besplatno pružanje ovog lijeka svima onima kojima je potrebna.

Na farmaceutskom tržištu danas postoji mnogo vrsta i naziva inzulina za dijabetes, a s vremenom će ih biti još više. Inzulin je podijeljen prema glavnom kriteriju - koliko dugo smanjuje šećer u krvi nakon injekcije. Dostupne su sledeće vrste insulina:
- ultra-kratko - delujte vrlo brzo,
- kratke - sporije i uglađenije od kratkih
- prosječno trajanje akcije („srednje“),
- dugotrajno djelovanje (produženo).
1978. godine, naučnici su prvi put uspeli da koriste metode genetskog inženjeringa da „prisile“ Escherichia coli Escherichia coli da proizvode humani inzulin. 1982. američka kompanija Genentech započela je masovnu prodaju.
Prije toga koristio se goveđi i svinjski inzulin. Oni se razlikuju od ljudskih i zato često izazivaju alergijske reakcije.
Do danas se životinjski inzulin više ne koristi. Dijabetes se masovno liječi injekcijama ljudskog inzulina genetski izrađenim.
Karakterizacija inzulinskih preparata
| Vrsta inzulina | Međunarodno ime | Trgovački naziv | Akcijski profil (standardne velike doze) | Akcijski profil (dijeta sa malo ugljenih hidrata, male doze) | |||
|---|---|---|---|---|---|---|---|
| Početak | Vrhunac | Trajanje | Početak | Trajanje | |||
| Ultrakratko djelovanje (humani analozi inzulina) | Lizpro | Humalogue | Nakon 5-15 minuta | Nakon 1-2 sata | 4-5 sati | 10 min | 5 sati |
| Aspart | NovoRapid | 15 min | |||||
| Glulisin | Apidra | 15 min | |||||
| Kratka akcija | Rastvorljivi ljudski genetski inzulin | Actrapid NM Humulin Regular Insuman Rapid GT Biosulin P Insuran P Gensulin r Rinsulin P Rosinsulin P Humodar R | Nakon 20-30 minuta | Nakon 2-4 sata | 5-6 sati | Nakon 40-45 min | 5 sati |
| Srednje trajanje (NPH-inzulin) | Izofan humani genetski inženjering | Protafan NM Humulin NPH Insuman Bazal Biosulin N Insuran NPH Gensulin N Rinsulin NPH Rosinsulin C Humodar B | Nakon 2 sata | Nakon 6-10 sati | 12-16 sati | Nakon 1,5-3 sata | 12 sati ako se ubrizgava ujutro, 4-6 sati, nakon injekcije noću |
| Dugo djelujući - analozi ljudskog inzulina | Glargin | Lantus | Nakon 1-2 sata | Nije izraženo | Do 24 sata | Počinje polako u roku od 4 sata | 18 sati ako se ubrizgava ujutro, 6-12 sati nakon injekcije noću |
| Detemir | Levemir |
Od 2000.-te nove proširene vrste inzulina (Lantus i Glargin) počele su istiskivati srednje-trajni NPH-inzulin (protafan). Nove proširene vrste inzulina nisu samo ljudski inzulin, već su i njihovi analozi, tj. Modificirani, poboljšani u usporedbi sa stvarnim ljudskim inzulinom. Lantus i Glargin traju duže i mirnije, te je manje vjerojatno da će izazvati alergije.
Vjerovatno je da će zamjena NPH inzulina Lantusom ili Levemirom kao produženim (bazalnim) inzulinom poboljšati rezultate liječenja dijabetesa. Razgovarajte o tome sa svojim lekarom. Pročitajte više u članku “Prošireni inzulin Lantus i Glargin. Srednji NPH-inzulin protafan. "
Krajem 1990-ih pojavili su se ultrazvučni analozi inzulina Humalog, NovoRapid i Apidra. Nadmetali su se sa kratkim ljudskim insulinom.

Analozi inzulina ultra kratkog djelovanja počinju snižavati šećer u krvi unutar 5 minuta nakon injekcije. Djeluju snažno, ali ne dugo, ne više od 3 sata.
Uporedimo profile dejstva analoga ultra kratkog dejstva i „običnog“ ljudskog kratkog inzulina na slici.
Pročitajte članak „Ultrasort inzulin Humalog, NovoRapid i Apidra. Ljudski kratki inzulin. "
Pažnja! Ako ste na dijeti sa niskim udjelom ugljikohidrata za dijabetes tipa 1 ili 2, tada je ljudski inzulin kratkog djelovanja bolji od ultra-kratko djelujućih inzulinskih analoga.
Kako se i zašto razvija dijabetes
Prije svega, trebali biste obratiti pažnju na visoki šećer u krvi. Već sam pokazatelj više od 6 mmol / l u krvi sugerira da je potrebno promijeniti način prehrane.
U istom slučaju, ako indikator dosegne devet, vrijedi obratiti pažnju na toksičnost. Slična količina glukoze gotovo ubija beta stanice pankreasa kod dijabetesa tipa 2.
Ovo stanje tijela ima čak i izraz toksičnost glukoza. Vrijedi napomenuti da to još nije pokazatelj za brzu primjenu inzulina, u većini slučajeva ljekari prvo isprobavaju različite konzervativne metode.
Često dijeta i razni savremeni lijekovi savršeno pomažu u suzbijanju s tim problemom. Koliko dugo treba odgoditi unos inzulina, ovisi samo o strogom pridržavanju pravila od strane samog pacijenta i mudrosti svakog liječnika posebno.
Ponekad je potrebno samo privremeno propisati lijekove za obnovu prirodne proizvodnje inzulina, u drugim su slučajevima potrebni za život.
Značajke terapije insulinom za djecu i trudnice
Trudnicama, dojiljama i djeci mlađoj od 12 godina kojima je dijagnosticiran dijabetes melitus tipa II propisana je inzulinska terapija s određenim ograničenjima.
Deci se ubrizgava insulin, uzimajući u obzir sledeće zahteve:
- za smanjenje dnevnog broja injekcija propisane su kombinirane injekcije u kojima se omjer lijekova s kratkim i srednjim trajanjem odabire pojedinačno,
- Intenzivna terapija se preporučuje propisati nakon navršene dvanaeste godine,
- tokom faznog prilagođavanja doze podučavala je da raspon promjena između prethodnih i sljedećih injekcija leži u području od 1,0 ... 2,0 IU.
Prilikom provođenja tečaja inzulinske terapije za trudnice potrebno je pridržavati se sljedećih pravila:
- ubrizgavanje lijekova ujutro, prije doručka, razina glukoze trebala bi biti u rasponu od 3,3-5,6 mmol / litra,
- nakon jela, molarnost glukoze u krvi trebala bi biti u rasponu 5,6-7,2 milimola / litra,
- za sprečavanje jutarnje i popodnevne hiperglikemije kod dijabetesa tipa I i II, potrebne su najmanje dve injekcije,
- prije prvog i posljednjeg obroka injekcije se obavljaju pomoću inzulina kratkog i srednjeg djelovanja,
- kako bi se isključila noćna i hiperglikemija koja je bila „prije“, omogućava ubrizgavanje hipoglikemijskog lijeka prije večere, ubrizganog neposredno prije spavanja.
Simptomi dijabetesa
Prije nego što otkrijete kada je inzulin potreban za patologiju drugog tipa, otkrićemo koji simptomi ukazuju na razvoj „slatke“ bolesti. Ovisno o raznolikosti bolesti i individualnim karakteristikama pacijenta, kliničke manifestacije su malo diferencirane.
U medicinskoj praksi simptomi se dijele na glavne znakove, kao i na sekundarne. Ako pacijent ima dijabetes, simptomi su poliurija, polidipsija i poligrafija. Ovo su tri glavne karakteristike.
Ozbiljnost kliničke slike ovisi o osjetljivosti tijela na povećanje šećera u krvi, kao i o njegovoj razini. Primjećuje se da kod iste koncentracije pacijenti doživljavaju različit intenzitet simptoma.
Razmotrimo simptome detaljnije:
- Za poliuriju je karakteristično učestalo i obilno mokrenje, povećanje specifične težine urina dnevno. Normalno, šećer ne bi trebao biti u urinu, ali s T2DM glukoza se otkriva laboratorijskim testovima. Dijabetičari često koriste toalet noću, jer nakupljeni šećer napušta organizam putem urina, što dovodi do intenzivne dehidratacije.
- Prvi znak je usko povezan s drugim - polidipsija, koju karakterizira stalna želja za pićem. Ugasiti žeđ je dovoljno teško, možete reći više, gotovo nemoguće.
- Štampanje je takođe "žeđ", ali ne za tečnost, već za hranu - pacijent puno jede, a istovremeno ne može udovoljiti gladi.
Kod prve vrste dijabetes melitusa na pozadini povećanja apetita, primjećuje se nagli pad tjelesne težine. Ako se vrijeme ne fokusira na ovu situaciju, slika dovodi do dehidracije.
Manji znakovi endokrine patologije:
- Svrab kože, sluznice genitalija.
- Mišićna slabost, hronični umor, mala fizička aktivnost dovode do jakog umora.
- Suvoća u ustima koju unos tečnosti ne može da prevlada.
- Česte migrene.
- Problemi s kožom koji je teško liječiti lijekovima.
- Oprez ruku i stopala, oštećenje vida, česte prehlade i respiratorne infekcije, gljivične infekcije.
Uz glavne i sekundarne simptome, bolest karakteriziraju specifični - smanjenje imunološkog statusa, smanjenje praga boli, problemi s erektilnom sposobnošću kod muškaraca.
Kada se dijabetes tipa I tek počne razvijati u tijelu djeteta ili adolescenata, teško je odmah odrediti.
Dijabetes melitus se u većini slučajeva razvija postepeno, a samo rijetko bolest brzo napreduje, praćeno povećanjem glukoze na kritičnu razinu s različitim dijabetičkim zarezima.
Prvi znakovi dijabetesa
- stalni osjećaj žeđi, - stalna suha usta, - povećana količina urina (povećana diureza), - povećana suvoća i jak svrbež kože, - povećana predispozicija za kožne bolesti, pustule, - dugotrajno zarastanje rana, - naglo smanjenje ili povećanje telesne težine, - prekomjerno znojenje, slabost mišića.
Znakovi dijabetesa
- česte glavobolje, nesvjestica, gubitak svijesti, - oslabljen vid, - bol u srcu, - drhtanje nogu, bol u nogama, - smanjena osjetljivost kože, posebno na nogama, - oticanje lica i nogu, - povećana jetra, - produženo zarastanje rana , - visok krvni pritisak, - pacijent počinje emitirati miris acetona.
Nema injekcije
Mnogi dijabetičari ne pribjegavaju injekcijama jer ih se tada ne možete riješiti.Ali takav tretman nije uvijek učinkovit i može izazvati ozbiljne komplikacije.
Injekcije vam omogućavaju da postignete normalnu razinu hormona kad se tablete više ne nose. Kod dijabetesa tipa 2, postoji mogućnost da je prelazak na tablete sasvim moguć.
To se događa u slučajevima kada su injekcije propisane za kratko vreme, na primer, u pripremi za operaciju, tokom nošenja deteta ili laktacije.
Injekcije hormona mogu ukloniti opterećenje s njih i stanice imaju priliku da se oporave. Istovremeno će dijeta i zdrav način života samo doprinijeti tome. Vjerojatnost za ovu opciju postoji samo u slučaju da se u potpunosti poštuje prehrana i preporuke liječnika. Mnogo toga ovisit će o karakteristikama tijela.
Principi insulinske terapije su prilično jednostavni. Nakon što je zdrava osoba pojela, njegov gušterača oslobađa pravu dozu inzulina u krv, glukoza apsorbira stanice i njen nivo se smanjuje.
Kod ljudi sa šećernom bolešću tipa 1 i 2, iz različitih razloga, ovaj mehanizam je oslabljen, pa ga se mora oponašati ručno. Da biste pravilno izračunali potrebnu dozu inzulina, morate znati koliko i s kojim proizvodima tijelo prima ugljikohidrate i koliko inzulina je potrebno za njihovu preradu.
Količina ugljikohidrata u hrani ne utječe na njezin kalorijski sadržaj, pa ima smisla brojati kalorije ako je dijabetes tipa I i II praćen viškom kilograma.
Kod dijabetesa melitusa tipa I nije uvijek potrebna dijeta, što se ne može reći za dijabetes melitus tipa II. Zbog toga svaki pacijent s dijabetesom tipa I mora neovisno mjeriti šećer u krvi i pravilno izračunati doze inzulina.
Prije početka liječenja potrebno je provesti tačnu dijagnozu tijela, kao pozitivna prognoza oporavka ovisi o tome.
- snižavanje šećera u krvi, - normalizacija metabolizma, - sprečavanje razvoja dijabetesnih komplikacija.
Nadalje, liječenje varira ovisno o vrsti dijabetesa. Razmotrimo ih odvojeno.
Liječenje dijabetesa tipa 1 (o inzulinu)
Kao što smo već spomenuli u sredini članka, u odeljku „Klasifikacija šećerne bolesti“, pacijenti sa dijabetesom tipa 1 stalno trebaju injekcije inzulina, jer telo ne može sam da proizvodi taj hormon u dovoljnim količinama. Ostale metode dostavljanja inzulina u tijelo, osim injekcija, trenutno ne postoje. Tablete na bazi inzulina za dijabetes tipa 1 neće pomoći.
- dijeta, - provođenje pojedinačne dozirane fizičke aktivnosti (DIF).
Samo-praćenje za lečenje insulinom
Ako imate tako ozbiljan dijabetes da morate jesti brze injekcije inzulina prije jela, tada je preporučljivo stalno provoditi potpuno samopregled šećera u krvi. Ako vam je potrebno dovoljno injekcija produženog inzulina noću i / ili ujutro, bez ubrizgavanja brzog inzulina prije obroka, kako biste izmjerili nadoknadu šećerne bolesti, tada trebate samo izmjeriti šećer ujutro na prazan stomak i navečer prije spavanja.
Međutim, vršite potpunu kontrolu šećera u krvi 1 dan u tjednu, a najbolje 2 dana svake sedmice. Ako se ispostavi da vaš šećer ostaje najmanje 0,6 mmol / L iznad ili ispod ciljanih vrijednosti, tada morate konzultirati liječnika i nešto promijeniti.
U članku se daju osnovne informacije koje svi pacijenti s dijabetesom tipa 1 ili tipa 2 koji primaju injekcije inzulina moraju znati. Glavna stvar je da ste naučili koje vrste inzulina postoje, koje značajke imaju, a također i pravila pohranjivanja inzulina kako se on ne bi pogoršao.
Toplo vam preporučujem da pažljivo pročitate sve članke iz bloka „Insulin u lečenju dijabetesa tipa 1 i 2“ ako želite da postignete dobru nadoknadu za svoj dijabetes. I naravno, pažljivo slijedite dijetu s niskim udjelom ugljikohidrata.
Saznajte šta je metoda lakog opterećenja.Koristite ga za održavanje stabilnog normalnog šećera u krvi i dobivajte ga minimalnim dozama inzulina.
Farmakologija lijeka
Humulin inzulin je hipoglikemijsko sredstvo. Odnosi se na srednje djelovanje inzulina. "Humulin NPH" je humani protein pankreasa proteina rekombinantnog tipa DNK. Njegova glavna svrha je normalizacija metabolizma glukoze. Insulin takođe ima antikatabolična i anabolička dejstva, utiče na različita tkiva u telu. Istovremeno, u mišićima se povećava količina glikogena, glicerina i masnih kiselina. Dolazi do povećanja unosa aminokiselina. Ketogeneza, glikogenoliza, lipoliza, katabolizam proteina, glukoneogeneza su smanjeni. Oslobađaju se aminokiseline.

Humulin NPH je lijek srednjeg djelovanja. Efekat započinje sat vremena nakon uvođenja. Maksimalni efekat se javlja u regiji 2-8 sati nakon njegovog unošenja u organizam. Trajanje lijeka je 18-20 sati. Na učinak inzulina utiču doza, mjesto ubrizgavanja, fizička aktivnost pacijenta.
Lijek se ne raspoređuje ravnomjerno po tkivima organa. Ne prelazi placentnu barijeru i ne prelazi u majčino mlijeko. Razgrađuje se pod uticajem insulinaze. Metaboliše se u bubrezima i jetri. Izlučuje ga bubrežni organ.
Indikacije za upotrebu
Indikacija za imenovanje "Humulina" je dijabetes i stanje organizma u kojem postoji nedostatak inzulina koji proizvodi čovjek. U ovom slučaju je inzulinska terapija od vitalnog značaja. Drugi lijek koji se koristi u trudnoći kod žena koje pate od dijabetesa.

Kontraindikacije
Insulin "Humulin" se ne može propisati ako postoji preosjetljivost na supstance koje čine lijek. Lijek je kontraindiciran kod hipoglikemije.
Ako se Humulin koristi tijekom trudnoće, takve pacijente treba pažljivo nadgledati. Potreba za inzulinom smanjuje se u prvom tromjesečju i povećava u II i III. Tijekom porođaja i nakon porođaja ovisnost o inzulinu drastično opada. Žene koje pate od dijabetesa moraju pravodobno obavijestiti liječnika o početku ili nadolazećoj trudnoći. Tokom dojenja možda će biti potrebna korekcija inzulina.
"Humulin NPH": upute za upotrebu

Dozu lijeka određuje ljekar za svakog pacijenta pojedinačno. Zavisi od nivoa glikemije. Lijek protiv dijabetesa daje se supkutano. Dozvoljena je intramuskularna injekcija. Intravenski primijenjen "Humulin NPH" strogo je kontraindiciran.
Primenjeni lek treba da ima sobnu temperaturu. Injekcije pod kožu ubrizgavaju se u područje ramena, abdomena, stražnjice i bedara. Mjesta ubrizgavanja se izmjenjuju. Uz potkožnu primjenu, treba paziti da se injekcija ne izvede u krvne žile. Nakon primjene inzulina, mjesto ubrizgavanja ne smije se masirati.
Svi pacijenti trebaju biti obučeni o pravilnoj uporabi uređaja za davanje inzulinskog lijeka. Režim davanja lekova svako odabere za sebe.
Ako se lijek koristi u obliku patrone, onda prije upotrebe patrone Humulin treba malo valjati između dlanova, i to desetak puta. Istu količinu treba okrenuti za 180 ° dok se talog u potpunosti ne otopi u inzulinu. Nakon ovih manipulacija, rješenje bi trebalo da dobije ujednačenu mutnu nijansu.

Uložak ne treba snažno protresti, to će dovesti do pjene, što će ometati pravilan set doziranja.
Unutar patrone se nalazi mala staklena kugla. Doprinosi boljem miješanju inzulina. Ne koristite inzulin ako se ljuskice pojave kao rezultat miješanja otopine.
Uložak je dizajniran tako da ne može miješati različite vrste inzulina.Oni nisu namijenjeni ponovnoj upotrebi ili ponovnom punjenju.
Kako koristiti lijek iz bočice od 10 ml, koja nije zatvorena u uloške i olovke za špriceve? Uz ovaj oblik inzulina, sadržaj bočice se sakuplja u inzulinskoj špricu. Doziranje liječnik propisuje pojedinačno. Odmah nakon upotrebe šprice, igla se uništava.
Igla se vadi odmah nakon ubrizgavanja, to osigurava sterilnost i sprečava istjecanje lijeka, sprječava ulazak zraka i začepljenje igle. Ostale osobe igle ne koriste ponovo. Bočice se koriste dok ne budu prazne. Za primjenu se može koristiti olovka za injekciju šprice za višekratnu upotrebu.
„Humulin NPH“ se može davati zajedno sa „Humulin Regular“. Da bi se izvršila injekcija, inzulin kratkog dejstva („Humulin Regular“) prvo se uvlači u špric, a zatim lek srednjeg delovanja. Ova mešavina se priprema neposredno prije primjene. Ako je potrebna precizna primjena inzulina svake skupine, tada se odabire zasebna štrcaljka za Humulin NPH i Humulin Regular.
Nuspojava
Kada koristite "Himulin" (olovka uvelike olakšava primjenu lijeka i pogodna je za one koji se patološki boje igle), mogu se javiti nuspojave. Posebno često pacijenti su zabrinuti zbog hipoglikemije. To može dovesti ne samo do lošeg zdravlja, već i do gubitka svijesti, pa čak i smrti.
Kod upotrebe lijeka mogu se primijetiti lokalne alergijske reakcije. Javljaju se u obliku crvenila kože, oticanja i svrbeža na mjestu ubrizgavanja. Negativne reakcije prolaze za nekoliko dana. Takve reakcije tijela nisu uvijek povezane s unošenjem inzulina. To mogu biti posljedice nepravilno ubrizgane injekcije.
Sistemske alergijske manifestacije su reakcija direktno na inzulin. One su, za razliku od lokalnih reakcija, prilično ozbiljne. Ovaj generalizovani svrbež, kratkoća daha, ubrzan rad srca, otežano disanje, prekomerno znojenje. Ova reakcija tijela je opasna po život i zahtijeva hitno liječenje.

Uz dugotrajnu upotrebu inzulina, na mjestu ubrizgavanja može se pojaviti lipodistrofija.
Predoziranje
Predoziranje humanog inzulina može izazvati hipoglikemiju, koju prate simptomi poput letargije, tahikardije, znojenja, glavobolje, refleksa povraćanja. Uz višak inzulina, javlja se drhtanje u tijelu, pretjerana blijeda koža i zbrka misli.
Uz produženo liječenje ljudskim inzulinom, simptomi hipoglikemije mogu se promijeniti.
Blaga hipoglikemija zaustavlja se unosom male količine šećera ili glukoze. U nekim je slučajevima potrebna korekcija doze inzulina, tjelesne aktivnosti i prehrane. Koristeći potkožne i intramuskularne injekcije glukagona, prilagođavanje doze vrši se za umjerene i teške faze hipoglikemije, nakon čega slijedi unos ugljikohidrata.
S ozbiljnim stupnjem hipoglikemije dolazi do kome, grčeva ekstremiteta, neuroloških poremećaja. U tom stanju se koristi glukagon ili se otopina glukoze daje intravenski. Odmah nakon što pacijent ponovno priđe svijesti, treba uzimati hranu koja sadrži veliku količinu ugljikohidrata. Ovo će pomoći izbjeći ponavljanu hipoglikemijsku krizu.
Interakcije lijekova
Doziranje inzulina može se povećati prilikom propisivanja lijekova koji mogu povećati količinu šećera u krvi. Prije svega, to je:
- kontracepcijski sredstva za oralnu upotrebu,
- glukokortikosteroidi,
- beta-adrenergički agonisti, među kojima su najpopularniji terbutalin, ritodrin i salbutamol,
- danazol
- tiazidni diuretici,
- hormoni štitnjače,
- diazoksid
- klorprotiksena,
- litijum-karbonat
- diazoksid
- nikotinska kiselina
- izoniazid
- derivati fenotiazina.
Smanjenje doze pripravka insulina može biti potrebno kada se koriste lijekovi koji snižavaju glukozu u krvi.Ovi lijekovi uključuju:
- beta blokatori,
- lijekovi koji sadrže etanol,
- anabolički steroidi
- tetraciklini
- fenfluramin,
- guanetidin,
- hipoglikemijski lijekovi za oralnu primjenu,
- salicilati, to uključuje acetilsalicilnu kiselinu,
- sulfonamidni antibiotici,
- antidepresivi koji su inhibitori monoamin oksidaze,
- ACE inhibitori kao što su kaptopril i enalapril,
- oktreotid
- antagonisti receptora angiotenzina II.
Simptomi hipoglikemije mogu se maskirati upotrebom klonidina, beta blokatora i rezerpina.
Životinjski inzulin ne treba miješati sa ljudskim inzulinom, jer utjecaj takve mješavine na tijelo nije proučavan. Kako nije proučeno djelovanje na tijelo mješavine ljudskih inzulina različitih proizvođača.
Posebna uputstva
Prebacivanje pacijenta iz jednog pripravka insulina u drugi treba obaviti samo pod medicinskim nadzorom. Vjerojatno će pacijentima trebati prilagodba doze. Potreba za prilagođavanjem doze može se pojaviti kako nakon prve primjene novog pripravka inzulina, tako i nakon više tjedana upotrebe.

Simptomi hipoglikemije s unošenjem ljudskog insulina razlikuju se od onih koji se javljaju pri korištenju inzulina životinjskog porijekla.
Čim se stabilizira razina šećera u krvi, svi ili neki simptomi hipoglikemije nestaju. Pacijente treba upozoriti na ovu osobinu unaprijed.
Simptomi hipoglikemije kod pacijenta s vremena na vrijeme se mijenjaju, mogu postati manje izraženi ako je pacijent već duže vrijeme bolestan od dijabetesa, pati od dijabetičke neuropatije i podvrgava se liječenju beta blokatorima.
Ne zaboravite da upotreba doza koje prelaze one koje preporuči liječnik i odbijanje liječenja inzulinom može uzrokovati hiperglikemiju i dijabetičku ketoacidozu.
Inzulinska ovisnost opada s poremećajem rada štitne žlijezde i nadbubrežne žlijezde hipofize. Isto je zapaženo i kod zatajenja bubrega i jetre. Potreba za inzulinom povećava se s prijenosom određenih bolesti, kao i kod nervnog naprezanja, povećanom fizičkom aktivnošću i promjenom sustava prehrane. Sve gore navedene situacije zahtijevaju prilagođavanje doze inzulina.
Kada se pojavi hipoglikemija, smanjuje se ne samo koncentracija pažnje, već i brzina psihomotornih reakcija. Zbog toga nije neophodno voziti automobil u ovakvom stanju i raditi složenim mehanizmima koji zahtijevaju posebnu koncentraciju pažnje.
Trošak lijekova
Dijabetes inzulin neophodan je lijek. Može se kupiti u ljekarni, ali samo na recept. Cijena suspenzije humulinske suspenzije od 100 IU / ml u bočici od 10 ml kreće se oko 600 rubalja, cijena Humulina 100 IU / ml od 3 ml sa 5 patrona kreće se oko 1000 rubalja. Cijena Humulin Regular 100 IU / ml s volumenom od 3 ml sa 5 uloška je 1150 rubalja. Humulin M3 možete kupiti za 490 rubalja. Pakovanje sadrži pet olovki za špriceve.
Režimi liječenja insulinom
Dobro je poznato da je kod zdravih ljudi proizvodnja inzulina tokom dana stalno na relativno malom nivou - to se naziva bazalnim, odnosno pozadinskim, izlučivanjem inzulina (vidi Sliku 11).

Slika 12. Unošenje insulina prema šemi: dvije injekcije produženog inzulina
Kao odgovor na porast šećera u krvi (a najznačajnija promjena razine šećera događa se nakon unosa hrane iz ugljikohidrata), oslobađanje inzulina u krv povećava se višestruko - to se naziva izlučivanjem hrane iz inzulina.
Kad se dijabetes liječi inzulinom, s jedne strane želio bih se približiti onome što se događa kod zdrave osobe. S druge strane, bilo bi poželjno davanje inzulina rjeđe. Zbog toga se trenutno koristi niz režima liječenja inzulinom.Relativno rijetko dobar se rezultat može postići uvođenjem produženog djelovanja inzulina jednom ili dva puta dnevno (vidi Sliku 12). Ove se opcije obično koriste dok uzimate tablete za snižavanje šećera. Jasno je da se u ovom slučaju porast šećera u krvi tijekom dana i vrhovi maksimalnog učinka inzulina na smanjenje šećera ne podudaraju uvijek u vremenu i ozbiljnosti učinaka.
Najčešće se u liječenju šećerne bolesti tipa 2 takav režim koristi kada se inzulin kratkog i srednjeg trajanja daje dva puta dnevno. Naziva se tradicionalnom insulinskom terapijom.
U vezi s gornjim parametrima djelovanja inzulinskih pripravaka, ovaj režim zahtijeva da pacijent mora imati tri glavna i tri intermedijatna obroka, a poželjno je da je količina ugljikohidrata u ovim obrocima ista svaki dan. Jednostavnija verzija ovog režima biće unošenje miješanog inzulina dva puta dnevno.
U nekim slučajevima će vam možda trebati takav režim primjene inzulina koji najviše podsjeća na prirodnu proizvodnju inzulina od strane zdravog gušterače. Naziva se pojačanom insulinskom terapijom ili režimom višestrukih injekcija.
Ulogu bazalne sekrecije inzulina u ovom slučaju igraju inzulinski pripravci dugotrajnog djelovanja. A kako bi se zamijenila izlučivanje hrane iz inzulina, koriste se pripravci inzulina kratkog djelovanja, koji imaju brz i izražen učinak snižavanja šećera.
Najčešći režim ovog režima je sljedeća kombinacija injekcija:
1. Ujutro (prije doručka) - unošenje kratkog i produženog inzulina.
2. U popodnevnim satima (prije večere) - kratki inzulin.
3. Uveče (prije večere) - kratki inzulin.
4. Noću - unošenje produženog inzulina.
Moguće je koristiti jednu injekciju Lantusovog analognog inzulina dugog djelovanja umjesto dvije injekcije inzulina srednje dužine. Unatoč povećanju broja injekcija, režim pojačane terapije inzulinom omogućava pacijentu fleksibilniju prehranu, i u pogledu vremena obroka i količine hrane.
Prehrana u liječenju inzulina
Nažalost, ubrizgani inzulin "ne zna" kada i koliko jedete. Stoga se sami morate pobrinuti da djelovanje inzulina bude u skladu s prehranom. Stoga morate znati koja hrana podiže šećer u krvi.
Kao što već znate, prehrambeni proizvodi sastoje se od tri komponente: proteini, masti i ugljikohidrati. Svi su visoko kalorični, ali ne povećavaju svi šećer u krvi. Masnoće i proteini nemaju efekat povećanja šećera, stoga ih s gledišta primjene inzulina ne trebaju uzimati u obzir. Samo ugljikohidrati imaju pravi učinak na povećanje šećera, pa ih se mora uzeti u obzir kako bi se unijela odgovarajuća doza inzulina.
Koja hrana sadrži ugljene hidrate? To se lako pamti: većina biljne hrane, a od životinja - samo tekući mliječni proizvodi (mlijeko, kefir, jogurt, itd.).
Proizvodi koji povećavaju šećer u krvi i zahtijevaju prebrojavanje mogu se podijeliti u 5 grupa:
1. Žitarice (žitarice) - hljeb i pekarski proizvodi, tjestenine, žitarice, kukuruz.
2. Voće.
3. Krompir.
4. Mlijeko i tekući mliječni proizvodi.
5. Proizvodi koji sadrže čisti šećer, takozvani lako probavljivi ugljikohidrati.
Da biste jeli raznoliko, morate naučiti kako zamijeniti neka jela koja sadrže ugljikohidrate drugim, ali tako da šećer u krvi ne oscilira značajno. Ova zamjena je jednostavna za obavljanje sistema. jedinice za hljeb (XE). Jedan XE jednak je količini proizvoda koji sadrži 10-12 grama ugljikohidrata, na primjer, jedan komad hljeba težine 20-25 g. Iako se ova jedinica naziva "kruh", u njima možete izraziti ne samo količinu hljeba, nego i bilo koje druge proizvode koji sadrže ugljikohidrate.
Na primjer, 1 XE sadrži jednu srednju naranču, ili jednu čašu mlijeka, ili 2 kašike sa prekrivačem kaše.Pogodnost sistema jedinica za hljeb je u tome što pacijent ne treba vagati proizvode na vagi, već tu količinu procjenjuje vizualno - koristeći količine koje su pogodne za percepciju (komad, čaša, komad, kašika itd.).
Kao što je gore spomenuto, tradicionalna terapija inzulinom (dvije injekcije inzulina dnevno) zahtijevat će istu svakodnevnu prehranu. Kada koristite intenzivnu / inzulinsku terapiju, možete jesti slobodnije, mijenjajući i vrijeme obroka i broj jedinica hljeba.
Pravila za promjenu doze inzulina
Važno je da pacijent na terapiji inzulinom nauči kako samostalno mijenjati dozu inzulina po potrebi. Ali to se može učiniti samo ako izvršite samokontrolu šećera u krvi. Jedini kriterij za ispravnost doza inzulina su pokazatelji šećera u krvi, koje tijekom dana mjeri sam pacijent! Dakle, pokazatelj ispravne doze produženog djelovanja inzulina u večernjim satima biće normalan šećer u krvi na glasu i odsutnost hipoglikemije noću. U tom slučaju je prisutnost normalnog šećera u krvi prije spavanja, tj. produženi inzulin, kakav je, zadržava ovu cifru do jutra.
Da bi se procijenila adekvatnost doze kratkog inzulina primijenjene prije jela, potrebno je izmjeriti šećer u krvi bilo 1,5-2 sata nakon jela (na „vrhuncu“ povećanja šećera), ili, u ekstremnim slučajevima, neposredno prije sljedećeg obroka (nakon 5-6 sati).
Mjerenje šećera u krvi prije večere pomoći će procijeniti adekvatnost doze kratkog inzulina prije večere s pojačanom inzulinskom terapijom ili jutarnjim produženim inzulinom s tradicionalnom. Šećer u krvi prije spavanja odražavat će ispravnu dozu kratkog inzulina prije večere.
Pravila za smanjenje doze inzulina
Razlog smanjenja planirane doze inzulina je pojava hipoglikemije u slučaju da ova hipoglikemija nije bila povezana s bolesnikovom greškom (preskočio je obroke ili pojeo manje jedinice hljeba, napravio tehničku grešku s inzulinom, imao mnogo fizičke aktivnosti ili uzimao alkohol).
Radnje pacijenta trebaju biti sljedeće:
1. Uzmi slatku hranu za ublažavanje hipoglikemije.
2. Odredite šećer u krvi prije sljedeće injekcije. Ako ostane normalna, uradite uobičajenu dozu.
3. Razmislite o uzroku hipoglikemije. Ako se utvrdi jedan od glavna četiri razloga (puno inzulina, malo XE, fizička aktivnost, alkohol), ispravite pogrešku napravljenu sljedeći dan i ne mijenjajte dozu inzulina. Ako niste pronašli razlog, onda se doza inzulina sljedeći dan još uvijek ne mijenja, jer bi ova hipoglikemija mogla biti slučajna.
4. Pogledajte da li se hipoglikemija ponavlja sljedećeg dana u isto vrijeme. Ako se ponavlja, tada je potrebno odlučiti za koji inzulin je za to najvjerojatniji. Za to nam je potrebno poznavanje vremenskih parametara djelovanja inzulina.
5. Trećeg dana smanjite dozu odgovarajućeg inzulina za 10%, zaokružujući na cijeli broj (u pravilu će to biti 1-2 jedinice). Ako se hipoglikemija istovremeno ponovi, sljedeći dan će ipak smanjiti dozu inzulina.
Slijede primjeri pacijentovih aktivnosti na smanjenju doze inzulina u slučaju hipoglikemije tijekom dana s različitim načinima liječenja inzulinom:
1) Prije doručka i prije večere - kratkotrajno i srednje trajanje inzulina.
Pacijent 2.10 u 16 h postoji hipoglikemija. Nije nađen očigledan uzrok hipoglikemije. Pacijent ne mijenja dozu inzulina 3,10. Hipoglikemija se ponavlja u 15 sati 4.10 pacijent smanjuje dozu inzulina koja je uzrokovala hipoglikemiju - inzulin produljenog djelovanja prije doručka - za 10% (od 22 jedinice to će biti 2 jedinice), tj. čini 20 jedinica.
2) Prije doručka i prije večere - miješani inzulin.
Pacijent 2.10 u 16 h postoji hipoglikemija. Nije nađen očigledan uzrok hipoglikemije. Pacijent ne mijenja dozu inzulina 3,10.Hipoglikemija se ponavlja u 15 sati 4.10 pacijent smanjuje dozu inzulina koja je prouzrokovala hipoglikemiju - miješani inzulin prije doručka - za 10% (od 34 jedinice to će biti 3 jedinice), tj. čini 31 jedinica
3) Prije doručka - inzulin kratkog i srednjeg trajanja, prije ručka - inzulin kratkog djelovanja, prije večere - inzulin kratkog djelovanja, prije spavanja - inzulin srednjeg djelovanja.
Pacijent 2.10 u 16 h postoji hipoglikemija. Nije nađen očigledan uzrok hipoglikemije. Pacijent ne mijenja dozu inzulina 3,10. Hipoglikemija se ponavlja u 15 sati 4.10 pacijent smanjuje dozu inzulina koja je prouzrokovala hipoglikemiju - inzulin kratkog djelovanja prije večere - za 10% (od 10 jedinica to će biti 1 jedinica), tj. čini 9 jedinica
Pravila za povećanje doze inzulina
Razlog povećanja planirane doze inzulina je pojava visokog šećera u krvi, koja nije povezana s bilo kojom od sljedećih grešaka pacijenta:
1) malo je inzulina (tehnička greška sa postavljenom dozom, neusklađenost koncentracije, ubrizgavanje u drugo područje tijela iz kojeg se inzulin još gore apsorbuje),
2) puno jedinica za hleb (greška u proračunu),
3) manja fizička aktivnost od uobičajene
4) prateća bolest.
Radnje pacijenta trebaju biti sljedeće:
1. Povećajte dozu inzulina kratkog djelovanja ili miješanog inzulina trenutno.
2. Odredite šećer u krvi prije sljedeće injekcije. Ako ostane normalna, uradite uobičajenu dozu.
3. Razmislite o uzroku visokog šećera u krvi. Ako se utvrdi jedan od glavna četiri razloga, sutradan ispravite grešku i ne mijenjajte dozu inzulina. Ako niste pronašli razlog, onda se doza inzulina sljedeći dan još uvijek ne mijenja, jer taj visoki šećer može biti slučajan.
4. Pogledajte da li se visoki šećer u krvi ponavlja sljedećeg dana u isto vrijeme. Ako se ponavlja, tada treba odlučiti koji će inzulin za to najvjerojatnije biti “kriv”, znajući vremenske parametre djelovanja inzulina.
5. Trećeg dana povećajte dozu odgovarajućeg inzulina za 10%, zaokružujući na cijeli broj (u pravilu, to će biti 1-2 jedinice). Ako se visoki šećer u krvi istovremeno ponovi, sljedeći dan i dalje povećavaju dozu inzulina.
Slijede primjeri pacijentovih aktivnosti na povećavanju doze inzulina sa visokim šećerom u krvi prije večere s različitim načinima liječenja inzulinom:
1) Prije doručka i prije večere - kratkotrajno i srednje trajanje inzulina.
Pacijent 7.09 ima visok šećer u krvi prije večere. Nije pronađen očigledan razlog hiperglikemije. Za brzo smanjenje ovog šećera u krvi pacijent povećava dozu inzulina kratkog djelovanja prije večere s 8 na 10 jedinica. Ujutro, 8. septembra, pacijent ne mijenja dozu inzulina. Visoki šećer u krvi se ponavlja prije večere. Pacijent ponovo pravi prije večere 10 jedinica inzulina kratkog djelovanja. 9. septembra pacijent povećava dozu inzulina koja prouzrokuje hiperglikemiju - inzulin produljenog djelovanja prije doručka - za 10% (od 22 jedinice to će biti 2 jedinice), tj. čini 24 jedinice. Prije večere na današnji dan pacijent napravi prethodnu dozu inzulina kratkog djelovanja - 8 jedinica.
2) Prije doručka i prije večere - miješani inzulin.
Pacijent 7.09 ima visok šećer u krvi prije večere. Nije pronađen očigledan razlog hiperglikemije. Za brzo smanjivanje ovog šećera u krvi pacijent povećava dozu miješanog inzulina prije večere sa 22 na 24 jedinice. Ujutro, 8. septembra, pacijent ne mijenja dozu inzulina. Visoki šećer u krvi se ponavlja prije večere. Pacijent ponovo pravi prije večere 24 jedinice miješanog inzulina. 9.09 pacijent povećava dozu inzulina koja je prouzrokovala hiperglikemiju - miješani inzulin prije doručka - za 10% (od 34 jedinice to će biti 3 jedinice), tj. čini 37 jedinica Prije večere na današnji dan pacijent napravi prethodnu dozu miješanog inzulina - 22 jedinice.
3) Prije doručka - inzulin kratkog i srednjeg trajanja, prije ručka - inzulin kratkog djelovanja, prije večere - inzulin kratkog djelovanja, prije spavanja - inzulin srednjeg djelovanja.
Pacijent 7.09 ima visok šećer u krvi prije večere. Nije nađen očigledan razlog hiperglikemije. Za brzo smanjenje ovog šećera u krvi pacijent povećava dozu inzulina kratkog djelovanja prije večere s 8 na 10 jedinica.Pacijent ne mijenja dozu inzulina ujutro i prije večere, 8. septembra. Visoki šećer u krvi se ponavlja prije večere. Pacijent ponovo pravi prije večere 10 jedinica inzulina kratkog djelovanja. 9. rujna pacijent povećava dozu inzulina koja prouzrokuje hiperglikemiju - inzulin kratkog djelovanja prije večere - za 10% (od 10 jedinica to će biti 1 jedinica), tj. čini 11 jedinica Prije večere na današnji dan pacijent napravi prethodnu dozu inzulina kratkog djelovanja - 8 jedinica.
Trebali biste znati da svaka bolest (posebno upalne prirode) može zahtijevati aktivnije akcije pacijenta za povećanje doza inzulina. Gotovo uvijek će u tom slučaju biti potrebno napraviti inzulin kratkog djelovanja u režimu višestrukih injekcija.
Skladištenje inzulina
Kao i kod bilo kojeg lijeka, vrijeme skladištenja inzulina je ograničeno. Na svakoj bočici uvijek je naznaka roka trajanja lijeka.
Zalihe inzulina moraju se čuvati u hladnjaku na temperaturi 2-8 stepeni Celzijusa (ni u kojem slučaju ne smrzavati). Bočice sa inzulinom ili olovke za olovke, koje se koriste za svakodnevne injekcije, mogu se čuvati na sobnoj temperaturi tokom 1 meseca. Isto tako, ne dozvolite da se inzulin pregrijava (ne ostavljajte ga na suncu ili ljeti u zatvorenom automobilu).
Nakon ubrizgavanja izvadite inzulin u papirnu vrećicu jer se inzulin uništava svjetlom. Ako uzmete sa sobom zalihu inzulina (odmor, poslovno putovanje itd.), Ne možete je uzeti u svom prtljagu (može se izgubiti, slomiti i smrznuti se u avionu).
Koncentracija inzulina
Trenutno Rusija koristi dvije koncentracije inzulina: 40 jedinica u 1 ml lijeka (U-40) i 100 jedinica u 1 ml lijeka (U-100). Koncentracija je navedena na svakoj bočici inzulina. Na isti su način dostupne špriceve za različite koncentracije inzulina i označene su u skladu s tim. Stoga, uvijek po primanju nove šarže inzulina ili nove šprice, treba provjeriti slučajnost koncentracije inzulina na bočicama i štrcaljkama.
Ako postoji neusklađenost, može se dogoditi vrlo ozbiljna greška u doziranju, na primjer: 1) inzulin se skuplja iz bočice sa štrcaljkom dizajniranom za koncentraciju inzulina od 40 U / ml, gdje je koncentracija 100 U / ml - prikupit će se 2,5 puta više inzulina, 2) sa špricom predviđenom za koncentraciju inzulina od 100 jedinica / ml, sakupljaju inzulin iz boce u kojoj je koncentracija 40 jedinica / ml - dok se sakuplja 2,5 puta manje inzulina.
Set inzulina za špriceve
Slijed postupaka pri skupljanju inzulina pomoću šprice je sljedeći:
1. Pripremite bočicu inzulina i špricu.
2. Ako trebate unijeti inzulin produljenog djelovanja, dobro ga promiješajte (bocu valjajte između dlanova sve dok otopina ne postane jednolično zamućena).
3. Sakupite onoliko zraka u špricu, jer će kasnije trebati prikupiti jedinice inzulina.
4. U bocu unesite vazduh.
5. Prvo u špricu uvucite malo više inzulina nego što vam je potrebno. To se radi tako da je lakše ukloniti mjehuriće zraka zarobljene u špricu. Da biste to učinili, lagano dodirnite tijelo špriceva i iz njega otpustite višak inzulina zajedno sa zrakom nazad u bočicu.
Da li je moguće miješati inzulin u jednoj štrcaljki? To ovisi o vrsti produženog inzulina. Oni insulini koji koriste protein (NPH-inzulini) mogu se mešati. Poželjno je miješanje inzulina smanjiti broj injekcija.
Slijed postupaka kada ukucate u jednu špricu dvije insuline je sljedeći:
1. Unesite zrak u bočicu inzulina produljenog djelovanja.
2. Unesite zrak u bočicu inzulina kratkog djelovanja.
3. Prvo prikupite inzulin s kratkim djelovanjem (bistrim), kako je gore opisano.
4. Zatim upišite inzulin s produženim djelovanjem (oblačno). To treba učiniti pažljivo kako dio već prikupljenog kratkog inzulina ne uđe u produženu bočicu.
Budući da možda još uvijek postoje greške kod samo miješanja, proizvode se gotove smjese inzulina - iste kombinirane inzuline koji su već spomenuti. Prije uzimanja takvog inzulina mora se miješati na isti način kao i produženi inzulin.
Tehnika ubrizgavanja insulina
Brzina apsorpcije inzulina ovisi o tome u koji sloj tijela uđe igla. Injekcije inzulina trebaju se uvijek davati u potkožnoj masti, ali ne intrakutano i ne intramuskularno (vidjeti Sliku 16). Kako bi se smanjila vjerojatnost ulaska u mišić, bolesnika s normalnom težinom, preporučuje se upotreba šprica i olovki za špriceve s kratkim iglama - duljine 8 mm (tradicionalna igla ima dužinu od oko 12-13 mm). Uz to, ove igle su nešto tanje, što smanjuje bol tokom injekcije.

Slika 16. Davanje inzulina sa iglama različitih dužina (za igle: 8-10 mm i 12-13 mm)

Slika 17. Ispravno i nepravilno oblikovano nabora kože (za ubrizgavanje inzulina)
Da biste napravili injekciju insulina, morate:
1. Oslobodite prostor na koži u koji ćete ubrizgati inzulin. Obrišite alkoholom mjesto ubrizgavanja nije potrebno.
2. Pomoću palca i kažiprsta skinite kožu u nabor (vidi Sl. 17). To se takođe radi kako bi se smanjila šansa da uđe u mišić.
3. Umetnite iglu u podnožje nabora kože okomito na površinu ili pod kutom od 45 stepeni.
4. Bez otpuštanja preklopa, pritisnite klip brizgalice do kraja.
5. Pričekajte nekoliko sekundi nakon davanja insulina, a zatim uklonite iglu.
Olovke za špriceve
Značajno olakšava ubrizgavanje inzulina pomoću takozvanih olovki za špriceve. Omogućuju pacijentu da postigne određenu udobnost u životu, jer nema potrebe nositi bočicu s inzulinom i uzimati je špricom. U olovku za šprice prethodno je ubačena posebna boca inzulina, penfill.
Da biste miješali produženi inzulin prije ubrizgavanja, potrebno je da napravite 10-12 okretaja olovke za špricu za 180 ° (tada će lopta u penflu ravnomjerno miješati inzulin). Brojčanik postavlja potrebnu dozu na prozoru kućišta. Umetanjem igle ispod kože kako je gore opisano, morate pritisnuti tipku do kraja. Nakon 7-10 sekundi izvadite iglu.
Mjesta ubrizgavanja inzulina
Nekoliko dijelova tijela koristi se za injekcije inzulina: prednja površina trbuha, prednja-vanjska površina bedara, vanjska površina ramena, stražnjice (vidi Sl. 18). Ne preporučuje se ubrizgavanje sebe u rame, jer je nemoguće prikupiti nabor, što znači da se povećava i rizik od intramuskularnog kontakta.
Treba biti svjestan da se inzulin iz različitih područja tijela apsorbira različitim brzinama: posebno, najbrže iz trbuha. Stoga se prije jela preporučuje primjena inzulina kratkog djelovanja u ovom području. Injekcije produženih inzulinskih pripravaka mogu se raditi u bedra ili zadnjicu. Promjena mjesta ubrizgavanja trebala bi biti ista svakog dana, jer u protivnom može dovesti do fluktuacije u razini šećera u krvi.

Slika 18. Mjesta ubrizgavanja inzulina
Također bi trebalo paziti da se na mjestima ubrizgavanja ne pojave plombe koje smanjuju apsorpciju inzulina. Za to je potrebno izmjeniti mjesta ubrizgavanja, a također odstupiti od mjesta prethodne injekcije za najmanje 2 cm. U istu svrhu potrebno je češće mijenjati štrcaljke ili igle za olovke za štrcaljke (poželjno nakon najmanje 5 ubrizgavanja).
I.I. Dedov, E.V. Surkova, A.Yu. Majori
Režim doziranja
Pod ovim oblikom liječenja podrazumijeva se da su već izračunane sve doze, broj obroka dnevno ostaje nepromijenjen, čak jelovnik i veličina porcija određuje nutricionista. Ovo je vrlo stroga rutina i dodijeljena je osobama koje iz nekog razloga ne mogu kontrolirati šećer u krvi ili izračunati dozu inzulina na osnovu količine ugljikohidrata u svojoj hrani.
Nedostatak ovog načina je što ne uzima u obzir individualne karakteristike pacijentovog tijela, mogući stres, kršenje ishrane, povećana fizička aktivnost. Najčešće se propisuje starijim pacijentima. Više o njemu možete pročitati u ovom članku.
Intenzivna terapija insulinom
Ovaj način je više fiziološki, uzima u obzir karakteristike prehrane i opterećenja svake osobe, ali je vrlo važno da pacijent pažljivo i odgovorno reaguje na proračun doza. Njegovo zdravlje i dobrobit ovisit će o tome. Intenzivna terapija inzulinom može se detaljnije proučavati na linku koji je dan ranije.
Glavne indikacije za primjenu lijeka je kršenje funkcionalnosti gušterače. Budući da ovaj unutarnji organ sudjeluje u svim metaboličkim procesima u tijelu, a poremećaj njegove aktivnosti dovodi do kvarova u drugim unutrašnjim sustavima i organima.
Beta ćelije odgovorne su za proizvodnju dovoljno prirodnih supstanci. Međutim, s promjenama tijela u tijelu usljed problema s gušteračom, smanjuje se broj aktivnih stanica što dovodi do potrebe za imenovanjem inzulina.
Medicinska statistika pokazuje da je za "iskustvo" endokrine patologije od 7-8 godina u ogromnoj većini kliničkih slika potreban lijek.
Kome i kada se propisuje lek? Razmotrite razloge ovog imenovanja s drugom vrstom bolesti:
- Konkretno, hiperglikemijsko stanje, vrijednost šećera je veća od 9,0 jedinica. Odnosno, dugotrajna dekompenzacija bolesti.
- Uzimanje lijekova na bazi sulfonilureje.
- Iscrpljenost pankreasa.
- Pogoršanje istodobnih kroničnih patologija.
- Od dijabetesa, sorte Lada, akutnih stanja (zarazne patologije, teške povrede).
- Vreme rođenja deteta.
Mnogi pacijenti pokušavaju na sve načine da odgode dan kada moraju da ubrizgavaju inzulin. U stvari, nema čega da se brinete, naprotiv, postoji određena metoda koja pomaže onima koji pate od kronične bolesti da žive punim životom.
Praksa pokazuje da se prije ili kasnije inzulin propisuje za dijabetes tipa 2. Ova točka terapije omogućava ne samo neutraliziranje negativnih simptoma, nego i sprječava daljnje napredovanje bolesti, otklanjajući vjerovatne negativne posljedice.
Svrha takvog plana mora biti potvrđena, inače će igrati štetnu ulogu.
Potreba inzulina za liječenje dijabetesa nije dvojbena. Dugotrajna medicinska praksa dokazala je da pomaže produžiti život pacijenta, a istodobno odgađa negativne posljedice tokom dužeg vremenskog razdoblja.
Zašto mi treba unositi hormon? Ova svrha ima samo jedan cilj - postići i održati ciljane koncentracije glikoziranog hemoglobina, glukoze na prazan stomak i nakon obroka.
Ako je općenito, inzulin za dijabetičare način koji će vam pomoći da se osjećate dobro, usporavajući napredovanje osnovne patologije i sprečavajući moguće kronične komplikacije.
Upotreba inzulina daje sljedeće terapeutske efekte:
- Uvođenjem propisanih lijekova može se smanjiti glikemija, kako na prazan stomak, tako i nakon jela.
- Povećana proizvodnja hormona gušterače kao odgovor na stimulaciju šećerom ili jedenjem hrane.
- Smanjenje glukoneogeneze metabolički je put koji dovodi do stvaranja šećera iz ne-ugljenih hidrata.
- Intenzivna proizvodnja glukoze u jetri.
- Smanjena lipoliza nakon jela.
- Niža glikacija proteinskih supstanci u tijelu.
Terapija inzulinom za dijabetes tipa 2 ima blagotvoran učinak na metabolizam ugljikohidrata, lipida i proteina u ljudskom tijelu.Pomaže aktiviranju taloženja i suzbijanja razgradnje šećera, lipida i aminokiselina.
Uz to, normalizira koncentraciju pokazatelja zbog povećanja transporta glukoze do stanične razine, kao i zbog inhibicije njegove proizvodnje kroz jetru.
Hormon potiče aktivnu lipogenezu, inhibira korištenje slobodnih masnih kiselina u energetskom metabolizmu, potiče proizvodnju proteina i inhibira proteolizu mišića.
Savremene metode intenzivne terapije inzulinom oponašaju prirodnu, fiziološku sekreciju hormona gušterače hormona - inzulina. Propisan je ako pacijent nema prekomernu težinu i kada nema verovatnoće za psiho-emocionalno preopterećenje, iz dnevnog izračuna - 0,5-1,0 IU (međunarodnih jedinica delovanja) hormona na 1 kilogram telesne težine.
Moraju biti ispunjeni sljedeći zahtjevi:
- lijek se mora ubrizgati u dozama dovoljnim da se potpuno neutralizira višak sadržaja saharida u krvi,
- vanjski ubrizgani inzulin za dijabetes trebao bi u potpunosti oponašati bazalno lučenje hormona kojeg luče otočići Langerhansa, a koji je od najvećeg značaja nakon jela.
Iz ovih principa proizilazi intenzivnija tehnika, kada je dnevna, fiziološki potrebna doza podijeljena na manje injekcije, razlikujući inzuline po stupnju njihove vremenske učinkovitosti - kratkoročnom ili dugotrajnom djelovanju.
Posljednju vrstu inzulina moramo ubrizgati noću i ujutro, odmah nakon buđenja, što točno i u potpunosti oponaša prirodno funkcioniranje gušterače.
Injekcije inzulina kratkog djelovanja propisane su nakon obroka, s velikom koncentracijom ugljikohidrata. U pravilu se jedna injekcija izračunava pojedinačno prema broju konvencionalnih jedinica za hljeb, što je ekvivalent obroku.
Tradicionalna (standardna) terapija inzulinom je metoda liječenja bolesnika sa šećernom bolešću, kada se kratkodjelujući i produženi inzulini miješaju u jednoj injekciji. Prednost ove metode primjene lijeka je minimiziranje broja injekcija - obično se zahtijeva ubrizgavanje inzulina 1-3 puta dnevno.
Glavni nedostatak ove vrste liječenja je nedostatak potpune imitacije fiziološke sekrecije hormona od strane gušterače, zbog čega nije moguće u potpunosti nadoknaditi nedostatke u metabolizmu ugljikohidrata.
Standardna šema za upotrebu tradicionalne insulinske terapije može se predstaviti na sljedeći način:
- Dnevna potreba tijela za inzulinom se daje pacijentu u obliku 1-3 injekcije dnevno:
- Jedna injekcija sadrži srednje i kratkotrajne insuline: udio kratko djelujućih inzulina je 1/3 ukupne količine lijeka,
srednjoročni inzulin čini 2/3 ukupnog volumena ubrizgavanja.
Pumpna inzulinska terapija je metoda unošenja lijeka u organizam kada se ne zahtijeva tradicionalna štrcaljka, a potkožne injekcije provode se posebnim elektroničkim uređajem - inzulinskom pumpom, koji je u stanju unositi ultra-kratke i kratko djelujuće insuline u obliku mikrodoza.
Inzulinska pumpa točno imitira prirodni unos hormona u organizam, za koji ima dva načina rada.
- režim bazalne primjene, kada mikrodoze inzulina neprekidno ulaze u organizam u obliku mikrodoza,
- bolus režim u kojem se učestalost i doziranje primjene lijekova programiraju na pacijentima.
Prvi način rada omogućava stvaranje hormonske pozadine inzulina koja je najbliža prirodnom izlučivanju hormona gušterače, što omogućava ne ubrizgavanje dugotrajnih inzulina.
Drugi način rada obično se primjenjuje neposredno prije jela, što omogućava:
- smanjiti vjerojatnost povećanja glikemijskog indeksa na kritični nivo,
- omogućava vam da napustite upotrebu lijekova s ultra-kratkim trajanjem.
Kada se kombiniraju oba načina, prirodno fiziološko oslobađanje inzulina u ljudskom tijelu se imitira što je točnije moguće. Kada koristite inzulinsku pumpu, pacijent treba znati osnovna pravila za korištenje ovog uređaja, za što je potrebno konzultirati se s liječnikom.
Uz to, mora se sjetiti kada je potrebno promijeniti kateter kroz koji dolazi do potkožnih injekcija inzulina.
Pacijentima ovisnim o insulinu (dijabetes melitus tipa I) propisano je da u potpunosti zamijene prirodnu sekreciju inzulina. Najčešći je sljedeći režim ubrizgavanja kada se ubrizgava:
- bazalni inzulin (srednje i dugotrajno djelovanje) - jednom ili dva puta dnevno,
- bolus (kratkotrajno) - neposredno prije obroka.
Bazalni insulini:
- produženi rok važenja, Lantus (Lantus - Nemačka), Levemir FlexPen (Danska) i Ultratard XM (Ultratard HM - Danska),
- prosječno trajanje Humulin NPH (Humulin NPH - Švicarska), Insuman Basal GT (Insuman Basal GT - Njemačka) i Protafane HM (Protaphane HM - Danska).
Bolus preparati:
- kratko djelujući insulini "Actrapid HM Penfill" ("Actrapid HM Penfill" - Danska),
- kratkoročna valjanost NovoRapida („NovoRapid“ - Danska), „Humalog“ („Humalog“ - Francuska), „Apidra“ („Apidra“ - Francuska).
Kombinacija bolusnih i bazalnih režima ubrizgavanja naziva se višestrukim režimom i jedna je od podvrsta intenzivne terapije. Doziranje svake injekcije ljekari određuju na osnovu izvršenih testova i općeg fizičkog stanja pacijenta.
Pravilno odabrane kombinacije i doze pojedinačnog inzulina čine ljudsko tijelo manje kritičnim za kvalitetu unosa hrane. Uobičajeno, udio dugotrajnih i srednje djelotvornih inzulina je 30,0% -50,0% ukupne doze primijenjenog lijeka.
Bolus inulin zahtijeva pojedinačni odabir doze za svakog pacijenta.
Obično terapija inzulinom za dijabetes tipa II počinje postupnim dodavanjem lijekova koji snižavaju saharide u krvi uobičajenim režimima lijekova koji su propisani za terapiju lijekovima.
Za liječenje su propisani lijekovi, čija je aktivna supstanca insulin glargin ("Lantus" ili "Levemir"). U ovom slučaju, preporučljivo je istodobno ubrizgati otopinu za ubrizgavanje.
Maksimalna dnevna doza, ovisno o tijeku kursa i stepenu zanemarivanja bolesti, može doseći 10,0 IU.
Ako ne dođe do poboljšanja pacijentovog stanja i dijabetes napreduje, a terapija lijekovima prema shemi „oralne injekcije lijekova za snižavanje šećera“ ne daje željeni učinak, prelaze na terapiju, čije se liječenje temelji na injekcijskoj upotrebi lijekova koji sadrže inzulin.
Danas je najčešći intenzivniji režim, pri kojem se lekovi moraju ubrizgati 2-3 puta dnevno. Za najudobnije stanje pacijenti više vole da minimiziraju broj injekcija.
S gledišta terapijskog učinka, jednostavnost režima trebala bi osigurati maksimalnu učinkovitost lijekova koji smanjuju šećer. Procjena efikasnosti provodi se nakon injekcije nekoliko dana.
U ovom slučaju kombinacija jutra i pravilne doze nisu poželjni.
Uz dovoljnu sigurnost i dobru toleranciju pacijenata s insulinom dobivenim metodama genetskog inženjeringa moguće su određene negativne posljedice, od kojih su glavne:
- pojava alergijskih iritacija lokaliziranih na mjestu ubrizgavanja, povezanih s nepravilnom akupunkturom ili primjenom previše hladnog lijeka,
- razgradnja potkožne masti u zonama ubrizgavanja,
- razvoj hipoglikemije, što dovodi do pojačanog znojenja, stalnog osjećaja gladi i porasta broja otkucaja srca.
Prema riječima evropskih dijabetologa, terapija inzulinom ne bi trebala započeti veoma rano i ne kasno. Ne rana, jer sekretorna insuficijencija može biti sekundarna neosjetljivosti na inzulin, a također i zbog rizika od hipoglikemije. Još nije kasno, jer je potrebno postići potrebnu adekvatnu kontrolu glikemije.
Pretpostavlja se da već imate rezultate potpune samokontrole šećera u krvi kod pacijenta koji boluje od dijabetesa 7 dana uzastopno. Naše preporuke su za dijabetičare koji slijede dijetu s malo ugljikohidrata i primjenjuju metodu laganog opterećenja.
Ako slijedite "uravnoteženu" prehranu, preopterećenu ugljikohidratima, tada možete izračunati dozu inzulina na jednostavnije načine od onih opisanih u našim člancima. Jer ako dijeta za dijabetes sadrži višak ugljikohidrata, onda još uvijek ne možete izbjeći šlice šećera u krvi.
Kako izraditi režim terapije insulinom - korak po korak:
- Odlučite trebate li injekcije produženog inzulina preko noći.
- Ako vam trebaju injekcije produženog inzulina noću, izračunajte početnu dozu pa je prilagodite narednih dana.
- Odlučite treba li vam injekcije produženog inzulina ujutro. Ovo je najteže, jer za eksperiment trebate preskočiti doručak i ručak.
- Ako vam trebaju injekcije produženog inzulina ujutro, tada izračunajte početnu dozu inzulina za njih, a zatim prilagodite nekoliko tjedana.
- Odlučite da li vam trebaju injekcije brzog inzulina prije doručka, ručka i večere i ako jeste, prije kojih obroka je potrebno, a prije kojih - ne.
- Izračunajte početne doze kratkog ili ultra kratkog inzulina za injekcije prije jela.
- Prilagodite doziranje kratkog ili ultra kratkog inzulina prije jela, na osnovu prethodnih dana.
- Provedite eksperiment da biste tačno utvrdili koliko minuta prije jela trebate ubrizgati inzulin.
- Naučite kako izračunati dozu kratkog ili ultra kratkog inzulina za slučajeve kada je potrebno da normalizirate visoki šećer u krvi.
Kako ispuniti tačke 1-4 - pročitajte u članku „Lantus i Levemir - inzulin produženog djelovanja. Normalizirajte šećer ujutro na prazan stomak. "
Kako ispuniti bodove 5-9 - pročitajte u člancima „Ultrashort insulin Humalog, NovoRapid i Apidra. Ljudski kratki inzulin “i„ injekcije inzulina prije jela.
Kako sniziti šećer na normalu ako poraste. " Prije toga morate proučiti i članak „Liječenje dijabetesa inzulinom.
Koje su vrste inzulina. Pravila skladištenja insulina. "
Još jednom podsjećamo da se odluke o potrebi injekcija produženog i brzog inzulina donose neovisno jedna o drugoj. Jednom dijabetičaru je potreban samo produženi inzulin noću i / ili ujutro.
Ostali pokazuju samo injekcije brzog inzulina prije jela, tako da šećer ostaje normalan nakon jela. Treće, istodobno je potreban produženi i brzi inzulin.
Ovo se utvrđuje rezultatima potpune samokontrole šećera u krvi tokom 7 dana uzastopno.
Pokušali smo objasniti na pristupačan i razumljiv način kako pravilno sastaviti režim inzulinske terapije za dijabetes tipa 1 i 2. Da biste odlučili koji inzulin ubrizgati, u koje vrijeme i u kojim dozama, morate pročitati nekoliko dugih članaka, ali oni su napisani na najrazumljiviji jezik. Ako imate bilo kakvih pitanja, postavite ih u komentarima, a mi ćemo brzo odgovoriti.
Uz sve veće smanjenje izlučivanja beta-ćelija i neučinkovitost tabletiranih lijekova za snižavanje šećera, inzulin se preporučuje u režimu monoterapije ili u kombinaciji s tabletiranim lijekovima za snižavanje šećera.
Apsolutne indikacije za primenu insulina:
- znakovi nedostatka inzulina (npr. gubitak težine, simptomi dekompenzacije dijabetesa tipa 2),
- prisutnost ketoacidoze i (ili) ketoze,
- bilo akutnih komplikacija dijabetesa tipa 2,
- egzacerbacije hroničnih bolesti, akutne makrovaskularne patologije (moždani udar, gangrena, srčani udar), potreba za hirurškim tretmanom, teške infekcije,
- novo dijagnosticirani dijabetes tipa 2, koji je praćen visokim šećerom tokom dana i na prazan stomak, ne uzimajući u obzir tjelesnu težinu, starost, procijenjeno trajanje bolesti,
- novo dijagnosticirani dijabetes melitus tipa 2 u prisustvu alergija i drugih kontraindikacija za upotrebu lijekova iz šećera u tabletama. Kontraindikacije: hemoragične bolesti, patologija bubrežnih i jetrenih funkcija,
- trudnoća i dojenje
- teška oštećenja rada bubrega i jetre,
- nedostatak povoljne kontrole šećera u liječenju maksimalnim dozama tabletiranih lijekova za snižavanje šećera u prihvatljivim kombinacijama i dozama, uz dovoljan fizički napor,
- prekoma, koma.
Terapija inzulinom pripisuje se bolesnicima sa šećernom bolešću tipa 2 sa sledećim laboratorijskim parametrima:
- natalno nivo šećera u krvi iznad 15 mmol / L kod pacijenata sa sumnjom na dijabetes
- koncentracija C-peptida u plazmi je ispod 0,2 nmol / l nakon intravenskog testa sa 1,0 mg glukagona,
- i pored upotrebe maksimalnih dnevnih doza tabletiranih šećernih pripravaka, razina glukoze u krvi nakon posta je viša od 8,0 mmol / l, nakon jela viša od 10,0 mmol / l,
- nivo glikoziliranog hemoglobina je stalno iznad 7%.
Glavna prednost inzulina u liječenju dijabetesa tipa 2 je njegov utjecaj na sve dijelove patogeneze ove bolesti. Prije svega, on pomaže nadoknaditi nedostatak endogene proizvodnje hormona inzulina, što se opaža s progresivnim padom funkcioniranja beta ćelija.
Privremena inzulinska terapija propisana je bolesnicima sa šećernom bolešću tipa 2 sa ozbiljnom komorbiditetom (jaka upala pluća, infarkt miokarda i sl.), Kada je potreban vrlo pažljiv nadzor glukoze u krvi za brzi oporavak.
Ili u onim situacijama kada pacijent privremeno ne može piti tablete (akutna crevna infekcija, uoči i nakon operacije, posebno na gastrointestinalnom traktu, itd.).
Ozbiljna bolest povećava potrebu za inzulinom u tijelu bilo koje osobe. Vjerovatno ste čuli za stresnu hiperglikemiju kada glukoza u krvi poraste kod osobe bez dijabetesa tijekom gripa ili druge bolesti koja se javlja sa visokom temperaturom i / ili intoksikacijom.
Ljekari govore o stresnoj hiperglikemiji s razinom glukoze u krvi iznad 7,8 mmol / L kod pacijenata koji su u bolnici zbog raznih bolesti. Prema istraživanjima, 31% pacijenata u odjeljenjima za liječenje i 44 do 80% pacijenata u postoperativnim odjeljenjima i jedinicama intenzivne njege imaju povišene razine glukoze u krvi, a 80% njih prethodno nije imalo dijabetes.
Takvi pacijenti mogu započeti davati inzulin intravenski ili subkutano sve dok se stanje ne nadoknadi. Istovremeno, liječnici ne dijagnosticiraju odmah dijabetes, već nadziru pacijenta.
Ako on ima ekstra visoki glikovani hemoglobin (HbA1c iznad 6,5%), što ukazuje na porast glukoze u krvi u prethodna 3 mjeseca, a glukoza u krvi se ne normalizira tokom oporavka, tada mu je dijagnosticiran dijabetes melitus i propisano je daljnje liječenje.
U ovom slučaju, ako se radi o dijabetesu tipa 2, mogu se propisati tablete za snižavanje šećera ili nastaviti sa inzulinom - sve ovisi o pratećim bolestima. Ali to ne znači da su operacija ili postupci ljekara uzrokovali dijabetes, kao što to često izražavaju naši pacijenti („dodavali su glukozu…“ itd.
d.). To je samo pokazalo koja je predispozicija za.
Ali o tome ćemo razgovarati kasnije.
Dakle, ako osoba s dijabetesom tipa 2 razvije ozbiljnu bolest, rezerve inzulina mu možda neće biti dovoljne da ispuni povećanu potražnju protiv stresa, i on će biti odmah prebačen na inzulinsku terapiju, čak i ako prije toga nije trebao inzulin.
Obično nakon oporavka pacijent ponovo počne uzimati tablete.Ako je, na primjer, imao operaciju na stomaku, tada će mu se savjetovati da nastavi davati inzulin, čak i ako se sačuva vlastita sekrecija inzulina.
Doza lijeka će biti mala.
Mora se imati na umu da je dijabetes tipa 2 progresivna bolest, kada sposobnost beta ćelija pankreasa da proizvode inzulin postepeno opada. Stoga se doza lijekova neprestano mijenja, najčešće prema gore, postepeno dosežući maksimalno podnošljiv kad nuspojave pilula počnu prevladavati nad njihovim pozitivnim (snižavanje šećera) učinka.
Tada je neophodno preći na liječenje inzulinom, a on će već biti konstantan, jedino se doza i režim terapije inzulinom mogu promijeniti. Naravno, postoje takvi pacijenti koji već duže vrijeme, godinama mogu biti na dijeti ili maloj dozi lijekova i imaju dobru nadoknadu.
To može biti, ako je dijabetes dijabetesa tipa 2 rano dijagnosticiran, a funkcija beta-ćelija je dobro očuvana, ako je pacijent uspio smršavjeti, prati svoju dijetu i puno se kreće, što pomaže poboljšanju gušterače - drugim riječima, ako vam se inzulin ne troši, drugačije je štetna hrana.
Ili pacijent nije imao očigledan dijabetes, ali bilo je predijabetesa ili stresne hiperglikemije (vidi gore) i doktori su brzo postavili dijagnozu dijabetesa tipa 2.
A kako se pravi dijabetes ne liječi, teško je ukloniti već postavljenu dijagnozu. Kod takve osobe se glukoza u krvi može povećati nekoliko puta godišnje na pozadini stresa ili bolesti, a u drugim je doba šećer normalan.
Također, doza lijekova za snižavanje šećera može se smanjiti kod vrlo starijih pacijenata koji počnu malo jesti, gube na težini, kao što neki kažu da se „presušuju“, smanjuje im se potreba za inzulinom, pa čak i liječenje dijabetesa potpuno se ukida.
Ali u ogromnoj većini slučajeva, doza lijekova se obično postepeno povećava.
Za početak treba naglasiti da se iskusni endokrinolog treba baviti odabirom režima liječenja i doziranjem lijeka na temelju mnogo različitih ispitivanja.
Jačina i trajanje inzulina direktno ovisi o stanju metabolizma u pacijentovom tijelu.
Predoziranje može dovesti do pada šećera u krvi ispod 3,3 mmol po litri, zbog čega pacijent može pasti u hipoglikemijsku komu. Stoga, ako u vašem gradu ili području nema iskusnog endokrinologa, treba započeti injekcije s najmanjim mogućim dozama.
Uz to, treba imati na umu da 1 ml lijeka može sadržavati 40 ili 100 međunarodnih jedinica inzulina (IU). Prije ubrizgavanja potrebno je uzeti u obzir koncentraciju aktivne tvari.
Za liječenje bolesnika sa umjerenim oblikom dijabetesa koriste se 2 režima liječenja:
Uz standardnu terapiju, pacijentu se daju lekovi sa kratkim ili srednjim trajanjem delovanja dva puta dnevno - u 7 i 19 sati. U tom slučaju pacijent mora slijediti dijetu s niskim udjelom ugljikohidrata, doručkovati u 7:30 ujutro, ručati u 13 sati (vrlo lako), večerati u 19 sati i ići u krevet u ponoć.
Tokom intenzivne terapije, pacijentu se ubrizgavaju ultrakratki ili kratkotrajni lijekovi tri puta dnevno - u 7, 13 i 19 sati. Ljudima sa ozbiljnim dijabetesom, a radi normalizacije noćne i jutarnje razine glukoze, pored ove tri injekcije, propisani su i lijekovi.
Treba ih obaviti u 7, 14 i 22 sata. Injekcije lijekova produljenog djelovanja (Glargin, Detemir) također se mogu propisati do 2 puta dnevno (prije spavanja i nakon 12 sati).
Da biste ispravno izračunali minimalnu dozu inzulina koja se daje prije jela, morate biti svjesni da 1-1,5 IU hormona može neutralizirati 1 hljebnu jedinicu (XE) hrane u ljudskom tijelu težine 64 kg.
S većom ili manjom težinom, količina ME potrebna za neutralizaciju 1 XE povećava se ili proporcionalno smanjuje. Dakle, osobi koja teži 128 kg, trebate unijeti 2-3 IU hormona da biste neutralizirali 1 XE.
Treba imati na umu da ultra kratki inzulin djeluje 1,5-2,5 puta efikasnije od ostalih vrsta, odnosno treba mu manje. Standard XE sadrži 10-12 grama ugljikohidrata.
U liječenju dijabetesa tipa 2 koriste se isti inzulini kao u liječenju šećerne bolesti tipa 1. Obično preporučuju kratke i ultrazvučne (lispro, aspart) kašice za hranu, od onih sa produženim dijelom, lantus i detemir, jer vam omogućuju brzo normaliziranje metabolizma ugljikohidrata i blagi su.
Trenutno se uspješno primjenjuje nekoliko shema za primjenu vanjskog analoga samog hormona gušterače kod pacijenata sa šećernom bolešću.
• Potpuni prelaz na nadomjesnu terapiju inzulinom, kada se ispostavilo da dijeta, tablete za snižavanje šećera i alternativne metode liječenja dijabetesa nisu insolventni. Shema može uvelike varirati od jedne injekcije 1 put dnevno do intenzivne nadomjesne terapije kao kod dijabetesa tipa 1.
• Kombinovani režim: injekcije i hipoglikemijski lekovi koriste se istovremeno. Ovdje su mogućnosti kombinacije strogo individualne, odabiru se zajedno s liječnikom.
Ovaj pristup se smatra najefikasnijim. Obično se kombiniraju produženi inzulin (1-2 puta dnevno) i dnevni unos oralnih lijekova za smanjenje šećera u krvi.
Ponekad se prije doručka odabire unošenje miješanog inzulina, jer jutarnju potrebu za hormonima tablete više ne blokiraju.
• Privremeni prijelaz na injekciju. Kao što je već napomenuto, uglavnom je takav pristup opravdan tokom ozbiljnih medicinskih operacija, teških tjelesnih stanja (srčani udar, moždani udar, ozljede), trudnoće, snažnog smanjenja osjetljivosti na vlastiti inzulin i naglog porasta glikoziranog hemoglobina.
Budući da dobri rezultati nadoknade šećerne bolesti tipa 2 inzulinom prisiljavaju liječnike da aktivno preporučuju upravo takav pristup liječenju bolesti, mnogi pacijenti i sami liječnici nalaze se u teškoj situaciji: "kada je vrijeme da se propisuju inzulin?".
S jedne strane, potpuno razumljiv strah od pacijenta čini da liječnici odgađaju trenutak, s druge strane progresivni zdravstveni problemi ne dozvoljavaju odgodu terapije inzulinom dugo vremena. Odluka se u svakom slučaju donosi pojedinačno.
Zapamtite, bilo koje metode terapije endokrinih patologija mogu se koristiti samo nakon savjetovanja s liječnikom! Samo-lijek može biti opasan.
Terapija dijabetesa tipa 1 tipa inzulina
• Intenzivirana ili osnovna bolusna terapija insulinom
Inzulin dugog djelovanja (IPD) primjenjuje se 2 puta dnevno (ujutro i noću) Inzulin kratkog djelovanja (ICD) primjenjuje se 2 puta dnevno (prije doručka i prije večere) ili prije glavnog obroka, ali njegova doza i količina XE su čvrsto fiksni ( pacijent ne mijenja dozu inzulina i količinu XE) - nema potrebe mjeriti glikemiju prije svakog obroka
Izračun doze inzulina
Ukupna dnevna doza inzulina (SSDS) = težina pacijenta x 0,5 U / kg *
- 0,3 jedinica / kg za pacijente s novodijagnosticiranim dijabetesom tipa 1 tijekom remisije ("medeni mjesec")
- 0,5 U / kg za pacijente sa prosječnim trajanjem bolesti
- 0,7-0,9 jedinica / kg za pacijente s dugim iskustvom bolesti
Na primjer, težina pacijenta je 60 kg, bolesnik je bolestan 10 godina, tada je SDDS 60 kg x 0,8 U / kg = 48 U
Doza IPD-a je 1/3 od SDDS-a, zatim se doza IPD-a dijeli na 2 dijela - 2/3 se primjenjuje ujutro prije doručka, a 1/3 se primjenjuje navečer, prije spavanja (često se doza IPD-a podijeli na 2 dijela na pola)
Ako je SDDS 48 jedinica, tada je doza SDI 16 jedinica, s tim da se 10 jedinica primjenjuje prije doručka i 6 jedinica prije spavanja.
Doza ICD-a je 2/3 SDDS-a.
Međutim, kod pojačanog režima terapije inzulinom, specifična doza ICD-a prije svakog obroka određuje se brojem krušnih jedinica (XE) planiranim za unos s hranom, nivoom glikemije prije obroka, potrebom za inzulinom na I XE u određeno doba dana (jutro, dan, večer)
Potreba za ICD-om za doručak je 1,5-2,5 U / 1 XE. za ručak - 0,5-1,5 U / 1 XE, za večeru 1-2 U / 1 XE.
Uz normoglikemiju, ICD se primjenjuje samo u hranu, a s hiperglikemijom se za korekciju uvodi dodatni inzulin.
Na primjer, ujutro pacijent ima nivo šećera od 5,3 mmol / L, planira da pojede 4 XE, potreba za inzulinom pre doručka je 2 U / XE.Pacijent bi trebao davati 8 jedinica inzulina.
U tradicionalnoj terapiji inzulinom doza ICD-a dijeli se na 2 dijela - 2/3 se daje prije doručka, a 1/3 se daje prije večere (ako je SDDS 48 jedinica, tada je doza ICD-a 32 jedinice, sa 22 jedinice prije doručka i 10 E prije oleina) ili je doza ICD-a približno ravnomjerno podijeljena na 3 dijela koja se daju prije glavnih obroka. Količina XE u svakom obroku je fiksna.
Proračun potrebne količine XE
Prehrana za dijabetes tipa 1 je fiziološka izokalorična, njegova svrha je osigurati normalan rast i razvoj svih tjelesnih sistema.
Dnevni unos kalorija - idealna tjelesna težina x X
X - količina energije / kg ovisno o razini tjelesne aktivnosti pacijenta
32 kcal / kg - umjerena fizička aktivnost
40 kcal / kg - prosječna fizička aktivnost
48 kcal / kg - teška fizička aktivnost
Idealna tjelesna težina (M) = visina (cm) - 100
Idealna tjelesna težina (Š) = visina (cm) - 100 - 10%
Na primjer, pacijent radi kao blagajnik u štedionici. Visina pacijenta je 167 cm. Tada joj je idealna tjelesna težina 167-100-6,7, tj. oko 60 kg, a uzimajući u obzir umjerenu filološku aktivnost, dnevni kalorični sadržaj njene prehrane iznosi 60 x 32 = 1900 kcal.
Dnevni unos kalorija iznosi 55 - 60% ugljenih hidrata
Prema tome, udio ugljikohidrata iznosi 1900 x 0,55 = 1045 kcal, što je 261 g ugljikohidrata. IXE = 12 g ugljikohidrata, tj. pacijent može jesti 261 dnevno 12 = 21 XE.
I.e. za doručak i večeru, naš pacijent može jesti 4-5 XE, za ručak 6-7 XE, za užinu 1-2 XE (po mogućnosti ne više od 1,5 XE). Međutim, s intenzivnim režimom terapije inzulinom, takva čvrsta raspodjela ugljikohidrata za obroke nije potrebna.
Kombinovana metoda terapije insulinom uključuje objedinjavanje svih inzulina u jednoj injekciji i naziva se tradicionalnom insulinskom terapijom. Glavna prednost ove metode je smanjenje broja injekcija na minimum (1-3 dnevno).
Nedostatak tradicionalne terapije insulinom je nedostatak mogućnosti apsolutnog oponašanja prirodne aktivnosti gušterače. Taj nedostatak ne dopušta potpuno nadoknađivanje metabolizma ugljikohidrata pacijenta oboljelog od dijabetesa tipa 1, terapija inzulinom u ovom slučaju ne pomaže.
Kombinirana shema terapije inzulinom u ovom slučaju izgleda otprilike ovako: pacijent prima 1-2 injekcije dnevno, istovremeno mu se ubrizgavaju inzulinski pripravci (to uključuje kratke i produžene insuline).
Insulini srednjeg trajanja čine oko 2/3 ukupne količine lekova, a 1/3 dela ostaje kratkim insulinama.
Treba reći i o insulinskoj pumpi. Inzulinska pumpa je vrsta elektroničkog uređaja koji omogućuje svakodnevno subkutano davanje inzulina u mini dozama sa ultra-kratkim ili kratkim trajanjem djelovanja.
Ova tehnika se naziva pumpna terapija insulinom. Inzulinska pumpa djeluje na različite načine primjene lijekova.
- Neprekidna opskrba hormona gušterače mikrodozama koje simuliraju fiziološku brzinu.
- Brzina bolusa - pacijent može vlastitim rukama programirati doziranje i učestalost primjene inzulina.
Kada se primijeni prvi režim, simulira se pozadinska sekrecija inzulina, što načelno omogućava zamjenu lijekova koji su produženi. Upotreba drugog režima preporučljiva je neposredno prije obroka ili u onim trenucima kada glikemijski indeks poraste.
Kada se uključi režim bolusa, terapija insulinom na bazi pumpe pruža mogućnost promene insulina različitih vrsta delovanja.
Važno! Kombinacijom gore navedenih načina, postiže se maksimalno približna imitacija fiziološke sekrecije inzulina zdravom gušteračom. Kateter bi se trebao promijeniti najmanje 1 put u 3. danu.
Režim liječenja bolesnika sa dijabetesom tipa 1 predviđa unošenje bazalnog lijeka 1-2 puta dnevno, a neposredno prije obroka - bolus. Kod dijabetesa tipa 1, terapija inzulinom trebala bi potpuno zamijeniti fiziološku proizvodnju hormona koji proizvodi pankreas zdrave osobe.
Kombinacija oba načina naziva se „bazična-bolusna terapija“, ili režim sa višestrukim injekcijama. Jedna od vrsta ove terapije je upravo intenzivna terapija inzulinom.
Shemu i doziranje, uzimajući u obzir individualne karakteristike tijela i komplikacije, pacijent treba odabrati svog liječnika. Bazalni lijek obično uzima 30-50% ukupne dnevne doze. Izračunavanje potrebne bolusne količine inzulina je individualnije.
Liječenje inzulinom, kao i bilo koji drugi, može imati kontraindikacije i komplikacije. Pojava alergijskih reakcija na mjestima ubrizgavanja živopisan je primjer komplikacije terapije insulinom.
Inzulin kod dijabetesa tipa 2 rijetko se koristi jer je ova bolest više povezana s metaboličkim poremećajima na staničnoj razini nego s nedovoljnom proizvodnjom inzulina. Ovaj hormon normalno stvaraju beta ćelije gušterače.
I, u pravilu, kod dijabetesa tipa 2 oni funkcionišu relativno normalno. Razina glukoze u krvi povećava se zbog inzulinske rezistencije, odnosno smanjenja osjetljivosti tkiva na inzulin.
Kao rezultat toga, šećer ne može ući u krvne ćelije, već se nakuplja u krvi.
Kod teškog dijabetesa tipa 2 i čestih promjena razine šećera u krvi, ove stanice mogu umrijeti ili oslabiti svoju funkcionalnu aktivnost. U ovom slučaju, radi normalizacije stanja pacijent će morati privremeno ili stalno da mu ubrizgava inzulin.
Također, mogu biti potrebne injekcije hormona za održavanje organizma u razdobljima prenošenja zaraznih bolesti, što je pravi test za imunitet dijabetičara. Gušterača u ovom trenutku može proizvesti nedovoljno inzulina, jer i pati zbog intoksikacije organizma.
Važno je razumjeti da su u većini slučajeva injekcije hormona kod dijabetesa koji nije ovisan o insulinu privremene. A ako doktor preporuči ovu vrstu terapije, ne možete pokušati zamijeniti nečim.
Kod blagog tijeka dijabetesa tipa 2 pacijenti često rade bez tableta za snižavanje šećera. Bolest kontroliraju samo uz pomoć posebne prehrane i laganih tjelesnih napora, a pritom ne zaboravljajući redovite preglede kod liječnika i mjerenje šećera u krvi.
Ali u onim periodima kada je inzulin propisan za privremeno pogoršanje, bolje je pridržavati se preporuka kako biste u budućnosti zadržali sposobnost da držite bolest pod kontrolom.
Opće informacije
Prvi preparati inzulina bili su životinjskog porijekla. Oni su dobiveni iz gušterače svinja i goveda.
Posljednjih godina se uglavnom koriste preparati humanog inzulina. Potonje se dobiva genetskim inženjeringom, prisiljavajući bakterije da sintetiziraju inzulin potpuno istog kemijskog sastava kao prirodni ljudski inzulin (tj., To nije tvar za tijelo koja je strana).
Sada su humani inzulini za genetski inženjering lijekovi izbora u liječenju svih bolesnika sa šećernom bolešću, uključujući tip 2.
Prema trajanju djelovanja razlikuju se inzulini kratkog i dugotrajnog (produženog) djelovanja.
Slika 7. Profil inzulina kratkog djelovanja
Pripravci inzulina kratkog djelovanja (koji se nazivaju i jednostavni inzulin) uvijek su prozirni. Profil djelovanja kratko djelujućih inzulinskih pripravaka je sljedeći: početak je u 15-30 minuta.
, vrhunac nakon 2-4 sata, završava nakon 6 sati, iako u mnogim aspektima vremenski parametri djelovanja ovise o dozi: što je manja doza, to je kraća akcija (vidi Sl.
7). Znajući ove parametre, možemo reći da se inzulin kratkog djelovanja mora primijeniti za 30 minuta.
prije obroka, tako da njegov učinak bolje odgovara porastu šećera u krvi.
Nedavno su se pojavili i ultrazvučni preparati, takozvani analozi inzulina, na primjer Humalog ili Novorapid. Njihov se profil djelovanja malo razlikuje od običnog kratkog inzulina.
Oni počinju djelovati gotovo odmah nakon primjene (5-15 minuta), što daje pacijentu mogućnost da ne poštuje uobičajeni interval između ubrizgavanja i unosa hrane, već da ga primjenjuje neposredno prije jela (vidi
smokva 8).
Vrhunac djelovanja događa se nakon 1-2 sata, a koncentracija inzulina u ovom trenutku je veća u odnosu na konvencionalni inzulin.
Slika 8. Profil inzulina ultra kratkog djelovanja
To povećava šansu da nakon jela dobijete zadovoljavajući šećer u krvi. Konačno, njihov učinak traje u roku od 4-5 sati, što vam omogućava da odbijete međuvremene obroke ako želite, bez rizika od hipoglikemije. Tako svakodnevna rutina osobe postaje fleksibilnija.
Slika 9. Profil inzulina srednjeg trajanja
Pripravci inzulina s dugotrajnim djelovanjem dobivaju se dodavanjem posebnih tvari inzulinu koji usporavaju apsorpciju inzulina iz kože. Iz ove grupe trenutno uglavnom koriste droge srednjeg trajanja. Profil njihovog djelovanja je sljedeći: početak - nakon 2 sata, vrhunac - nakon 6-10 sati, kraj - nakon 12-16 sati, ovisno o dozi (vidi Sliku 9).
Dugotrajni analozi inzulina dobivaju se promjenom kemijske strukture inzulina. Prozirni su, stoga ne zahtijevaju miješanje prije injekcije. Među njima se razlikuju analozi srednjeg trajanja djelovanja čiji je profil djelovanja sličan profilu djelovanja NPH-inzulina. Tu se ubraja Levemir koji ima vrlo veliku predvidljivost djelovanja.
Slika 10. Profil miješanog inzulina koji sadrži 30% inzulina kratkog djelovanja i 70% inzulina srednjeg djelovanja
Lantus je analog dugog djelovanja, koji djeluje 24 sata, pa se može davati jednom dnevno kao bazni inzulin. Nema vrhunac delovanja, stoga je verovatnoća hipoglikemije noću i između obroka smanjena.
Na kraju, postoje kombinirani (mješoviti) pripravci koji istovremeno sadrže inzulin kratkog ili ultra kratkog djelovanja i srednjeg trajanja djelovanja. Štaviše, takvi insulini se proizvode s različitim omjerom "kratkih" i "dugih" dijelova: od 10/90% do 50/50%.
Slika 11. Normalna sekrecija inzulina
Dakle, profil djelovanja takvih inzulina zapravo se sastoji od odgovarajućih profila pojedinačnih inzulina koji čine njihov sastav, a jačina učinka ovisi o njihovom omjeru (vidi Sliku 10).
Brzina apsorpcije inzulina ovisi o tome u koji sloj tijela uđe igla. Injekcije inzulina trebaju se uvijek davati u potkožnoj masti, ali ne intrakutano i ne intramuskularno (vidi
sl. 16). Kako bi se smanjila vjerojatnost ulaska u mišić, bolesnika s normalnom težinom, preporučuje se upotreba šprica i olovki za špriceve s kratkim iglama - duljine 8 mm (tradicionalna igla ima dužinu od oko 12-13 mm).
Uz to, ove igle su nešto tanje, što smanjuje bol tokom injekcije.
Slika 16. Davanje inzulina sa iglama različitih dužina (za igle: 8-10 mm i 12-13 mm)
Slika 17. Ispravno i nepravilno oblikovano nabora kože (za ubrizgavanje inzulina)
1. Oslobodite prostor na koži u koji ćete ubrizgati inzulin.
Obrišite alkoholom mjesto ubrizgavanja nije potrebno. 2
S palcem i kažiprstom povucite kožu u nabor (vidi Sl. Sl.
17). To se takođe radi kako bi se smanjila šansa da uđe u mišić.
3. Umetnite iglu u podnožje nabora kože okomito na površinu ili pod kutom od 45 stepeni.
4. Bez otpuštanja preklopa, pritisnite klip brizgalice do kraja.
5.Pričekajte nekoliko sekundi nakon ubrizgavanja insulina, a zatim uklonite iglu.
Komplikacije inzulinske terapije
Postoji puno mitova oko inzulina. Većina njih su laži i pretjerivanja. Doista, svakodnevne injekcije izazivaju strah, a oči su mu velike. Međutim, postoji jedna istinita činjenica. Pre svega je činjenica da inzulin dovodi do punoće. Zaista, ovaj protein sa sjedilačkim načinom života dovodi do povećanja kilograma, ali protiv toga se može i treba boriti čak.
Obavezno vodite aktivan stil života čak i uz takvu bolest. Pokret je u ovom slučaju izvrsna prevencija cjelovitosti, a može također pomoći da se probudi ljubav života i odvrati od briga oko vaše dijagnoze.
Također je potrebno imati na umu da se inzulin ne izuzima iz prehrane. Čak i ako se šećer vratio u normalu, uvijek morate imati na umu da postoji tendencija prema ovoj bolesti i ne možete se opustiti i dopustiti da se bilo što doda u dijetu.
Inzulin je stimulator rasta tkiva, uzrokujući ubrzano dijeljenje stanica. S padom osjetljivosti na inzulin povećava se i rizik od tumora dojke, dok su jedan od faktora rizika istodobni poremećaji u obliku dijabetesa tipa 2 i velike masnoće u krvi, a kao što znate, pretilost i dijabetes uvijek idu zajedno.
Pored toga, inzulin je odgovoran za zadržavanje magnezijuma u ćelijama. Magnezijum ima svojstvo opuštanja vaskularnog zida. U slučaju povrede osjetljivosti na inzulin, magnezijum se počinje izlučivati iz tijela, a natrij, naprotiv, kasni, što uzrokuje sužavanje žila.
Dokazana je uloga inzulina u razvoju niza bolesti, iako on, nije njihov uzrok, stvara povoljne uvjete za napredovanje:
- Arterijska hipertenzija.
- Onkološke bolesti.
- Hronični upalni procesi.
- Alzheimerova bolest.
- Miopija.
- Arterijska hipertenzija se razvija zbog djelovanja inzulina na bubrege i živčani sustav. Normalno, pod djelovanjem inzulina dolazi do vazodilatacije, ali u uvjetima gubitka osjetljivosti aktivira se simpatički odjel živčanog sustava, a žile se sužavaju, što dovodi do visokog krvnog tlaka.
- Inzulin potiče proizvodnju inflamatornih faktora - enzima koji podržavaju upalne procese i inhibira sintezu hormona adiponektina koji ima anti-upalni učinak.
- Postoje studije koje dokazuju ulogu inzulina u razvoju Alzheimerove bolesti. Prema jednoj teoriji, u tijelu se sintetiše poseban protein koji štiti moždane stanice od taloga amiloidnog tkiva. Upravo ta supstanca - amiloid, uzrokuje da moždane stanice izgube svoje funkcije.
Isti zaštitni protein kontrolira i razinu inzulina u krvi. Stoga se pri porastu razine inzulina troše sve snage na njegovo smanjivanje i mozak ostaje bez zaštite.
Visoke koncentracije inzulina u krvi uzrokuju produženje očne jabučice, što smanjuje mogućnost normalnog fokusiranja.
Pored toga, učestalo je napredovala miopija kod šećerne bolesti tipa 2 i kod pretilosti.
Pacijent s dijabetesom koji zna što je dijabetes opasan trebao bi učiniti sve kako ne bi došlo do komplikacija. Kod dijabetesa dijagnosticiraju se tri vrste komplikacija:
- Oštro oko.
- Hronični / kasni fra.
- Teški / Kasni Fr.
Dodatne informacije: prehrana i sport
Naučivši da ubrizgavaju dijabetes, kako odabrati lijek i kada to trebate učiniti, razmislite o glavnim točkama u liječenju patologije. Nažalost, dijabetes je nemoguće zauvijek riješiti. Dakle, jedini način za povećanje životnog vijeka i minimiziranje komplikacija ubrizgavanja.
Kakvu štetu može učiniti inzulin? Negativna je točka u liječenju šećerne bolesti tipa 2 primjenom hormona.Činjenica je da kad ubrizgate lijek dovodi do skupa viška kilograma.
Dijabetes tipa 2 na inzulinu predstavlja visoki rizik od pretilosti, pa se preporučuje da se pacijent bavi sportom kako bi povećao osjetljivost mekih tkiva. Da bi proces liječenja bio učinkovit, posebna se pažnja posvećuje prehrani.
Ako imate prekomjernu težinu, važno je slijediti niskokaloričnu dijetu, ograničavajući količinu masti i ugljikohidrata na jelovniku. Lijek treba postaviti uzimajući u obzir vašu prehranu, šećer treba mjeriti nekoliko puta dnevno.
Liječenje šećerne bolesti tipa 2 je složena terapija, čija je osnova dijeta i sport, čak i uz stabilizaciju potrebne glikemije putem injekcija.
Podaci o dijabetesu tipa 2 nalaze se u videu u ovom članku.
Uz dijabetes bilo koje vrste, osim terapije inzulinom, za pacijenta je važno da slijedi dijetu. Principi terapijske ishrane slični su kod pacijenata sa različitim oblicima ove bolesti, ali još uvijek postoje neke razlike. Kod pacijenata sa dijabetesom ovisnim o insulinu, prehrana može biti obimnija, jer oni primaju ovaj hormon izvana.
Uz optimalno odabranu terapiju i dobro kompenziran dijabetes čovjek može pojesti gotovo sve. Naravno, govorimo samo o zdravim i prirodnim proizvodima jer su praktična hrana i bezvrijedna hrana isključeni za sve pacijente. Istovremeno, važno je pravilno davati inzulin dijabetičarima i biti u mogućnosti pravilno izračunati količinu potrebnog leka u zavisnosti od volumena i sastava hrane.
Osnova prehrane pacijenta s dijagnozom metaboličkih poremećaja treba biti:
- Svježe povrće i voće s niskim ili srednjim glikemijskim indeksom,
- mliječni proizvodi s malo masti,
- žitarice sa sporim ugljikohidratima u sastavu,
- dijetalno meso i riba.
Dijabetičari koji se liječe inzulinom ponekad mogu priuštiti hljeb i neke prirodne slatkiše (ako nemaju komplikacija bolesti). Pacijenti s drugom vrstom dijabetesa trebali bi pridržavati strože prehrane, jer je u njihovoj situaciji upravo prehrana osnova liječenja.